|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Операции при метастазах рака гортаниОдной из самых сложных задач при лечении больных раком горта-„нж является борьба с метастазами. Появление метастазов резко ухуд/-шает прогноз. В настоящее время хорошо известно, что метастазы рака в лимф^-тические узлы малочувствительны к облучению. Стойкое выздоровг ление наблюдается в единичных случаях. Лечение больных с метастазами сводится к хирургическому вмешательству. Если больной до операции не облучен, то облучение проводят после операции. Существуют два вида вмешательств на лимфатических узлах шеи: операция типа Крайля и ранняя шейная лимфонодулэктомия. В отношении целесообразности последней мнения авторов расходятся. Про-"тивники ранней шейной лимфонодулэктомии утверждают, что такое вмешательство редко оправдано, так как впоследствии метастазы могут появиться в других группах лимфатических узлов шеи (подчелюстных, расположенных вдоль трапециевидной мышцы, надключичных и подключичных) или даже в отдаленных органах. Лимфатические узлы являются барьером на пути опухолевых клеток. Удаляя эти узлы, мы лишаем организм этого барьера. Сторонники данного вмешательства в качестве доказательства его целесообразности приводят значительное улучшение результатов лечения. Они считают, что ранняя шейная лимфонодулэктомия показана при злокачественных опухолях всех локализаций, за исключением голосовых складок. Большинство из них называют эту операцию профилактической. Мы провели исследование клетчатки бокового отдела шеи у многих больных и у 70%, у которых имелась инфильтративно растущая
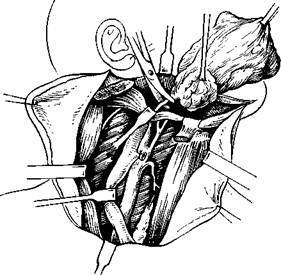
Глава VI 367. Удаление клетчатки бокового отдела шеи и содержащихся в ней глубоких шейных лимфатических узлов без внутренней яремной вены и грудино-ключично-сосцевидной мышцы [Па-чес А. И, 1974]. *-эо». -©бнажение над ключицей вну-,,*пенней яремной вены и пере-* ее [Светлеков И. М., 1964].
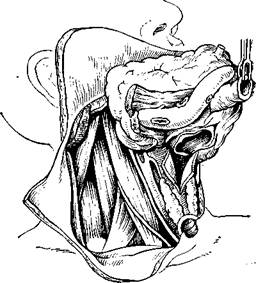
368. Вид послеоперационной раны после удаления клетчатки бокового отдела шеи вместе с содержащимися в ней глубокими шейными лимфатическими узлами [Пачес А. И., 1974]. 370. Внутренняя яремная вена, грудино-ключично-сосцевид-ная мышца, клетчатка бокового отдела шеи выделены снизу ж сзади отслоены от подлежащих тканей и приподняты кверху и кпереди [Светлеков И. М., 1964].
Глав, опухоль вестибулярного отдела гортани, в неувеличенных лимфатических узлах с помощью серийных срезов выявили комплексы оцу, холевых клеток. Надежных методов ранней диагностики метастазов в настоящее время нет. Высокую вероятность наличия метастазов мы можем предположить на основании косвенных признаков (локализация, форма роста, гистологическая структура новообразования), В тех случаях, когда предполагается наличие метастазов в регио-яарных лимфатических узлах, мы производим раннюю шейную лим-фонодулэктомию (рис. 367, 368). Ранней называем ее потому, что удаляем предполагаемые метастазы в ранние сроки, когда лимфатические узлы не увеличены. Это вмешательство позволяет увеличить выживаемость больных в 2—3 раза, но производить его нужно по строгим показаниям: при инфильтративно растущих опухолях вестибулярного отдела гортани. Если необходимо двустороннее вмешательство, то одновременно с первичным опухолевым очагом удаляют клетчатку бокового отдела шеи и содержащиеся в ней лимфатические -узлы на стороне более выраженного поражения гортани, а спустя 2 нед — на другой стороне. Во время ранней шейной лимфонодул-эктомии тщательно удаляют клетчатку бокового отдела шеи и содержащиеся в ней узлы без внутренней яремной вены, которую, как и грудино-ключично-сосцевидную мышцу, сохраняют. Для большей радикальности иногда окрашивают лимфатические узлы специальной -синькой. Вмешательство технически трудно выполнимо, но переносится больными значительно легче, чем операция по Крайлю. Операция по Крайлю показана при наличии явных признаков ме-тастазирования. Операцию желательно производить одновременно с ликвидацией первичного опухолевого очага. В удаляемый блок тканей входит клетчатка бокового отдела шеи, глубокие яремные лимфатические узлы, грудино-ключично-сосцевидная мышца, внутренняя яремная вена, подчелюстные лимфатические узлы, подчелюстная слюнная железа и т. д. Данный блок выделяют снизу, снаружи и сверху. Ткани, соединяющие блок с гортанью, не пересекают, их оставляют нетронутыми и приступают к резекции или удалению гортани (рис. 369—371). При двусторонних метастазах операцию производят в два этапа. Одновременное выключение внутренней яремной вены с двух сторон может привести к тяжелому и опасному для жизни больного осложнению — отеку мозга. Первым этапом удаляют первичный очаг и метастазы на той стороне, где они больше выражены, а спустя 2 нед — на другой. За это время могут развиться коллатерали и выключение второй внутренней яремной вены становится менее опасным. На благополучный исход одновременной двусторонней операции по Крайлю можно рассчитывать лишь в тех случаях, когда одна или обе яремные вены сдавлены метастатическими узлами и не функционировали. У таких больных сдавление вен происходит медленно. По мере роста метастаза развиваются коллатерали. Наличие колла-тералей может обеспечить отток крови после одновременной двусто-
371. Единый блок удаляемых тка-Вей, в который включена гортань, выделенная снизу вверх {Светлеков И. М., 1964]. ронней операции по Крайлю. Эту операцию нередко приходится производить в качестве самостоятельного вмешательства в тех случаях, когда метастазы появляются раньше обнаружения первичного опухолевого очага. С большими трудностями встречаются хирурги при наличии ограниченно подвижных метастатических узлов, спаянных с сосудисто-нервным пучком шеи вообще и внутренней или общей сонной артериями в частности. Заблаговременно узнать отношение метастаза к этим сосудам довольно трудно. М. В. Сенюков (1978) предлагает для этих целей использовать ангиографию. Если метастаз спаян с наружной сонной артерией, то прибегают к перевязке и иссечению» артерии вместе с блоком удаляемых тканей. Сложнее обстоит дело в случаях прорастания вторичного опухолевого очага в стенку внутренней или общей сонной артерии. Иногда удается отойти от этих: сосудов с помощью отслоения адвентициальной оболочки — приема,, предложенного А. И. Коломийченко и обозначенного им как «раздевание» сонных артерий. Этот прием в ряде случаев позволяет избежать перевязки этих жизненно важных сосудов, однако, особенно У облученных, «раздевание» артерий в послеоперационном периоде может закончиться разрывом артерии со всеми вытекающими отсюда последствиями. При современном уровне сосудистой хирургии допустима резекция пораженного участка сосуда с последующим протезированием. Дата добавления: 2015-02-06 | Просмотры: 1568 | Нарушение авторских прав |