|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Билет 1. Как уже упоминалось выше, назначение агонистов гонадолиберинов, таких как "Золадекс", "Диферелин"
Как уже упоминалось выше, назначение агонистов гонадолиберинов, таких как "Золадекс", "Диферелин", "Бусерелин", производных норстероидов в соответствии с механизмом действия препаратов вызывают медикаментозную менопаузу. Сроки прекращения менструаций варьируют в зависимости от применяемой дозировки и исходных характеристик менструального цикла. В условиях выраженной гипоэстрогении развивается ряд симптомов, характерных для состояния естественной менопаузы: беспокойство, плохой сон, повышенная потливость, приливы жара, сухость слизистых оболочек, диспареуния, снижение минеральной плотности костной ткани. Для снятия негативной симптоматики, не отменяя гормонального лечения из продукции предлагаемой NSP можно использовать следующие БАД: При выраженной вегето-сосудистой симптоматике — Gotu-Kola, Ginkgo/ Gotu Kola.
Для улучшения сна, снижения порога возбудимости — HVP, Eight от 1до4х капсул в день. При приливах жара можно назначить Wild-Yam (Дикий ямс) в сочетании с FCw/Dong Quai (Эф си с Донг Ква). Хороший эффект дает назначение препарата С-Х (Си-экс) по 2 к х 2 раза в день. При учащении сердцебиения и ощущения "перебоев" сердца после предварительно снятой ЭКГ и отсутствии морфологических изменений хороший эффект наблюдается при приеме Hawthorn Plus (Боярышник плюс) по 1 к х 3 раза в день. Сухость слизистых оболочек, зуд, неприятные ощущения в области вульвы на фоне гипоэстрогении снимаются местными аппликациями Хлорофилла из расчета 1ч.л. на 50мл воды. Появившиеся трещинки в обл. промежности и задней спайки сначала нужно обработать неразбавленным хлорофиллом и затем смазать чистым подогретым маслом какао. Масло какао в небольших дозах можно использовать для смазывания слизистой влагалища при диспареунии. В программе предоперационной подготовки больных особое внимание следует уделить коррекции психоэмоционального статуса и, по возможности, восстановить эубиотическую флору. БАД компании NSP возможно использовать в комплиментарной терапии различных форм эндометриоза, а также в предоперационной подготовке и в послеоперационном периоде, назначение которых доказало не только свою эффективность, но и полную безопасность.
ЛИТЕРАТУРА 1. Руководство по эндокринной гинекологии / Под ред. Е.М. Вихляевой. М.: МИА, 1998. 2. Руководство по клинической эндокринологии / Под ред. проф Н.Т. Старковой. СПб.: Питер, 1996. 3. Сметник В.П., Тумилович П.Г. Неоперативная гинекология. СПб.: Со-тис, 1995. 4. Дж. Мерта. Справочник врача общей практики. М.: Практика, 1998. 5. Тагиева Т.Т., Прилепская В.Н. Диагностика заболеваний молочных желез // Гинекология. 1999, №1. 6. Гинекология. 2000. № 5, т.2 7. Практическое руководство по гинекологической эндокринологии /В.Н. Серов, В.Н. Прилепская, Т.Я. Пшеничникова, Е.В. Жаров и др. М.: Рус-фармамед, 1995. 8. Бурдина Л.М., Бурдина И.И. Мастодинон и его роль в лечении доброкачественных заболеваний молочных желез. Маммология. 1998. 9. Сидоренко Л.Н. Молочная железа. Как уберечь себя от рака. 1998. 10. С. Орлова. Энциклопедия биологически активных добавок к пище. 1998. 11. Вопросы реабилитации при миоме матки / Под ред. Е.М. Вихляевой. М., 1978. 12. Линде В.А., Песонина С.П., Баранников В.В. Гомеопатические средства в акушерской и гинекологической практике. СПб., 1999. 13. Ефименко А.П. Активность простагландидов крови у больного миомой матки. Харьков, 1981. 14. Простагландидов и их применение в акушерстве / Под ред. Л.С. Персия-нинова. М., 1977. 15. Селезнева Н.Д. Неотложная помощь в гинекологии. М., 1976. 16. Прилепская В.П. Дисменорея//Гинекология. 2000. № 2. 17. Г.А. Савицкий, А.Г. Савицкий. Миома матки (Проблемы патогенеза и патогенетической терапии). СПб.: 7 ЛБИ-СПб. 2000. 18. А.Ф. Урманчеева, П.М. Берштейн, М.М. Бурнина. Онкологические вопросы эстрогенной заместительной терапии. МИК. 2001. 19. И.Б. Манухин, Л.Г. Тумилович, М.А. Геворкян. Клинические лекции по гинекологической эндокринологии. МИА. 2001. 20. Ю.В. Цвелев, Е.Ф. Кира, С.В. Бескровный, А.С. Вишневский. Коррекция нейроэндокринных нарушений в гинекологии. СПб. 1999. 21. В.П. Баскаков. Клиника и лечение эндометриоза. Медицина. 1999.
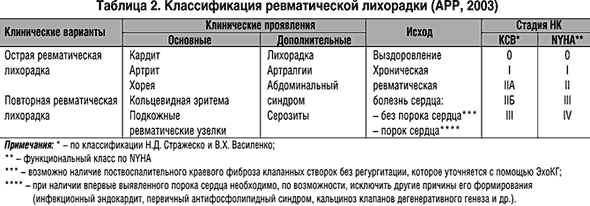
Билет 1. 1. Пневмония - острое инфекционное заболевание преемущественно респираторных отделов легких, с наличием в альвеолах эксуддата, содержащего нейтрофилы, которое ренгенологически определяется инфильтративным затемнением легких. 2. Острая ревматическая лихорадка (ОРЛ) – постинфекционное осложнение тонзиллита (ангины) или фарингита, вызванных b-гемолитическим стрептококком группы А (БГСА), в виде системного воспалительного заболевания соединительной ткани с преимущественной локализацией в сердечно–сосудистой системе (кардит), суставах (мигрирующий полиартрит), мозге (хорея) и коже (кольцевидная эритема, ревматические узелки), развивающееся у предрасположенных лиц, главным образом, молодого возраста (7–15 лет), в связи с аутоиммунным ответом организма на антигены стрептококка и перекрестной реактивностью со схожими аутоантигенами поражаемых тканей человека (феномен молекулярной мимикрии). При распознавании ОРЛ используется синдромный принцип, сформированный отечественным педиатром А.А. Киселем в 1940 г., который выделил пять основных диагностических критериев: мигрирующий полиартрит, кардит, хорею, кольцевидную эритему, ревматические узелки, обратив при этом внимание на диагностическую значимость их сочетания. В 1944 г. американский кардиолог Т.Д. Джонс отнес указанную пентаду синдромов к «большим» диагностическим критериям, выделив наряду с ними «малые» клинические и лабораторные параметры. Впоследствии схема Джонса была неоднократно модифицирована Американской кардиологической ассоциацией (АКА) и получила широкое распространение. Кардит – ведущий синдром ОРЛ (90–95% случаев), который определяет тяжесть течения и исход заболевания. Основополагающим компонентом кардита считается вальвулит, преимущественно – митрального, реже – аортального клапана, проявляющийся соответствующим органическим сердечным шумом, возможно, в сочетании с миоперикардитом. Симптомы ревматического вальвулита следующие: а) дующий связанный с I тоном систолический шум на верхушке сердца (митральная регургитация); б) непостоянный низкочастотный мезодиастолический шум в этой же области; в) высокочастотный убывающий протодиастолический шум, выслушиваемый вдоль левого края грудины (аортальная регургитация). Поражение сердца по типу миоперикардита при отсутствии вальвулита не характерно для ОРЛ, но при этом требуется проведение тщательной дифференциальной диагностики с кардитами иной, в первую очередь – вирусной этиологии. На фоне ярко выраженного артрита или малой хореи клиническая симптоматика кардита при ОРЛ может быть выражена слабо. В связи с этим возрастает диагностическая значимость эхокардиографического (ЭхоКГ) исследования с использованием допплеровской техники, позволяющего оценить анатомическую структуру сердца и состояние внутрисердечного кровотока, в т.ч. выявить митральную или аортальную регургитацию, как ранний признак вальвулита. С учетом вышеизложенного данные ЭхоКГ исследования включены в состав «малых» модифицированных диагностических критериев ОРЛ. Важнейшая особенность вальвулита при первой атаке ОРЛ – четкая положительная динамика под влиянием активной антиревматической терапии. В преобладающем большинстве случаев на фоне лечения происходит нормализация частоты сердечных сокращений, восстановление звучности тонов, уменьшение интенсивности систолического и диастолического шумов, сокращение границ сердца, исчезновение симптомов недостаточности кровообращения. ОРЛ как проблема большой социальной значимости определяется приобретенными РПС, которые по мере прогрессирования приводят к стойкой нетрудоспособности и преждевременной смерти. Частота формирования РПС после первой атаки ОРЛ у детей составляет 20–25%. Преобладают изолированные пороки сердца, чаще митральная недостаточность. Реже формируется недостаточность аортального клапана, митральный стеноз и митрально–аортальный порок. Примерно у 7–10% детей после перенесенного кардита формируется пролапс митрального клапана. Среди подростков, перенесших первую атаку ОРЛ, пороки сердца диагностируются в 1/3 случаев. У взрослых пациентов данный показатель составляет 39–45%, причем максимальная частота возникновения РПС (>75%) наблюдается в течение первых трех лет от начала болезни. У больных, перенесших первую атаку ОРЛ в возрасте 23 лет и старше, сочетанные и комбинированные РПС формируются в 90% случаев. Ревматический полиартрит (60–100% случаев) – мигрирующий полиартрит преимущественно крупных и средних суставов (коленных, голеностопных, реже – локтевых, плечевых, лучезапястных). Как правило, сочетается с кардитом и реже (10–15% случаев) протекает изолированно. Преобладающая форма поражения в последние годы – олигоартрит, реже – моноартрит. Отличается быстрой полной регрессией воспалительных изменений в суставах под влиянием противовоспалительной терапии. В отдельных случаях возможны атипичные проявления суставного синдрома – поражение мелких суставов кистей и стоп, асимптомные сакроилеиты I–II стадий по Dale (чаще у мужчин молодого возраста). В 10–15% случаев выявляется только артралгия (мигрирующая боль в крупных суставах различной интенсивности), которая в отличие от артрита не сопровождается болезненностью при пальпации и другими симптомами воспаления. крупных и средних суставов.
В представленной классификации выделяется два варианта исходов заболевания Лечение и профилактика Рекомендации по лечению ОРЛ практически не изменились: по–прежнему сохраняет свое значение сочетание противовоспалительной терапии с антибиотиками. Так, при остром полисиндромном течении ОРЛ или при развитии панкардита показаны глюкокортикостероиды – преднизолон или метилпреднизолон (0,6–0,8 мг/кг/день) в течение 10–14 дней, реже дольше, под контролем за клиническими и инструментальными данными, включая динамическое ЭхоКГ–наблюдение. При положительной динамике начинают снижение суточной дозы глюкокортикостероидов на 2,5 мг в неделю, затем переводят на прием нестероидных противовоспалительных препаратов (НПВП) в дозах в соответствии с весом больных. При лечении ОРЛ у взрослых препаратом выбора считается диклофенак (150 мг в сутки), который в условиях сравнительного рандомизированного исследования с изучением ближайших и отдаленных результатов показал высокую противовоспалительную активность, сопоставимую с таковой для преднизолона [3]. Несомненно, к серьезным достижениям ХХ века следует отнести разработку профилактики ОРЛ и ее рецидивов. Основу первичной профилактики ОРЛ составляют своевременная диагностика и адекватная терапия активной БГСА–инфекции глотки (ангина, фарингит). С учетом мирового клинического опыта разработаны адаптированные к условиям российского здравоохранения рекомендации по рациональной антимикробной терапии БГСА– тонзиллитов и фарингитов [4]. На примере амбулаторного контингента пациентов, лечившихся и наблюдавшихся в одной из московских поликлиник, показано, что b-лактамные антибиотики сохраняют свою значимость в качестве препаратов выбора при этих нозологических формах. Учитывая повышенный уровень резистентности БГСА к макролидам, применение этих препаратов рекомендуется только у больных с непереносимостью b-лактамов [5]. Вторичная профилактика направлена на предупреждение повторных атак и прогрессирование заболевания у лиц, перенесших ОРЛ, и предусматривает регулярное введение пенициллина пролонгированного действия (бензатин–пенициллина). Применение данного препарата в форме бициллина–5 позволило существенно (в 4–12 раз) снизить частоту повторных ревматических атак и, следовательно, повысить продолжительность жизни больных РПС. В то же время рядом авторов указывалось на недостаточную эффективность бициллинопрофилактики у 13–37% пациентов [6,7,8]. Совместные исследования, выполненные в Институте ревматологии РАМН и Государственном научном центре по антибиотикам, показали, что в настоящее время высокоэффективным и безопасным лекарственным средством вторичной профилактики ОРЛ является бензатинбензилпенициллин, назначаемый в дозе 2,4 млн. ЕД внутримышечно каждые 3 недели. Выпускаемая отечественной промышленностью пролонгированная лекарственная форма пенициллина – бициллин–5 на сегодняшний день не является приемлемой для проведения вторичной профилактики ОРЛ, поскольку не соответствует фармакокинетическим требованиям, предъявляемым к превентивным препаратам [9]. В связи с этим представляется необходимым создание новых высокотехнологичных отечественных бензатин–пенициллинов с обязательным проведением контролируемых клинических и фармакокинетических исследований. Таким образом, на современном этапе проблема ОРЛ по–прежнему сохраняет общемедицинское значение. В наступившем XXI веке усилия ученых будут сосредоточены на создании и совершенствовании вакцины, содержащей эпитопы М–протеинов «ревматогенных» БГСА – штаммов, не вступающих в перекрестную реакцию с тканевыми антигенами человеческого организма. Недавно было объявлено о начале клинических испытаний такой вакцины с участием 30 здоровых добровольцев. Результаты обширных доклинических исследований показали, что созданная рекомбинантная вакцина против БГСА стимулирует иммунный ответ без каких–либо признаков токсичности. По мнению создателей, она способна обеспечивать защиту против большинства БГСА–штаммов, в том числе вызывающих острый тонзиллит, синдром стрептококкового токсического шока и некротизирующий фасциит. Основная задача будет состоять в оценке безопасности и эффективности повышенных доз вакцины [10]. В дальнейшем применение такой вакцины в рамках первичной профилактики ОРЛ было бы целесообразно, в первую очередь, у лиц с генетическими маркерами, указывающими на предрасположенность к заболеванию.
Билет 2. 1. Пневмония - острое инфекционное заболевание преемущественно респираторных отделов легких, с наличием в альвеолах эксуддата, содержащего нейтрофилы, которое ренгенологически определяется инфильтративным затемнением легких. Дата добавления: 2014-12-12 | Просмотры: 1293 | Нарушение авторских прав |