|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология
|
Билет 12
1. БРОНХИАЛЬНАЯ АСТМА
БА - хронический рецидивирующий воспалительный процесс, преемущественно аллергической природы, который ведет к гиперреактивности дыхательных путей, лабильной обструкции и появлению респираторных симптомов (пароксизмы одышки или удушья, вплоть до астматического статуса, свистящего дыхания и кашля).
Классификация МКБ 10: преемущественно аллергическая астма (аллергическая, атопическая, внешняя аллергическая астма, сенная лихорадка с астмой); неалергическая астма (идиосинкразийная, внутренняя неалергическая); смешанная; неуточненная.
Классификация по Булатову: Этапы развития: биологические дефекты у практически здоровых людей, состояние предастмы, клинически сформировавшаяся астма. Формы: иммунологическая, неиммунологическая. Клинико-патогенетические фарианты: атопический, инфекционно-зависимый, аутоимунный, гормональный, нервно-психический. Тяжесть - легкая, средняя и тяжелая. Фазы - обострения, затухающего обострения и ремиссии.
В зависимости от степени тяжести: 1 ст. - интеримитирующая (симптомы менее 1р/нед., ночные приступы реже 2р/мес.); 2 ст. - легкое персистирующее течение (обострение чаще 2р/нед, нарушение активности и сна, ночные приступы чаще 2р/мес.); 3 ст. - средне-тяжелая (ежедневные симптомы, ночные - чаще 1р/нед.); 4 ст. - тяжелая (постоянное наличие симптомов, частые ночные приступы, резкое ограничение физической нагрузки).
Патогенез: аллергическая астма - св.с аллергическими заболеваниями (вазомоторный ринит, крапивница, экзема). В сыворотке крови - повышение IgE, положительные кожные реакции на введение экстрактов АГ воздушной среды и положительные провокационные пробы при ингаляции специфических АГ. Имеется генетически обусловленная ф-цион. недостаточность Т-супрессоров, что приводит к неконстроллированному синтезу IgE, который обеспечивает реакцию анафилактического типа. Неалергическая астма - в анамнезе нет аллергических заболеваний, кожные пробы отрицательны, IgE не превышает норму.
Факторы: Экзогенные (бытовые аллергены, пищевые аллергены, лекарственные аллергены, профессиональные факторы, факторы окружающей среды /пыльца/) и эндогенные факторы (эмоциональные, охлаждение, физическая нагрузка и т.д.).
Клиника: Период предвестников (кашель, одышка, вдох короткий, выдох продолжительный, шумный, сопровождающийся громкими свистящими хрипами, вынужденное положение - сидя с наклоном вперед /для фиксации плечевого пояса и оптимизации работы вспомогательной мускулатуры/). Период разгара (набухание вен шеи, в атке дыхания учавствуют вспомагательные м-цы, при перкуссии - коробочный звук, сещение вниз нижних границ и ограничение их подвижности, ослабленное везикулярное дыхание с удлиненным выдохом, сухие хрипы). Окончание приступа - кашель с появлением густой стекловидной мокроты (спирали Куршмана - мокрота принимает форму дистальных отделов дыхательных путей), в которой обнаруживаются эозинофилы и кристалы Шарко-Лейдена. Фаза ремиссии - патологии нет. Астматический статус: затяжной некупирующийся приступ, характерищующийся стойкой и длительной бронхиальной обструкцией, наростающей дыхательной недостаточностью и нерушением дренажной функции бронхов. Стадии астматического статуса: 1ст. - астматической компенсации (перестает отходить мокрота, продолжается более 2 ч., газовый состав крови меняется незначительно); 2ст. - немого легкого (над определенными участками не выслушиваются дыхание, нарушается газовый состав, развивается гипоксемия, гиперкапния, респираторный метаболический ацидоз), 3 ст. - гиперкапническая астматическая кома (резкое нарушение ЦНС).
Диагностика: Спирали Куршмана, кристалы Шарко-Лейдена, эозинофилия крови, спирография (снижение ОФ выдоха менее 65 % за мин, увеличение остаточного объема легких более 20 %), пневмотахометрия, запись кривой поток/объем. Функциональные пробы с бронхолитиками, аллергическое исследование.
Лечение: 1ст. - ингаляционные бетта2-стимуляторы короткого д-я (беротек не более 2-3 р/нед. или кромолин /интал/ перед физической нагрузкой или действием АГ),
2 ст. - ингаляционные противовоспалительные ежедневно (кортикостероиды - ингакорт /200-500 мкг/сут./), ингаляционные стимуляторы короткого д-я по требованию, но не чаще 3-4 р/день; возможно увеличение дозы кортикостероидов до 400-750 мкг/сут.
3ст. - ежедневно - ингакорт по 800-1000 мкг/сут., + теофиллины пролонгированного д-я. При частых ночных приступах - пероральные бетта2-стимуляторы (спиропент); атровент и бетта2 стимуляторы короткого д-я по требованию, но не чаще 3-4 р/день.
4 ст. - все препараты третьег группы + ГК перорально (преднизолон ч/з день или 1р/день).
Астматический статус: струйное введение преднизолона 90-150 мг, гидрокортизон - 250 мг, при улучшении преднизолона 30 мг/3-4 часа. При недостаточном эффекте - в/в 0,5-1 мл 5% эфедрина или 0,1 % адреналина. Параллельно - эуфиллин в/в капельно (не более 6 ампул/сут.). Инфузионная терапия: 5% глюкоза, рео, 4% сода. Для профилактики ДВС - геперин 5-10 тыс. ЕД (2-4 р/сут.). Ингаляция увлажненного кислорода (для уменьшения гипоксемии). На стадии немого легкого ГК увеличиваем в 2-3 раза, эндотрахеальная интубация, ИВЛ, санационная бронхоскопия с посегментарным промыванием бронхов теплым р-ром натрия хлорида или соды, с последующим отсасыванием содержимо
2.. Острый гломерулонефрит - двусторонее имуноопосредованное поражение почек с преемущественным поражением клубочкового аппарата.
Этиология: доказанным является, что классический гломерулонефрит развивается после стрептококковой инфекции (гемолитический стрептококк гр.А). Кроме того предположительно играют роль стафилококки, пневмококки, микоплазмы, аденовирусы, вирус гепатита В, риновирусы.
Патогенез: в норме эндотелий капиляров и базальная мембрана клубочков имеют сильный негативный заряд. Имунные комплексы, заряженные положительно и нейтрально, особенно мелкие, фиксируются на данных структурах - формируются цитокины - хемотаксис лейкоцитов, эозинофилов, моноцитов - выделение внутриклеточных протеолитичесских ф-тов, которые растворяют фиксированные иммунные комплексы, параллельно растворяя составные части капиляра клубочка, увеличивая проницаемость базальной мембраны. Также возникает реакция мезангиальных клеток, которые тоже фагоцитируют имунные комплексы.
Классификация: Клинические формы: острая (до 1года), подострая (злокачественная - формирование полулуний вследствие пролиферации мезангиальных клеток, сдавливающих клубочек), быстропрогрессирующая (характеризуются нефротическим синдромом, гипертензией, рано появляющейся ХПН), хроническая.
Клиника: Общая: отечный синдром, гипертонический синдром, мочевой синдром (протеинурия до 3,5 г/сут.; гематурия до 100 в п/зр., лейкоцитурия, цилиндрурия).
ОГ протекает в 2-х вариантах - мочевой с-м и с нефротическим синдромом (протеинурия более 3,5 г/сут, гипоальбумиемия, гиперлипидемия, генерализованные отеки). Основные диагностические критерии ОГ: возникновение ч/з 2-3 нед. после перенесенной стрептококковой инфекции, быстрое появление распространенных отеков, повышение АД выше 140/90, раннее появление протеинурии и гематурии, повышенное СОЭ, гипоальбуминемия, диспротеинемия, появление С-реактивного белка, повышение титров антистрептококковых АТ, морфологические признаки мезангиопролиферативного гломерулонефрита.
ХГ - выделяют стадии: догипертензивная, гипертензивная, ХПН. Варианты: нефротический, мочевой. Мочевой синдром в донипертензионной стадии: жалоб нет, моча (протеинурия до 3г, цилиндрурия, эритроцитурия). Нефротический вариант в догипертензионной стадии: жалобы на слабость, отеки (н.к., спины, внутренних органов); моча (протеинурия до 60 г/сут, цилиндрурия, эритроцитурия, лейкоцитурия), кровь (повышение СОЭ, уменьшение гемоглобина, гиподиспротеинемия, гиперхолестеринемия). Гипертензионная стадия: жалобы: головная боль, понижение зрения, бессонница. Формирование НК по левожелудочковому типу, нарушения мозгового кровообращения, кровоизлияний в сетчатку, никтурии, изостенурии, + особенности мочевого и нефротического вариантов (см.выше).
Осложнения ОГ: острая сосудистая недостаточность, отек легких, ОПН, гипертонический криз, тромбоз крупных сосудов.
Окончательная диагностика: по биопсии почки.
Лечение: для всех форм: диета с ограничением белка до 30-40 гр, ограничение жидкости, соли.
ОГ с мочевым синдромом: симптоматическая терапия (гипотензивные и т.д.). Патогенетическая терапия не применяется.
ОГ с мочевым синдромом и гематурическим компонентом: мембраностабилизирующая терапия (унитиол 5 мл 5% в/м 1р/день, 1 мес.; димефосфон 100 мг/кг*сут в течении месяца; делагил 0,25 г 2р/день - 1 мес, после чего 5-12 мес по 1р/день; альфа-токоферол 50 мг 1р/сут 5-12 мес.).
ОГ с нефротическим синдромом: ГК (преднизолон 1 мг/кг 4-6 нед., далее снижают дозировку до 0,5 мг/кг); антиагреганты (трентал 5 мл 2% - в 500 мл физ.р-ра капельно; курантил 0,01 г - 2мл); антикоагулянты (гепарин, финилин); плазмофорез, лимфосорбция. Пульс-терапия (3-5 ударных доз преднизолона - 20-30 мг/кг через день + циклофосфамид 150-200 мг/сут. + гепарин 20-30 тыс.ЕД + курантил 200-400 мг/сут).
Быстро прогрессирующий ГН: ГК (преднизолон 90-15 мг/сут), циклофосфамид (2 мг/кг), гемодиализ, пульс-терапия (3-5 ударных доз преднизолона - 20-30 мг/кг через день + циклофосфамид 150-200 мг/сут. + гепарин 20-30 тыс.ЕД + курантил 200-400 мг/сут).
ХГН нефротический вариант, догипертензивная стадия: лечится в зависимости от морфологического типа ГН:
Мезангиопролиферативный: преднизолони (1 мг/кг через день до 12 нед., потом снижают до 0,5 мг/кг в течении 9-11 мес.); + циклофосфамид (дают после снижения дозировки преднизолона - 1,5 мг/кг)
Мембранозный ГН: (преднизолон 2 мг/кг 8 нед., снижение на 5 мг/мес на фоне снижения - хлорбутин - 0,15 мг/кг)
Мезангиокапилярный ГН: плазмоферез 6-8 сеансов, далее преднизолон (1 мг/кг ч/з день), курантил (25 мг/кг), аспирин 0,5 г. Через 6-8 нед. снижение преднизолона до 0,5 мг/кг + курантил + аспирин в течении года.
Фокальный сегментарный гломерулосклероз: преднизолон (2 мг/кг 6-8 нед., далее 2 мг/кг ч/з день 4 нед.) + циклофосфамид 2 мг/кг при отсутствии эффекта.
ХГН нефротический вариант гипертензивная стадия: симптоматическое лечение (фуросемид, в/в 10% альбумин, рео, эуфиллин). Лечение ГН не производят.
ХГН мочевой вариант: лечится как острый ГН с мочевым синдром с гематурическим компонентом (мембраностабилизирующие).
Билет 13.
1. Острая ревматическая лихорадка (ОРЛ) – постинфекционное осложнение тонзиллита (ангины) или фарингита, вызванных b-гемолитическим стрептококком группы А (БГСА), в виде системного воспалительного заболевания соединительной ткани с преимущественной локализацией в сердечно–сосудистой системе (кардит), суставах (мигрирующий полиартрит), мозге (хорея) и коже (кольцевидная эритема, ревматические узелки), развивающееся у предрасположенных лиц, главным образом, молодого возраста (7–15 лет), в связи с аутоиммунным ответом организма на антигены стрептококка и перекрестной реактивностью со схожими аутоантигенами поражаемых тканей человека (феномен молекулярной мимикрии). При распознавании ОРЛ используется синдромный принцип, сформированный отечественным педиатром А.А. Киселем в 1940 г., который выделил пять основных диагностических критериев: мигрирующий полиартрит, кардит, хорею, кольцевидную эритему, ревматические узелки, обратив при этом внимание на диагностическую значимость их сочетания. В 1944 г. американский кардиолог Т.Д. Джонс отнес указанную пентаду синдромов к «большим» диагностическим критериям, выделив наряду с ними «малые» клинические и лабораторные параметры. Впоследствии схема Джонса была неоднократно модифицирована Американской кардиологической ассоциацией (АКА) и получила широкое распространение. Кардит – ведущий синдром ОРЛ (90–95% случаев), который определяет тяжесть течения и исход заболевания. Основополагающим компонентом кардита считается вальвулит, преимущественно – митрального, реже – аортального клапана, проявляющийся соответствующим органическим сердечным шумом, возможно, в сочетании с миоперикардитом. Симптомы ревматического вальвулита следующие: а) дующий связанный с I тоном систолический шум на верхушке сердца (митральная регургитация); б) непостоянный низкочастотный мезодиастолический шум в этой же области; в) высокочастотный убывающий протодиастолический шум, выслушиваемый вдоль левого края грудины (аортальная регургитация). Поражение сердца по типу миоперикардита при отсутствии вальвулита не характерно для ОРЛ, но при этом требуется проведение тщательной дифференциальной диагностики с кардитами иной, в первую очередь – вирусной этиологии. На фоне ярко выраженного артрита или малой хореи клиническая симптоматика кардита при ОРЛ может быть выражена слабо. В связи с этим возрастает диагностическая значимость эхокардиографического (ЭхоКГ) исследования с использованием допплеровской техники, позволяющего оценить анатомическую структуру сердца и состояние внутрисердечного кровотока, в т.ч. выявить митральную или аортальную регургитацию, как ранний признак вальвулита. С учетом вышеизложенного данные ЭхоКГ исследования включены в состав «малых» модифицированных диагностических критериев ОРЛ. Важнейшая особенность вальвулита при первой атаке ОРЛ – четкая положительная динамика под влиянием активной антиревматической терапии. В преобладающем большинстве случаев на фоне лечения происходит нормализация частоты сердечных сокращений, восстановление звучности тонов, уменьшение интенсивности систолического и диастолического шумов, сокращение границ сердца, исчезновение симптомов недостаточности кровообращения. ОРЛ как проблема большой социальной значимости определяется приобретенными РПС, которые по мере прогрессирования приводят к стойкой нетрудоспособности и преждевременной смерти. Частота формирования РПС после первой атаки ОРЛ у детей составляет 20–25%. Преобладают изолированные пороки сердца, чаще митральная недостаточность. Реже формируется недостаточность аортального клапана, митральный стеноз и митрально–аортальный порок. Примерно у 7–10% детей после перенесенного кардита формируется пролапс митрального клапана. Среди подростков, перенесших первую атаку ОРЛ, пороки сердца диагностируются в 1/3 случаев. У взрослых пациентов данный показатель составляет 39–45%, причем максимальная частота возникновения РПС (>75%) наблюдается в течение первых трех лет от начала болезни. У больных, перенесших первую атаку ОРЛ в возрасте 23 лет и старше, сочетанные и комбинированные РПС формируются в 90% случаев. Ревматический полиартрит (60–100% случаев) – мигрирующий полиартрит преимущественно крупных и средних суставов (коленных, голеностопных, реже – локтевых, плечевых, лучезапястных). Как правило, сочетается с кардитом и реже (10–15% случаев) протекает изолированно. Преобладающая форма поражения в последние годы – олигоартрит, реже – моноартрит. Отличается быстрой полной регрессией воспалительных изменений в суставах под влиянием противовоспалительной терапии. В отдельных случаях возможны атипичные проявления суставного синдрома – поражение мелких суставов кистей и стоп, асимптомные сакроилеиты I–II стадий по Dale (чаще у мужчин молодого возраста). В 10–15% случаев выявляется только артралгия (мигрирующая боль в крупных суставах различной интенсивности), которая в отличие от артрита не сопровождается болезненностью при пальпации и другими симптомами воспаления. крупных и средних суставов.
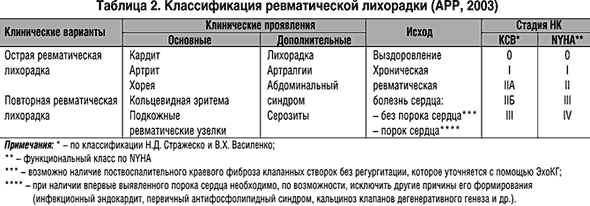
В представленной классификации выделяется два варианта исходов заболевания
Лечение и профилактика Рекомендации по лечению ОРЛ практически не изменились: по–прежнему сохраняет свое значение сочетание противовоспалительной терапии с антибиотиками. Так, при остром полисиндромном течении ОРЛ или при развитии панкардита показаны глюкокортикостероиды – преднизолон или метилпреднизолон (0,6–0,8 мг/кг/день) в течение 10–14 дней, реже дольше, под контролем за клиническими и инструментальными данными, включая динамическое ЭхоКГ–наблюдение. При положительной динамике начинают снижение суточной дозы глюкокортикостероидов на 2,5 мг в неделю, затем переводят на прием нестероидных противовоспалительных препаратов (НПВП) в дозах в соответствии с весом больных. При лечении ОРЛ у взрослых препаратом выбора считается диклофенак (150 мг в сутки), который в условиях сравнительного рандомизированного исследования с изучением ближайших и отдаленных результатов показал высокую противовоспалительную активность, сопоставимую с таковой для преднизолона [3]. Несомненно, к серьезным достижениям ХХ века следует отнести разработку профилактики ОРЛ и ее рецидивов. Основу первичной профилактики ОРЛ составляют своевременная диагностика и адекватная терапия активной БГСА–инфекции глотки (ангина, фарингит). С учетом мирового клинического опыта разработаны адаптированные к условиям российского здравоохранения рекомендации по рациональной антимикробной терапии БГСА– тонзиллитов и фарингитов [4]. На примере амбулаторного контингента пациентов, лечившихся и наблюдавшихся в одной из московских поликлиник, показано, что b-лактамные антибиотики сохраняют свою значимость в качестве препаратов выбора при этих нозологических формах. Учитывая повышенный уровень резистентности БГСА к макролидам, применение этих препаратов рекомендуется только у больных с непереносимостью b-лактамов [5]. Вторичная профилактика направлена на предупреждение повторных атак и прогрессирование заболевания у лиц, перенесших ОРЛ, и предусматривает регулярное введение пенициллина пролонгированного действия (бензатин–пенициллина). Применение данного препарата в форме бициллина–5 позволило существенно (в 4–12 раз) снизить частоту повторных ревматических атак и, следовательно, повысить продолжительность жизни больных РПС. В то же время рядом авторов указывалось на недостаточную эффективность бициллинопрофилактики у 13–37% пациентов [6,7,8]. Совместные исследования, выполненные в Институте ревматологии РАМН и Государственном научном центре по антибиотикам, показали, что в настоящее время высокоэффективным и безопасным лекарственным средством вторичной профилактики ОРЛ является бензатинбензилпенициллин, назначаемый в дозе 2,4 млн. ЕД внутримышечно каждые 3 недели. Выпускаемая отечественной промышленностью пролонгированная лекарственная форма пенициллина – бициллин–5 на сегодняшний день не является приемлемой для проведения вторичной профилактики ОРЛ, поскольку не соответствует фармакокинетическим требованиям, предъявляемым к превентивным препаратам [9]. В связи с этим представляется необходимым создание новых высокотехнологичных отечественных бензатин–пенициллинов с обязательным проведением контролируемых клинических и фармакокинетических исследований. Таким образом, на современном этапе проблема ОРЛ по–прежнему сохраняет общемедицинское значение. В наступившем XXI веке усилия ученых будут сосредоточены на создании и совершенствовании вакцины, содержащей эпитопы М–протеинов «ревматогенных» БГСА – штаммов, не вступающих в перекрестную реакцию с тканевыми антигенами человеческого организма. Недавно было объявлено о начале клинических испытаний такой вакцины с участием 30 здоровых добровольцев. Результаты обширных доклинических исследований показали, что созданная рекомбинантная вакцина против БГСА стимулирует иммунный ответ без каких–либо признаков токсичности. По мнению создателей, она способна обеспечивать защиту против большинства БГСА–штаммов, в том числе вызывающих острый тонзиллит, синдром стрептококкового токсического шока и некротизирующий фасциит. Основная задача будет состоять в оценке безопасности и эффективности повышенных доз вакцины [10]. В дальнейшем применение такой вакцины в рамках первичной профилактики ОРЛ было бы целесообразно, в первую очередь, у лиц с генетическими маркерами, указывающими на предрасположенность к заболеванию.
2. РАК ЛЕГКОГО
представляет собой злокачественную опухоль, возникающая из покровного эпителия слизистой оболочки бронхов и эпителия слизистой желез.
Дата добавления: 2014-12-12 | Просмотры: 946 | Нарушение авторских прав
1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 | 11 | 12 | 13 | 14 | 15 | 16 | 17 | 18 | 19 | 20 | 21 | 22 | 23 | 24 | 25 | 26 | 27 | 28 | 29 | 30 | 31 | 32 | 33 | 34 | 35 | 36 | 37 | 38 | 39 | 40 | 41 | 42 | 43 | 44 | 45 | 46 | 47 | 48 | 49 | 50 | 51 | 52 | 53 | 54 | 55 | 56 | 57 | 58 | 59 | 60 | 61 | 62 | 63 | 64 | 65 | 66 | 67 | 68 | 69 | 70 | 71 | 72 | 73 | 74 | 75 | 76 | 77 | 78 | 79 |
|

