|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Патогенез АДГенетические исследования АД не принесли никаких результатов; до сих пор не идентифицирован основной ген (гены), ответственный за развитие атопического процесса в целом (бронхиальная астма, АД). Гистологически поражение кожи при АД характеризуется усилением накопления клеток Лангерганса, воспалительных эпидермальных дендритных клеток и Т-лимфоцитов. Присутствие высокоаффинных рецепторов FcεR1 на клетках Лангерганса - необходимая предпосылка для провоцирования экзематозного повреждения кожи, так как именно этим клеткам, представленным в большом количестве в коже у больных АД (по сравнению со здоровыми лицами), приписывают ключевую роль в развитии фазы сенсибилизации аллергического ответа. После миграции клеток Лангерганса в лимфатические узлы и активации Т-лимфоцитов происходит усиление процесса привлечения в эпидермис воспалительных эпидермальных дендритных клеток, которые не только имеют на своей поверхности более высокую плотность FcεR1 фрагмента IgE, чем клетки Лангерганса, но и продуцируют существенно большее количество цитокинов (TNFα, IL-6, IL-8). Тем самым поддерживаются клеточная активация и процесс IgE-опосредованного захвата аллергена для его переработки (процессинга) и представления (презентации) Th2-лимфоцитам. Возможно, именно воспалительные эпидермальные дендритные клетки передают сигнал о дифференцировке Th1- и Th2-лимфоцитов в коже после связывания аллергена с FcεR1-рецепторами IgE на их поверхности (этого не происходит, если рецептор экспрессируется в низком количестве, например у неатопиков). Повторяющаяся экспозиция аллергенов приводит к клеточной пролиферации Т-клеток, а также к высвобождению цитокинов Th2-фенотипа, хемокинов и манифестации хронического процесса АД. Исследования последних лет по биопсии кожи больных АД позволили выявить и другую важную особенность иммунного ответа: так, в начальной стадии заболевания активируются функции Тh2-лимфоцитов, тогда как для хронического процесса АД характерна активация Th1-клеток
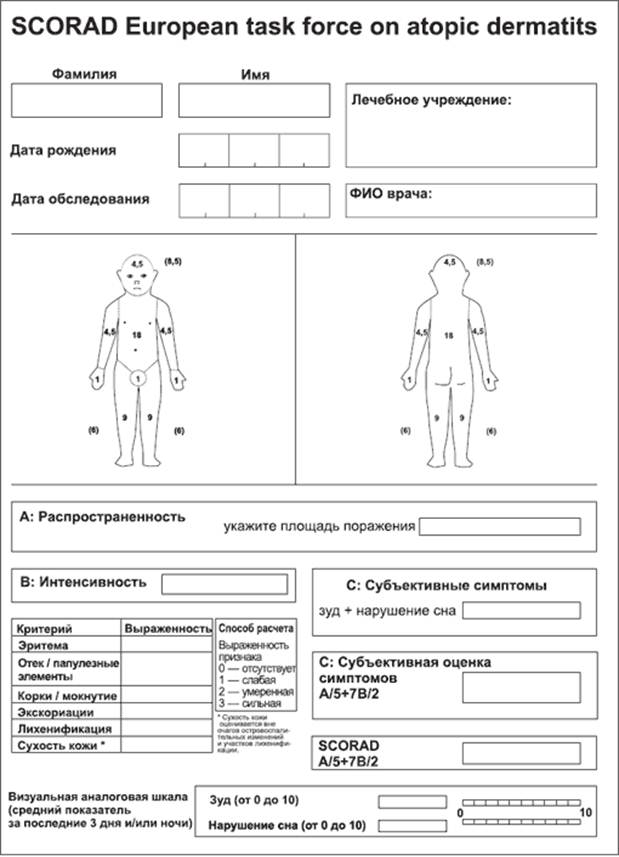
Основными критериями диагностики АтД являются клинические симптомы - зуд, типичные морфологические элементы на коже с типичной их локализацией. АтД классифицируют: 1. по возрастным стадиям: младенческая - наблюдается в возрасте от рождения до 2-х лет;* детская – наблюдается в возрасте от 2-х до 10-12 лет; подростковая (взрослая) – наблюдается в возрасте от 10-12 лет и старше; 2. по течению заболевания: острый период АтД (острые воспалительные изменения на коже), подострый период (уменьшение воспаления), период клинической ремиссии заболевания, которая может быть полной и неполной (отсутствие «острых» проявлений - зуда, гиперемии, расчесов, но при этом сохранение лихенификации и, возможно, редких и умеренных или минимальных обострений); 3. по степени тяжести - различают легкую, среднюю и тяжелую степени тяжести патологического процесса; 4. по распространенности: локальный (ограниченный) АтД – очаги ограничиваются локтевыми или подколенными сгибами, или областью тыла кистей, или лучезапястных суставов, или передней поверхности шеи. Вне очагов поражения кожа визуально не изменена. Зуд - умеренный, редкими приступами; распространенный АтД – поражение более 5% площади кожи. Вне очагов поражения кожа имеет землистый оттенок, нередко с отрубевидным или мелкопластинчатым шелушением. Зуд интенсивный; диффузный АтД – поражение всей поверхности кожи (за исключением ладоней, носогубного треугольника). Зуд - выраженной интенсивности; 5. по клинико-этиологическим вариантам сенсибилизации: пищевая, бытовая, клещевая, грибковая, пыльцевая, либо поливалентная аллергия. Диагностические критерии АтД. 1.Главные диагностические критерии: кожный зуд; - типичная морфология (основной первичный элемент – папу ло/везикула + вторичные элементы) и локализация поражений кожи: у детей первых лет жизни – высыпания на лице и разгибательных поверх-ностях конечностей, у более старших детей и у взрослых - - лихенификация и расчесы в области сгибов конечностей; - хроническое рецидивирующее течение; - начало заболевания в раннем детском возрасте (до 2-х лет); - атопия в анамнезе или наследственная предрасположенность к атопии. 2. Дополнительные диагностические критерии: ксероз; ихтиоз/усиление рисунка на ладонях; реакции немедленного типа при кожном тестировании с аллерге-нами; повышенный уровень сывороточного IgE; эозинофилия в крови; частые инфекционные поражения кожи, в основном стафилококко-вой, грибковой и герпетической этиологии, связанные с ослаблением клеточного иммунитета; локализация кожного процесса на кистях и стопах; рецидивирующие конъюнктивиты; дополнительные суборбитальные складки Денни-Моргана; периорбитальная гиперпигментация, темные круги под глазами; катаракта, кератоконус; эритродермия; белый дермографизм. Для постановки диагноза АтД необходимо наличие не менее 3-х главных критериев, а также 3-х и более дополнительных, при минимальном сроке сохранения симптомов не менее 6 недель. Для оценки тяжести АтД применяется метод определения индекса SCORAD (Severity Scoring of Atopic Dermatitis)
Лабораторные и инструментальные методы исследования при АтД: - определение концентрации общего IgE в сыворотке крови (тест не считается диагностическим); - кожные тесты с аллергенами (прик-тест, скарификационные кожные пробы, внутрикожные пробы) для диагностики IgE-опосредованных аллергических реакций. Их проводят вне обострения АтД и не ранее, чем через 5-7 дней после отмены антигистаминных лекарственных средств; - элиминационная диета и провокационный тест с пищевыми аллергенами назначают и проводят для выявления пищевой аллергии, особенно к злаковым и к коровьему молоку; - определение аллергенспецифических IgE – антител в сыворотке крови проводится предпочтительно для пациентов: с ихтиозом (распространенные кожные проявления), с сомнительными результатами кожных тестов, с высоким риском развития анафилактических реакций на определенный аллерген при проведении кожного тестирования, при персистирующем течении. Атопический дерматит подразделяется на три стадии: младенческую, наблюдающуюся в возрасте от 2-х месяцев до 2-х лет; детскую (от 2 до 10 лет) и взрослую. Младенческая стадия («детская экзема или «экссудативный диатез») обычно характеризуется остротой воспалительного процесса и локализацией высыпаний преимущественно на лице, волосистой части головы и разгибательных поверхностях конечностей. Очаги поражения могут быть представлены эритемами, микровезикулами, мокнущими микроэрозиями и папулами. Чаще всего кожный процесс проявляется эритемой и серозно-гнойными корками, локализующимися на щеках. Высыпания могут распространяться на волосистую часть головы, шею, лоб, запястья и разгибательные поверхности конечностей. Локализация сыпи соответствует местам тела, которые расчесывает или трет ребенок, а также с активностью его движений, например, ползания (сыпь, однако, щадит пеленочную область). Очаги поражения могут приобретать выраженный экссудативный характер, становиться полиморфными. Высыпания склонны к вторичному инфицированию, часто появляются лимфаденопатии. Вследствие расчесов, трения и присоединения вторичной инфекции появляются корки, пустулы и инфильтрированные участки кожи. Инфильтрированные папулы постепенно трансформируются в характерные для атопического дерматита участки лихенификации. Характерными признаками являются бледность, реже эритема кожи лица; частое появление крапивницы, стойкий белый, иногда красный дермографизм. В младенческий период основными факторами, провоцирующими заболевание, являются нарушение режима питания ребенка и матери, перекармливание, глистные инвазии (как у ребенка, так и у матери). Течение болезни волнообразное, обострение отмечается при прорезывании зубов, простуде, стрессах и изменении климата; очень редко у грудных детей внезапно наступает смерть. Ухудшение течения атопического дерматита обычно наблюдается после иммунизации и вирусных инфекций. Летом может наступать частичная ремиссия высыпания, но зимой вновь наступает обострение. Этим можно объяснить терапевтический эффект УФЛ-В и влажности окружающей среды, а также ухудшение кожного покрова под влиянием контакта с шерстяными тканями и холодом в зимнее время года. Влияние пищевых продуктов на течение атопического дерматита в детском возрасте остается недоказанным. У некоторых детей пищевая аллергия играет существенную роль в патогенезе атопического дерматита; исключение аллергенов из диеты матери улучшает течение атопического дерматита у детей. Младенческая фаза атопического дерматита обычно заканчивается ко второму году жизни ребенка. Детская стадия атопического дерматита («диффузный нейродермит»). Приблизительно у 50% больных к концу 2-го года жизни кожный процесс разрешается, у остальных в возрасте 18-24 месяцев переходит в следующую стадию, которая длится в течение 3–11 лет. В целом клиническая картина в этот период соответствует диффузному нейродермиту; иногда одновременно появляются папуло-уртикарные и папуло-везикулезные элементы. Зуд продолжает оставаться постоянным и выраженным симптомом, и многие кожные высыпания возникают на его основе. Длительное расчесывание кожи приводит к лихенизации и может быть причиной вторичного инфицирования. У пациента развивается порочный круг (цикл зуд-расчесывание), т.е. зуд приводит к расчесам кожи, а расчесы в свою очередь вызывают вторичные изменения, являющиеся причиной зуда. Позывы на зуд обычно не контролируются пациентом. Иногда зуд имеет непреодалимый, пароксизмальный характер и пациент на высоте этого зуда может не ощущать чувство боли. В детском возрасте высыпания атопического дерматита становятся менее экксудативными и классически локализуются в локтевых и подколенных складках тела, сгибательных поверхностях запястий, на веках, лице и вокруг шеи. Очаги поражения чаще всего представлены лихенизированными и инфильтрированными бляшками. Эти бляшки сочетаются с изолированными рассеянными экскориированными папулами, величиной 2-4 мм в диаметре. Очаги поражения нередко локализуются вокруг глаз и красной каймы губ, заушных складок, грудных сосков у девочек. У пациентов нередко также возникают очаги бляшечной экземы или узелкового пруриго. Отмечается повышенная фоточувствительность. Часто поражаются места тела, склонные к интенсивному потению и чувствительные к колонизации дрожжеподобными грибами Mallassezia. Атопический хейлит (Lip-lick cheilitis; «хейлит вследствие облизывания губ», периоральная экзема) характерен для детской фазы атпического дерматита. Этот хейлит может быть также следствием пищевой аллергии у детей без атопии. Возможно вторичное инфицирование и появление корок; иногда остаются участки здоровой кожи около красной каймы губ. Ухудшение, а, возможно, причина болезни, лежит в постоянном облизывании губ, привычка к сосанию пальца (thumb sucking), слюнотечение, трещины губ. Атопический хейлит при использовании сильных кортикостероидов быстро трансформируется в истинный периоральный дерматит; возможна аллергия к зубной пасте. На шее может возникать выраженная сетчатая пигментация («атопическая грязная шея»); характерен дерматит заушных областей, конъюнктивит, возможно появление юношеской катаракты. Поражение кистей рук и ногтевых пластинок является частым симптомом. Острое появление генерализованной или локализованной везикулезной сыпи, как правило, является следствием вторичного бактериального или вирусного инфицирования. Тяжелый атопический дерматит с поражением более 50% кожи может быть причиной задержки роста ребенка. Строгие диеты и использование кортикостероидов может усиливать эту задержку. Интенсивная терапия этих детей наружными ингибиторами кальцийневрина (элиделом) или фототерапия могут остановить нарушение роста ребенка. У детей с тяжелым атопическим дерматитом возможно возникновение психических расстройств. У 30-50% больных детской экземой имеют риск возникновения бронхиальной астмы или сенной лихорадки. Взрослая стадия атопического дерматита. У взрослых людей АД постепенно проходит, но кожа у этих пациентов остается склонной к появлению зуда и воспалительных реакций в ответ на экзогенные раздражители. В этот период атопический дерматит также может проявляться очагами лихенизации кожи, локализующимися в крупных складках тела (локтевых и подколенных), передней и боковых частях шеи, лбу и вокруг глаз. У пожилых людей атопический дерматит может встречаться в виде локализованных, шелушащихся, папулезных экссудативных или лихенизированных бляшек, имеющих менее характерную локализацию, нередко в виде хронической экземы кистей. Временами высыпания становятся генерализованными, но акцентируются в складках. В целом кожа пожилых людей с атопическим дерматитом сухая и несколько эритематозная. Пруриго-подобные папулы являются частым симптомом. Папулезные элементы имеют тенденцию к сухости, слегка возвышаются над кожей, имеют плоскую поверхность. Они почти всегда эксокриированы и могут сливаться с образованием бляшек. Отмечается почти универсальная колонизация кожи золотистым стафилококком. Очаги поражения на темной коже имеют выраженную гиперпигментацию, часто с очаговой гипопигментацией на местах расчесов.
ЛЕЧЕНИЕ И ПРОФИЛАКТИКА АТОПИЧЕСКОГО ДЕРМАТИТА Цели лечения АтД: достижение клинической ремиссии заболевания; устранение и уменьшение воспаления и кожного зуда, предупреждение и устранение вторичного инфицирования, увлажнение и смягчение кожи, восстановление ее защитных свойств; профилактика развития тяжелых форм АтД; профилактика развития респираторных проявлений у больных АтД. восстановление утраченной трудоспособности; улучшение качества жизни больных.
Общие направления в терапии атопического дерматита: лечебное питание (элиминационные мероприятия по группе пищевых аллергенов); контроль за окружающей больного средой; системная фармакотерапия; наружная терапия; уход за кожей; лечение сочетанных аллергических болезней; лечение выявленных системных и органных проявлений при АтД (патология желудочно-кишечного тракта, гепатобилиарной и мочевой систем; коррекция дисфункции щитовидной железы); реабилитационное лечение; психотерапевтические методы терапии и образовательные программы для членов семьи и пациентов с АтД; внедрение в практику принципов работы «аллергошкол». Дата добавления: 2014-12-12 | Просмотры: 1714 | Нарушение авторских прав |