|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
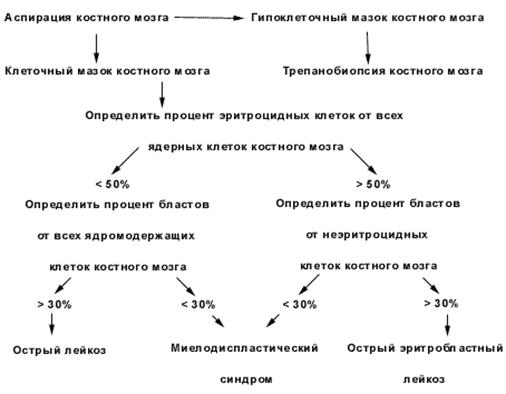
Алгоритм для диагностики острых лейкозов и разграничения их с миелодиспластическим синдромом. (по Bennett J.M. et al., 1985)
Далее на основании цитологических и цитохимических критериев FAB классификация выделяет следующие варианты ОНеЛЛ (по Bennett J.M. et al., 1985). Острый миелобластный лейкоз (М1) Аспират костного мозга: · бластные клетки составляют не менее 90%; · созревающие гранулоциты (под этим термином FAB-классификация понимает все гранулоцитарные клетки от промиелоцитов до сегментоядерных) составляют менее 10%. Острый миелобластный лейкоз с частичным созреванием (М2) Аспират костного мозга: · бластные клетки составляют не менее 30%, но менее 90%; · клетки моноцитарного ростка кроветворения составляют менее 20%; · созревающие гранулоциты составляют не менее 10%; Острый промиелоцитарный лейкоз (М3) Этот вариант ОНеЛЛ устанавливают на основании типичного морфологического субстрата (характерного вида промиелоциты в аспирате костного мозга) без использования каких-либо дополнительных тестов. Острый миеломонобластный лейкоз (М4) 1. Аспират костного мозга: - клетки миелоидного ростка кроветворения составляют не менее 30%, но менее 80%. 2. Периферическая кровь: - клетки моноцитарного ростка кроветворения составляют не менее 5.0 х 10^9/л; · Если 1 и 2 условия выполнены, то устанавливают диагноз -- М4 вариант ОНеЛЛ. · Если 1 условие выполнено, а 2 не выполнено, то оценивают результаты цитохимической окраски бластных клеток на альфа-нафтилэстеразу. Если определяется не менее 20% бластов, дающих положительную окраску на альфа-нафтилэстеразу, то устанавливают диагноз -- М4 вариант ОНеЛЛ. · Если определяется менее 20% бластов, дающих положительную окраску на альфа-нафтилэстеразу, то устанавливают диагноз -- М2 вариант ОНеЛЛ. · Если аспират костного мозга соответствует описанию при М2 варианте ОНеЛЛ, а 2 условие выполнено, то оценивают результаты цитохимической окраски бластных клеток на альфа-нафтилэстеразу. · Если определяется не менее 20% бластов, дающих положительную окраску на альфа-нафтилэстеразу, то устанавливают диагноз -- М4 вариант ОНеЛЛ. · Если определяется менее 20% бластов, дающих положительную реакцию на альфа-нафтилэстеразу, то устанавливают диагноз -- М2 вариант ОНеЛЛ. · Если в аспирате костного мозга присутствует не менее 5% эозинофилов, то устанавливают диагноз М4э вариант ОНеЛЛ (острый миеломонобластный лейкоз с эозинофилией). Острый монобластный лейкоз (М5) Аспират костного мозга: -- клетки моноцитарного ряда гемопоэза составляют не менее 80%. · Если монобласты составляют более 80% от всех клеток моноцитарного ростка кроветворения, то устанавливают диагноз -- М5а вариант ОНеЛЛ (острый монобластный лейкоз без созревания). · Если монобласты составляют менее 80% от всех клеток моноцитарного ростка кроветворения, то устанавливают диагноз -- М5b вариант ОНеЛЛ (острый монобластный лейкоз с созреванием). · В дополнениях к рассмотренной редакции FAB классификации выделяют еще два варианта ОНеЛЛ. Острый мегакариобластный лейкоз (М7) -- диагноз устанавливают на основании данных электронно-микроскопического исследования бластных клеток или на основании данных иммунофенотипирования. Острый ранний миелобластный лейкоз (М0) - диагноз устанавливают на основании отрицательных результатов всех цитохимических окрасок бластных клеток или на основании данных иммунофенотипирования. Для классификации ОЛЛ FAB классификация использует цитологические особенности бластных клеток. На основании этих признаков проводится подразделение на три варианта - L1, L2 и L3. Однако такое классификационное построение оказалось условным. Выделенные варианты реально не отличались по особенностям течения, длительности выживания больных и ответу на терапии, что послужило основанием для отказа от этой части FAB классификации. В настоящее время используются иммунофенотипическая классификация ОЛЛ, которая выделяет три основное группы: · Т-клеточный острый лимфобластный лейкоз (опухолевые клетки несут на своей поверхности антигенные маркеры принадлежности к Т-ряду лимфопоэза); · В-клеточный острый лимфобластный лейкоз (опухолевые клетки несут на своей поверхности антигенные маркеры принадлежности к В-ряду лимфопоэза); · общий острый лимфобластный лейкоз (опухолевые клетки при этом варианте лейкоза несут на своей поверхности антиген, специфичный для лимфоидных предшественников -- общий антиген острого лимфобластного лейкоза). Эпидемиология. Ежегодно регистрируется 35 новых случаев острых лейкозов на 1 млн. населения. Структура встречаемости острых лейкозов в значительной степени зависит от возраста. Так в возрастной группе до 15 лет соотношение ОЛЛ: ОНеЛЛ составляет 4: 1, в возрастной группе от 15 до 35 лет - 1: 1.5, а в возрастной группе старше 35 лет - 1: 8. Мужчины и женщины болеют с одинаковой частотой. Этиология. Для острых лейкозов, как и для большинства других опухолевых заболеваний, невозможно выделить специфический этиологический фактор. Этиологические факторы, способные вызывать развитие опухоли, были подробно рассмотрены в главе "Хронические миелопролиферативные заболевания". Патогенез. В основе патогенеза острых лейкозов лежит мутация стволовой клетки крови, что влечет за собой практически полную потерю потомками мутировавшей клетки способности к созреванию. Мутантный клон автономен от каких-либо регулирующих воздействий организма и достаточно быстро вытесняет нормальные гемопоэтические клетки, замещая собой весь гемопоэз. С момента мутации до момента появления клинических и лабораторных признаков заболевания проходит в среднем 2 месяца. За этот период времени количество опухолевых клеток увеличивается с 1 (родоначальница мутантного клона) до 10^9 -- 10^12. Масса такого количества клеток составляет около одного килограмма. Вытеснение нормальных гемопоэтических клеток, и замещение их опухолевыми клетками, неспособными к созреванию, закономерно приводит к уменьшению в периферической крови зрелых клеток с развитием анемии, гранулоцитопении, лимфопении, моноцитопении и тромбоцитопении, что будет проявляться соответствующей клинической картиной. Уменьшение количества эритроцитов влечет за собой развитие анемического синдрома. Уменьшение или полное исчезновение зрелых гранулоцитов, приводит к развитию иммунодефицита и инфекционных осложнений. Свой вклад в патогенез инфекционных осложнений вносят также лимфопения и моноцитопения. Тромбоцитопения лежит в основе кровоизлияний и кровотечений. В ряде случаев опухолевые клетки не нуждаются в строго необходимом для нормальных гемопоэтических клеток стромальном микроокружении. Они могут покидать костный мозг и образовывать колонии опухолевого гемопоэза в других органах и тканях (селезенке, лимфоузлах, печени, центральной нервной системе, легких, коже, слизистых оболочках). Инфильтрация опухолевыми клетками органов и тканей относят к проявлениям пролиферативного синдрома. Степень злокачественности опухолевых клеток при остром лейкозе с течением времени возрастает (как и для других групп опухолей, для острых лейкозов правомочен закон опухолевой прогрессии). Поскольку опухолевые клетки при острых лейкозах, в большинстве вариантов, изначально имеют выраженный дефект созревания, то большая злокачественность часто проявляется появлением экстрамедуллярных очагов кроветворения, увеличением пролиферативной активности, развитием резистентности к проводимой терапии. В основе озлокачествления лежат вторичные мутации в опухолевых клетках. Это наглядно демонстрируют результаты цитогенетического исследования, выявляющего наряду с изменениями хромосом, имевшими место в начале заболевания, появление дополнительных поломок по мере течения заболевания. В дебюте острых лейкозов хромосомные аномалии выявляют в 90% случаев. Однако, столь же часто выявляемой хромосомной поломки, как транслокация 9;22 (филадельфийская хромосома) при хроническом миелолейкозе, при острых лейкозах не наблюдается. Тем не менее, известна связь некоторых перестроек хромосом с вариантом острого лейкоза. Так транслокация 15;17 является специфичной для острого промиелоцитарного лейкоза (М3), она выявляется в среднем в 50% случаев. Транслокация 8;21 чаще всего встречается при остром миелобластном лейкозе (М1). В трети случаев общего варианта ОЛЛ встречается транслокация 9;22 (филадельфийская хромосома). Клоны клеток с аномалией хромосом не определяются в период ремиссии и появляются вновь при развитии рецидива заболевания. Наиболее часто встречающиеся при острых лейкозах поломки хромосом представлены в таблице 1.
Дата добавления: 2014-12-12 | Просмотры: 1647 | Нарушение авторских прав |