 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Трофические артериальные язвыПричина трофических артериальных язв состоит преимущественно в облитерирующем артериосклерозе крупных и средних сосудов и развивающейся вследствие этого ишемии тканей. В общих чертах схему процесса можно представить так: он начинается с повреждения интимы сосудистой стенки, которое вызывает агрегацию тромбоцитов на поврежденном месте, а она в свою очередь увеличивает пролиферацию и иммиграцию гладких мышечных клеток медии в интиму сосудистой стенки. Мышечные клетки выделяют большое количество фибриллярных белков (коллагена и эластина), а также протеогликанов (главные компоненты внеклеточного матрикса), которые за счет аккумуляции липидов превращаются в атеросклеротические бляшки. Бляшки в свою очередь ведут к стенозированию или даже к абтурации пораженного сосуда, причем степень возникающего расстройства кровоснабжения зависит от степени стеноза и от возможностей коллатерального кровообращения.
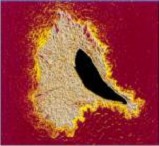
Поперечный срез артерии с обтурацией, вызванной атеросклеротическими бляшками:
Нарушения кровообращения в нижних конечностях могут быть следствием как облитерирующих процессов в самой аорте, так и в артериях. В зависимости от места артерии различают типы нарушений: бифуркационный, тазовый, бедренный, периферический и их сочетание.
Классификация хронических ран по Найтону
Особо важным при развитии болезни является тот факт, что одновременное появление нескольких факторов риска увеличивает вероятность развития болезни почти экспоненциально. В целом тогда можно говорить о комплексных заболеваниях, которые требуют учета всех негативных факторов. Предпочтительными местами развития артериосклеротических язв на стопе являются концевые фаланги пальцев и ногти, ногтевое ложе, а также головки 1-й и 2-й метатарсальных костей. Они часто возникают из-за давления обуви на заметные костные выступы и выглядят как кровоизлияния, цвет которых колеблется от темно-синего до черного. Другими распространенными причинами язв являются ссадины, возникшие при непрофессионально выполненном педикюре, или мелкие повреждения пальцев. Некрозы, возникающие в результате самых тяжелых нарушений кровообращения, обычно локализуются на латеральном крае стопы, пятке, в межпальцевых пространствах и на тыльных сторонах голеней. Для дифференциальной диагностики венозной язвы используется признак болезненности в области раны. У диабетиков дополнительно выделяют ангиопатическую и нейроангиопатическую формы язвы.Согласно классификации, разработанной Найтоном для хронических язв, язвы по степени тяжести делятся на стадии с I по VI.В начальной стадии своевременное распознавание облегчает терапию и улучшает прогноз, причем в подробном анамнезе следует обратить внимание на типичные признаки перемежающей хромоты и болей при ходьбе. Согласно модифицированной классификации Фонтена, клинические стадии выглядит следующим образом: стадия I: бессимптомная, возможна легкая утомляемость; Схема лечения при трофических артериальных язв Диагностика После окончательного установления диагноза и локализации закупорки должна быть назначена терапия, которая по возможности учитывает различные патогенные факторы. -местную обработку раны.
В ряду терапевтических мероприятий на первом месте стоят реконструктивные хирургические операции на артериях, а также эндоваскулярные операции, так как эти вмешательства направлены на устранение основных причин Ulcus cruris arteriosum. Выбор типа вмешательства зависит от локализации и протяженности обтурации артерии, а также от общего состояния больного. Наряду с восстановлением васкуляризации следует рассматривать и возможность использовать для улучшения перфузии медикаменты, с помощью которых, в частности, можно влиять на реологические свойства крови, например простагландин Е1. При местной обработке ран необходимо учитывать опасность, состоящую в том, что у пациентов с ОЗА даже минимальные повреждения, вначале незамеченные или сочтенные пустяковыми, могут быстро распространиться на большую площадь всего несколько дней. Еще одна проблема связана с высокой опасностью инфицирования артериальных язв. Соответственно для быстрой борьбы с инфекцией используется хирургическая обработка раны: некрозы должны быть удалены, карманы широко открыты, налеты сняты, а инфицированные ткани иссечены. Беспрепятственный отток экссудата обеспечивается с помощью дренажа. Для удаления инфекции показаны антисептические повязки. Если необходима ампутация, она должны быть проведена по возможности после перевода влажной гангрены в сухую и после достижения максимальной реваскуляризации в зоне, граничащей с некротической тканью. Дата добавления: 2015-01-18 | Просмотры: 1455 | Нарушение авторских прав |
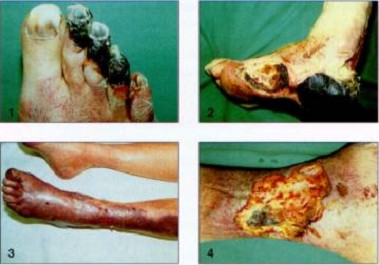
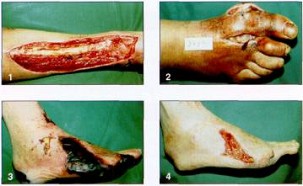 Примеры лечения.
Примеры лечения.