|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
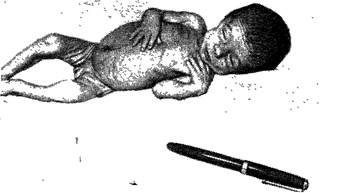
Пилороспазм, пилоростенозПилороспазм относится к дискинезиям и развивается в связи со спазмами мускулатуры привратника. Полагают, что это обусловлено обильным снабжением нервами пилорической части желудка. Клиника. С первых дней появляется частая но необильная рвота. Количество выделенного при рвоте молока меньше количества высосанного ребенком при последнем кормлении. В отдельные дни рвоты может не быть. Ребенок периодами становится беспокойным. Кривая массы тела уплощается, посте- пенно развивается гипотрофия, появляются запоры. Заболевание необходимо дифференцировать с пилоростенозом. Лечение. Уменьшают количество женского молока на одно кормление и увеличивают частоту кормления до 8—10 раз в сутки. Рекомендуется перед кормлением 2—3 раза в день давать небольшое количество (1—2 чайные ложки) 8—10 % манной каши. Пищу матери необходимо обогащать витаминами, особенно группы В. Витамин b] дают ребенку по 0,005 г внутрь 2—3 раза в день или вводят внутримышечно (0,5—1 мл 2,5 % раствора 1 раз в день). Назначают атропин в разведении 1: 1000 (1—2 капли 4 раза в день) или аминазин (3—4 капли 2,5 % раствора на 1 кг массы тела в сутки в 3 приема). Рекомендуется пятачок из горчичника на область желудка перед кормлением. Для борьбы с обезвоживанием парентерально вводят солевые растворы и 5 % раствор глюкозы. Пилоростеноз —порок развития желудочно-кишечного тракта. Заболевание встречается преимущественно у мальчиков. Мышечный слой привратника утолщен, плотной, хрящевой консистенции, просвет сужен. Клиника. Заболевание развивается постепенно. Срыгива-ние, которое появляется у ребенка в возрасте 2—3 нед, переходит в обильную рвоту фонтаном. При этом количество рвотных масс превышает количество принятой до этого пищи. Длительная повторная рвота приводит к истощению и обезвоживанию организма ребенка. Одним из ярких симптомов является перистальтика желудка с приобретением им формы песочных часов, которая видна при кормлении ребенка или при поверхностной пальпации живота. У больного ребенка отмечаются редкое мочеиспускание, запоры, может наблюдаться диспепсический, «голодный» стул. Это состояние прежде всего следует дифференцировать от пилороспазма. Пилороспазм 1. Рвота с рождения 2. Частота рвоты колеблется по дням 3. Количество молока, выделенного при рвоте, меньше количества высосанного молока 4. Запоры, но иногда стул самостоятельный 5. Число мочеиспускании уменьшено (около 10) 6. Кожа не очень бледная 7. Ребенок криклив 8. Масса тела не изменяется или уменьшается умеренно 9. Масса тела при поступлении больше, чем при рождении Пилоростеноз 1. Рвота с 2—3-недельного воз-оаста 2. Частота рвоты более постоянная 3. Количество молока, выделенного при рвоте, больше количества высосанного молока 4. Почти всегда тяжелые запоры 5. Число мочеиспускании резко уменьшено (около 6) 6. Резкая бледность кожи 7. Ребенок спокоен 8. Резкое уменьшение массы тела 9. Масса тела при поступлении меньше, чем при рождении Диагноз пилоростеноза подтверждается при рентгенологическом исследовании. Введенная в желудок бариевая кашица при пилороспазме через 4—5 ч оказывается в кишечнике, тогда как при пилоростенозе барий остается в желудке 24 ч и дольше, если не выделяется с рвотой. Лечение пилоростеноза, как правило, оперативное. В комплексном лечении токсической диспепсии огромное значение имеет тщательный индивидуальный уход за ребенком: широкий доступ свежего воздуха, тщательный уход за кожей и слизистыми оболочками, увлажнение склер глаз закапыванием стерильного масла, чистота белья, предметов ухода и др. Когда ребенок выведен из состояния токсикоза, для повышения сопротивляемости организма применяют ферменты (пепсин с хлористоводородной кислотой, панкреатин), витамины группы В, апилак и др. Гипотрофии В понятие «хронические расстройства питания», или «дистрофия», входят патологические состояния, характеризующиеся либо избыточной, либо пониженной по сравнению с нормой массой тела. Первые формы носят название «паратрофия». Вторые формы, которые встречаются чаще, объединяют под названием «гипотрофия», они характеризуются похуданием, понижением переносимости пищи и понижением иммунитета. Гипотрофии присущи детям раннего возраста (до 2 лет), у детей старшего возраста они возникают только при крайне неблагоприятных условиях. Дети с гипотрофией особенно подвержены заболеваниям. Довольно часто гипотрофия является фоном, на котором тяжелее протекают все инфекционные и воспалительные процессы. С повышением материально-культурного уровня населения, осуществлением систематического врачебного контроля за вскармливанием и развитием детей первых лет жизни, организацией широкой сети молочных кухонь значительно снизилась заболеваемость гипотрофиями среди детей раннего возраста. В настоящее время очень редко встречаются дети с тяжелыми формами гипотрофии (III степени), но гипотрофии легкой формы и средней тяжести (I и II степени) продолжают оставаться распространенными заболеваниями среди детей раннего возраста. Причины гипотрофии у детей раннего возраста многочисленны и разнообразны, их условно можно разделить на следующие группы: 1) алиментарные; 2) инфекционные; 3) относящиеся к неблагоприятным условиям окружающей среды. В прежние годы в этиологии гипотрофии ведущую роль играли дефекты вскармливания ребенка. Наибольшее значение среди алиментарных причин гипотрофии имеет недоедание при нарушении правильного соотношения отдельных ингредиентов в составе пищи. Недостаточное введение белков, жиров, углеводов, минеральных солей, витаминов может привести к развитию гипотрофии. Наибольшее значение имеет дефицит белка, который неблагоприятно отражается на росте и развитии организма, приводит к глубоким изменениям обмена, обусловливает нарушение ферментативных функций печени и других органов. Дефицит витаминов (А, С, группы В и др.) может быть причиной возникновения гипотрофии, поскольку они являются регуляторами всех жизненных процессов; установлена их тесная связь с гормонами и ферментами. Недостатки питания могут иметь различный характер, однако причиной гипотрофии при грудном вскармливании чаще всего является недоедание или частичное голодание, что может наблюдаться при недостаточном количестве молока у матери вследствие временной или постоянной гипогалактии. Иногда недостаточное количество молока ребенок получает или в результате наличия у него пороков развития (пилоростеноз, расщепление твердого неба, незаращение верхней губы, врожденный порок сердца, болезнь Гиршпрунга и др.), или вследствие дефектов молочной железы у матери (плоский, втянутый, расщепленный сосок, тугая грудь и др.). Реже при грудном вскармливании могут наблюдаться отклонения качественного характера, когда количество материнского молока достаточно, но оно неполноценно по своему составу, главным образом по содержанию жира и белка. Помимо недоедания, в возникновении гипотрофии имеют значение беспорядочное вскармливание, ранний прикорм без медицинских показаний, ошибки в технике вскармливания и др. Значительно чаще дефекты вскармливания (количественного и качественного характера) играют этиологическую роль в развитии гипотрофии у детей, находящихся на смешанном и главным образом на искусственном вскармливании. Гипотрофия у таких детей чаще всего развивается при однообразном и длительном кормлении коровьим молоком, мучными продуктами. Гипотрофия может наступить и у детей, получающих в течение длительного времени сильно обезжиренную пищу. Все алиментарные факторы имеют весьма существенное значение в развитии гипотрофии в 1-м полугодии жизни, но значительна их роль и в дальнейшей жизни ребенка. В настоящее время благодаря широкому проведению профилактических мероприятий хронические расстройства питания алиментарной этиологии встречаются значительно реже. В последние годы основную роль в развитии этой патологии у детей раннего возраста стал играть инфекционный фактор. Наибольшее значение в возникновении гипотрофии имеют часто повторяющиеся острая респираторная инфекция и грипп, нередко дающие осложнения со стороны легких, ушей и почек. Постоянное наличие гнойных очагов в организме ребенка ведет к нарушению обменных процессов. Гипотрофия очень часто развивается у детей на почве инфекционных желудочно-кишечных заболеваний, особенно хронической формы дизентерии и коли-инфекции. Непосредственной причиной гипотрофии у детей могут служить врожденные энтеропатии различного характера, в частности кистозный фиброз поджелудочной железы, целиакия, а также заболевание туберкулезом. Инфекционный фактор играет большую роль в возникновении гипотрофии у детей 2-го полугодия жизни, особенно на 2-м году жизни. Этому способствует большой контакт детей с окружающими. Плохие бытовые условия (тесное, сырое, плохо вентилируемое помещение), кутание, ведущее к перегреванию ребенка, неправильный режим дня, недостаточное пользование воздухом, отсутствие благоприятных условий для сна, педагогическая запущенность и многие другие дефекты организации окружающей среды могут обусловить развитие гипотрофии. Сочетаясь с нарушением режима питания, эти факторы обычно способствуют частым заболеваниям ребенка. Особенно легко возникают гипотрофии у недоношенных детей при малейших нарушениях в организации окружающей среды. В заключение необходимо подчеркнуть, что все перечисленные причины гипотрофии так тесно переплетаются между собой, так взаимно друг на друга влияют, что подчас трудно определить, что является первичным, а что вторичным. Клиника. При развитии гипотрофии появляются функциональные нарушения в деятельности систем и органов (в первую очередь желудочно-кишечного тракта, нервной системы), изменения обмена веществ, понижение общей и местной сопротивляемости. Различают гипотрофии I, II и III степени. При гипотрофии I степени общее состояние ребенка остается удовлетворительным и он не производит впечатления больного, особенно когда ребенок одет или завернут. Однако при объективном исследовании выявляются признаки гипотрофии. Подкожный жировой слой становится тоньше на животе и туловище, поэтому складка на уровне пупка достигает только 0,8 см или меньше. Окраска кожных покровов и видимых слизистых оболочек может быть нормальной или слегка побледневшей. При этом несколько снижается упругость мышц и кожи, свойственная здоровому ребенку. Масса тела по сравнению с нормальными показателями может быть меньше на 10—20%; что касается таких параметров физического развития, как рост, окружность грудной клетки, то они обычно остаются в пределах нормы. Сон, аппетит и стул или сохранены, или незначительно нарушены, При гипотрофии II степени дефицит массы тела может достигать 20—30 %. Одновременно у этих детей обнаруживается и незначительное (2—4 см) отставание в росте. Подкожный жировой слой исчезает на туловище, конечностях и уменьшается на лице. Кожа теряет свою эластичность, она легко собирается в складки на внутренней поверхности бедер, плеч и ягодицах. Кожные покровы приобретают бледную или серую окраску, становятся сухими, вялыми, на некоторых участках можно обнаружить отрубевидное шелушение, пигментацию. Волосы становятся жесткими и редкими. Тургор кожи значительно понижается, в большинстве случаев наблюдается мышечная гипотония. Температура тела теряет свою монотермичность, размахи температуры могут достигать 1 °С и больше. Как правило, аппетит значительно снижен, у некоторых детей появляется отвращение к пище, а при насильственном кормлении — рвота. Часто возникают диспепсические расстройства. Нервная система у такого ребенка отличается неустойчивостью: возбуждение, беспокойство, беспричинный плач сменяются вялостью, апатией, адинамией. Сон у большинства больных беспокойный. В развитии моторных функций наблюдается отставание: дети позже начинают сидеть, стоять, ходить, иногда приобретенные двигательные навыки утрачиваются. Довольно часто у детей с гипотрофией II степени возникают инфекционно-воспалительные процессы в ушах, легких, мочевых путях, причем следует отметить, что все заболевания протекают вяло, торпидно. Для гипотрофии III степени характерно резкое уменьшение подкожного жирового слоя на лице и полное его исчезновение на туловище, конечностях. Лицо ребенка становится маленьким и приобретает треугольную форму, старческий вид. Кривая масса тела при гипотрофии III степени продолжает прогрессивно падать. Дефицит массы тела ребенка превышает 30 %. Значительна также и задержка в росте (на 4—6 см и больше). Такие дети имеют характерный вид. Кожа бледно-серого цвета, дряблая, сухая, местами с отрубевидным шелушением, кровоизлияниями, свисает складками на внутренней поверхности бедер, плеч, на ягодицах; собранная в складки, она не расправляется (рис. 27). Видимые слизистые оболочки сухие, ярко-красного цвета, легко ранимые, часто развиваются молочница, стоматиты, изъязвления, трудно поддающиеся терапевтическим воздействиям. Мышцы становятся атрофичными, тонус их повышен. Вначале эти дети беспокойны, раздражительны, плаксивы, в последующем усиливается вялость, безразличное, апатичное отношение к окружающему, они много спят, совершенно не проявляют чувства голода. Нередко полностью утрачиваются все приобретенные ранее двигательные навыки. В некоторых случаях образование двигательных навыков и развитие речи резко замедляются. Характерна почти постоянно пониженная
Рис. 27. Гипотрофия III степени у ребенка 4 мес. температура тела. Нарушается дыхание—оно поверхностное, аритмичное, замедленное, часто развиваются ателектазы, возникают пневмонии, протекающие атипично (без повышения температуры тела, кашля, выраженных катаральных явлений). Тоны сердца в большинстве случаев приглушены, пульс ослабевает и замедляется до 60—80 в минуту. Конечности, как правило, холодные на ощупь. Живот втянут или вздут. Резко снижается аппетит, иногда развивается полное отвращение к пище, и нередко как защитный рефлекс появляются срыгивания или даже рвота. Стул обычно жидкий, учащенный, напоминает диспепсический; реже наблюдаются запоры. Диурез у таких детей в большинстве случаев уменьшен. Эта степень гипотрофии постепенно сопровождается проявлениями витаминной недостаточности (А, С, группы В), однако резких выраженных явлений рахита не отмечается ввиду задержки процессов роста. Дети с гипотрофией весьма восприимчивы ко всякого рода заболеваниям, которые протекают у них длительно, своеобразно, тяжело, часто сопровождаются осложнениями. Такие наиболее частые заболевания, как грипп, острая респираторная инфекция, пневмония, средний отит, отоантрит, протекают у детей с выраженными степенями гипотрофии атипично, часто латентно, длительно, с короткими ремиссиями и частыми вспышками, без повышения температуры тела, без явных клинических симптомов, без изменений со стороны периферической крови. Вполне понятно, что диагностика инфекционных заболеваний у таких детей представляет определенные трудности. При наличии какого-либо местного очага при гипотрофии легко возникают общие септические и токсические состояния. При этом сепсис также протекает атипично, в некоторых слу- чаях без повышения температуры тела, без характерных изменений крови, без бактериологического подтверждения. Заболевание любой природы способствует дальнейшему нарастанию гипотрофии у ребенка. Пониженная реактивность детей с гипотрофией проявляется и в пониженной переносимости ими пищи. Нередко ребенок с гипотрофией II и III степени отвечает на обычную пищевую нагрузку парадоксальной реакцией: вместо прибавки массы тела наблюдается ее падение, появляются рвота, частый жидкий стул, а иногда даже развивается токсикоз. Это указывает на пониженную стойкость желудочно-кишечного тракта. Исходя из этого, при назначении диеты необходимо соблюдать осторожность и последовательность. За последние 10—15 лет этиологическая структура гипотрофии у детей раннего возраста претерпела значительные изменения. Повсеместно отмечается значительное сокращение числа детей с гипотрофией на почве нерационального вскармливания и дефектов ухода. Сокращается также, но в меньшей степени число детей с гипотрофией, развившейся в результате перенесенных инфекционных заболеваний. Однако в то же время более отчетливо стало выявляться значение вредных факторов, действующих на различных этапах развития эмбриона и плода и обусловливающих возникновение внутриутробной гипотрофии. Под внутриутробной гипотрофией понимают острые и хронические внутриутробные нарушения обмена веществ, выявляющиеся уже при рождении или в неонатальном периоде. Эти обменные нарушения могут развиваться при токсикозах беременности, гипертонической болезни, анемиях, заболеваниях сердца, эндокринных желез, туберкулезе и других заболеваниях матери. Вредными могут быть действующие факторы окружающей среды (нерациональное питание беременной женщины, радиоактивные вещества, рентгеновские лучи, химикалии, некоторые лекарства и др.). При нормальном сроке беременности дети с данной патологией имеют пониженные показатели физического развития. И это в первую очередь касается массы тела, дефицит которой по сравнению с нормальными показателями может колебаться от 200 до 900 г. В силу этого подкожный жировой слой может быть выражен недостаточно или совершенно отсутствовать в зависимости от степени гипотрофии. Значительно реже обнаруживается и дефицит роста, который бывает не столь выраженным (от 1,5 до 3 см) и встречается только при выраженных степенях заболевания. Обычно кожа имеет бледно-розовую окраску с легким циа-нотичным оттенком, она сухая, тонкая, с просвечивающими венами на животе и груди, с обильным отрубевидным шелушением. У этих детей, как правило, отмечаются большая физиологическая убыль массы тела (больше 10—15 %), замедленное восстановление первоначальной массы, более выраженная и более продолжительная физиологическая желтуха, более позднее отпадение остатка пупочного канатика и заживление пупочной ранки. Прогноз при гипотрофии зависит от тяжести заболевания, возраста ребенка и наличия осложнений. При гипотрофии I степени при своевременной диагностике и правильном лечении наступает выздоровление в сравнительно короткий срок. Гипотрофия II степени в современных условиях в подавляющем большинстве случаев протекает благоприятно, однако для лечения этих детей обычно требуется не менее 4— 6 нед. При гипотрофии III степени прогноз всегда серьезный. Лечение. Весь комплекс лечебных мероприятий при гипотрофии должен строиться с учетом тяжести заболевания и индивидуальной реактивности ребенка. Большое место в лечении гипотрофии отводится организации окружающей среды, устранению причин, обусловивших развитие заболевания. Чтобы вывести ребенка из состояния гипотрофии I степени достаточно устранить ее причину и наладить правильное, обогащенное витаминами питание ребенка с учетом его возраста. Для лечения гипотрофии II и тем более III степени этого недостаточно. Помимо устранения причины патологии, необходим комплекс лечебных мероприятий, среди которых ведущее место занимает правильное питание. Широко применяют двухфазный метод питания. Первая фаза—осторожное кормление для установления выносливости ребенка к пище, вторая фаза—усиленное питание, которое должно не только покрыть жизненную потребность в пище, но и восстановить исчерпанные резервы. Диетотерапию при гипотрофиях у детей проводят дифференцирование в зависимости от ее степени. При гипотрофии I степени калорийность и объем пищи могут быть либо нормальными, либо на некоторое время несколько уменьшенными в зависимости от аппетита. Необходимо правильное соотношение отдельных пищевых ингредиентов (до 1 года белки, жиры и углеводы должны быть в соотношении 1:3:6, после 1 года-— 1:1: 3—4) и обогащение витаминами. Если при контрольном расчете выявляется дефицит того или иного ингредиента, необходимо провести коррекцию питания, обеспечив ребенку соответствующее физиологическим нормам количество белков, жиров, углеводов. Недостающее количество белка можно восполнить обычным творогом, творогом «Здоровье» или белковыми препаратами («Энпит», «Казецит»). Дефицит жира целесообразнее всего корригировать рыбьим жиром, а также сливками и в более старшем возрасте — сливочным маслом. Для восполнения недостающего количества углеводов используют сахарный сироп, крупяные, овощные, фруктовые блюда. При гипотрофии II степени в течение 5—7 дней назначают 2/з или Уз необходимой суточной калорийности. Дают женское молоко или кислые смеси (ацидофильная смесь, «Малютка», «Малыш», кефир и др.), причем число кормлений увеличивают до 7—8. В этот период ограниченного питания недостающий объем пищи восполняют либо 10 % рисовым отваром с 5 % раствором глюкозы либо рингеровским раствором (100—200 мл) с 5 % раствором глюкозы, либо овощным отваром из капусты, моркови, репы, свеклы (богатое содержание минеральных солей). При грудном вскармливании показано добавление творога, начиная с 5 г в сутки с постепенным увеличением до 10 г 2—3 раза в день, а также В-кефир или кефир по 1—3 чайной ложке 3—5 раз в день. Через 5—7 дней при улучшении состояния калорийность и объем пищи постепенно доводят до нормы, при этом количество пищевых ингредиентов и калорийность рассчитывается на долженствующую массу тела ребенка. При гипотрофии III степени первые 5—7 дней дают \^ч или Уз суточной калорийности, рассчитанной на среднюю массу тела (фактическая масса тела +20 % этой массы). Недостающее по объему количество пищи восполняют жидкостями (овощные отвары, 5 % раствор глюкозы, витаминные соки, чай). Назначают только женское молоко дробными дозами (до 10 раз в сутки). При улучшении общего состояния, аппетита, некотором нарастании массы тела ребенка количество пищи постепенно нужно увеличивать, с тем чтобы обеспечить ребенка необходимой суточной калорийностью. Если ребенок находится на искусственном вскармливании, необходимо ввести в рацион хотя бы небольшое количество женского молока, при его отсутствии следует использовать разведения кефира (Б-кефир, В-кефир) или цельный кефир в зависимости от возраста. В комплексное лечение гипотрофии обязательно должны быть включены витамины. Аскорбиновую кислоту следует назначать до 200—300 мг в день. Витамины группы В можно давать в виде синтетических препаратов (тиамин по 10—15 мг в день, рибофлавин по 6—10 мг в день) или в виде пасты из пекарских дрожжей по 1 чайной ложке в день или гидролизата сухих пивных дрожжей по 2 чайные ложки. Показано назначение витамина Biz по 30—50 мкг, витамина Be—2,5—5% по 0,5 мл внутримышечно через день или ежедневно, 10—15 инъекций на курс лечения. Витамины А и D содержатся в рыбьем жире, начинают его давать с 1—2 капель и постепенно доходят до 1—2 чайных ложек в день. Все витамины следует давать не менее 3—4 нед. Детям раннего возраста наиболее целесообразно дополнительно вводить витамины в виде фруктовых, ягодных, овощных соков (50— 75 мл в сутки в 2—3 приема). Назначают пепсин с 1—2 % раствором хлористоводородной кислоты до еды (по 1 чайной ложке 2—3 раза в день), панкреатин по 0,1—0,15 г с углекислым кальцием (0,2—0,25 г) после еды 2—3 раза в день, натуральный желудочнй сок по '/2— 1 чайной ложке 3 раза до еды (указанное количество желудочного сока следует развести в 3—4 чайных ложках кипяченой воды), абомин (по 1 таблетке 3 раза в день). Обычно ферменты назначают в течение 3—4 нед. Для поднятия общего тонуса ребенка и увеличения процессов обмена веществ показаны гормоны. Инсулин назначают в небольших дозах (2—4—6 ЕД подкожно) с одновременным приемом внутрь глюкозы из расчета 3—5 г на 1 ЕД инсулина. Вводят'инсулин после еды (во избежание развития гипогликемического шока) ежедневно или через день, курс лечения составляет 6—12 инъекций. Из анаболических гормонов назначают метандростенолон (из расчета 0,1 мг/кг в сутки в 1—2 приема), метиландростен-диол (по 1—1,5 мг/кг в сутки). Гормоны дают внутрь один раз в день через 1 ч после кормления в течение 3—4 нед. Применяют также ретаболил (внутримышечно 5—7,5 мг 1 раз в 3— 4 нед). Как стимулирующее средство можно назначать апилак — пчелиное маточное молоко; его следует применять в течение 10—14 дней в дозе от 0,005 до 0,01 г в виде свечей 3 раза в день. При гипотрофии, вызванной энзимопатиями, применяют стимулирующую и заместительную терапию одновременно со специальной диетой (в зависимости от вида энзимопатии). При гипотрофии II степени показано переливание донорской крови из расчета 5—7 мл/кг, трансфузии крови проводятся через 5—7 дней. При гипотрофиях III степени, а также при гипо-трофиях с острым токсикозом, при пневмониях, желудочно-ки-шечных расстройствах лучше начинать с переливания сухой плазмы или сыворотки крови в тех же дозах, что и донорской крови; при улучшении состояния ребенка переходят на переливание крови. Внутримышечные и внутривенные трансфузии крови и плазмы проводят по строгим показаниям с учетом возможности ненужной сенсибилизации организма ребенка. На курс лечения, в зависимости от степени гипотрофии, назначают 3— 6 гемотрансфузий. При всех формах гипотрофии, если имеются показания, применяют гамма-глобулин (3—5 инъекций по Змл через 2—Здня).. Одним из видов стимулирующей терапии является ультрафиолетовое облучение, которое проводят по схеме, принятой для лечения рахита (см. с. 200). Одновременно с другими методами стимулирующей терапии следует применять массаж и гимнастику, В зависимости от степени гипотрофии преимущественно применяют тот или иной вид массажа. Однако при проведении массажа у детей, как правило, всегда используют три из пяти основных приемов: поглаживание, растирание и разминание. Лечебную гимнастику необходимо проводить регулярно, один или несколько раз в день, длительно в виде курсов, с постепенным и равномерным увеличением физической нагрузки. При этом, однако, необходим строгий индивидуальный подход. Общими противопоказаниями к массажу и лечебной гимнастике являются гнойные процессы, пиодермия, распространенные кожные проявления экссудативного диатеза, наличие токсикоза, острые лихорадочные заболевания, острые желудочно-кишечные расстройства, цветущий рахит. Основным фоном, на котором должны проводиться все диететические и лечебные мероприятия у ребенка с гипотрофией,-является строгое соблюдение всех правил ухода за ним. Правильный режим дня, регулярное пользование зимой и летом свежим воздухом, тщательный уход за кожей и слизистыми оболочками, хорошо поставленный педагогический процесс — вот те обязательные и чрезвычайно важные режимные условия, без которых даже при правильно поставленном лечении излечение гипотрофии невозможно. Учитывая неустойчивость терморегуляции, особенно при тяжелых проявлениях гипотрофии, необходимо температуру окружающего воздуха поддерживать в пределах +24—26 °С. При этом помещения должны особенно хорошо вентилироваться. Для ребенка, страдающего гипотрофией, должны быть организованы прогулки на свежем воздухе с учетом температуры воздуха, скорости ветра, влажности. Одежда ребенка должна быть теплой, свободной, не стесняющей его движений. Во избежание застоя в легких надо чаще брать ребенка на руки, перекладывать в постели, выкладывать в манеж. Учитывая, что дети с гипотрофией имеют пониженную сопротивляемость инфекции, необходимо постоянно соблюдать правила гигиенического ухода за ребенком (подмывание, купание, обтирание тела). Надо тщательно следить за состоянием полости рта, носа, ушей, глаз, кожи и при первых проявлениях их инфицирования немедленно принимать меры для ликвидации воспалительных очагов. Безусловно, необходимо оберегать ребенка от контакта с другими больными детьми. Очень важным моментом является поднятие эмоционального тонуса ребенка, больного гипотрофией. Внимание, ласковая речь, разнообразные игрушки, общение с более здоровыми детьми в общем комплексе осуществляемых мероприятий, безусловно, играют весьма положительную роль. К хроническим расстройствам питания и пищеварения относится паратрофия. Причиной ее, как правило, является избыток углеводов в пище по сравнению с количеством белков. Это может быть при неправильном приготовлении смесей из «Малыша», «Малютки» (избыточная доза) или двух, а иногда трех прикормах кашами. Рост и масса тела ребенка с паратрофией нормальные, хотя масса тела чаще несколько больше нормы (до 10%). Толщина подкожной жировой складки обычно увеличена. При любом заболевании у ребенка очень быстро значительно уменьшается масса тела. Отмечаются побледнение слизистых оболочек, сухость кожи и дряблость кожной складки, мышечная гипотония, неустойчивость эмоционального тонуса, беспокойный сон, неустойчивый стул, с периодическим появлением слизи и зелени, снижена сопротивляемость инфекции (частые острые респираторные заболевания, отиты и др.). Лечение сводится к нормализации диеты, введению овощных прикормов, обогащению ее белками, витаминами. Полезными являются массаж, гимнастика, прогулки, закаливание, витаминотерапия (С, Bi, Bz, Bg, Bia, Bis, фолиевая кислота), стимулирующая терапия (чередующиеся циклы лечения пенток-силом, дибазолом, пантокрином и др.). Прогноз, как правило, благоприятный, при рациональном лечении наступает полное выздоровление. В основе профилактики гипотрофии должны быть рациональное вскармливание, организация правильного ухода, режима, оберегание от инфекционных заболеваний, тщательное лечение всех заболеваний и санитарно-просветительная работа среди населения. Необходимо постоянно вести самую активную пропаганду естественного вскармливания. Перевод на смешанное вскармливание должен осуществиться при определенных показаниях. Прежде чем решить вопрос о назначении докорма, необходимо путем взвешивания ребенка до и после кормления (не менее 3 раз—утром, днем и вечером) убедиться в наличии недостатка молока. В организации рационального питания большое значение имеют молочные кухни и сливные пункты женского молока при родильных домах, поликлиниках, женских консультациях. Особое значение для профилактики гипотрофии имеет своевременное введение в рацион витаминов С, А, комплекса В, D, а также первого физиологического прикорма. Большого внимания требуют недоношенные дети, дети из двоен, а также дети, переведенные на искусственное вскармливание, перенесшие острые заболевания или желудочно-кишеч-ные расстройства, страдающие рахитом. При организации ухода за ребенком следует прежде всего обратить внимание на режим дня, т. е. правильное чередование сна и отдыха, и проведение прогулок на воздухе. Одновременно надо стремиться к закаливанию организма, с этой целью проводят сон на воздухе, сон при открытых в помещении окнах, обтирание тела, обливание ребенка, воздушные ванны в сочетании с массажем и легкой гимнастикой. Солнечные ванны детям в возрасте до 1 года не назначают. В осенне-зимнее время следует применять ультрафиолетовое облучение. В поддержании хорошего эмоционального состояния ребенка большое значение имеют достаточное количество ярких, цветных игрушек и постоянное ласковое общение с ним. Рахит Рахит—заболевание детей раннего возраста. В нашей стране достигнуты большие успехи в снижении заболеваемости рахитом. В настоящее время тяжелые формы рахита встречаются редко, но распространенность легких форм этого заболевания еще высока. При рахите, протекающем даже в легкой форме, нарушается обмен веществ, понижается сопротивляемость организма. Это приводит к тому, что дети, больные рахитом, чаще болеют, особенно бронхитом, воспалением легких, желудочно-кишечными расстройствами. У этих детей заболевания склонны к затяжному, хроническому течению и значительно чаще дают те или иные осложнения. Установлено, что растущему детскому организму необходим витамин D. Роль витамина D в организме довольно сложна. Основное назначение его состоит в том, что витамин D регулирует процесс усвоения фосфора и кальция, их отложение в костях и тем самым способствует правильному росту и образованию костей. Основным источником витамина D является сам организм. Витамин D является единственным витамином, который может образоваться в организме человека из провитамина D без введения с пищей. Однако для этого необходимо наличие в коже стеринов, которые служат для образования витамина D, и воздействие на них световых лучей с определенной длиной волны. В возникновении рахита имеет значение также недостаток витаминов A, b], С. Все это позволяет расценивать рахит как относительный полигиповитаминоз при ведущем значении недостаточности витамина D. Помимо недостатков витаминов, особенно витамина D, необходимо учитывать также дефицит ряда микроэлементов — магния, цинка, железа, меди, кобальта. Наряду с основной причиной (гиповитаминоз D) в возникновении рахита большое значение имеет ряд предрасполагающих моментов. Это следующие экзогенные и эндогенные факторы: характер вскармливания, качественный состав прикорма, перенесенные заболевания, недоношенность, время года плохие бытовые условия и др. ' Известно, что дети, которые находятся на искусственном вскармливании, чаще и тяжелее болеют рахитом. Это обусловлено тем, что потребность в витамине D зависит от соотношения в пище количества кальция и фосфора. Нерациональный прикорм детей в виде обилия каш и мучных блюд (печенье, сухари, белый хлеб, вермишель и др.) является одним из факторов, предрасполагающих к заболеванию тяжелыми формами рахита, хотя такие дети производят впечатление полных, быстро прибавляющих в массе. Желудочно-кишечные и инфекционные заболевания способствуют развитию рахита, так как при них всегда в той или иной мере нарушается минеральный обмен и развивается аци-доз. Большая заболеваемость рахитом наблюдается среди недоношенных детей. Это обусловлено недостаточным накоплением солей и витамина D во время внутриутробного развития и повышенной потребностью в них после рождения в связи с усиленным ростом. Наибольшее число заболеваний рахитом приходится на зимний период, когда дети мало подвергаются облучению прямыми солнечными лучами; летом заболевания рахитом встречаются редко. Имеют значения и климатические условия. Рахит более всего распространен в странах с умеренным климатом, в южных странах он почти не встречается. Значительная распространенность рахита в больших городах объясняется тем, что дым, копоть, пыль задерживают ультрафиолетовые лучи солнца в верхних слоях атмосферы и до земли они доходят в небольшом количестве. Этому способствует также значительная облачность, дождливая и пасмурная погода. Развитию рахита способствуют и другие неблагоприятные моменты, например неудовлетворительные бытовые условия Рахитом чаще заболевают дети, живущие в сырых, темных по-' мещениях, лишенных свежего воздуха и солнечного света а также дети, живущие в хороших, но плохо проветриваемых квартирах, мало гуляющие на свежем воздухе. Все перечисленные причины в том или ином сочетании способствуют нарушению минерального обмена, а следовательно и возникновению рахита. ' Из группы витаминов D, известных в настоящее время (Da Da, D4, Ds, De, D?), наиболее активны Da и Ds. Витамин Оз более эффективен для человека, чем витамин Da, при равном их количестве. Для правильного формирования костного скелета необходимо соответствующее содержание солей кальция и фосфора в сыворотке крови. У здорового грудного ребенка в сыворотке крови содержится 0,05 г/л фосфора и 0,1 г/л кальция, соотношение между ними составляет 1: 2. При рахите вследствие недостатка в организме витамина D нарушается соотношение фосфора и кальция, они становятся равными 1: 3, 1: 4. Нарушения фосфорно-кальциевого обмена приводят к недостаточному отложению солей кальция в новообразующейся костной ткани и к вымыванию извести из образовавшейся нормальной костной ткани. Вследствие этого кости размягчаются, искривляются, истончаются. Наряду с этим происходит разрастание неполноценной остеоидной (необызвествленной) ткани. Рахит сопровождается нарушением не только минерального, но также белкового, липидного, витаминного и углеводного обмена, что сопровождается значительным расстройством деятельности многих органов и систем. Однако специфические изменения происходят в основном в костной системе. Первые клинические признаки рахита у доношенных детей обычно обнаруживаются со 2—3-го месяца жизни, у недоношенных детей — с конца 1-го месяца. Клиника. Рахит является заболеванием всего организма со значительным нарушением функций ряда органов и систем. Самыми ранними его признаками являются функциональные нарушения нервной системы: 1) чрезмерная потливость и как последствие ее—потница, опрелости, облысение затылка; 2) пугливость, немотивированные капризы; 3) тревожный, неспокойный сон. Помимо этих проявлений, в начальном периоде заболевания могут наблюдаться изменения со стороны желудочно-кишечно-го тракта — частые поносы. В начальном периоде рахита моча у детей имеет неприятный резкий аммиачный запах и на пеленке может оставаться очень мелкий песок. К концу начального периода рахита обнаруживаются изменения со стороны костной ткани, выражающиеся в податливости краев большого родничка, костей, образующих швы, и в болезненности их при ощупывании, особенно в затылочной области. „ Таковы начальные проявления рахита. Диагностировать их нетрудно, если внимательно и правильно оценивать все изменения в организме ребенка. Если своевременно не будет распознан начальный период заболевания и не будет проведено соответствующее лечение, то появляются изменения со стороны многих систем и органов, но доминирующими являются костные симптомы. Возможные изменения со стороны костной системы приведены в табл. 9. 189 : Таблица 9 Изменения костной системы при рахите
Перечисленные костные симптомы у детей, больных рахитом, встречаются с различной частотой. Наиболее постоянными из них являются краниотабес (размягчение затылочных костей), деформация головы, позднее закрытие большого родничка, «четки», «браслетки», позднее и неправильное прорезывание зубов, деформация грудной клетки, позвоночника, трубчатых костей конечностей.
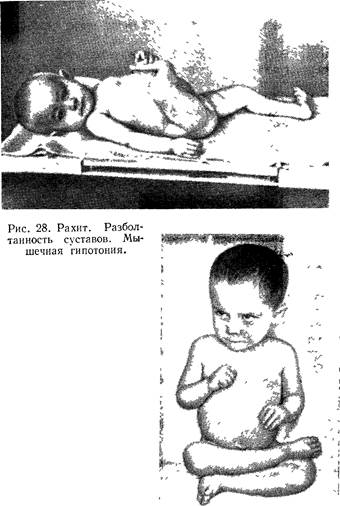
Рис. 29. Рахит. Характерная поза ребенка. Квадратная голова, большой живот, мышечная гипонотия. Наряду с изменениями костной системы постоянным симптомом рахита является гипотония мускулатуры и связочного аппарата. Слабостью этих систем объясняются: 1) разболтанность суставов, что дает возможность больному производить движения большего объема (рис. 28); 2) своеобразная поза ребенка— сидит со скрещенными ногами и подпирает туловище руками (рис. 29); 3) искривления позвоночника в виде кифоза или сколиоза (нижние два-три позвонка грудного отдела позвоночника и верхние поясничные позвонки); 4) наличие большого («лягушачий») трехдольчатого живота (см. рис. 28); 5) развитие плоскостопия. У детей, страдающих рахитом, запаздывает развитие мото-рики: они позже, чем здоровые, начинают сидеть, стоять, ходить без посторонней помощи. Отличительной чертой этих детей в период разгара заболевания является общая двигательная заторможенпость, которая выражается в малой подвижности детей, вялости, медлительности. При рахите в той или иной мере страдает функция дыхания, кровообращения и обеспечения организма кислородом. Это приводит к тому, что возникающие пневмонии протекают тяжело, со склонностью к рецидивирующему, затяжному, хроническому течению. При рахите может наблюдаться увеличение печени и селезенки. Почти каждый ребенок, больной рахитом (период разгара), страдает также более или менее выраженной анемией, выражающейся в уменьшении количества гемоглобина и эритроцитов. Такова общая симптоматика рахита. Безусловно, у разных детей рахит протекает различно: у одних — легче, у других — тяжелее; у некоторых детей он развивается остро, в короткие сроки, у других — постепенно, исподволь, у третьих часто рецидивирует. Значение различных проявлений рахита чрезвычайно важно, так как это определяет тактику проведения терапевтических мероприятий в каждом конкретном случае. С учетом этого обстоятельства наиболее полной является классификация рахита, принятая VI Всесоюзным съездом детских врачей. Согласно этой классификации, различают формы рахита в зависимости от периода болезни, тяжести процесса и его течения (табл. 10). Таблица 10 Классификация рахита
Начальный период рахита чаще развивается у детей в возрасте 2—3 мес, однако может наблюдаться на протяжении всего 1-го года жизни. Этот период заболевания характеризуется прежде всего нарушениями со стороны нервной системы и только в конце его могут появиться изменения со стороны костной системы (болезненность при пальпации костей черепа, податливость краев большого родничка). Начальный период рахита продолжается от 2—3 нед до 2—3 мес. Период разгара болезни характеризуется прогрессирующим течением рахита. В это время на первый план выступают в тех или иных сочетаниях изменения со стороны костной системы (краниотабес, лобные, теменные бугры, позднее и неправильное прорезывание зубов, «четки» на ребрах, расширение нижней апертуры грудной клетки, ее деформации, рахитические «браслетки», искривления ног и др.). Наряду с костными симптомами отмечаются гипотония мускулатуры, слабость связочного аппарата, задержка развития статических и двигательных функций, нередко развивается анемия, печень и селезенка в большинстве случаев увеличены. Появляются функциональные нарушения со стороны органов дыхания, сердечно-сосудистой системы. Период реконвалесценциц характеризуется ослаблением, а в последующем обратным развитием симптомов рахита. В первую очередь исчезают симптомы со стороны нервной системы, уплотняются кости, появляются зубы, развиваются статические и моторные функции, уменьшаются размеры печени и селезенки, постепенно ликвидируются нарушения функций внутренних органов. Остаточные явления обычно наблюдаются при перенесенном рахите средней тяжести или тяжелого (II и III степени) у детей в возрасте 2—3 лет, они выражаются деформациями костей, изменениями зубов, иногда увеличением печени и селезенки, анемией той или иной степени. В зависимости от тяжести клинических проявлений различают три степени рахита. I степень (легкая) характеризуется слабо выраженными признаками рахита со стороны нервной (потливость, беспокойство) и костной (краниотабес, размягчение краев большого родничка, слабо выраженные «четки») систем, не дает остаточных явлений. II степень (средней тяжести) характеризуется умеренно выраженными нарушениями нервной, костной, мышечной п кроветворной систем; может сопровождаться увеличением печени и селезенки. Заметно нарушается общее состояние ребенка, при этом поражение костей наблюдается не менее чем в двух или трех отделах скелета. Обычно доношенным детям диагноз рахита II степени ставят не ранее 4—5 мес жизни, недоношенным — несколько раньше. III степень рахита (тяжелая) в настоящее время встречается редко и характеризуется значительными нарушениями со стороны многих систем и органов. При этой степени рахита 7 В. П. Бисярпна 1&3 наблюдаются деформации костей, резкая заторможенность, задержка в развитии моторных функций, условных рефлексов, выраженная мышечная гипотония, разболтанность суставов,' значительное увеличение печени и селезенки и др. III степень рахита обычно развивается у детей второго полугодия жизни. Различают острое, подострое и рецидивирующее течение рахита. Острое течение наблюдается чаще в первые месяцы жизни, особенно у недоношенных и у детей с быстро нарастающей массой тела. Острое течение характеризуется резко выраженными нервными расстройствами, рано появляется краниотабес, размягчение краев большого родничка, податливость грудной клетки, беспокойство, потливость. Подострое течение рахита характеризуется медленным развитием процесса. Явления размягчения костей выражены значительно меньше, краниотабеса не бывает. Отмечаются преимущественно симптомы остеоидной гиперплазии (лобные, теменные бугры, «четки» на ребрах, утолщения эпифизов трубчатых костей). Подострое течение наблюдается наиболее часто у детей, больных гипотрофией, а также при развитии рахита у детей старше 9—12 мес. Рецидивирующее течение характеризуется сменой периодов ослабления и усиления рахитического процесса. Это может быть обусловлено изменениями условий окружающей среды, временем года, наличием повторных заболеваний, нерациональным питанием. Нельзя ставить диагноз рахита на основании таких признаков, как позднее закрытие большого родничка, позднее появление первых зубов, задержка в развитии моторики и др. Эти симптомы могут наблюдаться у детей при патологических со-стояниях, не имеющих отношения к рахиту. Профилактика рахита состоит из неспецифических и специфических мероприятий. Неспецифическая профилактика в свою очередь подразделяется на дородовую и послеродовую. Предупредительные мероприятия должны осуществляться еще в антенатальном периоде путем создания для беременной женщины оптимальных условий (полноценное, разнообразное, обогащенное витаминами питание, правильное чередование труда и отдыха, соблюдение гигиенических правил, длительное пребывание на свежем воздухе и др.). Наряду с общими мероприятиями многим беременным женщинам необходимо проводить и некоторые специфические мероприятия (прием ви1 амина D или рыбьего жира в последние 2 мес беременности, ультрафиолетовое облучение — 18—20 сеансов). Специфическую антенатальную профилактику проводят беременным женщинам, проживающим в неблагоприятных материально-бытовых условиях, мало бывающим на свежем воздухе и солнце, ведущих малоподвижный образ жизни, женщи- нам с частыми беременностями и всем беременным, имеющим признаки гиповитаминоза D (кариес зубов, остеопороз костей и ДР.)- В послеродовом периоде основные неспсцифические профилактические мероприятия сводятся к следующему: 1) правильно проводимое естественное вскармливание со своевременным введением овощного или фруктового пюре; 2) соблюдение гигиенических правил при уходе за ребенком и режима дня соответственно возрасту с длительным пребыванием на свежем воздухе; 3) применение закаливающих процедур (воздушные, световоз-душные ванны и др.); 4) широкое использование массажа и гимнастики; 5) максимальное предохранение ребенка от возможных инфекционных заболеваний. Наряду с общими профилактическими мероприятиями проводят специфическую профилактику рахита витамином D: у доношенных детей с конца 1-го месяца жизни, у недоношенных с 1—2-недельного возраста. Для профилактики рахита применяют масляный раствор витамина D, который выпускают в различной концентрации. Минимальная суточная потребность в витамине D у ребенка составляет 500 ME. Однако в осенне-зимнее и весеннее время года, при недостаточной инсоляции, особенно у детей северных районов, суточную дозу рекомендуется увеличить до 1000— 2000 ME, а недоношенным — до 3000 ME. Витамин D2 (эргокальциферол) выпускают в виде масляных и спиртовых растворов (табл. 11). Таблица 11 Концентрация витамина D^ в масляном и спиртовом растворах
Для профилактики рахита лучше применять масляный раствор с небольшой концентрацией витамина D. При отсутствии масляного раствора витамина D используют спиртовой раствор. Капли витамина D отмеряют глазной пипеткой, а спиртовой раствор разводят в 1 чайной ложке кипяченой воды или грудного молока. Наиболее целесообразно витамин D с целью профилактики давать ежедневно в дробных дозах на протяжении всего 1-го года жизни. Если ребенок находится в неблагоприятных климатических условиях, получает смешанное или искусственное вскармлива- 7* ние, мало бывает на воздухе, то дозу витамина D увеличивают до 4000—5000 МЕ/сут и применяют на протяжении Г/з—2 мес. Затем эту дозу снижают и в последующем ребенку дают по 1000—2000 ME ежедневно. Можно проводить профилактику рахита методом «витаминных толчков», когда дают по 20000 ME 1 раз в неделю в течение 6—8 нед. Профилактику по этому методу осуществляет патронажная сестра или в поликлинике, или на дому. У недоношенных детей, детей с частыми интеркуррентными заболеваниями профилактику рахита можно проводить введением витамина D уплотненным методом, когда 200000—400000 ME дают за 10—12 дней. Детям, получающим смеси «Малютка» или «Малыш», витамин D, как правило, не назначают, в связи с тем что он содержится в этих смесях. У детей 2-го года жизни профилактику рахита указанными дозами витамина D проводят периодически, обычно в весеннее и осенне-зимнее время. В местах с длительной и суровой зимой, когда дети мало бывают на свежем воздухе и солнце, профилактику рахита проводят до 3-летнего возраста. Следует иметь в виду, что указанные дозы витамина D можно менять в зависимости от индивидуальных особенностей ребенка, условий окружающей среды, выполнения остальных специфических и неспецифических мероприятий. Для профилактики рахита рекомендуется витаминизированный медицинский рыбий жир, в 1 мл которого содержится 150—200 ME витамина D и 500 ME витамина А. Медицинский рыбий жир можно назначать одновременно с синтетическими препаратами витамина D, но при этом необходимо учитывать общее количество витамина. Рыбий жир назначают с месячного возраста по 3—5 капель 2 раза в день, постепенно дозу увеличивают, и в 2 мес ребенок должен получать его по 'А; чайной ложки 2 раза в день, а после 3 мес — по 1 чайной ложке 2 раза в день. Рыбий жир лучше давать во время кормления или после еды. Недоношенным детям до 2 мес рыбий жир, как и витамин D в масле, желательно не назначать (из-за слабого усвоения ими жиров). Детям первых 3 мес жизни, находящимся на естественном вскармливании, следует назначать в течение 1—Г/а мес препараты кальция (5—10 % раствор хлорида кальция по 1 чайной ложке 2 раза в день или глюконат кальция по 0,25—0,5 г 2— 3 раза в день). Детям, находящимся на искусственном вскармливании, дополнительный прием кальция не нужен, так как коровье молоко содержит его в достаточном количестве. В осенне-зимний период по показаниям проводят 1—2 курса ультрафиолетового облучения по 20—25 сеансов. В это время прекращают прием препаратов витамина D. Следует помнить, что дети, инфицированные туберкулезом, ультрафиолетовому облучению не подлежат. В последние годы для профилактики рахита применяют ви-деин, являющийся соединением витамина D с белком в виде безвкусного порошка желтовато-белого цвета. Его преимуществами являются: 1) устойчивость к воздействию вредных эндогенных факторов при заболеваниях; 2) способность к накоплению; 3) отсутствие побочных явлений; 4) удобная дозировка. Профилактическая доза видеина составляет 0,25 г (50000 ME), дают его 1 раз в день в течение 12 дней, начиная с месячного возраста. Недоношенным детям видеин назначают с 2-недель-ного возраста в той же дозе в течение 18—20 дней. Можно использовать цитратные смеси (по 25 г лимонной кислоты и цитрата натрия на 250 мл воды) по 1 чайной ложке 2—3 раза в день в течение месяца. Курс может быть повторен через 1—2 мес. Вместо цитратной смеси можно рекомендовать лимонный или гранатовый сок. Обязательным условием эффективности профилактических средств является тщательность и систематичность их применения. Особую настойчивость необходимо проявить при осуществлении профилактики рахита у тех детей, у которых возможно раннее развитие тяжелых форм заболевания (недоношенные, дети, живущие в неблагоприятных бытовых условиях, находящиеся на искусственном вскармливании, родившиеся в позднее осеннее и зимнее время года). Лечение. Основные методы лечения включают правильную организацию дието-гигиенического режима ребенка, применение витамина D, физиотерапию. Питание ребенка должно оптимально удовлетворять его потребность в белках, жирах, углеводах, витаминах и микроэлементах. Для ребенка первого полугодия жизни лучшей пищей является грудное молоко, при смешанном и искусственном вскармливании—кислые молочные смеси (кефир). Очень важно своевременно вводить витамины и минеральные соли в виде овощных и фруктовых соков, а также прикорм, богатый витаминами и солями. С месячного возраста, независимо от характера вскармливания, ребенок должен получать фруктовые соки (желательно в первую очередь яблочный), начиная с '/2 чайной ложки 2—3 раза в день, постепенно увеличивая дозу, к 2— 3 мес жизни доходят до 1 столовой ложки 2—3 раза в день. С 3 мес назначают яблочное пюре в количестве 30—50 г. С 3—4-месячного возраста в питание ребенка вводят желток (содержит витамины А, D, соли фосфора, кальция), начиная с небольших доз (желток следует растереть в грудном молоке до консистенции эмульсии) и доходя до половины или целого желтка. Следует назначать его в вареном виде в целях профилактики вирусных заболеваний и предупреждения аллергиза-ции организма. Первый прикорм при рахите вводят в 4 мес в виде овощного пюре, богатого минеральными солями (картофель, цветная, кочанная капуста, морковь, репа). В качестве второго прикорма в 5—6 мес вводят каши — гречневую или овсяную, которые богаче солями кальция, фосфора, железа; менее ценной в этом отношении являются манная крупа и рис. Ребенку в возрасте 5—6 мес полезно давать 2—3 раза в неделю по 1—2 чайные ложки протертой печени или икры (содержит витамин D и другие витамины, полноценные аминокислоты, жиры, минеральные соли). Введение мясных бульонов с 7 мес и мяса с 8 мес способствует усилению и обмена веществ и обогащению организма солями фосфора, полноценным белком. При отсутствии свежих овощей и фруктов следует использовать консервированные продукты, которые изготовляют из высококачественного сырья. Тончайшая гомогенизация (мелкодисперсное измельчение), добавление витаминов А, комплекса В, С, сохранение естественного вкуса делают эти консервы легкоусвояемыми и очень удобными для использования. В питание ребенка, больного рахитом, следует избегать большого количества каш, сухарей, печенья, детской муки, толокна, макаронных изделий, так как они содержат фосфор в плохо усвояемой форме и создают наклонность к ацидозу. Лечебная доза витамина D не зависит от возраста больного, она определяется степенью тяжести рахитического процесса, характером вскармливания и условиями жизни. Существует несколько методов лечения рахита витамином Da. Из них более распространенным и эффективным является ежедневный прием в течение 1—Г/2—2 мес средних терапевтических доз препарата. Ниже приводится примерная схема доз витамина D при различных формах рахита и продолжительности курса лечения, а также таблица перерасчета в капли различных доз витамина D разной концентрации (табл. 12, 13). Из других методов лечения витамином Dg следует указать на терапию «витаминными толчками», при этом витамин Dg дают 1 раз в неделю в дозе 100000 ME в течение 1—2 мес или по 200000 ME в течение 1—Г/2 мес. Терапия «витаминными толчками» является удобным методом при лечении легких и средних по тяжести форм рахита амбулаторно, так как всю недельную дозу витамина D вводят одномоментно. Метод лечения рахита ударными дозами витамина Dg заключается в том, что всю курсовую дозу вводят в короткий срок (5—10 дней) по 100000—200000 МЕ/сут. Лечение методом ударных доз применяют при тяжелых и осложненных формах рахита и проводят обычно в стационаре. При рахите II и III степени для профилактики обострении и рецидивов у часто болеющих детей и при нарушении сани-тарно-гигиенического режима через 2 мес после окончания ос- новного курса лечения витамином D необходимо повторить' курс лечения витамином в течение 10—12 дней, назначая на курс не более 400 000 ME (по 35 000—40 000 МЕ/сут). Таблица 12 Дозы витамина D и видеина и продолжительность курса лечения при различной тяжести рахита
Витамин D
Примечание. Витамин D дается внутрь во время еды, видеин также дается внутрь: порошок смешивают с 1 чайной ложкой грудного, коровьего молока или каши. Таблица 13 Дозировка витамина D в каплях
Рыбий, пли медицинский, жир является дополнительным средством к лечению витамином Da и ультрафиолетовому облучению. В присутствии животного жира облегчается усвоение и синтез витамина Dz в организме; кроме того, этот жир содержит значительные количества витамина А и состоит в основном из легкоусвояемых жирных кислот. Лечение исключительно рыбьим жиром практически не применимо из-за необходимости в этих случаях назначать большие количества его. При передозировке витамина D и бесконтрольном его применении могут наблюдаться токсические явления, связанные с гипервитаминозом D (см.с.201). В комплексное лечение рахита входит ультрафиолетовое облучение, которое проводят курсом в 15—25 сеансов, назначаемых ежедневно или через день, с постепенным нарастанием экспозиции (начинают с '/8— \1^ биодозы, при постепенном увеличении достигают 2'/2—4 биодоз при расстоянии 200 см от горелки). Дата добавления: 2016-03-26 | Просмотры: 1018 | Нарушение авторских прав |