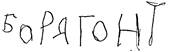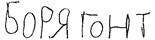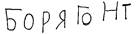|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
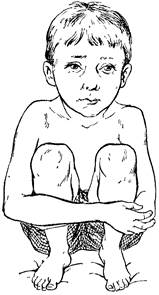
Врожденные пороки сердца. Врожденные пороки сердца являются довольно распространенной патологией, занимающей одно из первых мест среди всех врожденных аномалий развития внутренних--,-„....»-с^дца Врожденные пороки сердца являются довольно распространенной патологией, занимающей одно из первых мест среди всех врожденных аномалий развития внутренних органов. Этиология их до настоящего времени остается не вполне выясненной. Больше оснований для признания имеет теория остановки и аномалии развития сердца, но чем они обусловлены, какие причины ведут к остановке развития и возникновению дефекта — на этот вопрос дать точный ответ пока еще невозможно. Исследованиями установлено, что неблагоприятные факторы окружающей среды при известных условиях могут способствовать развитию врожденных пороков сердца. Заболевания матери в первые 3 мес беременности краснухой, гриппом, паротитом, по-видимому, могут влиять на потомство. Все эти инфекции являются вирусными заболеваниями. Известно, что вирус особенно легко развивается на эмбриональных тканях, и, таким образом, можно предположить его локализацию в сердце. Имеются предположения, что вирусные заболевания плода возможны и без явного заболевания матери. При наличии иммунитета у матери вирус может попасть в ее организм и, пройдя через плаценту, инфицировать плод. Однако точно определить роль вирусных эмбриопатий в этиологии врожденных пороков сердца пока еще нельзя. Нельзя полностью отрицать роль наследственной предрасположенности к врожденным порокам сердца. Об этом свидетельствуют описанные случаи «Семейных цианозов», врожденных пороков сердца у нескольких членов семьи, других пороков развития. Клиника. В большинстве случаев диагностика врожденного порока сердца не представляет особых затруднений. Цианоз, одышка, выраженные сердечные шумы, определяемые сразу после рождения ребенка, говорят о наличии у него врожденного порока сердца. Гораздо труднее диагностика так называемых белых, нецианотических пороков. Однако и у детей с этими пороками отмечается легкость появления одышки, а иногда и незначительный цианоз при физической нагрузке. Необходимо помнить, что при некоторых врожденных пороках сердца цианоз возникает не сразу после рождения, а лишь через несколько месяцев или лет. Кроме того, цианоз может быть непостоянным, слабо выраженным, усиливающимся или появляющимся только при плаче, физическом напряжении. Степень цианоза и его распределение бывают различными. Интенсивный цианоз всего тела чаще заставляет предполагать, что в аорту из правой половины сердца попадает большое количество венозной крови и все тело равномерно обеспечивается смешанной кровью. Иногда верхняя половина тела циано-тичнее нижней, что бывает при транспозиции крупных сосудов в сочетании с сужением аорты. Некоторые же пороки сердца проявляются выраженной бледностью. Помимо цианотического окрашивания кожи и слизистых оболочек при некоторых врожденных пороках сердца отмечается наличие расширенной сети вен на коже передней поверхности грудной клетки, на животе, на внутренней поверхности плеч, на стопах. Иногда на склерах глаз ясно видна сеть расширенных кровеносных сосудов. Очень важно наблюдение за поведением детей. Дети с врожденными пороками сердца предпочитают лежать или сидеть, проявляют меньшую активность. Некоторые дети присаживаются на корточки, охватывая колени руками (рис. 33), или принимают полулежачее положение на спине или на боку. У некоторых детей наблюдаются приступы острой кислородной недостаточности (особенно после физического напряжения, иногда после еды), выражающиеся в учащении дыхания сраз-
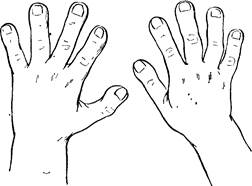
Рис. 33. Симптом присажи-вания на корточки при тетраде Фалло. дуванием крыльев носа, усилении цианоза, появлении рвоты, иногда судорог и кратковременной потере сознания. Нередко у таких детей отмечается некоторая задержка физического развития. При наличии цианоза довольно быстро ногти на руках и ногах принимают форму «часовых стекол», а затем появляются «барабанные пальцы» (рис.34). В случаях выраженного цианоза в крови всегда отмечается значительное повышение содержания гемоглобина (до 200—240 г/л) и количества эритроцитов [(6—7) • Ю^/л]. Очень помогает установлению диагноза врожденного порока сердца внимательное исследование сердца ребенка. Сердечные шумы при этих пороках своеобразны. Обычно они бывают систолическими, реже систоли-ко-диастолическими, часто отличаются продолжительностью и силой, иногда имеют своеобразный скребущий тембр тогда напоминают «мяшинтл-тй „—... имеют своеобразный скребущий тембр или вихревой характер, иногда напоминают «машинный шум». Очень характерна своеобразная локализация эпицентра шума на необычных местах, не на месте проекции клапанов, а на грудине или слева от нее, или у основания сердца. Как правило, шумы распространяются по всей грудной области, в подключичную, подмышечную области, на спину, в шейные сосуды. Важно определить начилие или отсутствие II тона на легочной артерии или аорте и степень его акцентуации. Иногда удается выявить своеобразный тембр и локализацию двух шумов, соответствующих двум порокам сердца. При сложных и комбинированных пороках сердца может отмечаться сердечный горб. Пальпацией можно определить наличие дрожания грудной клетки («кошачье мурлыканье»). Оно иногда хорошо выражено во втором или третьем межреберье слева. При перкуссии сердца обнаруживают меньше данных, свидетельствующих о наличии врожденных пороков сердца. Всегда необходимо определять артериальное давление и не только в плечевых артериях, но и в бедренных. Со стороны других органов и систем при неосложненных пороках сердца патологии может и не быть. У детей со значительным переполнением малого круга кровообращения могут наблюдаться явления, характерные для хронического бронхо-легочного процесса. Увеличение печени является одним из пер-
Рис. 34. Пальцы в виде барабанных палочек при врожденном пороке сердца. вых признаков правожелудочковой недостаточности. При тяжелых пороках у детей могут отмечаться головокружения, обмороки, головные боли. Рентгеноскопия, электрокардиография, фонокардиография позволяют более точно судить о характере порока и облегчают диагностику. Особенно ценные данные для топической диагностики врожденных пороков сердца получают при таких методах исследования, как ангиокардиография и катетеризация полостей сердца. Необходимо отметить, что большинство пороков носит сложный комплексный характер и диагностика их исключительно трудна. Окончательный диагноз того или иного врожденного порока сердца или комплекса дефектов может быть поставлен в специализированном кардиологическом отделении. При врожденных пороках могут наблюдаться следующие осложнения: 1) легочная гипертензия; 2) недостаточность кровообращения; 3) бактериальный эндокардит; 4) частые респираторные заболевания; 5) гипотрофия; 6) анемия; 7) различные расстройства ритма; 8) гемиплегия в результате тромбоза мозговых сосудов. Общепринятой классификации врожденных пороков сердца нет. Для клинических целей целесообразно деление всех врожденных пороков сердца на пороки, не сопровождающиеся цпа-нозом (белые пороки), и пороки, всегда сопровождающиеся цианозом (синие пороки). К числу наиболее часто встречающихся синих пороков относятся атрезия аорты, тетрада Фалло (стеноз легочной артерии, декстропозиция аорты, дефект межжелудочковой перегородки, гипертрофия правого сердца), трехкамерпое сердце, комплекс Эйзенменгера (высокорасположенный дефект в ме/к-желудочковой перегородке, правостороннее расположение аорты, гипертрофия правого желудочка), полная транспозиция сосудов и др. К числу белых пороков, при которых цианоза не бывает или он непостоянный и не ранний, относятся коарктация аорты, дефект межпредсердной перегородки, дефект межжелудочко-вой перегородки, открытый артериальный (боталлов) проток и др. Прогноз при врожденных пороках сердца необходимо определять дифференцированно. При открытом овальном отверстии, незначительном дефекте межпредсердной или межжелудочко-вой перегородки, открытом артериальном протоке прогноз благоприятный. Подобные дефекты не причиняют детям никаких неприятных ощущений, не ограничивают работоспособность сердца и допускают неограниченную продолжительность жизни. Однако при наличии больших дефектов, которые обусловливают значительный сброс крови из левого сердца в правое и сопровождаются развитием легочной гипертензии, прогноз значительно ухудшается. Эти дети часто болеют пневмониями, инфекционные заболевания они переносят хуже, всегда можно опасаться развития у них эндокардита. При сложных, комбинированных врожденных пороках сердца прогноз тяжелый: часть детей умирают в первые дни, недели, месяцы жизни, другие, если не предпринято своевременно оперативное лечение,— в первые годы жизни. Лечение. Хирургическая операция является в настоящее время единственным реальным средством лечения врожденных пороков сердца и сосудов. Оперируют около 90 % всех пороков сердца. Операции подразделяются на радикальные и паллиативные. После радикальных вмешательств по поводу дефектов межпредсердной и межжелудочковой перегородок, открытого артериального порока, стенозов аорты и легочной артерии и других происходят нормализация гемодинамики и практическое выздоровление детей. Паллиативные операции спасают жизнь многим больным, облегчают их существование. Сроки хирургического лечения того или иного порока сердца определяются клиническим течением порока, а показания к операции устанавливают при консультации в специализированном хирургическом отделении. Основным показанием к оперативному лечению порока сердца являются нарушения гемодинамики, которые могут возникнуть в любом возрасте. В дооперационном периоде большое значение имеет выявление и своевременное лечение хронических очагов инфекции (кариес зубов, хронический тонзиллит, аденоиды, синусит, холецистит). Радикальная санация зева показана при отсутствии эффекта от консервативного лечения. Аденоэктомия обязательна. В случае развития при врожденных пороках сердца недостаточности кровообращения лечение проводят так же, как и при ревматических суб- и декомпенсированных пороках сердца (см. «Ревматизм»). Санаторное лечение в послеоперационном периоде показано детям с отставанием физического развития, с хроническими очагами инфекции после их радикальной санации. Дети с врожденными пороками сердца находятся под постоянным диспансерным наблюдением. Осмотр ребенка проводят не реже 1 раза в 6 мес в возрасте до 3 лет и 1 раза в год в возрасте старше 3 лет. Больные с цианозом и признаками нарушения гемодинамики должны наблюдаться не реже 1 раза в квартал, дети грудного возраста — не реже 1 раза в месяц. Посещение детских ясель и детских садов не противопоказано детям с отсутствием признаков нарушения компенсации, резко выраженного цианоза, одышечно-цианотических приступов. Всем детям в обязательном порядке показана лечебная физкультура. Дети без выраженного цианоза, признаков нарушения компенсации при отсутствии субъективных жалоб могут заниматься физкультурой в школе в подготовительной группе с освобождением их от участия в спортивных соревнованиях и спортивных играх, связанных с большой физической нагрузкой. При отсутствии декомпенсации рекомендуются умеренно щадящий режим, витаминизированное питание, максимальное пребывание на свежем воздухе (летом не менее 4—6 ч, зимой не менее 3—4 ч в день). Детей с врожденными пороками сердца не следует освобождать от профилактических прививок. Исключение составляют только дети с выраженным нарушением компенсации, значительной отсталостью физического развития, резко выраженным цианозом, а также дети, реагирующие на болевой раздражитель появлением приступа одышки, усилением цианоза, потерей сознания. Ревматизм Ревматизм занимает значительное место среди заболеваний сердечно-сосудистой системы, являясь инфекционно-аллергиче-ским заболеванием. Большинство исследователей считают, что возбудителем ревматизма является (3-гемолитический стрептококк группы А, другие авторы полагают, что данное заболевание не имеет специфического возбудителя, а некоторые в качестве возбудителя ревматизма называют фильтрующийся вирус. Входными воротами инфекции при ревматизме являются глоточные миндалины, реже—слизистая оболочка зубных альвеол, верхнечелюстная пазуха, Ревматическому процессу весьма часто предшествует ангина или обострение хронического тонзиллита, реже—кариес зубов и другие фокальные инфекции. Из этих очагов и поступают инфекционно-токсические продукты, являющиеся необычными, чрезвычайными раздражителями защитных механизмов организма. Изменяется иммунологическая система организ;ма, развивается аллергия. Таким образом, развитие болезни определяется особенностями макроорганизма. Наибольшая заболеваемость детей ревматизмом наблюдается в возрасте от 6 до 15 лет. Пораженность ревматизмом детей школьного возраста по городам Советского Союза колеблется в значительных пределах (от 0,8 до 4 % и более). Ревматизм, или болезнь Буйо — Сокольского,— это общее заболевание организма, протекающее с многочисленными и разнообразными проявлениями. В детском возрасте в большинстве случаев происходит первичное внедрение ревматической инфекции и при этом становится особо уязвимой сердечно-сосудистая система. В современных условиях из всех оболочек сердца в патологический процесс чаще вовлекается сердечная мышца. Поражение миокарда подтверждается: 1) определенными жалобами (боли в области сердца, повышенная утомляемость, головные боли, понижение аппетита, тревожный сон); 2) данными объективного исследования (бледность кожных покровов, одышка, тахикардия, расширение границ сердца, глухость сердечных тонов, систолический шум на верхушке, непостоянное нарушение ритма сердца, понижение уровня артериального давления, субфебрильная температура); 3) данными инструментальных исследований (ЭКТ, ФКТ и рентгенография); 4) данными лабораторных исследований (умеренный лейкоцитоз, повышение СОЭ, увеличение титров АСЛ-0, АСГ, показателя ДФА, наличие С-реактивного белка). При выраженных диффузных миокардитах, помимо описанных изменений, могут наблюдаться в тяжелых случаях резко выраженная одышка, бледность в сочетании с цианозом, отеки на ногах, увеличение печени. Температура, помимо субфебриль-ной, может быть высокой, редко волнообразной, однако у некоторых детей даже тяжелое поражение миокарда может про-| текать при нормальной температуре тела. | Наряду с диффузным миокардитом при ревматизме у детей| может встречаться и очаговый миокардит, который имеет относительно легкое течение, клинически проявляется маловыраженными симптомами и обычно заканчивается полным выздоровлением. Изолированное поражение эндокарда при ревматизме у детей в настоящее время встречается значительно реже по сравнению с прошлыми годами. Типичная клиническая картина эндокардита характеризуется следующими симптомами. В первые дни температура тела повышается до 30—40 °С, затем она становится субфебрильной, но в некоторых случаях заболевание может протекать при нормальной температуре. Нарушается общее состояние больного ребенка. Он предъявляет жалобы на общую разбитость, повышенную утомляемость, головные боли, понижение трудоспособности, дети старшего возраста отмечают сердцебиение. При осмотре выявляется бледность кожных покровов, циа-нотическая окраска губ, может быть умеренная или слабая одышка. Границы сердца длительное время могут оставаться нормальными, если не присоединяется поражение миокарда. При аускультации на верхушке сердца в конце 2-й или в начале 3-й недели заболевания выслушивается систолический шум. Этот шум вначале бывает коротким, мягким, затем интенсивность его увеличивается, он становится более грубым, дующим. Тембр этого шума в течение дня может изменяться, обычно он локализован, не проводится в другие отделы. Иногда систолический шум может сопровождаться хордальным шумом, шумом особой звучности, напоминающей звук режущей пилы. При эндокардите чаще всего наблюдается тахикардия. Артериальное давление обычно нормальное или слегка понижено. Картина крови при эндокардите характеризуется обычно лейкоцитозом, нейтрофилезом, иногда с умеренным сдвигом влево, увеличенной СОЭ. Течение ревматического эндокардита различное: или образуется порок сердца, или наступает выздоровление и нормализация функции сердца. Из всех пороков сердца — возможных исходов эндокардита, с наибольшей частотой у детей наблюдается недостаточность митрального клапана, второе место занимает сочетанное поражение—недостаточность двустворчатого клапана и стеноз левого венозного отверстия, третье место—недостаточность аортальных клапанов. В настоящее время заболевание чаще протекает как эндо-миокардит, т. е. в патологический процесс вовлекаются эндокард (внутренняя оболочка) и миокард (мышечная оболочка сердца). Клинически иногда трудно бывает разграничить поражение эндокарда и миокарда или установить, какая из оболочек сердца поражена в большей степени, поэтому на определенном этапе заболевания можно пользоваться общим термином «ревматический кардит». Поражение перикарда при ревматизме у детей клинически определяется значительно реже, чем эндокарда и миокарда. Ревматический перикардит у детей обычно сочетается с мио-эндокардитом. Поражение сердца в этих случаях является наиболее тяжелым и носит название панкардита. Клиническая картина перикардитов в значительной степени определяется количеством и характером экссудата в полости сердечной сорочки. При наличии фибринозного экссудата гово, рят о сухом перикардите. Перикардит с наличием преимущественно серозного экссудата расценивается клинически как вы-потной — серозный или серозно-фибринозный. Развитие ревматического перикардита на фоне миоэндокар-дита всегда сопровождается ухудшением общего состояния. Больные дети часто жалуются на боли в области сердца, чув-| ство тяжести, реже — на рвоту и упорный, иногда мучительный кашель. Температура повышается, нарушается сон, ухудшается аппетит, усиливается одышка, появляются бледность кожных покровов, цианоз губ, может отмечаться отечность лица, ног, больной занимает вынужденное сидячее или полусидячее положение. При исследовании сердца обнаруживают следующие изменения. Верхушечный толчок или не определяется, или ослаблен, пальпируется снаружи от левой границы тупости. Границы сердца расширены, при аускультации определяются глухие тоны сердца. Основным признаком фибринозного перикардита является наличие шума трения перикарда. Чаще всего он определяется вдоль левого края грудины, на уровне четвертого или пятого межреберного промежутка, на середине расстояния между соском и левым краем грудины, реже—на верхушке сердца. По характеру он может быть нежным («шуршание шелка») или грубым, царапающим («скрип подошвы» или «поскрипывание снега под ногами»). По мере накопления, экссудата шум трения перикарда исчезает и нарастает глу-хость сердечных тонов. Пульс обычно учащен, слабого наполнения и напряжения. Артериальное давление понижено, венозное повышено. Печень увеличена, иногда довольно значительно, плотная по консистенции. Диурез значительно уменьшается. Итак, главное при ревматизме у детей—это поражение сердца. Помимо вовлечения в патологический процесс оболочек сердца, при ревматизме с различной частотой наблюдаются изменения других систем и органов. Из внесердечных проявлений наиболее часто у детей встречаются поражения суставов. Для ревматического полиартрита характерны: 1) множественность поражения суставов, чаще крупных (голеностопные, коленные, локтевые, лучезапястные, плечевые, тазобедренные), реже малых (суставы стоп и кистей, позвоночника, нижней челюсти и др.); 2) симметричность поражения суставов; 3) «летучесть» поражения: воспалительный отек так же быстро исчезает, как и возникает, длительность поражения одного сустава обычно не превышает нескольких дней, а всего полиартрического синдрома —2—3 нед; 4) отсутствие хронических артритов, обычно не остается никаких внешних и функциональных изменений суставов; 5) быстрый и хороший эффект от применения препаратов салицилового или
4-я неделя болезни
Е-я неделя болезни
Выздоровление Рис. 35. Почерк при хорее ученика 2-го класса. пяразолонового ряда и гормонов. В настоящее время значительно чаще приходится встречаться с менее очерченными поражениями суставов в виде полиартрал-гии, когда больной предтэ-являет жалобы на боли в суставах при отсутствии объективных изменений в них. Характерной особенностью ревматизма в детском возрасте является поражение нервной системы, которое чаще протекает в виде хореи. По современным представлениям, хорея—это своеобразный подкорковый и отчасти корковый энцефалит. Хорея с наибольшей частотой наблюдается у детей в возрасте 5—19 лет и чаще у девочек. В типичных случаях заболевание развивается постепенно. Появляются некоординированные, разбросанные движения, гримасничанье, изменяются почерк (рис. 35), походка, речь, нарушается психика (раздражительность, плаксивость, негативизм), тонус мускулатуры резко понижается. Интенсивность этих основных симптомов нарастает. Помимо типичной хореи, у детей встречаются атипичные формы этого заболевания, причем в современных условиях частота их отчетливо нарастает, особенно у детей дошкольного и младшего школьного возраста. Из атипичных форм в настоящее время наиболее часто встречается стертая форма хореи. Она характеризуется тем, что основные симптомы заболевания — гиперкинез и гипотония — выражены неотчетливо, неярко. Гиперкинезы не носят распространенного характера, они проявляются в виде мигания век, жевательных движений языка, подергиваний отдельных мышц лица, рук, брюшного пресса. Наряду с этим отмечается эмоциональная лабильность проявлений. Все эти проявления хореи сочетаются с изменениями сердечно-сосудистой системы в виде миокардита, реже эндомио-кардита. Общая продолжительность малой хореи обычно колеблется от 2 до 3 мес. Иногда она затягивается до 6—12 мес, протекая волнообразно, с периодами затихания гиперкинезов, которые сменяются новым усилением их. Полное выздоровление не гарантирует от рецидивов, которые могут возникнуть через несколько недель, месяцев, чаще через 1—2 года. Что касается прогноза, то он обычно благоприятный даже при тяжелых и затяжных формах заболевания. Хорея является наиболее частой формой поражения нервной системы при ревматизме у детей, значительно реже наблюдаются другие клинические формы: ревматический энцефалит с тяжелым гиперкинезом, ревматический энцефалит с миоклони-ческим гиперкинезом, ревматический диэнцефалит, ревматический менингит, эмболия, кровоизлияния в мозг, ревматическая эпилепсия, гипертензионный синдром. К внесердечным более редким проявлениям ревматизма относятся также плеврит, пневмония, перитонит, поражение почек, печени. Одна из характерных особенностей внесердечных проявлений ревматизма в детском возрасте—это поражение кожи в виде сыпей и подкожных узелков. Наиболее часто при ревматизме у детей наблюдаются аннулярная, кольцевидная сыпь, геморрагические и уртикароподобные высыпания. К проявлениям геморрагического синдрома относятся носовые кровотечения, иногда повторные, которые в настоящее время нередко наблюдаются у детей, больных ревматизмом. К своеобразным проявлениям ревматизма у детей относятся ревматические узелки, которые в настоящее время встречаются исключительно редко. Течение ревматизма может быть различным: острое (до 2 мес), подострое (от 2 до 4 мес), затяжное или вялое (свыше 4 мес), непрерывно рецидивирующее и латентное. При постановке диагноза ревматизма необходимо учитывать данные лабораторных исследований. В крови довольно часто обнаружи' вают умеренный лейкоцитоз, повышенную СОЭ, увеличенньк титры антистрептококковых антител, нарастают показател? С-реактивного белка, дифсниламиновой реакции и др. Ревматическая атака является определенным этапом заболевания, за которым следует длительный период дальнейшего скрытого течения процесса. Этот период обозначается как неактивная фаза. При этом одни деги не предъявляют жалоб, другие могут жаловаться на общую слабость, быструю утомляемость, плохой аппетит, тревожный сон, на непостоянные болевые ощущения то в суставах, то в отдельных мышечных группах. Нередко больные предъявляют жалобы на головные боли, неприятные или болевые ощущения в области сердца, одышку, даже при незначительном физическом напряжении. ' Дети, больные ревматизмом, обычно достаточно упитанные, нередко бывают бледными, несмотря на отсутствие лабораторно подтвержденной анемии; кисти и стопы холодные, синюшные, отмечается частая смена цвета кожи лица. Ритм сердца неустойчив со склонностью к тахикардии, артериальное давление понижено. Нередко наблюдаются носовые кровотечения. Периодически отмечается субфебрилитет, который часто сопутствует незначительным обострениям хронического тонзиллита. У одних детей изменения сердца, возникающие во время ревматической атаки, претерпевают обратное развитие, у других детей после окончания приступа наблюдается медленное нарастание этих изменений. В последние годы, когда широко стали применять гормонально-медикаментозное лечение и бициллино-медикаментоз-ную профилактику, течение неактивной фазы ревматизма стало более благоприятным. Значительно возросло число детей, которые не предъявляют жалоб, проявления интоксикации стали менее выраженными, изменения сердца стали чаще претерпевать обратное развитие. Длительность неактивной фазы ревматизма колеблется в значительных пределах—от нескольких месяцев до нескольких лет. Исход первой атаки ревматизма у детей может быть различным: у одних наблюдается отчетливое поражение сердца с последующим прогрессированием; у других, несмотря на весьма тяжелые проявления заболевания в остром периоде, изменения сердца бывают неотчетливыми и со временем совсем перестают определяться. В последние годы подобные исходы встречаются все чаще благодаря высокоэффективным методам лечения, профилактике ревматизма и рационально организованной работе кардиоревматологических кабинетов поликлиник. Одной из особенностей ревматизма у детей является склонность к повторным атакам, которые могут протекать с различными клиническими проявлениями. Каждая перенесенная атака ревматизма оставляет тот или иной след (иногда тяжелый) в сердце. Клапанный порок сердца у детей чаще развивается лишь после повторной ревматической атаки. Лечение. При ревматизме лечение должно строиться в зависимости от фазы процесса с соблюдением определенной последовательности проводимых лечебно-профилактических мероприятий. Этот принцип этапности положен в основу борьбы с ревматизмом у детей в СССР. Принцип этапности осуществляется при слаженности и преемственности работы всех противоревматических учреждений, каковыми являются стационар, детский кардиоревматоло-гический санаторий, кардиоревматологнческин кабинет детской поликлиники, в случае надобности применяют специальное курортное лечение. В остром периоде ревматизма детям должен быть обеспечен максимальный физический и психический покой. Для этого необходим длительный и по возможности строгий постельный режим, который достаточно четко может быть осуществлен в больничных условиях. Продолжительность постельного режима зависит от степекц поражения сердца и составляет 1—2 мес, в среднем около 4.3 дней. При строгом постельном режиме, если не препятствуют боли в суставах, ребенок может самостоятельно менять положение тела, время от времени сидеть в постели. В дальнейшем, после снижения температуры тела, разрешают спокойные, неутомительные занятия в постели—рисование, лепка, вышивание, вязание, чтение, доступные настольные игры и др. Постепенно в режим ребенка включают такие элементы, как хождение в палате, прием пищи за столом и т. д. Вставать с постели детям разрешают в зависимости от их состояния при снижении СОЭ (до 15—20 мм/ч), уменьшении проявлений кардита. Вначале ребенку разрешают вставать с постели 1— 2 раза в день на 15—20 мин, затем это время постепенно увеличивают и в течение Г/з—2 мес он уже проводит весь день вне постели, обязательно отдыхая днем после обеда в течение 2ч. Надо запретить резкие и порывистые движения, беготню по палате, прыжки, т. е. все то, что создает излишнюю нагрузку для сердца. Особое внимание следует обращать на удлинение сна до 10—12 ч в сутки, на устранение моментов, которые препятствуют этому. Надо увеличить также продолжительность отдыха днем (до Г/з—2 ч). Температура воздуха в палате должна быть не выше 18— 20 °С. Необходимо следить за регулярным проветриванием помещения. Больные дети как можно больше времени должны проводить на воздухе. Необходима также педагогическая работа с детьми, чтение занимательных рассказов, прослушивание грампластинок, демонстрация кинофильмов и т. д. Это оказывает положительное влияние на психику больных детей, повышает их эмоциональный тонус. В комплекс лечебных мероприятий входят и занятия лечебной физкультурой с применением специально разработанных комплексов. Эти занятия длительностью от 5 до 10 мин проводят 2 раза в день перед приемом пищи. К ним приступают после снижения температуры тела и прекращения болей в суставах. В связи с повышенным потоотделением у детей в остром периоде активной фазы ревматизма необходимо периодически пользоваться гигиеническими ваннами, а при тяжелом состоянии проводить обтирание тела теплой водой. Питание больного ревматизмом должно быть полноценным, легкоусвояемым, в то же время необильным и дробным — не менее 4—5 раз в день. В остром периоде рекомендуется ограничение количества употребляемой в течение дня соли до 5— 6 г и жидкости в пределах 1 л. Необходимо использовать продукты, содержащие соли калия (творог, картофель, яблоки, капуста, чернослив и др.). Исключается острая пища. Употребляют только тощие сорта мяса, не рекомендуются жаркое, крепкие мясные бульоны, специи. Особое внимание следует обращать на достаточное количество фруктов и овощей, а также на поступление большого количества витаминов (препараты их дают дополнительно к получаемым в натуральном виде). Таков в общих чертах режим у детей в остром периоде ревматизма. Этот режим является фоном, благоприятствующим большей эффективности десенсибилизирующей терапии, которая включает препараты салицилового, пиразолонового ряда, стероидные гормоны. Салицилат натрия дают детям из расчета 0,5 г на 1 год жизни в сутки, но не более 6—8 г (в порошках или в растворе). Этот препарат часто оказывает побочное действие, вызывая тошноту, рвоту, снижение аппетита, шум в ушах, понижение слуха, поэтому применение его в настоящее время ограничено. Ацетилсалициловую кислоту также назначают в больших дозах—по 0,2 г на 1 год жизни в сутки, но не более 2,5—3 г, запивают ее щелочными минеральными водами. Успешно применяют амидопирин из расчета 0,1—0,15 г на 1 год жизни в сутки, но не более 2 г в сутки. Амидопирин переносится лучше, чем салицилат натрия, он не вызывает такой потливости, как ацетилсалициловая кислота. Однако амидопирин оказывает угнетающее действие на костный мозг, особенно на гранулоцитопоэз. С успехом применяют близкий по строению к амидопирину анальгин, который дают из расчета 0,15—0,2 г на 1 год жизни в сутки. Суточную дозу делят на 3—4 приема. Бутадион детям дошкольного возраста назначают по 0,05 г 3 раза в день, детям школьного возраста—по 0,1—0,15 г Зраза в день. Он переносится хорошо, тем не менее ему свойственно аналогичное амидопирину угнетающее влияние на костномозговое кроветворение. Полную дозу любого из перечисленных препаратов следует давать до выраженного снижения активности ревматического процесса, но не менее 3—4 нед. Затем дозу уменьшают до Уз и по мере дальнейшего улучшения, но не ранее чем через Г/2 мес от начала атаки, дают Vz суточной дозы препарата. Последней дозировки придерживаются не менее 1 мес после выписки ребенка из стационара, принимая утром Уз и вечером .^з суточной дозы. Назначать эти лекарства детям, больнь:-г ревматизмом, следует также после переохлаждении, анги;.', обострении хронического тонзиллита, острых респираторны, инфекций. В настоящее время для лечения активной фазы ревматизм.; при II и III степени активности у детей широко применяют стероидные гормоны. Преднизолон (преднизон) назначают детям дошкольного возраста по 10—15 мг в сутки, детям школ', ного возраста—по 15—20 мг, триамцинолон—соответствен?:' по 8—10'и 10—15 мг, дексаметазон— по 1—1,5 и 2—3 мг. Э-i.i первоначальные дозы распределяют на 3 приема и дают в течение первых 8—10 дней, постепенно дозы уменьшают и доводят их к концу лечения до l/^—l|s, первоначальной суточной дозы. Вначале отменяют прием гормонов в вечерние часы, затем—в середине дня и оставляют прием препарата только утром, что обусловлено физиологическим ритмом выработки их в организме. Курс лечения гормональными препаратами составляет 4— 6 нед. При лечении гормональными препаратами необходимо принимать пищу, обогащенную белком и солями калия (изюм, чернослив, творог, гречневая каша, печеный картофель, кефир, яблоки, бананы и др.). Помимо этого, больной ребенок должен дополнительно получать хлорид калия (в виде 5 % раствора или в порошках). В последние годы наряду с общепринятыми химиопрепа-ратами и стероидными гормонами применяют резохин (его аналоги—хлорохнн, делагил и др.). Назначают его при непрерывно рецидивирующем и затяжном течении ревматизма обычно при снижении дозы стероидных гормонов или после их отмены. Резохин и его аналоги детям дошкольного возраста дают по 0,06—0,08 г, школьного возраста—по 0,125—0,25 г 1 раз в сутки после ужина. При наличии местных очагов инфекции в остром периоде ревматизма в комплексное лечение включают пенициллин в дозах соответственно возрасту в течение 10—14 дней, а затем переходят на введение бициллина-1 или бициллина-5 1 раз в день в дозе 1000000—1200000 ЕД внутримышечно в течение 3—4 нед. Назначают также физиопроцедуры (токи УВЧ, ультрафиолетовое облучение на миндалины). При выраженном полиартритическом синдроме или длительных полиартралгиях благоприятное действие оказывают тепловые процедуры на суставы (лампа Минина, соллюкс, инфракрасные лучи по 15—20 мин 1—2 раза в день), токи УВЧ (5— 6 процедур по 10 мин), парафиновые аппликации (45—50°С, 20—30 мин). Трудной задачей является лечение больных детей с выра-' женными поражениями клапанного аппарата сердца и миокарда, у которых очередная атака ревматизма сопровождается нарушениями кровообращения. При эндомиокардите или панкардите и при недостаточности кровообращения I и ПА стадии показано назначение кордиамина внутрь (столько капель на прием, сколько ребенку лет, 3 раза в день) или в тяжелых случаях подкожно (детям дошкольного возраста по 0,3—0,5 мл, школьного возраста по 0,5—0,75 мл 1—2 раза в сутки). Назначают также и коразол по '/2 таблетки 2—3 раза в день или в инъекциях подкожно (детям дошкольного возраста 0,3—0,5 мл, школьного возраста 0,5—0,75 мл). При нарастании недостаточности кровообращения, в период начинающегося снижения активности процесса, можно назначать строфантин. Препарат (0,05 % раствор) вводят детям школьного возраста внутривенно по 0,2—0,3 мл в 10—20 мл 20 % раствора глюкозы с 1 мл 5 % раствора аскорбиновой кислоты. Обязательным условием внутривенного введения стро-фантина является медленный характер его (в течение 3— 5 мин). Близким по действию к строфантнну является коргликон (препарат майского ландыша). Его вводят одновременно с 20 % раствором глюкозы, также медленно (не менее 3 мин), в дозе 0,2—0,5 мл детям дошкольного возраста и 0,5—0,75 мл детям школьного возраста. При сердечной недостаточности, в стадии начинающегося затихания процесса, ценнейшим средством является наперстянка. Назначают ее в виде порошка Pulv. fol. Digitalis детям дошкольного возраста по 0,03—0,04 г, детям школьного возраста по 0,05—0,08 г 3 раза в день в течение 6—7 дней. Затем дозу уменьшают вдвое, применяют ее в течение 3—5 дней и, наконец, в зависимости от индивидуальной чувствительности к препарату переходят на ту или иную «поддерживающую» дозу (0,005—0,01 г) 1—3 раза в день. Эти дозы применяют длительное время, не опасаясь кумуляции. Препаратом наперстянки является дигоксин, который при приеме внутрь хорошо всасывается. Его назначают детям дошкольного возраста по '/4 таблетки (0,25 мг), школьного возраста по '/2 таблетки в 1-й день 4—5 раз с равными промежутками, в последующие дни эту дозу дают 1—3 раза в день. Ежедневно учитывают показатели пульса, дыхания, диуреза. В зависимости от эффекта назначают прежнюю дозу или ее постепенно уменьшают. Противопоказаниями к применению наперстянки и ее препаратов являются: 1) выраженная брадикардия; 2) признаки нарушения проводимости; 3) экстрасистолия; 4) коронарная недостаточность. Назначать наперстянку можно только при постоянном врачебном контроле. Горицвет обычно используют в виде настоя этой травы (Inf. herb. Adonidis vernalis ex 3,0—4,0 ad 180,0 по 1 десертной ложке 3 раза в день) либо в виде адонизида (на прием столько капель, сколько лет ребенку 3 раза в день). Горицвет менее эффективен, чем наперстянка, и поэтому его назначают в более легких случаях сердечной недостаточности. Большое место в лечении больных с недостаточностью кровообращения принадлежит оксигенотерапии (ежедневное пребывание в кислородной палатке от 1 до 2 ч). Успех в борьбе с отеками может быть достигнут только при использовании комплекса мероприятий. Больным с отеками строго ограничивают прием поваренной соли и жидкости. Диету, богатую солями калия, назначают в виде зигзага в 2—3 дня или на протяжении 10 дней. При этом больные потребляют 800 г картофеля, 600 мл кефира, 200 г чернослива или кураги с изюмом. Можно ввести в рацион капусту и другие овощи, а также гречневую кашу. Молочную диету назначают также в виде зигзага или в течение 10 дней, основываясь на диуретическом действии солей кальция. Больной в течение дня получает по 100 мл молока каждые 2 ч, всего 7 раз, а на ночь и рано утром — по 75 мл фруктового сока, 25 мл глюкозы, 200 мг аскорбиновой кислоты. Начиная с 3-го дня, в рацион постепенно добавляют масло, гречневую кашу, 25—100 г хлеба, 1—2 яйца. Молочно-творожную диету рекомендуют на 2—3 дня: больному-ежедневно дают 400 мл молока, 300 г творога, 25 г сахара или 300—400 г творога, 500 г яблок, 25 г сметаны и 50 г сахара. Фруктово-сахарная диета строится из расчета 5—8 г сахара на 1 кг массы тела больного и 0,8—1 кг фруктов (лучше яблоки). Этот рацион содержит большое количество натуральных витаминов, оказывает не только разгрузочное, но и дезин-токсикационное действие на организм ребенка, его назначают на 1—2 дня. После отмены диуретической диеты больному назначают общий протертый стол. В качестве мочегонного средства применяют сульфанил-амидный препарат диакарб (фонурит). Его принимают внутрь утром по 0,1—0,25 г 3—4 дня, затем курс лечения повторяют с перерывом в несколько дней. Эффективным мочегонным средством является гипотиазид, его применяют внутрь по 0,025—0,05 г утром (1 раз в день) в течение 3—5—7 дней подряд, затем делают перерыв на 3— 4 дня и при необходимости продолжают прием препарата. Применяют также фуросемид (лазикс) — препарат, обладающий мочегонным действием. Назначают его по 20—40 мг (эту дозу можно повторно дать через 6—8 ч) в течение 4 дней в неделю. При отсутствии диуретического эффекта дозу препарата можно увеличить на 20—30 мг. Следует помнить, что применение мочегонных средств сопровождается потерей ионов калия. Это вызывает необходимость назначать богатую солями калия диету и хлорида калия по 0,5 г 3—4 раза в день, При хорее дополнительно назначают бромиды или фенобар-битал, который дают детям школьного возраста по 0,01—0,02 г 2 раза в день, а при беспокойном сне—по 0,05 г на ночь. Эффективно при хорее лечение удлиненным физиологическим сном (14—18 ч в сутки в течение 14—21 дня). Для проведения этой терапии необходимо создание определенных условий: изолированная палата с максимальным выключением внешних раздражителей, приток свежего воздуха, обеспечение соответствующей одеждой. В течение нескольких дней в определенные часы больным дают порошки фенобарбитала с глюкозой и аскорбиновой кислотой, а затем переходят довольно быстро на применение нейтральных порошков (только глюкоза с аскорбиновой кислотой). При хорее показано применение 5 % раствора витамина b) по 0,5—1 мл, 2,5 % или 5 % раствора витамина Be по 0,5—1 мл внутримышечно. Курс лечения состоит из 15—20 инъекций, которые делают ежедневно или через день. Назначают также димедрол как десенсибилизирующее и снотворное средство: детям дошкольного возраста по 0,02— 0,03 г 3 раза в день, детям старшего возраста по 0,05 г в течение 2— 3 нед, или пипольфен по 0,01—0,025 г 2 раза в день. Благоприятные результаты при лечении детей, больных хореей, получают от внутривенного введения 0,5 % раствора новокаина (начиная с 2—3 мл и прибавляя ежедневно по 1 мл, доводят дозу по 10 мл; курс лечения 10—12 дней). Из физиотерапевтических процедур при хорее положительные результаты дает диатермия головы или области шейных симпатических узлов. При хорее следует применять теплые (36—37 °С) пресные или хвойные ванны до 8—10 мин ежедневно или через день. Эти ванны можно назначать в активной фазе заболевания на фоне комплексного лечения при отсутствии выраженных изменений со стороны сердечно-сосудистой системы. После выписки из стационара детей лучше направлять для долечивания в местные ревматологические санатории. Для детей, остающихся дома, нужно создать условия, максимально приближающиеся к санаторным. Режим больного ребенка строят с учетом степени поражения его сердечно-сосудистой системы. Ребенок должен вовремя вставать, в определенное время есть, регулярно отдыхать в течение дня и в определенный час укладываться спать. Ночной сон должен быть достаточным по продолжительности (не менее 8 ч). Ребенок продолжает регулярно получать необходимую ан-тиревматическую терапию. Вопрос о посещении школы решают в основном в зависимости от состояния сердечно-сосудистой системы. С учетом общего состояния и степени поражения сердечнососудистой системы больным ревматизмом может быть назначен щадящий, облегченный или общий тренировочный, а в отдельных случаях индивидуальный режим. В порядке этапного лечения ребенок с неактивной фазой ревматизма должен находиться под наблюдением и 2 раза в год обследоваться специалистами. Направлять детей на курортное лечение в Кисловодск, Сочи, Белокуриху и на другие курорты соответствующего профиля необходимо не ранее чем через 1 год после ревматической атаки, при стойко удовлетворительном общем состоянии, нормальной температуре и СОЭ. Дети, больные ревматизмом в неактивной фазе, с хорошим функциональным состоянием сердечно-сосудистой системы, могут быть направлены и в пионерские лагеря, если им там будет обеспечен индивидуальный подход, иначе пребывание в лагере может принести вред. Первичная профилактика ревматизма включает закаливание ребенка, дозированные занятия физкультурой и спортом, правильное чередование труда и отдыха, полноценное питание, обогащенное витаминами, максимальное использование свежего воздуха. Вторичная профилактика, или профилактика рецидивов ревматизма, включает: 1) правильно организованную диспансеризацию; 2) своевременное настойчивое лечение интеркур-рентных заболеваний, а также хронических инфекций и их обострении; 3) бициллинопрофилактику обострении ревматизма. Бициллинопрофилактику проводят всем детям, перенесшим атаку ревматизма, независимо от возраста и наличия порока сердца в течение 3—5 лет. : До назначения бициллина путем тщательного изучения анамнеза и лечебной документации выясняют отсутствие повышенной чувствительности к препаратам пенициллина. В сомнительных случаях необходимо прибегать к кожной (скарифика-ционной) пробе на переносимость пенициллина. При круглогодичной профилактике препараты бицнллина вводят на протяжении всего года. Бициллин-5 детям дошкольного возраста назначают в дозе 750000 ЕД 1 раз в 2 нед, детям старше 7 лет—по 1200000—1500000 ЕД 1 раз в 4 нед. При круглогодичной профилактике можно использовать и би-циллин-1, который вводят внутримышечно детям школьного 2S8 возраста в дозе 1200000 ЕД 1 раз в 4 нед, детям дошкольного возраста по 600 000 ЕД 1 раз в 2 нед. При круглогодичной бициллино-меднкаментозной профилактике весной и осенью на протяжении 4 нед применяют ацс-тнлсалициловую кислоту из расчета 0,15 г на 1 год жизни, но не более 1,5 г в сутки. При непереносимости ацетилсалицило-вой кислоты назначают амидопирин или анальгин из расчета 0,1 г на 1 год жизни ребенка, но не более 1,0 в сутки. Бицил-лино-медикаментозную профилактику необходимо сочетать с назначением витаминов, в особенности витамина С, который наиболее целесообразно применять весной и осенью. Большое значение в профилактике ревматизма имеет сани-тарно-просветительная работа среди населения. Используя различные формы и методы санитарной пропаганды (лекции, беседы, кинофильмы, радио- и телепередачи, плакаты, бюллетени, выставки и др.) необходимо особенно широко освещать вопросы ревматизма и борьбы с ним при проведении работы с родителями, педагогами, воспитателями, а также с больными детьми старшего возраста. Дата добавления: 2016-03-26 | Просмотры: 934 | Нарушение авторских прав |