 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Вирусные гепатитыГепатиты являются важной проблемой здравоохранения во всем мире, что связано с непрерывно растущей заболеваемостью и частым развитием неблагоприятных исходов — хронического персистирующего и активного гепатита, цирроза и рака печени. В настоящее время различают 6 различных типов вируса гепатита: А, В, С, D, Е и G. Вирус каждого типа имеет разное клиническое значение для беременной женщины и плода. Гепатит А не приводит к хроническому персистированию инфекции, перинатальная передача его происходит чрезвычайно редко. Гепатит В передается от инфицированных матерей, однако обязательная вакцинация новорожденных существенно снизила риск неона-тальной инфекции. Гепатит D обычно является сопутствующей инфекцией гепатита В, иммунопрофилактика против гепатита В эффективна и против гепатита D. Вирус гепатита С передается парентеральным путем, является основным вирусом, вызывающим хроническое поражение печени. Перинатальная трансмиссия гепатита С обычно наблюдается у женщин, имеющих высокие титры HCV-PHK, или у женщин с сопутствующей ВИЧ-инфекцией. К сожалению, в настоящее время нет иммунопрофилактики против гепатита С. Вирус гепатита G был выделен недавно, обычно определяется вместе с вирусом гепатита С. Его клиническое значение до конца не установлено. Гепатит Е передается так же, как гепатит А, перинатальная передача наблюдается редко, однако У матери заболевание протекает с выраженными клиническими проявлениями. Гепатит А Частота гепатита А составляет приблизительно 45% от всех случаев острого гепатита. Возбудителем является РНК-содержащий вирус из семейства пикорна- Внутриутробная инфекция 349 вирусов, передается контактным фекально-оральным путем при несоблюдении санитарно-гигиенических правил, при тесном личном или половом контакте. Эпидемии гепатита А обычно возникают при употреблении зараженной пищи или воды. В группу риска по заболеванию гепатитом А относятся также наркоманы, гомосексуалисты, работники и дети в детских учреждениях и пациенты с хроническими заболеваниями печени (Lemon S., Thomas D., 1997). Инкубационный период гепатита А составляет 15—50 дней, в среднем 28-30 дней. Наиболее высокая концентрация вирусных частиц в фекалиях больного человека, вирус обычно не выделяется в моче и других жидких средах организма. У некоторых пациентов с гепатитом А болезнь протекает бессимптомно или ограничивается симптомами общего недомогания, усталости, анорексии, тошноты, рвоты, болезненности в правом подреберье. Характерными клиническими симптомами острого гепатита А являются желтуха, болезненность печени при пальпации, изменение цвета мочи и стула. Методом диагностики гепатита А является серологическое определение IgM-специфических антител; они выявляются в крови через 25—30 дней после заражения и сохраняются до 6 мес. IgG-антитела определяются через 35—40 дней после заражения и сохраняются в крови, обеспечивая пожизненный иммунитет. При гепатите А обычно отмечается умеренное повышение печеночных ферментов (АЛТ, ACT) и билирубина. Биопсия печени для подтверждения диагноза гепатита А при беременности не показана. Гепатит А обычно разрешается самостоятельно, лечение симптоматическое. Полное выздоровление наступает через 4—6 нед. Частота молниеносных форм гепатита, коагулопатии, энцефалопатии составляет 0,5%. Всем заболевшим необходимы рекомендации по правильному питанию и ограничение физической активности. До выздоровления следует избегать препаратов с гепа-тотоксическим действием (изониазид, кетоконазол, а-метилдофа и др.). В течение 2 нед. после контакта с заболевшим окружающим лицам и половым партнерам проводится иммунопрофилактика введением Ig в дозе 0,02 мл/кг в/м. Кроме того, возможно применение вакцины против гепатита А. В США применяются две вакцины: «Harvix» и «Vaqta». Обе вакцины содержат формалинин-активированные вирусные частицы, продуцируемые в фибробластах человека. Внутримышечная доза «Harvix» составляет 1 мл; соответствующая доза «Vaqta» — 0,5 мл. Приблизительная стоимость 1 дозы вакцины 50—60 долл. (Duff Р., 1998; Lemon S., Thomas D., 1997). Обе вакцины обеспечивают хороший иммунитет (защитный уровень антител достигается у 95% здоровых взрослых) и безопасны к применению во время беременности. Иммунитет сохраняется в течение 10 лет. Вакцинация может быть показана также лицам, планирующим поездку в эндемичные очаги гепатита А; детям, живущим в плохих санитарно-гигиенических условиях; наркоманам; работникам детских учреждений; медицинским Работникам учреждений для умственно отсталых пациентов; пациентам старше 30 лет с признаками хронического заболевания печени. В эндемичных очагах при продолжающемся контакте с гепатитом А через 6—12 мес. после первой вакцинации проводится вторая вакцинация. Вакцина безопасна, дает местную Реакцию у 20—50% реципиентов, лихорадка наблюдается у 5%. Вакцинация не Проводится детям до 2 лет (Lemon S., Thomas D., 1997). Гепатит А у беременной обычно не опасен для плода, за исключением тяжелых случаев заболевания. Хронического носительства гепатита А нет; в литературе сообщалось об отдельных случаях антенатальной передачи инфекции
350 ____________________________________________________________________________ Глава IV плоду (с развитием многоводия и асцита у плода) (Leikin E. et al., 1996). Были сообщения об увеличении частоты преждевременных родов и случаях холеста-за новорожденных (Urganci N. et al., 2003). Новорожденному от матери с клиникой острого гепатита А показано введение Ig с целью снижения риска горизонтальной передачи инфекции после родов. К сожалению, такая профилактика не всегда эффективна. Гепатит В Вирус гепатита В вызывает около 35% всех случаев острого гепатита (Lemon S., Thomas D., 1997). Этот вирус является высокоинфекционным и распространен по всему миру, особенно в странах с низким социально-экономическим уровнем. Так, в Азии частота HBsAg-носительства составляет 30%, тогда как в Европе - 10—20%. В США каждый год регистрируется около 300 000 новых случаев гепатита В, около 1 млн человек в США являются хроническими вирусоносителями. Частота острого гепатита В во время беременности составляет 1—2 на 1000 беременностей, а хронического гепатита В — 5—15 на 1000 беременностей (ACOG educational bulletin, 1998). Вирус гепатита В является ДНК-содержащим вирусом из семейства Hepad-naviridae. Репликация вируса происходит путем обратной транскрипции в гепа-тоцитах человека. Вирус состоит из частицы Дейна, представляющей собой двухцепочечную ДНК, и 4 антигенов — поверхностного (HBsAg), сердцевинного (HBcAg), антигена инфекционности (HBeAg) и антигена HBxAg. Синтез этих антигенов кодируется 4 генами в составе вирусной ДНК. S-ген кодирует синтез HBsAg, С-ген кодирует синтез HBcAg и HBeAg, Р-ген кодирует ДНК-полимера-зу, Х-ген кодирует синтез протеина, отвечающего за репликацию вируса. HBsAg находится в составе оболочки вируса и циркулирует в крови инфицированного, HBcAg находится в центре частиц Дейна (собственно вируса) и обнаруживается только в гепатоцитах больного человека. HBeAg связан с ядром вируса и может циркулировать в крови человека, этот антиген является маркером активной репликации вируса и высокой вирусной обсемененности. Вирус гепатита В является онкогенным вирусом, так как ДНК вируса встраивается в геном гепа-тоцитов хозяина с последующим размножением опухолевых клеток. Вирус устойчив во внешней среде к действию многих факторов, выделяется и сохраняется в течение нескольких дней в крови, слюне, моче, кале. Источниками инфекции являются больные острым и хроническим гепатитом и бессимптомные вирусоносители. Путями передачи вируса являются парентеральный, половой, трансплацентарный и интранатальный. В определенных группах частота гепатита В выше: у жителей азиатских стран; эскимосов; наркоманов; реципиентов крови; пациентов после гемодиализа; медицинских работников, особенно хирургических специальностей; заключенных; реципиентов татуажа; больных гемофилией, получающих препараты крови. Частота внутрибольничного гепатита составляет 4% (Серов В.Н. и др., 2000). Инкубационный период при гепатите В составляет от 6 нед. до 6 мес, после чего развивается острый вирусный гепатит или наблюдается бессимптомное течение инфекции. Патогномоничными симптомами клинически выраженной болезни являются гепатомегалия и желтуха. Другими симптомами острого гепатита являются лихорадка, слабость, анорексия, тошнота, рвота, боли в правом подреберье. Моча приобретает темный оттенок (билирубинурия), а кал становится светлым (ахолия). В крови повышается уровень печеночных ферментов (ACT, АЛТ) и билирубина, возможны коагулопатия и печеночная энцефалопатия. При остром гепатите В в 1% случаев развивается молниеносная форма болезни, от которой пациент погибает. В 85—90% случаев заболевание полнос- Внутриутробная инфекция 351 тью разрешается и пациент приобретает пожизненный иммунитет. У 10—15% пациентов развивается хроническая инфекция, в этой группе 15-30% страдают хроническим активным или персистирующим гепатитом или циррозом, в небольшом проценте наблюдений развивается гепатоцеллюлярная карцинома. Хроническое заболевание печени обычно наблюдается у лиц, остающихся серо-позитивными по HBeAg, а также при суперинфекции гепатитом D. При хрони-зации процесса и развитии цирроза развивается характерная клиническая картина в виде желтухи, асцита, печеночных знаков (ладонной эритемы, сосудистых звездочек). Смертность от хронического гепатита В может достигать 25—30%. У лиц с нормальным состоянием иммунной системы может произойти обратное развитие болезни в результате НВе-сероконверсии (в 40% случаев), активный цирроз тогда становится неактивным. Прогноз хронического гепатита В зависит от стадии болезни и фазы репликации вируса. При хроническом гепатите HBsAg+/HBeAg- без цирроза смертность составляет около 1%, при HBsAg+/HBeAg+ и развитии цирроза смертность составляет 30% (Duff Р., 1998). Как указывалось выше, течение хронического гепатита В в сочетании с гепатитом D является более агрессивным. Больные с циррозом печени, вызванным сочетанной инфекцией В и D, моложе на 10—15 лет, чем больные с циррозом, вызванным гепатитом В. Смертность при сочетанной инфекции выше. Диагностика гепатита В основана на серологических методах выявления как антигенов, так и антител к гепатиту В. При остром гепатите В за 2—7 нед. до появления клинических признаков заболевания в крови определяется поверхностный HBsAg, человек является заразным в течение всего времени определения поверхностного антигена. При выздоровлении HBsAg исчезает через 6 мес. после появления, тогда в крови начинают определяться антитела ан-тиHBs. Если при остром гепатите выявляется HBeAg, это указывает на агрессивность процесса и активную репликацию вируса. При появлении клинических симптомов заболевания и снижении активности процесса HBeAg исчезает, появляются антиНВе (IgM) и антиНВс (IgM), впоследствии появляются IgG (Boxall E., 1998; Michieelsen P.P., van Damme P., 1999). Если при остром гепатите В через 6 мес. после выявления в крови продолжает определяться HBsAg, таких пациентов следует рассматривать как больных хроническим гепатитом В. Частота перехода острой формы в хроническую составляет 10—15%. При хроническом гепатите В при серологическом исследовании определяются HBsAg и HBeAg и не определяются антиНВе, антиНВе. При хроническом течении гепатита возможны два клинических варианта: прогрессирование болезни с развитием в дальнейшем цирроза печени или, напротив, возрастание иммунореактивности и улучшение течения болезни. Прогрессирование болезни останавливается у 30—40% лиц с нормальным состоянием иммунной системы, по лабораторным данным происходит НВе-сероконверсия, нормализуются уровни печеночных ферменотов. Достигнуть ремиссии можно при применении иммуномодулирующих препаратов. Серологическая диагностика гепатита В представлена в таблице 4.13. Основными распространителями вирусного гепатита В являются здоровые вирусоносители, не имеющие клинической симптоматики и обычно не знающие о наличии инфекции, поэтому с целью своевременной диагностики заболевания и снижения перинатального риска все беременные трижды за беременность проходят скрининг на HBsAg. Течение острого гепатита В у беременных в целом не отличается от течения гепатита В у небеременных, иногда возникают острые молниеносные формы
352 ______________________________________________________________________________ Главам Таблица 4.13 Серологическая диагностика гепатита В (Duff P., 1998)
заболевания. Лечение во время беременности симптоматическое (диета, дезинтоксикационная терапия, коррекция электролитного баланса). Хронический вирусный гепатит В может быть представлен в виде хронического пер-систирующего гепатита и хронического активного гепатита (ХАГ). У пациенток с персистирующим гепатитом обычно нет клинической симптоматики, они нуждаются в наблюдении и лабораторном контроле (серологические маркеры, печеночные ферменты). При активной форме хронического гепатита симптоматика может колебаться от бессимптомного течения до развития печеночной недостаточности, в некоторых случаях по витальным показаниям со стороны матери может потребоваться прерывание беременности. Инфицирование плода происходит в большинстве случаев интранатально при контакте с инфицированной кровью и выделениями. В 2—10% случаев возможно трансплацентарное инфицирование, особенно при нарушении функции плаценты (плацентарная недостаточность, частичная отслойка плаценты), в не-онатальном периоде возможно контактно-бытовое инфицирование и инфицирование через грудное молоко (выявление HBsAg в молоке инфицированных женщин составляет около 50%). Тяжесть заболевания у новорожденного определяется характером течения инфекции у матери и сроком беременности, при котором происходит первичное инфицирование вирусным гепатитом В. При инфицировании в 1 и И триместрах беременности внутриутробное инфицирование происходит редко, а при остром гепатите В в III триместре риск инфицирования плода составляет 70%. Если не проводится иммунопрофилактика новорожденного, риск перинатальной передачи инфекции от матери, серопозитив-ной по HBsAg, составляет 10—20%. Риск инфицирования возрастает до 90%, если женщина является носителем и HBsAg, и HBeAg, что указывает на активную персистенцию вируса. У таких новорожденных риск перехода инфекции в хронический процесс может достигать 90% (Michieelsen P.P., van Damme P., 1999)- Внутриутробная инфекция 353 Беременным с различными формами вирусного гепатита В во время беременности и родов не показаны инвазивные процедуры (амниоцентез, кордо-центез, наложение электродов на головку плода и др.), так как необходимо снизить риск внутриутробного и интранатального инфицирования. Родоразре-щение путем операции кесарева сечения не предупреждает инфицирование гепатитом В. После родов в течение 12 ч все новорожденные подлежат вакцинации против гепатита В, новорожденным от HBsAg-серопозитивных матерей рекомендовано дополнительное введение специфического Ig (0,5 мл в/м) сразу после рождения. Сочетание активной и пассивной иммунизации позволяет предотвратить инфицирование вирусом гепатита В 85—95% новорожденных. При вакцинации новорожденных не следует избегать грудного вскармливания. Вакцинация против вирусного гепатита В проводится в течение 12 ч после родов всем новорожденным, ревакцинация проводится через 1 и 6 мес. Применяются 2 вида инактивированных вакцин на основе HBsAg («Recombivax HB», «Engerix-B»), приготовленных по технологии рекомбинантой ДНК. Вакцины вводятся внутримышечно в область дельтовидной мышцы. Серологическое исследование пуповинной крови необходимо проводить сразу после рождения плода от инфицированной матери. При обнаружении HBsAg в пуповинной крови риск перехода инфекции в хроническую форму составляет 40%. Таким новорожденным рекомендуются введение ВГВ-Ig и вакцинация по ускоренной схеме. В дальнейшем серологическое исследование крови новорожденного проводится ежемесячно в течение полугода до окончательного установления диагноза. При снижении уровня HBsAg через 3 мес. показана ревакцинация по схеме 1—6 мес. При выявлении HBeAg в крови новорожденного от серонегативной по данному антигену матери можно думать о молниеносной форме вирусного гепатита у новорожденного. При сочетан-ной инфекции В и D риск молниеносной формы гепатита увеличивается. Основным профилактическим мероприятием в предупреждении неона-тального гепатита В является трехкратное обследование беременных на наличие HBsAg. При риске инфицирования серонегативной беременной показана вакцинация. Беременность не является противопоказанием для вакцинации против гепатита В. Необходима вакцинация медицинских работников, особенно хирургических специальностей. Вакцинация против гепатита В входит в календарь обязательных профилактических прививок у детей. Рекомендуемые дозы вакцин против гепатита В представлены в таблице 4.14. Гепатит D Гепатит D, называемый дельта-гепатит, вызывается РНК-содержащим вирусом, репликация которого определяется сочетанием инфекции с гепатитом В. Наружной оболочкой вируса гепатита D является поверхностный антиген вируса гепатита В (HBsAg), а внутренний дельта-антиген кодируется своим собственным геномом. Эпидемиология гепатита D в целом идентична эпидемиологии гепатита В (Duff Р., 1998). Таблица 4.14 Рекомендуемые дозы вакцины против гепатита В (Duff P., 1998)
354 Глава IV Острый гепатит D протекает по двум типам: коинфекции и суперинфекции. При коинфекции, или сочетанной инфекции, гепатиты В и D развиваются одновременно, это заболевание редко приводит к хроническому поражению печени. О суперинфекции говорят в том случае, когда острый гепатит D развивается у пациентов с хроническим гепатитом В. Суперинфекция дельта-вирусом наблюдается у 20—25% пациентов с хроническим гепатитом В, при этом в 80% случаев развиваются тяжелые формы хронического гепатита, в 70—80% -цирроз печени и портальная гипертензия, около 25% впоследствии погибают от печеночной недостаточности. Диагноз острой коинфекции подтверждается выявлением дельта-антигена в ткани печени или сыворотке крови и специфических IgM-антител в сыворотке в сочетании с положительными HBsAg и антиНВс-IgM. У пациентов с острой суперинфекцией серологические тесты отражают острый гепатит D (положительный антиген, положительные IgM-антитела) и хронический гепатит В (положительный HBsAg, антиНВс-IgG). У пациентов с хроническим гепатитом D в сыворотке крови обычно определяются специфические IgG-антитела к дельта-вирусу и положительный HBsAg. При развитии острого гепатита D проводится общее поддерживающее лечение, как и при гепатитах А и В. Пациентов с хронической инфекцией необходимо периодически обследовать для своевременной диагностики ухудшения печеночной функции и коагулопатии. Специфических противовирусных или иммуномодулирующих препаратов в терапии острых или хронических форм дельта-инфекции на сегодняшний день не существует. В литературе были сообщения о перинатальной трансмиссии вирусного гепатита D, однако проводимая иммунопрофилактика гепатита В является эффективной и для предупреждения гепатита D (Lemon S., Thomas D., 1997). Гепатиты ни А, ни В Гепатиты ни А, ни В представлены тремя формами: гепатиты С, G и Е. Их распространенность составляет 10—20% от всех форм гепатита. Гепатит С Основной причиной развития гепатита ни А, ни В является вирус гепатита С, впервые выявленный в 1989 г. С этого времени отмечается быстрый рост заболеваемости гепатитом С. В 90% случаев острая форма гепатита С переходит в хроническую, биохимические признаки нарушения функции печени развиваются у 50% инфицированных пациентов, а в дальнейшем у 20% пациентов развивается хронический активный гепатит или цирроз печени. С вирусом гепатита С связано большинство случаев гепатоцеллюлярной карциномы. Вирус гепатита С (HCV) является мелким однонитчатым РНК-содержагдим вирусом семейства Flaviviridae, имеет много генотипов и субтипов, отличающихся различной последовательностью нуклеотидов. В России наиболее распространены субтипы la, lb, 2а, За (Серов В.Н. и др., 2000). Субтип lb характерен для гепатоцеллюлярной карциномы, а субтип За выявляется у наркоманов (Моп-delli M., Silini E., 1999). Генотипы 2 и 3 более чувствительны к терапии ИФН и рибавирином по сравнению с генотипом 1. HCV способен к персистенции с развитием хронических форм инфекции и созданием «иммунологических ловушек». При этом вирус изменяет геном, особенно его гипервариабельные участки, а быстрая перестройка генома мешает иммунной системе воздействовать на вирус с помощью нейтрализующих антител (Simmonds P., 1995). У больных хронической формой гепатита С выявляется большое количество вариантов вируса- В Европе частота носительства HCV в популяции составляет 0,4—2,6 на 1000 человек (Hupertz V., Wyllie R., 2003; Weistal R., 1999). Источниками инфек- Внутриутробная инфекция 355 ции являются больные острой и хронической формой гепатита С, а также латентные носители инфекции. Пути передачи инфекции — парентеральный и вертикальный от матери к плоду; контактно-бытовой и половой пути передачи встречаются редко. В связи с обязательным скринингом на НСV доноров крови я обеззараживанием всех препаратов крови трансфузионный путь инфицирования практически не встречается, однако в период длительного инкубационного периода («период окна»), в течение которого антиНСV не выявляются, возможен забор крови у инфицированного донора. Частота гепатита С вследствие трансфузий составляет 1 на 103 000 трансфузионных единиц (Lauer G.M., Walker B.D., 2001). Важным фактором риска является внутривенное употребление наркотиков, в некоторых исследованиях 2/3 наркоманов оказались HCV-серопозитивными. Основным путем инфицирования детей является вертикальный путь (Din-smoor M., 2001; Paternoster D. et al, 2000; Ruiz-Moreno M. et al., 1999). Среди беременных женщин частота гепатита С составляет 1—3%. Основными факторами риска инфицирования у беременных являются сопутствующие инфекции, такие как гепатит В и ВИЧ-инфекция; гемотрансфузии в анамнезе; несколько половых партнеров; употребление наркотиков в анамнезе; половой партнер, употребляющий наркотики. Инкубационный период гепатита С составляет от 2 до 26 нед., в среднем 7-8 нед. Заболевание имеет три фазы — острую, латентную и фазу реактивации. Острая инфекция в 75% случаев протекает бессимптомно. У 20% больных развивается желтуха со значительным повышением печеночных ферментов и билирубина (Серов В.Н. и соавт., 2000). Выявление HCV с помощью ПЦР возможно через 1 нед. после инфицирования при еще отрицательных результатах обнаружения антител, которые появляются в крови через несколько недель после инфицирования. Острый гепатит С может закончиться выздоровлением с полной элиминацией вируса, однако в большинстве случаев он переходит в латентную фазу с многолетним персистированием вируса. В период латентной фазы инфицированные лица считают себя здоровыми и жалоб не предъявляют. Фаза реактивации соответствует началу клинически манифестной стадии гепатита С с выраженной вирусемией, высоким содержанием HCV-PHK и ан-тиНСУ. В последующем у таких больных, особенно с сопутствующими имму-нодефицитными состояниями, развиваются хронический гепатит, цирроз печени, возможно развитие гепатоцеллюлярной карциномы. Цирроз печени развивается у 20—30% хронических носителей вируса в течение 10—20 лет, гепа-тоцеллюлярная карцинома возникает у 0,4—2,5% пациентов с хронической HCV-инфекцией (Серов В.Н. и др., 2000). Для скрининговой диагностики антиНСУ-антител используется метод ИФА, при положительном результате в качестве подтверждающего теста используется метод иммуноблоттинга, так как ИФА дает много ложноположи-тельных результатов (Pawlotsky J., 1999). Aнти HCV начинают синтезироваться в крови через несколько недель после инфицирования, сначала IgM, затем IgG. В латентную фазу болезни антиНСУ-IgM обычно не диагностируются, при обострениях болезни появляются снова в сочетании с повышением трансами-наз. Скрининг IgM в клинической практике не проводится, так как они выявляются как при острой, так и при хронической формах инфекции и не коррелируют с клиническими данными. IgG сохраняются в крови постоянно, их скрининг проводится при клиническом обследовании пациентов. Для диагностики HCV-PHK применяется метод ПЦР, обнаружение HCV в крови подтверждает вирусемию и активную репликацию вируса, что прогностически может 356 Глава IV указывать на хронизацию процесса. HCV-PHK выявляется у 60—70% ан-тиНСV-положительных пациентов. К сожалению, метод ПЦР-диагностики не всегда точен в связи с возможными изменениями генома вируса. Лечение гепатита С вне беременности включает терапию препаратами ИФН-а и противовирусным препаратом рибавирином (Alric L. et al., 2002; Hu-pertz V., Wyllie R., 2003). Лечение проводится в активную фазу процесса при положительных результатах выявления HCV-PHK и антиНСV-IgM в крови, а также HCV-PHK в биоптатах печени. Доза ИФН-а составляет 3—10 ME 3 раза в неделю в течение 12 мес. Исчезновение HCV-PHK и снижение трансаминаз наблюдаются в 15—35% случаев после 6 мес. терапии. Такая терапия особенно эффективна у молодых пациентов с гепатитом С не 1 -го типа и малым количеством вируса, процент излеченности составляет 40—70%. Вакцины от гепатита С не существует в связи с быстрой мутагенностью вируса. Возможна пассивная иммунизация Ig (0,06 мл/кг в/м). Всем беременным проводится скрининговое обследование на HCV трижды за беременность, инфекция у большинства беременных протекает бессимптомно. В 5—6% случаев инфекция передается плоду трансплацентарно, возможен также интранатальный путь передачи вируса (Conte D. et al., 2000; Hillemanns P. et al., 2000; Paternoster D. et al., 2001). При активной вирусемии риск передачи вируса к плоду возрастает. Было показано, что внутриутробно инфицируются те плоды, у матерей которых вирус персистирует в мононуклеарных клетках крови (Azzari С. et al., 2000). Сочетание HCV-инфекции с ВИЧ-инфекцией увеличивает риск вертикальной передачи HCV до 10—20% (Ferrero S. et al., 2003). Наименьший риск внутриутробного инфицирования отмечается при HCV-сероконверсии во время беременности. Беременным с HCV-инфекцией рекомендуется наблюдение у гепатолога. Метод родоразрешения зависит от акушерских показаний. Имеются данные, что длительный безводный промежуток может увеличивать риск интранатального инфицирования. Все новорожденные от антиНСУ-позитивных матерей являются носителями HCV-антител при рождении вследствие пассивного транспорта антител через плаценту и сохраняют противовирусный иммунитет в течение 12 мес. после рождения. Выявление aнтиHCV более чем через 18 мес. после рождения является подтверждением инфицированности. 90% вертикально инфицированных детей становятся HCV-PHK-положительными к 3 мес. жизни, а остальные 10% — к 1 году жизни. Ведение новорожденных в дальнейшем определяется степенью вирусемии их матерей. У HCV-PHK-негативных матерей без вирусемии во время беременности риск инфицирования новорожденных очень низкий, поэтому первое обследование новорожденных можно проводить в 18-месячном возрасте. У HCV-PHK-положительных матерей обследование новорожденных проводится в 3, 9—12 и 18 мес. (табл. 4.15). Если после вертикальной передачи инфекции к плоду развивается острая форма гепатита С, то в 60—80% случаев заболевание переходит в хроническую форму. При развитии у ребенка хронического активного гепатита показана терапия ИФН (Hupertz V, Wyllie R, 2003). Однако в большинстве случаев У детей с врожденной HCV-инфекцией нет клинических симптомов заболевания, в дальнейшем может произойти элиминация вируса из организма. Гепатит G Вирус гепатита G (HGV или GBV-C) был идентифицирован совсем недавно, является однонитчатым РНК-содержащим семейства Flaviviridae, обычно выявляется в сочетании с вирусом гепатита С. Этот вирус распространен в Внутриутробная инфекция 357 Таблица 4.15 Ведение детей с вертикальной трансмиссией HCV (Dunn D., 2001)
большей степени, однако является менее вирулентным, чем вирус гепатита С. У человека вызывает острую и персистирующую инфекцию, однако клиническое значение вируса окончательно не установлено. Вирусная РНК диагностируется в сыворотке крови методом ПЦР (Jarvis L. et al., 1996). Гепатит G часто диагностируется в сочетании с гепатитом В, гепатитом С и ВИЧ-инфекцией. Возможно хроническое носительство, описаны случаи перинатальной передачи вируса. Так, в исследовании 9 беременных с гепатитом G (виремия была подтверждена методом ПЦР) была диагностирована вертикальная передача вируса у 3 из них, причем 2 пациентки были инфицированными ВИЧ и одна — вирусом гепатита С (Feucht H. et al, 1996). Прогноз у таких новорожденных пока до конца не изучен. Гепатит Е Вирус гепатита Е — РНК-содержащий вирус из семейства Caliciviridae, передается фекально-оральным путем, как и вирус гепатита А. Эпидемиология обеих инфекций сходна. Инкубационный период составляет 2—9 нед., в среднем 45 дней. Гепатит Е является эндемичным для развивающихся стран и сопровождается очень высокой частотой материнской смертности — 10—20%, что обусловлено не только инфекцией, но и чрезвычайной бедностью, плохими питанием и лечением, сопутствующими болезнями. Диагностика гепатита Е — вирусологическая (метод электронной микроскопии) и серологическая. Лечение пациентов с острым гепатитом Е сходно с лечением пациентов с гепатитом А. Хроническое носительство не развивается. Было показано, что гепатит Е при беременности протекает тяжелее (Baker A.L., 2000). Были описаны случаи перинатальной передачи вируса от беременных с острым гепатитом Е в III триместре: из 8 случаев острой инфекции у беременных в 6 случаях у новорожденных отмечались клинические и серологические признаки гепатита Е, 2 детей с гипотермией и гипогликемией умерли в течение 24 ч после родов (Khuroo M., Kamili S., Jameel S., 1995). Таким образом, дети от матерей с острой инфекцией нуждаются в тщательном наблюдении и поддерживающей терапии. Дата добавления: 2014-12-11 | Просмотры: 1347 | Нарушение авторских прав |
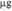 (0,5 мл)
(0,5 мл)
 (1 мл)
(1 мл)
 (1 мл)
(1 мл)
 (1 мл)
(1 мл)
 (спец. доза)
(спец. доза)
 (2 мл)
(2 мл)