 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Устранение аномально расположенных уздечек слизистой оболочки полости ртаС уществует два вида оперативных вмеша-гльств по устранению аномальных узде-ек слизистой оболочки: френотомия и |ренэктомия. Френотомией называют простое иссе-ение уздечки. При френэктомии ано-[альные уздечки устраняют путем их ис-ечения и смещения. Френэктомию существляют по методике VY-смещения ли Z-пластики (рис. 19-11 и 19-12). Z-пластика предполагает строго оп-еделенную последовательность выпол-(ения разрезов и сложную технику нало-<ения швов, поэтому ее осуществляют олько высококвалифицированные спе-1иалисты. Проводимая с целью удлине-1ия уздечки, Z-пластика, по сравнению с /Y-пластикой, отличается тем, что пос-ie смещения и сшивания образующегося i результате разреза небольшого лоскута ie обнажается надкостница. Достигаемое i результате применения Z-пластики уд-[инение уздечки превышает результаты, юстигаемые при VY-пластике, и може! юставлять до двух третей первоначаль-юй длины. Рис. 19-11. VY-пластика: а - проведение V-образного разреза; б - состояние после смещения и сшивания лоскута.
делают только на глубину слизистой оболочки, надкостница остается неповрежденной. Затем треугольный слизистый лоскут распатором осторожно отделяют от надкостницы. Пучки мышц в раневой области отделяют ножницами. Лоскут сдвигают к преддверию и на высоте переходной складки зашивают. Фиксируют лоскут при натянутых щеке или губе, чтобы избежать образования складок на лоскуте. В результате смещения образуется рана Y-образной формы. Вертикальный участок раны обычно не зашивают. Ромбовидная рана надкостницы заживает вследствие свободной грануляции или наложения на нее небольшого трансплантата слизистой оболочки. Если транс- плантат не накладывают, то для предотвращения послеоперационных осложнений, на раневую поверхность накладывают повязку. В последующие посещения очищают рану до завершения эпите-лизации. Рис. 19-12. Z-пластика: а - Проведение Z-образного разреза, б - Лоскуты А* и В* переставляются местами. При этом А* смещают к D, а В* к С. 19.5.2 Расширение десны с помощью свободного трансплантата слизистой оболочки При прогрессирующей рецессии десны на отдельных зубах или группе зубов, а также при значительном сокращении ширины прикрепленной десны чаще используют методику увеличения площади дес- ны свободным трансплантатом слизистой оболочки (рис. 19-13). Кератинизированную десну расширяют, используя трансплантат слизистой оболочки. Вследствие этого создается свободная десневая ткань и уменьшается натягивающее воздействие уздечек щек и губ на прикрепленную десну. Применяемая для трансплантации слизистая оболочка, как правило, забирается из области неба и пересаживается на заранее под-готовленное приемное ложе. Забор слизистой оболочки также возможен из области бугорков или участка челюсти с отсутствующими зубами. Хотя из участка неба можно отобрать достаточное для осуществления трансплантации количество слизистой оболочки, она более бледная чем слизистая оболочка прикрепленной десны, что может ухудшить эстетический вид. После приживления трансплантата расширенную десну в виде смещаемого в коронковом направлении лоскута можно использовать для покрытия обнаженных участков пародонта. После трансплантации свободной слизистой оболочки часто наблюдают спонтанное, без осуществления дальнейших хирургических мероприятий перемещение десны в коронковом направлении на расстояние до 2 мм, что называется постепенной фиксацией (creeping attachment). Методика расширения десны: - Подготовка приемного ложа: с помощью йодного раствора Шиллера точно определяют границы десны и слизистой оболочки альвеолярного отростка. Затем в области прикрепленной десны вдоль фестончатого края проводят горизонтальный разрез. Линия разреза имеет дугообразную форму, его плоскость направлена апикально. Надкостницу при этом не повреждают. Разрез выполняют так, чтобы получить скошенную поверхность. При последующей адаптации краев трансплантата к этой поверхности разреза формируется плавная линия перехода между трансплантатом и областью прикрепленной десны. Далее препарируют лоскут слизистой оболочки в апикальном направлении. Лоскут, состоящий из слизистой оболочки и под-слизистого слоя, но не содержащий надкостницы, называют расщепленным. При осложненном препарировании рекомендуется применять средства местной анестезии, воздействие которых облегчает отделение слизистой оболочки от надкостницы (в связи с тем, что на этих участках находятся Nervus mentalis и жировая пробка Bichat, инъекции следует выполнять с осторожностью). Мобилизованный таким образом лоскут в апикальном направлении сшивается с надкостницей. Шов следует выполнять рассасывающимися кетгутовыми нитями, используя изогнутые иглы, так как послеоперационное удаление нитей очень болезненно. Раневую поверхность покрывают тампоном, смоченным физиологическим раствором хлорида натрия, и производят забор трансплантата. Забор и адаптация трансплантата: для определения величины трансплантата подготавливают кусочек оловянной фольги, по размерам и форме соответствующей приемному ложу. Между трансплантатом и сшитой в апикальном направлении слизистой оболочкой должно находиться полое пространство шириной около 2 мм без надкостничного слоя. Благодаря этому во время заживления предупреждается сдвигание и приподнимание трансплантата, находящегося в процессе интенсивного роста слизистой оболочки. Соответствующую размерам приемного ложа фольгу помещают на твердый участок неба и гин-гивэктомическим топором или скальпелем по ее окружности забирают кусочек ткани толщиной приблизительно 1 мм. Участок для забора ткани не должен содержать rugae palatinae и переходить на подвижные участки неба. Далее трансплантаты укладывают и фиксируют к маргинальной десне с помощью швов в межзубных промежутках. Возможна также фиксация трансплантата по краям раны тканевым клеем. Затем увлажненной марлей трансплантат на 2-3 мин прижимают к приемному ложу, предотвращая тем самым коагуляцию. Пародонталь-ную повязку обычно не накладывают. Больному рекомендуют на протяжении восьми дней не проводить механическую очистку раневой поверхности. Место забора ткани покрывают тканевым клеем или десневой повязкой. Другой способ забора трансплантата заключается в использовании аппаратов для мукотомии. С помощью механической мукотомии, осуществляемой по методу Mormann, получают препарат одинаковой толщины. При ручной мукотомии ножницами или скальпелем трансплантат освобождают от желез и жировых тканей, истончая его таким образом. Трансплантаты, полученные в результате мукотомии, обычно прямоугольной формы. Они должны соответствовать форме и размерам приемного ложа. Для этого мукотрансплантаты расстилают на стерильной, пропитанной физиологическим раствором пластинке и ножницами придают необходимый размер и форму. Если площадь трансплантата меньше площади приемного ложа, то используя методику Meshgraft (сетчатого, ячейкового трансплантата), увеличивают его площадь.
По этой методике трансплантат рассекают таким образом, чтобы после разреза он раскладывался в виде мехов гармошки (или в виде сетки). Подготовленный трансплантат адаптируют к приемному ложу. Затем свободное пространство между ножками трансплантата эпителизируетсякератинизированной десневой тканью. Раны на участке забора заживают благодаря вторичной эпителизации эпителиальных периферических участков раны. Эпителиальные отростки проникают между сгустком крови и соединительной тканью. Слияние эпителиальных отростков завершается иногда лишь через несколько недель. Митотическая активность эпителиальных клеток возобновляется только после завершения слияния, при этом тонкий слой эпителия сначала становится толще и дифференцируется в поверхностный эпителий.
Рис. 19-14. Операция по расширению десны по Edlan-Mfjchar: а - первый разрез; б - отделение надкостницы после мобилизации слизистой оболочки на уровне границы десна-слизистая оболочка альвеолярного отростка; в - мобилизация надкостницы; г - адаптация лоскута слизистой оболочки. Дата добавления: 2015-02-05 | Просмотры: 1045 | Нарушение авторских прав |
 Методика выполенения VY-пласти-си: сильно натягивают губу или щеку юкруг уздечки проводят разрез в виде титеры V так, что острая верхушка V-об-эазного разреза располагается возле мес-га прикрепления уздечки к десне. Разре:
Методика выполенения VY-пласти-си: сильно натягивают губу или щеку юкруг уздечки проводят разрез в виде титеры V так, что острая верхушка V-об-эазного разреза располагается возле мес-га прикрепления уздечки к десне. Разре: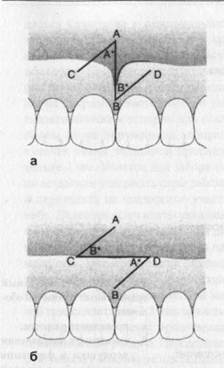

 Приживление трансплантата на приемном ложе можна разделить на три этапа: - На начальном этапе (1 -3 дня) поверхность трансплантата покрыта некротическими остатками эпителия. Это регулярно образующийся беловатый налет, который не следует рассматривать как аномалию процесса заживления. Поверхностные клетки трансплантата отторгаются, базальные клетки приживаются. Питательные вещества проникают в трансплантат путем «плазматической циркуляции». Реваскуляризация не проявляется. У трансплантатов, отдельные участки которых расположены непосредственно на обнаженных поверхностях корней, отсутствуют подлежащие слои надкостницы и соединительной ткани, что затрудняет процесс приживления трансплантата к поверхности корня. Поэтому участок трансплантата, расположенный непосредственно на поверхности корней, должен быть минимальных размеров. На втором этапе (реваскуляризсщия, 2-11 дней) образуются анастомозы между сосудами трансплантата и приемного ложа, а также повторно образуется покрывающий эпителиальный слой при участии сохранивших жизнеспособность базальных клеток трансплантата и эпителиальных клеток смежных участков. На третьем этапе (созревание, 14-42 дня) окончательно восстанавливается система кровообеспечения трансплантата. Тонкий эпителиальный слой становится толще. Примерно через месяц эпителиальный слой вновь кератини-зируется и приобретает бледно-розовый цвет. Гистологически процесс заживления окончательно завершается только через четыре месяца. -1а протяжении всего процесса заживле- тя размер трансплантата сокращается и ложет составлять до 25% первоначальной лирины. Для обеспечения реваскуляри-тции трансплантат должен содержать достаточное количество субэпителиаль-ной соединительной ткани. Кровоснабжение тонких трансплантатов интенсивнее, чем более толстых, однако послеоперационное сокращение очень тонкого трансплантата возникает чаще. Трансплантат, состоящий только из эпителиального слоя, отторгается и замещается естественной тканью приемного ложа.
Приживление трансплантата на приемном ложе можна разделить на три этапа: - На начальном этапе (1 -3 дня) поверхность трансплантата покрыта некротическими остатками эпителия. Это регулярно образующийся беловатый налет, который не следует рассматривать как аномалию процесса заживления. Поверхностные клетки трансплантата отторгаются, базальные клетки приживаются. Питательные вещества проникают в трансплантат путем «плазматической циркуляции». Реваскуляризация не проявляется. У трансплантатов, отдельные участки которых расположены непосредственно на обнаженных поверхностях корней, отсутствуют подлежащие слои надкостницы и соединительной ткани, что затрудняет процесс приживления трансплантата к поверхности корня. Поэтому участок трансплантата, расположенный непосредственно на поверхности корней, должен быть минимальных размеров. На втором этапе (реваскуляризсщия, 2-11 дней) образуются анастомозы между сосудами трансплантата и приемного ложа, а также повторно образуется покрывающий эпителиальный слой при участии сохранивших жизнеспособность базальных клеток трансплантата и эпителиальных клеток смежных участков. На третьем этапе (созревание, 14-42 дня) окончательно восстанавливается система кровообеспечения трансплантата. Тонкий эпителиальный слой становится толще. Примерно через месяц эпителиальный слой вновь кератини-зируется и приобретает бледно-розовый цвет. Гистологически процесс заживления окончательно завершается только через четыре месяца. -1а протяжении всего процесса заживле- тя размер трансплантата сокращается и ложет составлять до 25% первоначальной лирины. Для обеспечения реваскуляри-тции трансплантат должен содержать достаточное количество субэпителиаль-ной соединительной ткани. Кровоснабжение тонких трансплантатов интенсивнее, чем более толстых, однако послеоперационное сокращение очень тонкого трансплантата возникает чаще. Трансплантат, состоящий только из эпителиального слоя, отторгается и замещается естественной тканью приемного ложа.