|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Гипотермия и кардиоплегия
В ходе большинства операций используют сред-неглубокую (26-31 0C) или глубокую (20-25 0C) гипотермию. Чем ниже температура, тем больше времени понадобится для охлаждения и последующего согревания. С другой стороны, низкие температуры позволяют уменьшить объемную скорость перфузии. Так, при 20 0C потребности организма удовлетворяет объемная скорость перфузии 1,2 л/мин/м2. При охлаждении сердца до температуры ниже 28-29 0C часто возникает фибрилляция желудоч-
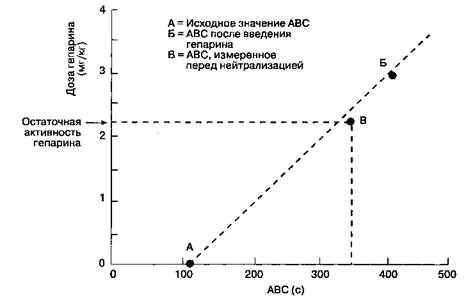
Рис. 21-3. Гепарин: кривая "доза-эффект". По горизонтальной оси активированное время свертывания (ABC) в секундах, по вертикальной — полная доза гепарина в мг/кг. 1. На оси.г отмечают исходное значение ABC. 2. Отмечают значение ABC после введения гепарина. 3. Проводят линию через эти две точки. 4. Если необходимо ввести дополнительную дозу антикоагулянта, находят желаемое значение ABC на этой линии. Дополнительная доза гепарина равна разнице между текущим значением ABC и желаемым ABC, спроецированной на ось у. 5. Если третья точка не лежит на первоначальной линии, проводят новую линию, начинающуюся от исходного значения ABC и проходящую посередине между двумя другими точками. 6. Для нейтрализации гепарина дозу протамина рассчитывают по остаточной активности гепарина, соответствующей последнему значению ABC на кривой "доза-эффект" ков. Следует немедленно приступить к кардиопле-гии, потому что при фибрилляции быстро расходуются макроэргические соединения и нарушается защита миокарда. Для этого накладывают зажим на восходящую аорту проксимальнее аортальной канюли, после чего через небольшой катетер, установленный проксимальнее места пережатия, инфузируют кардиоплегический раствор. Альтернативный вариант — введение кардиоплегическо-го раствора непосредственно в устья коронарных артерий (если вскрыт просвет аорты). Во время КШ кардиоплегический раствор можно вводить через шунт, если хирург предпочитает вначале накладывать дистальный анастомоз. При выраженной обструкции коронарных артерий многие хирурги обычно используют ретроградную кардио-плегию через катетер, установленный в коронарном синусе. ИВЛ ИВЛ обычно продолжают до тех пор, пока не установится адекватная объемная скорость перфузии и пока сердце не перестанет перекачивать кровь. После перехода к полному ИК ЛЖ изгоняет кровь в течение короткого времени, пока его объем не достигнет критически низкого уровня. Преждевременное прекращение ИВЛ чревато шунтированием остаточного легочного кровотока справа налево, что провоцирует возникновение гипоксемии (гл. 22). Клиническая значимость такого шунта зависит от величины отношения остаточного легочного кровотока к объемной скорости перфузии. В некоторых кардиохирургических центрах после прекращения ИВЛ подают в контур наркозного аппарата кислород на фоне ПДКВ 5 см вод. ст., для предотвращения послеоперационных легочных осложнений. В большинстве центров отключают подачу всех газов или оставляют низкий поток кислорода (1-2 л/мин). По завершении ИК, когда сердце снова начинает перекачивать кровь, ИВЛ возобновляют. Дата добавления: 2015-02-06 | Просмотры: 1150 | Нарушение авторских прав |