|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
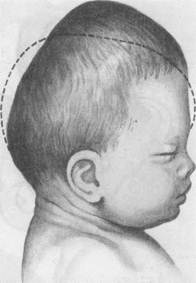
ПЕРЕДНЕГОЛОВНОЕ ПРЕДЛЕЖАНИЕДиагностика переднеголовного предлежания во время беременности представляет определенные трудности. При проведении наружного акушерского исследования возможно более высокое стояние дна матки, при измерении прямого размера головки он оказывается равным 12 см и более. Диагноз может быть уточнен при ультразвуковом исследовании. С началом родовой деятельности переднеголовное предлежание нередко переходит в затылочное или в более выраженную степень разгибания. Поэтому наибольшую информацию о наличии переднеголовного предлежания можно получить в процессе родовой деятельности. При влагалищном исследовании в первом периоде родов обнаруживается расположение переднего (большого) и заднего (малого) родничков на одном уровне или чаще большой родничок — ниже малого. Сагиттальный (стреловидный) шов в плоскости входа малого таза находится обычно в поперечном, иногда в одном из косых размеров. Диагноз может быть уточнен и сразу после рождения плода по конфигурации головки. Родовая опухоль при переднеголовном предлежании располагается в области большого родничка и вытягивает головку вверх. Такую конфигурацию головки новорожденного называют брахицефалической (башенной) (рис. 19.2). Механизм родов при переднеголовном предлежании на-
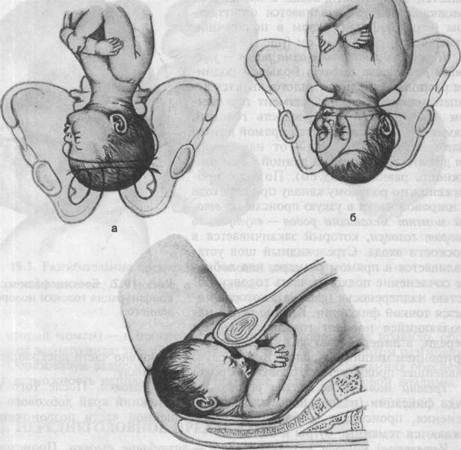
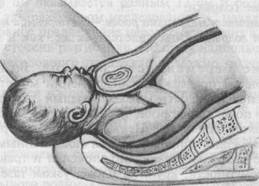
пинается в плоскости входа в малый таз. Головка плода устанавливается сагиттальным (стреловидным) швом в поперечном размере таза, реже в косом (рис. 19.3).
Первый момент механизма родов — умеренное разгибание головки. Большой родничок располагается ниже малого, являясь ведущей точкой. Большой сегмент при данном предлежании — окружность головки, диаметром которой является прямой размер (diameter frontooccipitalis) — от надпереносья до затылочного бугра длиной 12 см (окружность равна 34—35 см). По мере продвижения по родовому каналу при переходе из шировой части в узкую происходит второй момент механизма родов — внутренний поворот головки, который заканчивается в плоскости входа. Стреловидный шов устанавливается в прямом размере, под лобковое сочленение подходит часть головки областью надпереносья (glabella), которая является точкой фиксации. Крайне редко наблюдающийся поворот головки затылком кпереди, а лицевой частью кзади является нарушением механизма родов. В этих случаях довольно часто прекращается дальнейшее продвижение головки по родовому каналу. Третий момент механизма родов — сгибание головки. После того как точка фиксации (надпереносье) подходит под нижний край лобкового сочленения, происходит сгибание головки в шейной части позвоночника, рождаются теменные бугры и затылок. Четвертый момент механизма родов — разгибание головки. Происходит после образования второй точки фиксации, которой является подзатылочная ямка. Головка упирается в вершину крестца (копчик при этом смещается) и совершается разгибание головки. В процессе разгибания происходит полное рождение головки. Пятый момент механизма родов — внутренний поворот плечиков и наружный поворот головки. Совершается так же, как и при затылочном предлежании. Течение беременности и родов. Во время беременности при переднеголовном предлежании осложнений может и не быть, однако при подвижной над плоскостью входа в малый таз головке плода отсутствует внутренний пояс прилегания, в связи с чем может произойти дородовое излитие околоплодных вод. Первый и второй период родов, как правило, затягиваются. Роды сопровождаются повышенным травматизмом родовых путей, более часто наступающей гипоксией и травмой плода. При переношенной беременности, крупном плоде, узком тазе, пожилом возрасте пер-вобеременной увеличивается возможность травмы плода. Ведение родов. При переднеголовном предлежании ведение родов должно быть индивидуальным. При доношенной беременности, некрупном плоде и нормальных размерах таза роды проводят через естественные родовые
Рис. 19.3. Механизм родов при переднеголовном предлежании плода. а — умеренное разгибание головки; б — внутренний поворот головки; в — сгибание головки; г — разгибание головки. пути. При несвоевременном излитии околоплодных вод проводят профилактику слабости родовой деятельности и гипоксии плода. С момента полного открытия шейки матки необходима тщательная оценка соответствия головки плода размерам таза. Попытка исправления переднеголовного предлежания ручным путем результата не дает, но может нанести вред (травма плода, матки, отслойка плаценты). Оперативное родоразрешение (кесарево сечение) показано при крупном плоде, перенашивании беременности, узком тазе, пожилом возрасте первобеременной, слабости родовой деятельности. Во втором периоде родов при слабости родовой деятельности, гипоксии плода при головке, находящейся в полости малого таза, показано родоразрешение путем наложения акушерских щипцов или вакуум-экстракции. В последовом и послеродовом периодах проводят профилактику кровотечений введением средств, сокращающих матку.
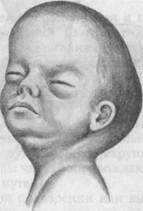
Рис. 19.4. Форма головки новорожденного, родившегося при лобном предлежании. Дата добавления: 2014-11-24 | Просмотры: 2023 | Нарушение авторских прав |