 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Ведение последового периода. Последовый период начинается после рождения плодаПоследовый период начинается после рождения плода. Являясь самым кратковременным из всех периодов родов, он наиболее опасен из-за возможности кровотечения из матки в процессе отделения плаценты и рожде- ния последа. Эти осложнения возникают чаще от несвоевременных вмешательств, которые нарушают физиологическое течение последового периода. Большинством акушеров принята выжидательная тактика ведения последового периода, требующая от врача внимательного наблюдения за роженицей, чтобы своевременно распознать возникшие осложнения. В процессе наблюдения врач контролирует общее состояние роженицы, параметры гемодинамики, следит за состоянием мочевого пузыря, а главное — за характером и количеством кровяных выделений из матки, признаками отделения плаценты. Врач оценивает общее состояние роженицы (цвет кожных покровов, реакция на окружающую обстановку), пульс, артериальное давление. Пульс должен быть хорошего наполнения, не более 100 ударов в минуту, а артериальное давление не должно снижаться более чем на 15—20 мм рт.ст. по сравнению с исходным. В последовом периоде необходимо следить за состоянием мочевого пузыря и опорожнить его, если это не было произведено сразу после родов, поскольку переполнение мочевого пузыря задерживает сокращение матки и нарушает физиологический процесс отслойки плаценты. Даже при физиологическом течении последового периода возможно выделение крови из половых органов. Появление небольшого кровотечения указывает на начавшуюся отслойку плаценты. При физиологической кро-вопотере (300—500 мл; 0,5 % массы тела) и в отсутствие признаков отделения плаценты, при хорошем состоянии роженицы последовый период ведут выжидательно в течение 30 мин. Активное вмешательство становится необходимым в следующих ситуациях: 1) объем кровопотери при кровотечении превышает 500 мл, или 0,5 % 2) при меньшей кровопотере, но ухудшении общего состояния роже 3) при продолжении последового периода свыше 30 мин даже при Нередко отделившаяся плацента продолжает оставаться в родовых путях, препятствуя хорошему сокращению матки. Поэтому, если отделившаяся плацента не рождается, ее следует удалить наружными приемами, не дожидаясь 30 мин. Активное вмешательство в третьем периоде родов начинается с определения признаков отделения плаценты. Для того чтобы установить, отделилась плацента или нет, руководствуются следующими признаками. Признак Шредера. Если плацента отделилась и опустилась в нижний сегмент или во влагалище, дно матки поднимается вверх и располагается выше и вправо от пупка; матка приобретает форму песочных часов. Признак Чукалова—Кюстнера. При надавливании ребром кисти руки на надлобковую область при отделившейся плаценте матка приподнимается вверх, пуповина же не втягивается во влагалище, а наоборот, еще больше выходит наружу (рис. 5.32, а,б). Признак Альфельда. Лигатура, наложенная на пуповину у половой щели
Рис. 5.32. Признак отделения плаценты. а — плацента еще не отделилась: при надавливании ребром кисти на надлобковую область пуповина втягивается во влагалище; б — плацента отделилась: при надавливании ребром кисти на надлобковую область пуповина не втягивается во влагалище. роженицы, при отделившейся плаценте опускается на 8—10 см и ниже от Бульварного кольца. Признак Довженко. Роженице предлагают дышать глубоко: если при выдохе пуповина не втягивается во влагалище, то плацента отделилась. Признак Клейна. Роженице предлагают потужиться: при отделившейся плаценте пуповина остается на месте; если же плацента еще не отделилась, то пуповина после потуг втягивается во влагалище. Одним из наиболее часто применяемых в практике методов определения отделения плаценты является признак Чукалова—Кюстнера.
Ни один из перечисленных признаков не является абсолютным для решения вопроса о совершившемся (или несовершив-шемся) отделении плаценты. Лишь наличие двух—трех из этих признаков позволяет правильно решить данный вопрос. При наличии признаков отделения плаценты отделившийся послед удаляют наружными методами. При этом применяют следующие наружные методы удаления отделившегося последа.
Способ Абуладзе. После опорожнения мочевого пузыря переднюю брюшную стенку захватывают обеими руками в складку таким образом, чтобы были плотно обхвачены пальцами обе прямые мышцы живота (рис. 5.33). После этого роженице предлагают потужиться. Отделившийся послед при этом легко рождается благодаря устранению расхождения прямых мышц живота и значительному уменьшению объема брюшной полости. Способ Креде—Лазаревича. Выполняется в определенной последовательности:
Рис. 5.35. Выделение оболочек. а — скручивание в канатик; б — способ Гентера. 1) опорожняют мочевой пузырь катетером; 2) приводят дно матки в срединное положение; 3) производят легкое поглаживание (не массаж!) матки в целях ее 4) обхватывают дно матки кистью той руки, которой акушер лучше 5) одновременно надавливают на матку всей кистью в двух перекрещи Способ Креде—Лазаревича применяют без наркоза. Наркоз необходим
Рис. 5.36. Осмотр материнской поверхности плаценты. Рис. 5.37. Осмотр плодных оболочек.
лишь в тех случаях, когда предполагают, что отделившийся послед задерживается в матке вследствие спастического сокращения маточного зева.
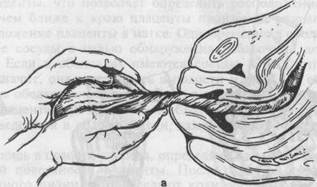
Иногда после рождения последа обнаруживается, что оболочки его задержались в матке. Для того чтобы удалить их из матки, родившуюся плаценту берут в руки и, медленно вращая, закручивают оболочки в канатик (рис. 5.35, а). В результате этого оболочки бережно отделяются от стенок матки и выделяются вслед за плацентой. Оболочки могут быть удалены и следующим приемом: после рождения плаценты роженице предлагают поднять таз вверх, опираясь на ступни. Плацента в силу своей тяжести потянет за собой оболочки, которые отслоятся от матки и выделятся наружу (рис. 5.35, б). После полного рождения последа необходимо убедиться в его целости. Для этого послед, обращенный материнской поверхностью вверх, кладут на гладкий поднос или руки акушерки и внимательно осматривают сначала плаценту, а затем оболочки (рис. 5.36, 5.37). Если имеются дефекты дольки или части дольки, срочно под наркозом производят ручное удаление остатков плаценты, вводя руку в полость матки. При осмотре оболочек выясняют их целостность, а также обращают внимание на отдаленность места разрыва от края плаценты, что позволяет определить расположение плацентарной площадки: чем ближе к краю плаценты произошел разрыв оболочек, тем ниже расположение плаценты в матке. Одновременно в оболочках выявляют кровеносные сосуды с целью обнаружения добавочной дольки плаценты (рис. 5.38). Если в оболочках имеются сосуды и на кх пути нет дольки плаценты, значит, она задержалась в полости матки. Для ее удаления проводят ручное обследование матки. Если в полости матки задержались оболочки без плацентарной ткани, то необходимо под надзором также удалить их рукой, введенной в полость матки, даже если кровотечение не наблюдается. Убедившись в целости последа, определяют его массу и размер площади материнской поверхности плаценты. После осмотра последа с помощью градуированного цилиндра определяют количество крови, потерянной роженицей (включая ретроплацентарную кровь). Наружные половые органы, нижнюю часть живота и внутренние поверхности бедер обмывают теплым дезинфицирующим раствором с жидким мылом. После этого осматривают наружные половые органы, включая преддверие влагалища и промежность, чтобы определить их целость, с помощью влагалищных зеркал — стенки влагалища и шейку матки. Осмотр с помощью зеркал производят на гинекологическом кресле или родовой кровати. С использованием обезболивания все обнаруженные разрывы зашивают. Данными о состоянии последа, родовых путей дополняют записи, внесенные в историю родов. Сведения о целости последа в связи с особой важностью этого вопроса подписывает осмотревший послед врач. • Следует всегда помнить, что роженицы в последовом периоде нетранспортабельны. После рождения последа родившая женщина называется родильницей. Первые 2 ч после родов родильницу оставляют в родильном зале, наблюдая за ее общим состоянием, пульсом, артериальным давлением, состоянием матки, характером кровяных выделений. Через 2 ч после родов, если все обстоит благополучно, родильницу переводят из родильного зала в послеродовое отделение.
ФИЗИОЛОГИЯ ПОСЛЕРОДОВОГО ПЕРИОДА Дата добавления: 2014-11-24 | Просмотры: 1194 | Нарушение авторских прав |

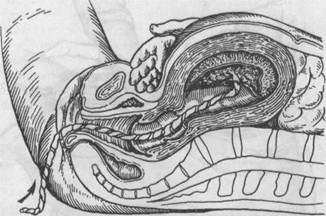
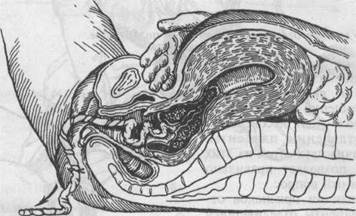

 Рис. 5.33. Удаление отделившегося последа по Абуладзе.
Рис. 5.33. Удаление отделившегося последа по Абуладзе.



 Глава 6
Глава 6