|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Методы получения информации о сердечной деятельности плодаСердечная деятельность плода является наиболее точным и объективным показателем состояния плода в анте- и интранатальном периодах. Выслушивание сердцебиения плода применятся с XIX века [Mayer, 1818; Kargarades, 1822], вначале с помощью обычного стетоскопа, а в последующем — специального акушерского стетоскопа с широким раструбом. Однако недостаточная информативность аускультации побудила к разработке и изысканию более точных и объективных методов оценки сердечной деятельности плода. 4.3.1.1. Фоно- и электрокардиография Наиболее распространенными методами оценки сердечной деятельности плода являются электрокардиографическое и фонокардиографическое исследования. Этому во многом способствовали работы отечественных и зарубежных ученых (Л.И.Шванг, А.Б.Кречетов, И.В.Ильин, Л.С.Персианинов, Г.М.Савельева, Т.В.Червакова, К.В.Чачава, М.Ноп, О.Hess, S.Larks, C.Sureau и др.). Выделяют непрямую и прямую электрокардиографию плода. Непрямую электрокардиографию проводят при наложении электродов на переднюю брюшную стенку беременной (нейтральный электрод расположен на бедре). Этот метод используют преимущественно в антенатальном периоде. В норме на электрокардиограмме (ЭКГ) отчетливо виден желудочковый комплекс QRS, иногда зубец Р. Материнские комплексы легко отдифференцировать при одновременной регистрации ЭКГ матери. ЭКГ плода можно регистрировать с 11 —12-й недели беременности, однако в 100 % случаев она может быть зарегистрирована лишь к концу III триместра. Как правило, непрямую электрокардиографию используют после 32 нед беременности. Прямую электрокардиографию производят непосредственно с головки плода во время родов при открытии шейки матки на 3 см и более. Прямая ЭКГ характеризуется наличием предсердного зубца Р, желудочкового комплекса QRS и зубца Т. При анализе антенатальной ЭКГ определяют частоту сердечных сокращений, характер ритма, величину и продолжительность желудочкового комплекса, а также его форму. В норме ритм плода правильный, частота сердечных сокращений колеблется от 120 до 160 в минуту, а зубец Р заострен, продолжительность желудочкового комплекса 0,03—0,07 с, а вольтаж 9—65 мкВ. С увеличением срока беременности отмечается постепенное повышение вольтажа желудочкового комплекса. Фонокардиограмма (ФКГ) плода регистрируется при наложении микрофона в точку наилучшего прослушивания стетоскопом его сердечных тонов. Она обычно представлена двумя группами осцилляции, которые отражают I и II тоны сердца. Иногда регистрируются III и IV тоны. Колебания продолжительности и амплитуды тонов сердца весьма вариабельны в III триместре беременности и составляют в среднем: I тон — 0,09 с (от 0,06 до 0,13 с), II тон — 0,07 с (от 0,05 до 0,09 с). При одновременной регистрации ЭКГ и ФКГ плода можно рассчитывать продолжительность фаз сердечного цикла: фазы асинхронного сокращения (АС), механической систолы (St), общей систолы (So), диастолы (D). Фаза асинхронного сокращения выявляется между началом зубца Q и I тоном, длительность ее 0,02—0,05 с. Механическая систола представляет собой расстояние между началом I и II тона и продолжается от 0,15 до 0,22 с. Общая систола включает механическую систолу и фазу асинхронного сокращения; она составляет 0,17—0,26 с. Диастола, высчитываемая как расстояние между началом II и I тона, составляет 0,15—0,25 с. Важно также вычисление отношения длительности общей систолы к длительности диастолы, которые в конце неосложненной беременности составляют в среднем 1,23. Однако, несмотря на высокую информативность, метод плодовой электрокардиографии и фонокардиографии является трудоемким, а анализ полученных данных требует длительного времени, что ограничивает их использование для быстрой оценки состояния плода. В связи с этим в настоящее время в акушерской практике широко используется кардиотоко-графия.
Рис. 4.27. Общий вид кардиомонитора. 4.3.1.2. Кардиотокография Современные кардиомониторы плода основаны на принципе Допплера. Такие кардиомониторы позволяют регистрировать изменение интервалов между отдельными циклами сердечной деятельности плода. Приборы оснащены также датчиками, позволяющими регистрировать одновременно сократительную деятельность матки и движения плода (рис. 4.27). Различают непрямую (наружную) и прямую (внутреннюю) кардиотокографию. Во время беременности используется только непрямая кардиотокография; она же в настоящее время наиболее распространена и в родах, так как применение наружных датчиков практически не имеет противопоказаний и не вызывает каких-либо осложнений. Наружный ультразвуковой датчик помещают на переднюю брюшную стенку матери в месте наилучшей слышимости сердечных тонов плода, а наружный тензометрический датчик накладывают в области правого угла матки. При использовании во время родов внутреннего метода регистрации специальный спиралевидный электрод закрепляют на коже головки плода. Изучение кардиотокограммы (КТГ) начинают с определения базального ритма (рис. 4.28). Под базальным ритмом понимают среднюю величину между мгновенными значениями сердцебиения плода, сохраняющуюся неизменной 10 мин и более, при этом не учитывают акцелерации и деце-лерации. Нормальный базальный ритм составляет 120—160 уд/мин (в среднем 140—145 уд/мин). Снижение базального ритма ниже 120 уд/мин расценивают как брадикардию, а увеличение более 160 уд/мин — как тахикардию. При характеристике базального ритма необходимо учитывать его вариабельность, т.е. частоту и амплитуду мгновенных изменений частоты сердечных сокращений плода (мгновенные осцилляции). Подсчет частоты и амплитуды мгновенных осцилляции проводят в течение каждых последующих 10 мин. Амплитуду осцилляции определяют по величине отклонения от базального ритма, частоту — по количеству осцилляции за 1 мин.
Рис. 4.28. Кардиотокограмма при неосложненной беременности. В клинической практике наибольшее распространение получила следующая классификация типов вариабельности базального ритма: • немой (монотонный) ритм, характеризующийся низкой амплитудой, — • слегка ундулирующий — 5—10 уд/мин; • ундулирующий — 10—15 уд/мин; • сальтаторный — 25—30 уд/мин. Вариабельность амплитуды мгновенных осцилляции может сочетаться с изменением их частоты (в норме 7—12 осцилляции в минуту). Кардиотокография является одним из ведущих методов оценки состояния плода в антенатальном периоде (с 28—30-й недели беременности). Получить стабильную, качественную запись, позволяющую правильно охарактеризовать состояние плода, можно только с 32 нед беременности, так как у плода к 32 нед происходит становление цикла активность — покой. Запись необходимо проводить в положении женщины на левом боку в течение 40—60 мин. Существуют различные методы визуальной интерпретации КТГ. Для стандартизации оценки данных кардиотокографии следует придерживаться единой классификации, предложенной Международной ассоциацией акушеров-гинекологов в 1985 г. В антенатальном периоде КТГ следует классифицировать как нормальные, пограничные и патологические. Критериями нормальной КТГ являются следующие признаки: • базальный ритм в пределах 120—160 уд/мин; • амплитуда вариабельности базального ритма — 5—25 уд/мин; • децелерация отсутствует или отмечаются спорадические, неглубокие • регистрируются 2 акцелерации и более на протяжении 10 мин записи. Если такой тип КТГ обнаружен даже за короткий период исследования, то запись можно не продолжать. Для унификации и упрощения трактовки данных антенатальной КТГ предложена балльная система оценки (табл. 4.2). Таблица 4.2. Шкала оценки сердечной деятельности плода во время беременности [Савельева Г.М., 1984]
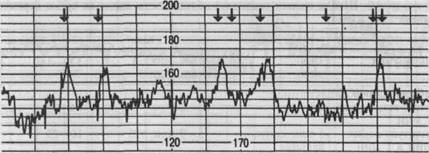
Оценка 8—10 баллов свидетельствует о нормальном состоянии плода, 5—7 баллов — указывает на начальные признаки нарушения его жизнедеятельности, 4 балла и менее — на серьезные изменения состояния плода. Помимо анализа сердечной деятельности плода в покое, с помощью кардиотокографии можно оценивать реактивность плода во время беременности по изменению его сердечной деятельности в ответ на спонтанные шевеления — нестрессовый тест (НСТ) или стрессовый тест (СТ) на функциональные пробы: введение матери окситоцина или атропина, непродолжительная задержка дыхания на вдохе или выдохе, термическое раздражение кожи живота, физическая нагрузка матери, стимуляция сосков, акустическая стимуляция. Начинать исследование сердечной деятельности плода целесообразно с применения НСТ. Нестрессовый тест (НСТ). Сущность теста заключается в изучении реакции сердечно-сосудистой системы плода в ответ на его движения. НСТ является реактивным, когда в течение 20 мин наблюдается 2 учащения сердцебиения плода или более по меньшей мере на 15 ударов в минуту и продолжительностью не менее 15 с, ассоциирующиеся с движениями плода (рис. 4.29). НСТ является ареактивным при наличии менее 2 учащений сердцебиения плода менее чем на 15 ударов в минуту, продолжительностью менее 15 с, ассоциирующихся с движениями плода в течение 40-минутного интервала времени. Окситоциновый тест. Позднее этот тест стал называться контрактиль-ным стрессовым тестом. Тест основан на реакции сердечно-сосудистой системы плода в ответ на индуцированные сокращения матки. Для проведения теста внутривенно вводят раствор окситоцина, содержащий 0,01 ЕД в 1 мл изотонического раствора натрия хлорида или 5 % раствора глюкозы. Тест можно оценивать, если в течение 10 мин при скорости введения 1 мл/мин наблюдается не менее 3 сокращений матки. При достаточных компенсаторных возможностях фетоплацентарной системы в ответ на сокращение матки наблюдается нерезко выраженная кратковременная акцелерация или ранняя непродолжительная децелерация.
Рис. 4.29. Положительный нестрессовый тест. Стрелками показаны движения плода. Противопоказания к проведению окситоцинового теста: патология прикрепления плаценты и ее частичная преждевременная отслойка, угроза прерывания беременности и наличие рубца на матке. Проба со стимуляцией сосков является более безопасным, простым и экономичным контрактильным тестом. Метод заключается в раздражении одного соска (через одежду) в течение 2 мин или до появления сокращений матки. Если в ответ на раздражение соска не возникает 3 сокращений матки за 10-минутный интервал, проводится повторная стимуляция. Звуковая стимуляция плода. Тест разработан на основании наблюдений за изменениями сердцебиения плода в ответ на различные стимулы, включая звук. Наиболее часто используется электронная искусственная "гортань" для генерации звуковых сигналов со средним уровнем давления 82 дБ. Стимулирование производится через переднюю брюшную стенку матери около 3 с. Нормальной реакцией считается учащение сердцебиения плода на 15 ударов в минуту, длящееся не менее 1.5 с, не менее 2 раз в течение 10-минутного промежутка времени. В отсутствие заметного учащения сердцебиения после первого звукового воздействия производят повторные пробы с интервалом 1 мин (не более 3 стимуляций). Атропиновый тест. Возникновение и характер реакции плода на введение беременной атропина зависят от скорости проникновения препарата через плаценту, что связано с функциональным ее состоянием. Для проведения пробы 1,5 мл 0,1 % раствора атропина сульфата в 20 мл 40 % раствора глюкозы или 0,5 % раствора натрия хлорида вводят беременной внутривенно. До введения атропина запись частоты сердечных сокращений (ЧСС) производят в течение 15—20 мин, после введения — до возвращения ЧСС к исходному уровню. Физиологическая реакция сердечной деятельности плода под влиянием атропина проявляется в увеличении ЧСС на 25—35 в минуту и более, которое наступает через 4—10 мин и продолжается до 70 мин. Наряду с этим происходит снижение амплитуды мгновенных осцилляции и уменьшение или полное исчезновение акцелераций и децелераций, возникающих при маточных сокращениях. Механизм действия атропина заключается в блокаде рецепторов парасимпатической части вегетативной нервной системы и повышении активности симпатико-адреналовой системы, следствием чего является тахикардия. Атропиновый тест применяют редко, так как развитие выраженной тахикардии может быть небезразлично для плода. Физиологическая проба с задержкой дыхания на вдохе и выдохе. При нормально протекающей беременности задержка дыхания на вдохе вызывает урежение, а на выдохе — учащение ЧСС. При внутриутробной гипоксии плода во время проведения проб наблюдаются парадоксальные реакции или отсутствие изменений ЧСС плода. При определении состояния плода в родах преимущественно оценивают следующие параметры кард иото ко граммы: базальный ритм частоты сердечных сокращений, вариабельность кривой, а также характер медленных ускорений (акцелераций) и замедлений (децелераций) сердечного ритма, сопоставляя их с данными, отражающими сократительную деятельность матки. В зависимости от времени возникновения относительно сокращений матки выделяют 4 типа децелераций: dip 0, dip I, dip II, dip III. Наиболее важными параметрами децелераций являются время от начала схватки до возникновения урежения, продолжительность урежения и амплитуда. При исследовании временных соотношений КТГ и гистограмм различают ранние (начало урежения частоты сердцебиений совпадает с началом схватки), поздние (через 30—60 с после начала маточного сокращения) и урежения вне схватки (через 60 с и более). Dip 0 обычно возникает в ответ на сокращения матки, реже спорадически, продолжается 20—30 с и имеет амплитуду 30 в минуту и более. Во втором периоде родов диагностического значения не имеет. Dip I (ранняя децелерация) является рефлекторной реакцией сердечнососудистой системы плода в ответ на сдавление головки плода или пуповины во время схватки. Ранняя децелерация начинается одновременно со схваткой или с запаздыванием до 30 с и имеет постепенные начало и конец. Длительность и амплитуда децелераций соответствуют длительности и интенсивности схватки. Dip I одинаково часто встречается при физиологических и осложненных родах. Dip II (поздняя децелерация) является признаком нарушения маточно-плацентарного кровообращения и прогрессирующей гипоксии плода. Поздняя децелерация возникает в связи со схваткой, но значительно запаздывает — до 30—60 с от ее начала. Общая продолжительность децелераций обычно составляет более 1 мин. Различают три степени тяжести децелераций: легкую (амплитуда урежения до 15 в минуту), среднюю (16—45 в минуту) и тяжелую (более 45 в минуту). Кроме амплитуды и общей продолжительности поздней децелераций, тяжесть патологического процесса отражает время восстановления базального ритма. По форме различают V-, U- и W-образные децелераций. Dip III носит название вариабельной децелераций. Ее появление обычно связывают с патологией пуповины и объясняют стимуляцией блуждающего нерва и вторичной гипоксией. Амплитуда вариабельных децелераций колеблется от 30 до 90 в минуту, а общая продолжительность — 30—80 с и более. Вариабельные децелераций очень разнообразны по форме, что значительно затрудняет их классификацию. Тяжесть вариабельных децелераций зависит от амплитуды: легкие — до 60 в минуту, средней тяжести — от 61 до 80 в минуту и тяжелые — более 80 в минуту. Для практической оценки состояния плода во время родов наиболее удобна оценка его состояния по схеме, предложенной Г.М.Савельевой (1981) (табл. 4.3). Таблица 4.3. Шкала для оценки сердечной деятельности плода в родах [Савельева Г.М., 1981]
При использовании кардиотокографии во время родов необходим мо-ниторный принцип, т.е. постоянная диагностическая оценка на всем протяжении родов. Диагностическая ценность метода повышается при тщательном сопоставлении данных кардиотокографии с акушерской ситуацией и другими методами оценки состояния плода Дата добавления: 2014-11-24 | Просмотры: 1179 | Нарушение авторских прав |