 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ЛОБНОЕ ПРЕДЛЕЖАНИЕЛобное предлежание встречается очень редко (0,021—0,026 %). Иногда лобное предлежание является переходным состоянием от переднего лобного в лицевое. Диагностика лобного предлежания наружными приемами затруднительна. Можно лишь предполагать наличие лобного предлежания по высокому стоянию дна матки, наличию угла между затылком и спинкой плода. Сердцебиение плода лучше выслушивается со стороны грудной клетки, а не спинки. При влагалищном исследовании определяется лобная часть головки плода, можно пальпировать лобный шов, который заканчивается с одной стороны переносицей (пальпируются также надбровные дуги и глазницы), с другой — большим родничком. После рождения по конфигурации головы новорожденного можно подтвердить диагноз лобного вставления. Родовая опухоль, расположенная в области лба, придает головке своеобразный вид пирамиды (рис. 19.4). Существенную помощь в диагностике оказывает ультразвуковое исследование. Роды при лобном предлежании при нормальных размерах таза (тем более при некотором сужении) и доношенном плоде (а особенно при крупном) невозможны, так как головка должна продвигаться по родовым путям своей наибольшей окружностью. При лобном предлежании нередко возникают признаки клинически узкого таза.
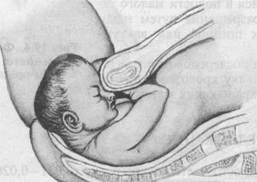
в Рис. 19.5. Механизм родов при лобном предлежании плода, а — разгибание головки; б — внутренний поворот головки; в — сгибание головки. Механизм родов (рис. 19.5). Первый момент родов — разгибание в плоскости входа в малый таз. Лобный шов располагается, как правило, в поперечном размере. Ведущей точкой являются лобные кости, на которых в процессе родов образуется выраженная родовая опухоль. По мере дальнейшего продвижения головки, преимущественно при переходе из плоскости широкой части в узкую, начинается второй момент механизма родов — внутренний поворот головки, который заканчивается в плоскости выхода. При этом плод спинкой поворачивается кзади, лобный шов располагается в прямом размере. Верхняя челюсть прижимается к нижнему краю лобкового сочленения, образуя первую точку фиксации. Образование переднего вида при лобном предлежании исключает дальнейшее продвижение плода, Третий момент механизма родов — сгибание головки. Происходит после образования первой точки фиксации; при этом рождаются темя и затылок плода. В результате образуется вторая точка фиксации — подзатылочная ямка, которая упирается в вершину копчика. Четвертый момент — разгибание головки. Как и при заднем виде затылочного предлежания, вокруг образованных точек фиксации происходит разгибание головки, в результате которого головка рождается полностью. Пятый момент — внутренний поворот плечиков (и наружный поворот головки) происходит так же, как и при других вариантах головного предлежания. Течение беременности и родов. Во время беременности и первого периода родов нередко происходит несвоевременное излитие околоплодных вод ввиду отсутствия внутреннего пояса прилегания. Во время длительного безводного промежутка может присоединиться инфекция и гипоксия плода. Роды при нормальных размерах таза и доношенной беременности, даже при хорошей родовой деятельности, закончиться не могут. Формируется клинически узкий таз и возникает угроза разрыва матки. Самопроизвольные роды произойдут, если лобное предлежание в процессе родовой деятельности превращается в лицевое или переднеголовное, а также при некрупном плоде и вместительном тазе. В последнем случае роды часто сопровождаются тяжелыми осложнениями (травма плода, родовых путей). Ведение беременности и родов. При подозрении или выявлении лобного предлежания необходима госпитализация для выяснения причин его возникновения и определения тактики родоразрешения. При дородовом излитии вод показано кесарево сечение. В течение первого периода родов при сохраненных водах может измениться положение головки плода. Если этого не происходит или излились воды, показано родоразрешение путем кесарева сечения. Если момент для кесарева сечения упущен, роженица поступила в родильный дом при головке, находящейся в полости малого таза, необходимо исключить угрозу разрыва матки, следить за состоянием плода, не допускать длительного стояния головки в одной плоскости (угроза образования свищей), производить профилактику гипоксии плода, при длительном безводном промежутке — антибактериальную терапию. При задержке рождения плода, появлении признаков гипоксии требуется немедленное родоразрешение. Возможно наложение акушерских щипцов, однако это не всегда удается. Поэтому в таких случаях чаще приходится производить плодоразрушающую операцию (перфорацию головки) даже при живом плоде. Попытка изменить предлежание при головке, расположенной над входом в малый таз, результата, как правило, не дает. 19.3. ЛИЦЕВОЕ ПРЕДЛЕЖАНИЕ Лицевое предлежание встречается чаще предыдущих двух и является максимальной степенью разгибания головки плода (0,23 %). Обычно лицевое предлежание образуется во время родов, но может возникать и задолго до них. Причины возникновения лицевого предлежания практически такие же, как и предыдущих разгибательных предлежаний. Довольно часто лицевое предлежание возникает из лобного. Диагностика лицевого предлежания основывается на данных наружного акушерского и влагалищного исследования. Головка плода макси-
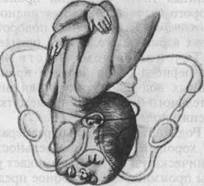
Рис. 19.6. Механизм родов при лицевом предлежании плода. а — максимальное разгибание головки; б — внутренний поворот головки; в — внутренний поворот головки завершился. мально разогнута, поэтому при наружном акушерском исследовании возможно определение углубления между головкой и спинкой плода, отсутствие характерной для других предлежании выпуклости спинки плода. Наиболее отчетливо сердечные тоны плода прослушиваются со стороны его грудной клетки. При влагалищном исследовании определяются лицевые части плода: подбородок, надбровные дуги, нос, рот с твердыми валиками десен. В этом случае необходимо дифференцировать его от ягодичного предлежания, при котором могут определяться отечные мягкие ткани, а также пропальпиро-ваться копчик, крестец, седалищные бугры. При лицевом предлежании исследование необходимо проводить осторожно, во избежание повреждения глаз, а при ягодичном предлежании — наружных половых органов плода. По подбородку можно определить позицию и вид плода. При подбородке, обращенном вправо, спинка располагается слева — первая позиция, при второй позиции соответственно подбородок будет определяться слева, спинка — справа. Если при пальпации подбородок определяется спереди, спинка сзади — задний вид, соответственно при расположении подбородка сзади, спинки спереди — передний вид. Механизм родов (рис. 19.6). Первый момент — максимальное разгибание головки, происходит в плоскости входа в малый таз. В результате ведущей точкой становится подбородок. Срединная лицевая линия устанавливается в поперечном или в одном из косых размеров. Головка проходит окружностью, диаметром которой является вертикальный размер (от подъязычной кости до середины большого родничка), равный 9,5 см.
Второй момент — внутренний поворот головки, начинается в плоскости входа, особенно активно проявляясь при переходе из широкой в узкую часть, и заканчивается в плоскости выхода, упираясь подъязычной костью в нижний край лобкового сочленения (точки фиксации). Это способствует врезыванию головки. При образовании переднего вида дальнейшее продвижение головки прекращается (запущенное лицевое вставление), так как лобная часть упирается в лобковое сочленение, а подбородок — в крестцовую впадину, плечевой пояс при этом вколачивается в поперечном размере в седалищные ости.
Третий момент механизма родов при заднем виде лицевого предлежания — сгибание головки, происходит в плоскости выхода с образованием точки фиксации: подъязычная кость упирается в нижний край лобкового сочленения. Вслед за родившимся подбородком последовательно рождается вся головка плода. Этот момент клинически соответствует прорезыванию и рождению головки. Четвертый момент — внутренний поворот плечиков (и наружный поворот головки) происходит так же, как и при других видах головных пред- рИс. 19.8. Отек лица новорожденного, родивше- Течение беременности и родов. Во время беременности и первого периода родов возможно несвоевременное излитие околоплодных вод ввиду неполноценного внутреннего пояса прилегания, развитие гипоксии плода в связи с сокращением объема матки и ограничения маточно-плацентарного кровотока, выпадение пуповины. Роды в заднем виде лицевого предлежания при нормальном тазе, доношенном, но некрупном плоде обычно заканчиваются благоприятно, хотя их длительность может быть несколько больше, чем при заднем виде затылочного предлежания. Чаще наблюдается разрыв промежности, так как рождение головки над промежностью происходит большим поперечным размером, возможна внутричерепная травма плода. Серьезные осложнения наблюдаются в родах, как уже было сказано, при переднем виде лицевого предлежания (рис. 19.7). Продвижение головки прекращается. При хорошей родовой деятельности возможны разрыв матки, гибель плода. В период длительного стояния головки образуются некроз ущемленных тканей, свищи, инфицирование. Внешний вид головки плода, родившегося в лицевом предлежании, очень характерен. Лицо отечное, багрово-красного цвета (рис. 19.8). Ведение беременности и родов. При установлении диагноза лицевого предлежания необходимо госпитализировать беременную для обследования и выяснения причины разгибательного предлежания, создания охранительного режима как профилактики преждевременного излития околоплодных вод. Ведение родов при лицевом предлежании при нормальном тазе и некрупном плоде должно быть консервативным, так как в большинстве случаев роды заканчиваются благоприятно. Необходимо постоянно следить за характером родовой деятельности, сердцебиением плода. В первом периоде родов обязательно тщательное наблюдение за сохранением заднего вида, так как в случае возникновения переднего вида роды через естественные пути невозможны и необходимо произвести кесарево сечение. Кесарево сечение показано также при появлении признаков клинически узкого таза, гипоксии плода, слабости родовой деятельности. При выпадении пуповины необходимо попытаться заправить ее за головку, а при неудачной попытке, придерживая пуповину за головкой рукой, введенной во влагалище, и придав женщине коленно-локтевое положение, перевести в операционную для проведения кесарева сечения (врач удерживает головку плода через влагалище до момента извлечения плода, предохраняя тем самым ее от сдавления). К оперативному родоразрешению (до родов) необходимо прибегнуть при анатомическом сужении таза, крупном плоде, перенашивании беременности, у пожилых первородящих, при переднем виде лицевого предлежания. В случае возникновения вторичной слабости родовой деятельности, гипоксии плода, при головке, находящейся в полости малого таза (невозможность извлечения головки при кесаревом сечении), для спасения жизни роженицы показана плодоразрушающая операция (краниотомия), даже если плод живой. Во время прорезывания головки при угрозе разрыва промежности необходимо своевременно произвести эпизио- или перинеотомию для профилактики ее разрыва.
АНОМАЛИИ РОДОВОЙ ДЕЯТЕЛЬНОСТИ (ДИСФУНКЦИЯ МАТКИ) Основными вариантами аномалий родовой деятельности являются следующие: патологический прелиминарный период, первичная слабость родовой деятельности (первичная гипотоническая дисфункция матки); вторичная слабость родовой деятельности (вторичная гипотоническая дисфункция матки), которая может быть как в первом периоде родов, так и во втором; чрезмерно сильная родовая деятельность (гиперактивность матки); гипертоническая дисфункция матки, дискоординация родовой деятельности и тетанус матки. Этиология аномалий родовой деятельности весьма разнообразна. Основными причинами являются следующие; 1) чрезмерное нервно-психическое напряжение (волнения, отрицательные эмоции, неблагоприятные следовые реакции); 2) эндокринные и обменные нарушения в организме беременной; 3) патологическое изменение миометрия: эндомиометрит, склеротические и дистрофические изменения, неполноценный рубец на матке, пороки развития, гипоплазия матки; 4) перерастяжение матки вследствие многоводия, многоплодия, крупного плода; 5) генетическая (врожденная) патология миоцитов, при которой отсутствует или резко снижена возбудимость клеток миометрия; 6) возраст первородящей 30 лет и старше и юный возраст (до 18 лет); 7) механические препятствия для раскрытия шейки матки и продвижения плода; 8) ятрогенные факторы: необоснованное или чрезмерное применение родостимулирующих, токолитических, спазмолитических и аналгезирующих средств. Все эти разнообразные причины вызывают следующие нарушения: • снижение эстрогенной насыщенности организма, в результате чего не • нарушение образования и плотности специфических и ос-адреноре- • подавление каскадного синтеза простагландинов и ритмического вы • изменение необходимого соотношения (равновесия) между плодовы • снижение активности биохимических процессов в клетках, обеспечи • изменение локализации так называемого водителя ритма; • нарушение нейроэндокринного и энергетического обеспечения Дата добавления: 2014-11-24 | Просмотры: 2369 | Нарушение авторских прав |






 Глава 20
Глава 20