 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
АНТЕНАТАЛЬНАЯ ДИАГНОСТИКА СОСТОЯНИЯ ПЛОДАНа современном этапе знаний и технических возможностей наиболее оптимальными антенатальными тестами для оценки состояния плода являются ультразвуковое сканирование, исследование сердечной деятельности плода, определение биофизического профиля плода, допплерометрия кровотока в системе мать—плацента—плод, исследование газового состава пуповинной крови. Одни из них (ультразвуковая фетометрия) позволяют оценить физическое развитие плода, его соответствие предполагаемому сроку беременности, исключить наличие пороков развития плода; другие (ультразвуковая плацентография, исследование маточно-плацентарного кровотока) — получить косвенные признаки плацентарной недостаточности; третьи (изучение биофизического профиля плода и плодового кровотока, кардиотокография, исследование пуповинной крови) — оценить функциональное состояние плода. Ультразвуковая фетометрия — наиболее надежный объективный метод оценки роста и развития плода, позволяющий в каждый конкретный срок беременности точно определить соответствие размеров плода гестационному возрасту, а также степень отклонения их от нормальных величин. При изучении развития плода во II и III триместрах беременности основное внимание уделяется измерению бипариетального размера головки (БПР), размеров живота, длины бедра, которые увеличиваются по мере прогрессирования беременности. К концу беременности скорость роста биометрических показателей плода постепенно снижается: скорость прироста БПР головки уменьшается с 4 мм/нед в 14—15 нед беременности до 1,3 мм/нед в 39—40 нед; длины бедра — от 4,8 до 1,7 мм/нед. Отношение размеров головки и живота плода в норме во II триместре беременности превышает 1, но после 36 нед гестации меняется за счет превалирования размеров живота плода. Этот показатель имеет важное клиническое значение для диагностики нарушений роста плода. Ценную информацию о состоянии фетоплацентарной системы дает непосредственное изучение плаценты: определение ее локализации, структуры, а также плацентометрия. Чаще всего плацента располагается на передней или задней поверхности матки с переходом на одну из боковых, реже локализуется на дне матки. Данные о влиянии локализации плаценты на рост и развитие плода очень противоречивы, однако большинством исследований доказано, что расположение плаценты существенно не влияет на внутриутробное развитие плода. Локализация плаценты в различные сроки беременности нестабильна. Установлено, что в большинстве наблюдений по мере прогрессирования беременности происходит ее "миграция" от нижнего сегмента к дну матки. Поэтому окончательное заключение о расположении плаценты следует делать только в конце беременности. Полагают, что смещение плаценты обусловлено как большей скоростью роста тела матки по сравнению с таковой ее нижнего сегмента, так и возникающей, по-видимому, под влиянием выделяемых шейкой матки специфических протеолитических ферментов частичной атрофией плацентарной ткани, располагающейся в нижнем сегменте. Толщина плаценты при физиологически протекающей беременности постоянно увеличивается в линейной зависимости от 10,9 мм в 7 нед до 35,6 мм в 36 нед (табл. 4.6). В зависимости от патологии беременности может наблюдаться уменьшение или увеличение толщины плаценты.
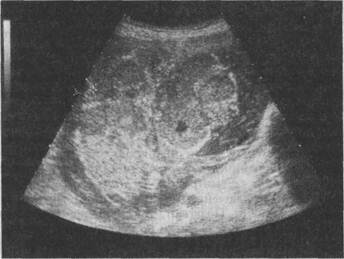
Рис. 4.39. Плацента III степени зрелости при доношенной беременности. Плацента изменяется по мере прогрессирования беременности, обеспечивая все возрастающие потребности плода. Морфологические особенности ее развития в различные сроки беременности находят свое отражение на эхограммах. При неосложненном течении беременности границы переходного периода степени зрелости от 0 в I соответствуют 27—30 нед беременности, из I во II степень — 32—34 нед, из II в III степень — 35—37 нед беременности. Время развития определенной степени зрелости плаценты не всегда постоянно. В некоторых случаях I или II степень зрелости плаценты может сохраняться до конца беременности и не сопровождаться нарушением состояния плода. Однако преждевременное появление изменений III степени зрелости плаценты (до 36—37 нед беременности), т.е. ее "старение", служит маркером хронического страдания плода (рис. 4.39). Большое внимание в оценке состояния плода должно уделяться количеству околоплодных вод. Как известно, околоплодные воды являются биологически активной окружающей плод средой, продуктом обменных процессов, происходящих в организме матери и плода. Количество амниотической жидкости с ростом беременности прогрессивно увеличивается от 500 мл в 30 нед до 1500 мл в конце беременности. При ультразвуковом исследовании определяют индекс амниотической жидкости. Для нормально протекающей беременности характерен индекс от 8,1 до 18,0 см. Выявлена четкая связь между изменением количества околоплодных вод и увеличением отрицательных перинатальных исходов. В настоящее время определение количества околоплодных вод широко применяется в качестве одного из наиболее информативных параметров при изучении биофизического профиля плода. Помимо изучения анатомических особенностей фетоплацентарной системы, в клинической практике важное значение имеет оценка функционального состояния плода, в первую очередь его сердечной деятельности. При аускультации в норме частота сердечных сокращений плода 120— 160 уд/мин. Более точную информацию о характере сердечной деятельности плода можно получить на основании ЭКГ, ФКГ, КТГ. При антенатальной электрокардиографии, помимо частоты сердечных сокращений, удается определить желудочковый комплекс QRS. В норме зубец R заострен, продолжительность желудочкового комплекса составляет 0,03—0,07 с, вольтаж колеблется от 9 до 65 мкВ, с увеличением срока беременности отмечается его постепенное повышение. При фонокардиографии колебания продолжительности и амплитуды тонов сердца плода весьма вариабельны в III триместре, составляя в среднем: I тон — 0,09 с, II тон — 0,07 с; III и IV тоны регистрируются редко. Возможно проведение фазового анализа сердечной деятельности при одновременной регистрации ЭКГ и ФКГ плода. При физиологически протекающей беременности длительность фазы асинхронного сокращения составляет 0,02—0,05 с, механическая систола продолжается 0,15—0,22 с, общая диастола — 0,17—0,26 с, диастола желудочков — 0,15—0,25 с. Отношение длительности общей систолы к длительности общей диастолы в конце неос-ложненной беременности составляет в среднем 1,23. В современном акушерстве для оценки состояния плода во время беременности широко используется кардиомониторное наблюдение, или кардиотокография (КТГ). Во время беременности КТГ позволяет осуществлять динамический контроль за состоянием плода, оценивать эффективность проводимой терапии, прогнозировать течение предстоящих родов и выбирать оптимальный способ родоразрешения. При нормально протекающей беременности базальный ритм сердечных сокращений составляет 120—160 уд/мин, амплитуда мгновенных изменений частоты сердечных сокращений — от 10 до 25 уд/мин и их частота — 7—12 осцилляции в минуту. При физиологическом течении беременности наиболее часто отмечаются слегка ундулирующий (5—10 уд/мин) и ундулирующий (10—25 уд/мин) типы вариабельности базального ритма. Особое внимание следует обращать на появление немого и сальтаторного типов вариабельности, особенно в сочетании с тахикардией или брадикардией. При физиологически протекающей беременности немой тип вариабельности базального ритма (0—5 уд/мин) может быть обусловлен воздействием наркотических и седативных средств. При неосложненной беременности акцелерации наблюдаются почти постоянно с частотой 4—5 и более за 30-минутный интервал, децелерации отсутствуют. Спорадические акцелерации чаще всего связаны с двигательной активностью плода. Снижение частоты акцелерации или их отсутствие, появление децелерации являются неблагоприятным прогностическим признаком. Большую помощь в оценке состояния плода оказывают функциональные пробы. При нормальном течении беременности в ответ на шевеление плода частота сердечных сокращений в среднем увеличивается на 10 в минуту и более — положительный нестрессовый тест. Более чем в 99 % наблюдений положительный нестрессовый тест является достоверным критерием благополучного состояния плода. Отсутствие реакции сердечной деятельности плода в ответ на движения свидетельствует о внутриутробном страдании его. Тест может быть ложноотрицательным в период физиологического покоя плода, в этом случае требуется повторное исследование. Для оценки состояния плода во время беременности целесообразно учитывать также двигательную активность плода. Подсчет самой беременной количества движений плода в течение 30 мин в утренние и вечерние часы позволяет оценить состояние плода. В норме средняя частота шевелений плода составляет около 3 за 10 мин; их учащение и усиление, а также резкое уменьшение частоты движений плода могут свидетельствовать 0 страдании плода и служат основанием для более детального обследования Дыхательные движения плода (ДДП), определяемые при ультразвуковом исследовании, являются хотя и косвенной, но достаточно ценной информацией о состоянии центральной нервной системы плода, роль которой в регуляции дыхательной активности убедительно доказана. Считают, что дыхательные движения являются одним из факторов, поддерживающих скорость кровообращения у плода и тем самым регулирующих количество крови, протекающей в единицу времени через сосуды плаценты. С ДДП связывают гемодинамические изменения: повышение артериального давления, учащение пульса, увеличение скорости кровотока в сосудах пуповины, а также кровотока в аорте и нижней полой вене. Некоторые авторы усматривают физиологическое значение внутриутробных ДДП в подготовке дыхательного аппарата к осуществлению дыхательной функции в будущем; полагают, что ДДП необходимы для нормального развития легких у плода. Главным параметром ДДП считается сам факт наличия или отсутствия дыхательных движений в течение 15—30 мин. К концу неосложненной беременности частота дыхательных движений плода составляет около 50 в 1 мин. В норме ДДП сочетаются с периодами апноэ, длительность которого Комбинированная регистрация нескольких биофизических показателей плода (БФПП) позволяет обеспечить достоверную диагностику и значительно улучшает антенатальный мониторинг. Сочетанное определение дыхательной и двигательной активности плода, его сердечной деятельности и мышечного тонуса, т.е. показателей, находящихся под регулирующим влиянием центральной нервной системы плода, с большей достоверностью отражают его функциональное состояние. При этом снижается частота ложноположи-тельных и ложноотрицательных результатов по сравнению с изучением каждого из этих параметров в отдельности. В норме оценка БФПП плода составляет 8—12 баллов. Так как БФПП является ценным диагностическим критерием внутриутробного состояния плода, его исследование нашло широкое применение при ряде осложнений беременности. При этом степень снижения оценки БФПП зависит не от характера, а от тяжести осложнения беременности. Одним из наиболее перспективных диагностических методов, применяемых для оценки гемодинамики в системе мать—плацента—плод, является допплерометрия. Кровоток в артериальных сосудах плода и маточной артерии при неосложненном течении беременности характеризуется непрерывными кривыми, отражающими поступательный кровоток на протяжении всего сердечного цикла, без нулевых и отрицательных значений в фазу диастолы. При качественном анализе кровотока в артерии пуповины, аорте плода и маточной артерии на протяжении III триместра неосложнен-ной беременности установлено постепенное снижение показателей периферического сосудистого сопротивления, выражающегося уменьшением индексов кровотока (табл. 4.7). Таблица 4.7. Показатели кровотока в аорте плода, артерии пуповины и маточной артерии в III триместре неосложненной беременности
При неосложненном течении беременности значения систолодиастоли-ческого отношения (СДО) в маточных артериях после 18—20 нед не должны превышать 2,4. Снижение индексов сосудистой резистентности в артерии пуповины на протяжении II и III триместров беременности свидетельствует об уменьшении сосудистого сопротивления плаценты, которое вызвано интенсивным ростом ее терминального русла, связанного с процессами развития и васкуляризации концевых ворсин плаценты. Для комплексной оценки кровотока в системе мать—плацента—плод необходимо, помимо артерии пуповины, аорты плода, маточной артерии, исследовать кровоток и в мозговых сосудах плода. При сопоставлении кровообращения в плодово-плацентарном звене и мозгового кровотока плода установлена относительная стабильность цереброплацентарного отношения при неосложненной беременности, что указывает на сохранение постоянного уровня кровоснабжения головного мозга плода. Оценить состояние плода позволяет исследование крови плода, полученной при кордоцентезе. В норме по мере прогрессирования беременности у плода постепенно снижается Pq в артерии, вене пуповины и сосудах межворсинчатого пространства. Несмотря на снижение Ро, содержание кислорода в вене пуповины остается постоянным вследствие компенсаторного увеличения концентрации гемоглобина. Содержание СО2, гидрокарбонатов, оснований и лактата в вене пуповины повышается по мере увеличения гестационного возраста плода. Величина рН крови плода при физиологически протекающей беременности существенно не изменяется (7,38+0,04). Косвенную информацию о состоянии плода дает исследование околоплодных вод во время беременности. При неосложненном течении беременности при амниоскопии определяется достаточное количество светлых, прозрачных опалесцирующих околоплодных вод с наличием белой сыровидной смазки. При доношенной беремености рН околоплодных вод составляет от 6,98 до 7,23; Ро варьирует от 120 до 78 мм рт. ст.
ФИЗИОЛОГИЯ РОДОВ Роды (partus) — физиологический процесс изгнания плодного яйца из матки после достижения плодом жизнеспособности. При современном уровне перинатальных технологий, позволяющих осуществлять интенсивную терапию новорожденных с экстремально малой массой, жизнеспособным считается плод, масса которого составляет 500 г и более, а срок гестации — 22 нед и более (ВОЗ). Роды могут быть своевременными (partus maturus normalis) при сроке беременности 37—42 нед, преждевременными (partus praematurus) при сроке беременности менее 37 нед, запоздалыми (partus seretinus) при сроке беременности свыше 42 нед1. Женщину во время родов принято называть роженицей (parturiens); первородящую — primipara, повторнородящую — multipara. Дата добавления: 2014-11-24 | Просмотры: 1739 | Нарушение авторских прав |
 Глава 5
Глава 5