|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ВЕДЕНИЕ БЕРЕМЕННОСТИ И РОДОВТазовое предлежание, диагностируемое до 28 нед беременности, требует только выжидательного наблюдения. У 70 % повторнородящих и у 30 % первородящих беременных поворот на головку происходит спонтанно до родов и в небольшом проценте во время родов. Если учесть, что тазовое предлежание является неблагоприятным для течения родов и их исхода для плода, то при сроке беременности более 29—30 нед многие авторы рекомендовали проводить мероприятия, направленные на изменение тазового предлежания на головное. Большое внимание при этом уделяется комплексу гимнастических упражнений. Самый простой комплекс упражнений заключается в следующем: беременная, лежа на кушетке, попеременно поворачивается на правый и левый бок и лежит на каждом из них по 10 мин. Процедуру повторяют 3—4 раза. Занятия проводятся 3 раза в день. Поворот плода на головку может произойти в течение первой недели. Эффективность комплекса гимнастических упражнений обусловлена изменением тонуса мышц передней брюшной стенки и матки в результате раздражения механо- и барорецепторов матки, воздействия на вестибулярный аппарат плода. Доказано, что с помощью гимнастических упражнений можно не только способствовать исправлению тазового предлежания плода на головное, но и регулировать тонус и спонтанную активность матки. У беременных с дифференцированным подбором физических упражнений отмечено исправление тазового предлежания плода на головное в 76,3 % случаев. В отношении наружного профилактического поворота плода на головку при тазовом предлежании плода единая точка зрения отсутствует, хотя эффективность его достаточно высока — 67—70 %. Наружный профилактический поворот, предложенный Б.А.Архангельским, требует соблюдения ряда условий: его должен выполнять врач высокой квалификации в стационарных условиях, где в случае необходимости (кровотечение, острая гипоксия плода) может быть произведено кесарево сечение. В последнее время наружный поворот на головку предлагается проводить после 36—37 нед беременности при достаточном количестве околоплодных вод под контролем УЗИ. Обязательным при этом является назначение р-миметиков для снижения тонуса матки. Кроме того, следует осуществлять мониторный контроль за сердечной деятельностью плода до поворота и в течение часа после его выполнения. Однако, если учесть, что для проведения наружного профилактического поворота имеется достаточно много противопоказаний (угроза прерывания беременности, узкий таз, возраст первородящей более 30 лет, бесплодие или невынашивание беременности в анамнезе, аномалии развития гениталий, рубец на матке, многоплодие, мало- или многоводие, заболевания сердечно-сосудистой системы и др.) и во время его проведения нередко наблюдаются такие осложнения, как преждевременная отслойка плаценты, вскрытие плодного пузыря, острая гипоксия плода, эмболия околоплодными водами, повреждения спинного мозга у плода и др., то становится ясным, почему вопрос о целесообразности проведения наружного поворота плода на головку остается предметом дискуссии и многие предпочитают вести роды в тазовом предлежании или производят плановое кесарево сечение. Выбор способа родоразрешения при тазовом предлежании плода зависит от возраста женщины, срока беременности, состояния и массы плода, степени разогнутости его головки, "зрелости" шейки матки, размеров малого таза, сопутствующей экстрагенитальной патологии, осложнений данной беременности (длительная угроза невынашивания, гестоз, недонашивание и перенашивание) и др. Тактика родоразрешения при тазовом предлежании должна быть определена до родов. Она может быть следующей: —спонтанное начало родов и родоразрешение через естественные родовые пути; —родовозбуждение в срок или до срока родов; —родоразрешение путем кесарева сечения в плановом порядке. 9-275 Очень важным при выборе метода родоразрешения является определение предполагаемой массы плода. Установлено, что самая низкая смертность при тазовом предлежании плода при его массе от 2500 до 3500 г. Плод более 3600 г при тазовом предлежании принято считать крупным. При массе плода 1500—2500 г часто неблагоприятен исход родов при влагалищном родоразрешении, потому что головка, являясь наиболее крупной частью плода, подвергается травмированию (внутричерепные кровоизлияния), особенно при ножном предлежании. Наиболее объективным методом определения предполагаемой массы плода является ультразвуковое исследование. Серьезным и опасным осложнением в процессе рождения головки является ее чрезмерное разгибание, вследствие чего нередко возникают кровоизлияния в мозжечок, субдуральные гематомы, травмы шейного отдела спинного мозга и разрывы мозжечкового намета. Наличие III степени разгибания головки (по данным УЗИ) является основанием для родоразрешения путем кесарева сечения. При I и II степени разгибания во время оказания ручного пособия при рождении плода требуется осторожность при выведении головки. Для оценки состояния плода при тазовом предлежании показано изучение его сердечной деятельности, а также маточно-плацентарного и пло-дово-плацентарного кровотока (допплерометрия). Огромное значение при тазовом предлежании плода имеет оценка размеров и формы малого таза. При тазовом предлежании даже небольшое уменьшение одного из размеров таза может привести к травматизму плода в процессе родов, поскольку при его рождении последующая головка не успевает приспособиться к тазу матери. Объективную оценку размеров и формы костного таза можно получить при рентгенопельвиметрии. При рентгенопельвиметрии производится измерение прямых и поперечных размеров малого таза во всех плоскостях, что позволяет избрать адекватный метод родоразрешения. Большое значение при определении готовности женского организма к родам при тазовом предлежании плода имеет "зрелость" шейки матки для выбора метода родоразрешения как во время беременности, так и при преждевременном излитии околоплодных вод. Для выбора способа родоразрешения все клинические данные и результаты, полученные при объективных методах исследования, целесообразно оценивать по балльной шкале прогноза родов при тазовом предлежании доношенного плода [Чернуха Е.А., Пучко Т.К., 1991] (табл. 7.1). Оценка ведется по 13 параметрам от 0 до 2 баллов каждый. Если сумма баллов равняется 16 и более, то роды можно вести через естественные родовые пути. Кесарево сечение показано, если хотя бы один из внутренних размеров таза оценивается в 0 баллов, имеется чрезмерное разгибание головки плода, предполагаемая его масса 4000 г и более, при выраженном внутриутробном страдании плода, при "незрелой" шейке матки, переношенной беременности, а также при массе плода 3500—3999 г и размерах таза, оцененных в 1 балл, у первородящих.
В настоящее время в связи с опасностью травматизации плода при родоразрешающих операциях через естественные родовые пути большинство акушеров считают целесообразным расширение показаний к кесареву сечению при тазовом предлежании плода (операция проводится в 80—90 % случаев). Исход же для плода при кесаревом сечении значительно лучше, чем при родах через естественные родовые пути. При ведении родов через естественные родовые пути тактика может быть изменена в зависимости от конкретной акушерской ситуации. Показаниями для проведения планового кесарева сечения при тазовых предлежаниях плода являются перенашивание беременности, неподготовленность родовых путей при доношенной беременности, аномалии развития половых органов, анатомически узкий таз, выраженная хроническая гипоксия плода, масса плода более 3600 г и менее 2000 г, разгибание головки III степени. Кроме указанных показаний, значительное место занимают соче-танные показания, а именно: сочетание тазового предлежания с возрастом первородящей более 30 лет, длительным бесплодием в анамнезе, неблагоприятным исходом предыдущих родов, рубцом на матке после кесарева сечения и др. При хорошем состоянии беременной и плода, нормальных размерах таза и средних размерах плода, при согнутой его головке, при "зрелой" шейке матки роды следует вести через естественные родовые пути под мониторным контролем. В процессе родов могут появиться осложнения со стороны матери и(или) плода, и план ведения родов может быть изменен в сторону оперативного родоразрешения. С началом родовой деятельности следует уточнить характер тазового предлежания, что облегчается после разрыва плодного пузыря и при значительном раскрытии маточного зева. При чисто ягодичном предлежании пальпируется объемистая мягковатой консистенции часть плода, можно при этом определить крестец, копчик, седалищные бугры, щель между ягодицами, заднепроходное отверстие, половые органы плода, паховый сгиб. По расположению крестца распознают позицию и вид плода: при переднем виде первой позиции он обращен влево и кпереди, при заднем виде второй позиции — вправо и кзади. При смешанном ягодичном предлежании рядом с ягодицами прощупывается стопа. Можно ошибочно чисто ягодичное предлежание спутать с лицевым, приняв анус за рот, седалищные ости за молярные возвышения. Тщательное исследование должно предотвратить ошибку. Исследуемый палец ощущает сопротивление мышц ануса, в то время как более твердые челюсти ощущаются при прохождении в рот. Более того, палец, выведенный из ануса, иногда окрашен меконием. Рот и молярные возвышения имеют треугольную форму, в то время как седалищные бугры и анус располагаются по одной линии. Пальпацию половых органов и заднепроходное отверстие следует проводить очень бережно, чтобы не нанести травму. При ножных предлежаниях пяточный бугор, короткие и ровные пальцы, отсутствие отведения большого пальца позволяют отличить ножку от ручки плода. Колено отличается от локтя наличием подвижной надколенной чашечки. В первом периоде родов с целью профилактики раннего вскрытия плодного пузыря роженица должна соблюдать постельный режим. Роженицу укладывают на тот бок, куда обращена спинка плода, что способствует вставлению предлежащей части плода, усилению родовой деятельности, предупреждению выпадения петель пуповины. Сразу после излития вод производят влагалищное исследование, чтобы уточнить диагноз и исключить выпадение петель пуповины. При ведении родов в тазовом предлежании обязателен мониторный контроль за сердечной деятельностью плода и сократительной деятельностью матки. Сердечная деятельность плода при тазовом предлежании в начале первого периода родов не отличается от сердечной деятельности плода при головном предлежании и имеет свои особенности в конце первого и втором периодах родов: отмечается более высокая базальная частота сердечных сокращений (БЧСС), появление акцелераций в ответ на схватку и ранних децелераций во время потуг. К начальным признакам гипоксии плода в первом периоде родов относятся умеренная тахикардия (БЧСС 175—190 уд/мин) или брадикардия (БЧСС до 100 уд/мин), периодическая кратковременная аритмия или монотонность ритма; во втором периоде родов отмечается снижение БЧСС до 80 уд/мин, периодическая монотонность ритма в сочетании с аритмией. К выраженным признакам гипоксии в первом периоде родов относятся тахикардия до 200 уд/мин или брадикардия до 80 уд/мин, стойкая монотонность ритма или аритмия, длительные поздние урежения ЧСС. Во втором периоде родов — тахикардия свыше 200 уд/мин или брадикардия ниже 80 уд/мин, стойкая аритмия в сочетании с монотонностью или длительным поздним урежением ЧСС. Для оценки динамики родового процесса (раскрытием маточного зева) необходимо ведение партограммы. При нормальном течении родов скорость раскрытия шейки матки в активную фазу родов при тазовом предлежании плода должна быть не менее 1,2 см/ч у первородящих и не менее 1,5 см/ч — у повторнородящих. При установившейся регулярной родовой деятельности (открытие шейки матки на 3—4 см) показано введение обезболивающих (промедол и др.) и спазмолитических средств (но-шпа, баралгин и др.). Хорошие результаты получены при проведении эпидуральной анестезии, которая (кроме обезболивающего эффекта) способствует регуляции родовой деятельности, более быстрому раскрытию шейки матки; во втором периоде родов релаксации мышц тазового дна. Необходимо проводить мероприятия по профилактике гипоксии плода: 2—4 мл 1 % раствора сигетина, 50—100 мг кокар-боксилазы, 10—20 мл 40 % раствора глюкозы, ингаляции увлажненного кислорода и др. Важной задачей являются своевременная диагностика аномалий родовой деятельности и проведение соответствующего лечения. При выявлении нарушений сократительной деятельности матки при тазовых предлежаниях плода чаще, чем при головном, следует решать вопрос о родоразрешении путем кесарева сечения. Наиболее частыми показаниями к экстренному проведению кесарева сечения у женщин с тазовым предлежанием являются слабость родовой деятельности, отсутствие схваток в течение 2—3 ч после излития околоплодных вод, гипоксия плода. При выпадении петли пуповины при доношенном жизнеспособном плоде, неуспешности ее заправления и отсутствии условий для быстрого родоразрешения через естественные родовые пути следует произвести кесарево сечение. Во втором периоде родов необходимо усилить наблюдение за плодом, сердцебиение плода следует выслушивать после каждой потуги. Предпочтительно проводить мониторный контроль с учетом особенностей сердечной деятельности плода у рожениц с тазовым предлежанием. В отличие от головного предлежания появление мекония во время изгнания плода не является признаком гипоксии, так как меконий выдавливается из кишечника механически. Во втором периоде родов с профилактической целью рекомендуется внутривенное капельное введение утеротонических средств (окситоцин). К концу второго периода родов для предупреждения спазма шейки матки рекомендуется ввести 1,0 мл 0,1 % раствора сульфата атропина, или 2,0 мл 2,0 % раствора папаверина гидрохлорида, или другие спазмолитические средства. С момента врезывания ягодиц роженицу укладывают так, чтобы ее таз находился на краю родильной кровати. Во время потуг роженице рекомендуют стопами упираться в подставки, а руками удерживаться за специальные приспособления или прижимать руками бедра к животу для усиления потуг и уменьшения угла наклонения таза. До прорезывания ягодиц вмешиваться в течение родов не следует. При прорезывании тазового конца необходимо произвести срединно-латераль-ную эпизиотомию. При родах в тазовом предлежании различают 4 этапа: 1) рождение плода до пупка; 2) рождения плода от пупка до нижнего угла лопаток; 3) рождение плечевого пояса и ручек; 4) рождение головки. Когда в половой щели показывается пупочное кольцо, наступает момент, чрезвычайно опасный для плода. В это время головка вступает в малый таз и прижимает пуповину, что ведет к гипоксии плода. Если родовой процесс протекает правильно, то рождение туловища и головки завершается быстро. Весь механизм изгнания плечевого пояса и головки должен закончиться в ближайшие 3—5 мин, иначе плод родится в состоянии асфиксии. Прижатие пуповины более 10 мин может закончиться гибелью плода. Плоду, помимо прижатия пуповины, грозит другая опасность — отслойка плаценты, ввиду резкого уменьшения объема матки в связи с рождением туловища плода. Поэтому после рождения плода до пупочного кольца необходима скорая и умелая акушерская помощь. Роды ведут выжидательно, пока плод не родится до пупка. Преждевременное потягивание за ножку или паховый сгиб противопоказано, поскольку это ведет к нарушению членорасположения, запрокидыванию ручек и разгибанию головки плода. Следует обратить внимание на то, не натянута ли пуповина (характер ее пульсации), и при возможности ее ослабить или даже пересечь, а затем ускорить рождение плода. В периоде изгнания при родах в тазовом предлежании необходимо оказание ручного пособия, которое отличается при чисто ягодичном и ножных предлежаниях. Ручное пособие направлено на сохранение членорасположения плода и следование естественному течению родов. В нашей стране наибольшее распространение при чисто ягодичном и ножных предлежаниях получили пособия по методу Н.А.Цовьянова (1929) и метод Морисо—Левре—Лашапелль для выведения последующей головки плода. Ручное пособие при чисто ягодичном предлежании по методу Цовьянова. Основная цель — удержание ножек в течение периода изгнания вытянутыми и прижатыми к туловищу плода, что способствует сохранению нормального членорасположения плода. Тем самым предупреждается возникновение таких неблагоприятных осложнений, как запрокидывание ручек и разгибание головки. При чисто ягодичном предлежании ножки плода вытянуты вдоль туловища и прижимают скрещенные ручки к грудной клетке, а стопы, достигая уровня лица, поддерживают головку согнутой, если она не находится в разогнутом состоянии. Такое расположение ножек превращает тело плода в конус, постепенно расширяющийся кверху. На уровне плечевого пояса он достигает своего максимального объема (в среднем 42 см), который слагается из объема грудной клетки, обеих скрещенных на груди ручек плода и прижатых к ним ножек — все это превышает объем последующей головки (32—34 см), поэтому рождение ее происходит без затруднения. Техника ручного пособия по Цовьянову при чисто ягодичном предлежании заключается в следующем. После прорезывания ягодиц их захватывают руками так, чтобы большие пальцы обеих рук располагались на прижатых к животу бедрах плода, а остальные четыре пальца обеих рук — на поверхности крестца. При таком захватывании ножек предупреждается преждевременное их выпадение и это способствует физиологическому течению механизма родов — движению рождающегося туловища кпереди (к животу матери) по проводной оси таза (рис. 7.3, а,б).
а л б Рис. 7.3. Ручное пособие по Цовьянову при чисто ягодичном предлежании. а — захватывание туловища; б — по мере рождения туловища руки передвигаются к половой щели. По мере рождения туловища плода врач бережно прижимает ножки плода к животу большими пальцами, остальные пальцы рук перемещает вверх по спине, постепенно продвигая руки к половой щели, чем предупреждается выпадение ножек плода, а также запрокидывание ручек за головку. Следует удерживать туловище так, чтобы не образовался задний вид (спинка плода не повернулась кзади). При хорошей родовой деятельности плод быстро рождается до пупочного кольца, а вслед за этим и до нижних углов лопаток. При этом поперечный размер плечиков плода переходит в один из косых размеров, а к моменту рождения плечевого пояса — в прямой размер выхода таза. Ягодицы плода необходимо направлять несколько кзади, чтобы облегчить рождение передней ручки плода из-под лобковой дуги. Для рождения задней ручки плод приподнимают кпереди и из крестцовой впадины рождается задняя ручка. После этого в глубине зияющей половой щели появляются подбородок, рот, нос плода. Если в это время потуги сильны, для освобождения головки достаточно направить ягодицы плода на себя и кверху. При этом головка рождается без какого-либо дополнительного вмешательства. Если же рождение ручек и головки задерживается, то последние освобождают ручными приемами, а головку — приемом Морисо—Левре—Лаша-пелль и значительно реже — акушерскими щипцами (см. акушерские пособия и операции при тазовых предлежаниях). Для удержания головки в согнутом состоянии необходимо, чтобы ассистент осторожно надавливал рукой на дно матки, чтобы оно все время находилось в соприкосновении с опускающейся головкой. При заднем виде чистого ягодичного предлежания прорезывающееся туловище осторожно поворачивается вокруг продольной оси спинкой кпереди, вправо или влево, в зависимости от позиции. Если поворот затрудни-
телен, роды ведут в заднем виде. При повороте плода из заднего вида в передний может произойти запрокидывание ручек плода, что обычно вызывает значительные трудности при их выведении. При ножных предлежаниях осложнения родов и мертворождения встречаются чаще, чем при ягодичных. Возникновение осложнений связано с тем, что рождающиеся ножки не могут расширить родовые пути для беспрепятственного рождения объемистого плечевого пояса и головки. Поэтому при ножных предлежаниях нередко наблюдаются запрокидывание ручек, разгибание головки и ее ущемление в судорожно сократившейся шейке матки. Эти осложнения можно предотвратить, если к моменту изгнания плечевого пояса шейка матки будет раскрыта полностью. В настоящее время при ножных предлежаниях плода, особенно при выпадении ножки (или ножек), при неполном открытии маточного зева методом выбора родоразрешения считают кесарево сечение. Ручное пособие при ножных предлежаниях по методу Цовьянова. До недавнего времени широко применялось предложенное Н.А.Цовьяновым ручное пособие при ножных предлежаниях плода, при котором ножки удерживались во влагалище до полного раскрытия маточного зева. Уточнив путем влагалищного исследования ножное предлежание, стерильной пеленкой покрывают наружные половые органы и ладонью, приложенной к вульве, препятствуют преждевременному выпадению ножек из влагалища (рис. 7.4). Плод во время потуги как бы садится на корточки и образует смешанное ягодичное предлежание, а затем, продвигаясь по родовому каналу, оказывает сильное давление на нервное крестцовое сплетение, усиливая схватки и потуги. Противодействие рождающимся ножкам следует оказывать до тех пор, пока не наступило полное раскрытие маточного зева, на что указывает сильное выпячивание промежности предлежащей частью плода, зияние заднепроходного отверстия, частые и энергичные потуги, стояние контракци-онного кольца на 5 поперечных пальцев выше лобка. Когда ягодицы спускаются до преддверия влагалища, ножки плода, несмотря на оказываемое им противодействие, начинают выступать из-под боковых сторон ладони акушера. Это соответствует полному раскрытию маточного зева. Как только установлено полное раскрытие маточного зева, противодействие ножкам больше не оказывают, и ножки, а вслед за ними ягодицы плода и его туловище рождаются без затруднений. После рождения туловища до нижних углов лопаток ручное пособие оказывают, как при ягодичном предлежании. Непременным условием успешного ведения родов указанным методом является внутривенное введение утеротонических средств, систематическое (после каждой потуги) выслушивание сердечных тонов плода стетоскопом, а лучше ультразвуковым датчиком с цифровым обозначением или с помощью кардиотокографа, наблюдение за высотой стояния контракционного кольца, за выделениями из половых путей (возможна отслойка плаценты, разрыв шейки матки). Ручное пособие по Цовьянову не всегда предупреждает выпадение ножек, запрокидывание ручек и затруднения при выведении ручек (плечевого пояса) и головки плода. В подобных ситуациях прибегают к классическому ручному пособию с целью рождения ручек и головки плода. Классическое ручное пособие оказывается при самопроизвольных родах, после рождения туловища до нижнего угла лопаток или при оказании пособия по Цовьянову, если рождение плечевого пояса и головки не совершается в течение 2—3 мин. При потягивании плода за туловище и несвоевременном его отклонении кпереди может произойти резкое разгибание головки и повреждение позвоночных артерий, которые проходят в поперечных отростках шейных позвонков и кровоснабжают мозг и шейный отдел позвоночника. Важно отметить, что на уровне С]у спинного мозга у плода расположены клетки спинального дыхательного центра. Даже незначительные повреждения стенки позвоночной артерии могут вызвать ее спазм, нарушение вертебробазилярного кровотока и привести к молниеносной смерти плода в процесе родов или развитию параличей у новорожденного. Кроме того, грубые манипуляции во время оказания пособия при выведении головки могут привести к травме шейного отдела позвоночника и повреждению спинного мозга. Метод Bracht. В Европе при родах в тазовом предлежании используется метод Bracht, при котором плод спонтанно рождается до пупка. Затем тело ребенка удерживают и, не сдавливая, отклоняют в сторону симфиза матери. Применяемая сила при этой процедуре должна быть умеренной. Удержание ребенка в этой позиции усиливает маточные сокращения и умеренного давления ассистента над лобком на головку плода часто достаточно, чтобы завершить роды спонтанно. В некоторых случаях туловище плода после его выхождения из родовых путей поворачивается спинкой не кпереди, как это бывает при типичном механизме родов, а кзади. Образующийся при этом задний вид осложняет течение родов, так как последующая головка прорезывается в заднем виде прямым своим размером, а не малым косым, как при переднем виде. Возникающие трудности для прохождения головки через родовые пути часто являются причиной гибели плода от внутричерепной травмы, у матери возникают глубокие разрывы промежности. Задний вид ягодичного предлежания часто самопроизвольно переходит в передний. Если этого не происходит, необходимо оказать соответствующую помощь. Как только обнаруживается, что крестец, подколенная ямка, пятки плода обращены кзади, родившуюся голень плода обхватывают через стерильную пеленку и потягивают книзу, одновременно вращая ее в сторону большого пальца стопы с тем, чтобы туловище плода до появления из половой щели нижних углов лопаток установилось в одном из косых размеров со спинкой, обращенной кпереди. Если предотвратить образование заднего вида не удалось, что является серьезным осложнением операции, то предложенные для таких случаев методы извлечения головки очень редко дают благоприятные результаты. И в большинстве таких случаев дети рождаются мертвыми или умирают от тяжелой родовой травмы. Травму получает и роженица. Поэтому после не очень продолжительных и не очень энергичных попыток освободить головку сердцебиение плода обычно не прослушивается. В такой ситуации следует произвести перфорацию головки. Тяжелым осложнением при родах в чисто ягодичном предлежании является вколачивание ягодиц, которое может быть вследствие слабости родовых сил, а при крупном плоде как признак клинического несоответствия между тазовым концом плода и тазом матери. Иногда наблюдается запрокидывание ручек плода за головку различной степени выраженности. Запрокидыванию ручек способствуют несвоевременные попытки к извлечению плода (при недостаточном раскрытии маточного зева, слабости родовых сил, узком тазе и т.д.). Ручки теряют типичное расположение, отходят от грудки вверх к личику. Отходя кверху, ручки располагаются или впереди личика, по бокам головки, или запрокидываются на затылок (I, II, III степени). Нередко при тазовых предлежаниях плода возникает необходимость досрочного родовозбуждения (иммуноконфликт, ОПГ-гестоз, хроническая гипоксия плода и др.), как при наличии плодного пузыря, так и при его отсутствии. Для родовозбуждения используют капельное внутривенное введение окситоцина, простагландина или их сочетание. При отсутствии готовности родовых путей к родам, особенно при преждевременном излитии околоплодных вод, недоношенной беременности производят кесарево сечение. Во время кесарева сечения у женщин с тазовым предлежанием плода ребенка необходимо извлекать за ножку или паховые сгибы. Для оказания новорожденному первой помощи в родильном зале необходимо присутствие неонатолога. При осмотре ребенка не только оценивается его состояние по шкале Апгар на 1-й и 5-й минутах жизни, определяется КОС пуповинной крови, но и обращается внимание на выявление признаков внутричерепной травмы, нарушения мозгового кровообращения. Довольно часто (до 20—22 %) у новорожденных, рожденных в тазовом предлежании, выявляется дисплазия тазобедренных суставов, требующая корригирующей терапии с первых дней жизни. Детей, рожденных в тазовом предлежании, следует относить к группе высокого риска. Течение и ведение третьего периода родов не отличается от такового при головном предлежании. Послеродовой период у большинства родильниц протекает нормально. Однако послеродовые заболевания наблюдаются чаще, чем при головных предлежаниях. Это связано с более частым повреждением мягких родовых путей, что обусловлено более частым применением пособий и хирургических вмешательств в связи с возникновением осложнений. Прогноз для плода менее благоприятен, чем при головных предлежаниях в плане ближайших и отдаленных последствий.
МНОГОПЛОДНАЯ БЕРЕМЕННОСТЬ Многоплодной называется беременность двумя или большим количеством плодов. При беременности двумя плодами говорят о двойне, тремя — о тройне и т.д. Дети, родившиеся от многоплодной беременности, называются близнецами. Многоплодная беременность встречается в 0,7—1,5 % случаев, в настоящее время наблюдается тенденция к увеличению частоты ее наступления в связи с гиперстимуляцией овуляции у женщин, страдающих бесплодием, при экстракорпоральном оплодотворении. При этом происходит одновременное созревание нескольких фолликулов — 3—4 и более и соответственно при оплодотворении нескольких яйцеклеток может возникать многоплодная беременность. Тройни рождаются в 1 % случаев многоплодных родов. Перинатальная смертность при многоплодной беременности в 3—4 раза выше, чем при одноплодной. Перинатальные потери находятся в прямой зависимости от массы тела детей, составляя в среднем 10 %. Перинатальная смертность среди монозиготных детей в 2,5 раза выше, чем среди дизигот-ных двоен, и особенно высока при моноамниотических двойнях — редком варианте монозиготной двойни, когда оба плода находятся в одной амнио-тической полости. В связи с этим многоплодную беременность и роды относят к состоянию, пограничному между нормой и патологией. Этиология и патогенез. В развитии многоплодной беременности определенное значение имеет наследственность. Многоплодная беременность чаще встречается в семьях, где мать или отец, или оба супруга произошли из двойни или большего числа плодов. При этом большее значение имеет генотип матери. В литературе приведены многочисленные доказательства значимости наследственного фактора. Имеется описание случая, когда за 33 года замужества роженица родила 44 ребенка: 13 двоен, 6 троен. У другой семейной пары (женщина из четверни, а муж из двойни) наблюдалось рождение 3 двоен, 6 троен и 2 четверни. В возникновении многоплодной беременности большую роль играет повышение уровня фолликулостимулирующего гормона, который способствует созреванию нескольких яйцеклеток. Двойни наиболее часто являются результатом оплодотворения двух отдельных яйцеклеток (рис. 8.1). Это двуяйцевые или дизиготные двойни. Среди всех видов двоен дизиготные наблюдаются в 70 %. Созревание двух и более яйцеклеток может происходить как в одном яичнике (ovulatio uniovariales), так и в двух (ovulatio biovariales). Дизиготные близнецы могут быть как одно-, так и разнополыми, и находиться в той же генетической зависимости, что и родные братья и сестры. Одна треть двоен развивается из единственно оплодотворенной яйцеклетки, которая впоследствии делится на две сходные структуры, каждая с
Однояйцевые близнецы всегда однополые, имеют одну группу крови, одинаковый цвет глаз, волос, кожный рельеф кончиков пальцев, форму и расположение зубов. При большем числе плодов (тройня, четверня и т.д.) близнецы могут быть как монозиготными, так и дизи-готными в различных сочетаниях. Однозначной гипотезы, объясняющей формирование монозиготной двойни, нет. Монозиготные двойни формируются вследствие деления оплодотворенной яйцеклетки в различных ранних стадиях ее развития.
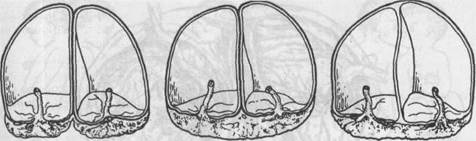
1. При разделении до формирования внутреннего слоя клеток (в стадии морулы) и преобразования наружного слоя клеток бластоциты в элементы хориона, что имеет место в первые 72 ч после оплодотворения, развиваются два амниотических мешка и два хориона. В результате образуется диамниотическая, дихориальная монозиготная двойня. Могут наблюдаться две морфологически раздельные плаценты или одна плацента, состоящая из двух, слившихся воедино. 2. Если разделение происходит между 4-м и 8-м днем после оплодотво 3. Если к моменту разделения закладка амниона уже произошла, что 4. При разделении яйцеклетки в более поздние сроки (после формиро При многоплодной беременности каждая оплодотворенная яйцеклетка, внедряясь в отпадающую оболочку, образует свои водную и ворсинчатую оболочки, из которых впоследствии развивается своя плацента. Различие возможно в зависимости от того, как далеко или близко друг от друга внедрились яйцеклетки в отпадающую оболочку (рис. 8.2). Если близко, то края обеих плацент соприкасаются, и это создает впечатление единого образования. В действительности такое слияние плацент кажущееся, поскольку каждая плацента имеет свою сосудистую сеть, каждый плодный
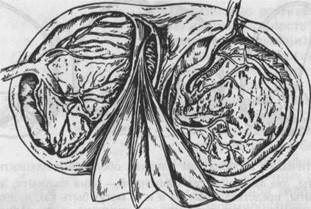
А б в Рис. 8.2. Схематическое изображение плодных оболочек и плаценты при двойне, а —две плаценты, два амниона, два хориона; б — одна плацента, два амниона, два хориона (варианты, представленные на а и б, могут быть как при одно-, так и при двуяйцевой двойне); в — одна плацента, два амниона, один хорион (однояйцевая двойня). мешок имеет свою водную и ворсинчатую оболочки. Перегородка между двумя плодными мешками состоит из четырех оболочек: двух водных и двух ворсинчатых, а отпадающая оболочка общая (двухориальные близнецы). Если же оплодотворенные яйцеклетки внедрились на значительном расстоянии, то плаценты развиваются отдельными образованиями, а каждое яйцо имеет свою отдельную отпадающую оболочку. При двуяйцевой двойне близнецы могут быть как однополыми, так и разнополыми, группа крови как одинаковой, так и различной. Однояйцевая двойня возникает в тех случаях, когда при полном разделении яйца оба зачатка располагаются на расстоянии друг от друга. Каждый из развивающихся зародышей имеет отдельный амнион и, таким образом, они оказываются обособленными или биамниотическими двойнями. Если оба амниотическта. меижа. чмшот cfouwvv xopwm, а перегородка для них состоит из двух амнионов, в этом случае двойни называют монохориальны-ми, они имеют общую плаценту. Иногда зачатки располагаются так близко, что образуется общая для обоих зародышей амниотическая полость — развивается моноамниотическая двойня. Простым способом определить принадлежности родившихся близнецов к однояйцевой или двуяйцевой двойне является осмотр последа — при однояйцевой двойне перегородка между амниональными полостями состоит из двух оболочек — двух амнионов, а при двуяйцевой — из 4 оболочек: двух амнионов и двух хорионов (рис. 8.3). В монохориальных плацентах часто можно обнаружить сосудистый анастомоз — либо артерии с артерией, либо артерии с веной. Наиболее неблагоприятное сосудистое соединение артерии с веной. Артериовенозное соединение осуществляется через капиллярную систему плаценты. Вследствие такого анастомоза кровь оттекает от артерии к вене от одного плода к другому, т.е. в плацентарных сосудах происходит смещение крови обоих близнецов. В бихориальных плацентах артериовенозный анастомоз развивается значительно реже. Последствия артериовенозного анастомоза могут быть весьма серьезными. Если в сосудистой системе плаценты кровяное давление симметрично, оба близнеца развиваются в одинаковых условиях питания и развития. Однако при однояйцевых двойнях это равновесие может быть нарушено вследствие асимметричного плацентарного кровооб-
Рис. 8.3. Послед при двуяйцевой двойне: четыре оболочки — два амниона и два хориона, составляющие перегородку между амниотическими полостями. ращения, и тогда один из близнецов получает больше крови, чем другой. Последний не получает достаточного питания и оказывается в худших условиях для своего развития. При резком нарушении равновесия в системе плацентарного кровообращения один из близнецов принимает на себя осуществление собственного кровообращения и кровообращения близнеца. Сердце последнего становится бездеятельным, а близнец превращается в "бессердечного" урода (acardiakus). В других же случаях при этих же условиях один из близнецов постепенно истощается, умирает и мумифицируется, превращается в бумажный плод (fetus papyraceus), который рождается после живого в виде придатка к нему. Смерть одного из плодов может быть причиной нарушения коагуляци-онных свойств крови, приводить к диссеминированному внутрисосудистому свертыванию, гипофибриногенемии. Кроме того, формирование артериове-нозного анастомоза создает условия для развития хронической внутриутробной недостаточности питания и анемии одного из плодов (концентрация гемоглобина может быть 80 г/л и меньше). Если у близнеца с недостаточным питанием отмечается пониженное АД и общее недоразвитие, то у плода с повышенным питанием — артериальная гипертония, гипертрофия сердца, гидрамнион, гиперволемия и полицитемия. Неонатальный период у такого плода может быть осложнен опасной перегрузкой сердца и сердечной недостаточностью. Полицитемия может осложнить течение неонатального периода тяжелой гипербилирубинемией и желтухой. При многоплодной беременности пороки развития плода в 2 раза превышают их частоту у женщин с одноплодной беременностью и наиболее характерны для монозиготных плодов. Врожденные дефекты при многоплодной беременности могут быть классифицированы на: 1) встречающиеся только при многоплодной беременности (сросшиеся близнецы, последствия обратной артериальной перфузии у двоен); 2) чаще встречающиеся у близнецов (гидроцефалия, пороки сердца, единственная артерия пуповины и дефекты нервной системы, стойкие деформации стопы, асимметрия черепа, врожденные вывихи бедра).
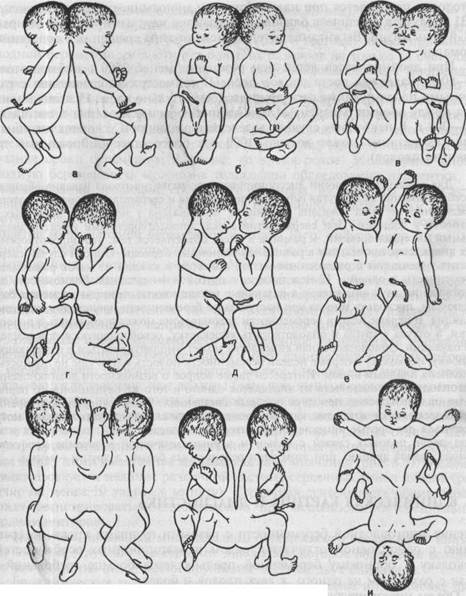
Ж 3 Рис. 8.4. Типы сросшихся близнецов. а—в — краниопаги; г—ж — торакопаги; з, и — пигопаги. К наиболее частым типам срастания относятся торакопаги (сращение в области грудной клетки), омфалопаги (сращение в области пупка и хрящом мечевидного отростка), краниопаги (сращение гомологичными частями черепа), пигопаги и ишиопаги (соединение боковых и нижних отделов копчика и крестца), а также неполное расхождение: раздвоение только в одной части или области тела (рис. 8.4). Настороженность в отношении этой патологии повышается при идентификации моноамниотических близнецов. В 31 % случаев сросшиеся близнецы рождаются мертвыми и в 34 % умирают в 1-й день жизни. Выживание детей зависит от типа сращения и сочетанных аномалий. При двойнях масса детей при рождении менее 2500 г наблюдается в 40—60 %. Задержка роста плодов после II триместра по сравнению с единичными плодами также регистрируется значительно чаще. Разница в массе тела между обоими близнецами при двойнях обычно невелика и составляет 200—300 г. В некоторых случаях вследствие различия в условиях питания и развития разница может достичь 1000 г и более (диссоциированный тип развития плодов). Для объяснения причин диссоциированного развития плода издавна обращает на себя внимание выдвинутая гипотеза сверхзачатия и сверхоплодотворения, которая определенно не была доказана у женщин, но доказана у некоторых животных, в частности у лошадей. При сверхзачатии между оплодотворениями имеется значительный интервал времени, и разница в массе объясняется тем, что оплодотворение двух яйцеклеток происходит в разные овуляционные периоды. Описан случай сверхзачатия у женщины с раздвоением матки, при этом в каждой из маток развивалась беременность: в одной — 12-недельная, а в другой — 4-недельная. Возможность оплодотворения двух яйцеклеток в различные овуляционные периоды не может быть исключена, поскольку иногда при наступлении беременности происходит очередная овуляция. В первые недели беременности сперматозоид может проникнуть в полость матки, а оттуда в трубы и оплодотворить яйцеклетку, освободившуюся при последней овуляции. Оплодотворенная яйцеклетка может имплантироваться в отпадающую оболочку, поскольку в первые недели беременности полость матки еще не полностью выполнена плодным яйцом. Интересен также вопрос о возможности возникновения многоплодной беременности из яйцеклеток одного и того же овуляционного периода, но оплодотворение при двух половых сношениях. Такое супероплодотворение теоретически возможно, так как во время овуляции в некоторых случаях могут выделяться две зрелые яйцеклетки. В литературе описан случай, когда белая женщина после половых связей с белым и черным мужчиной в течение короткого периода родила двойню, при этом один ребенок был белый, а другой — мулат. Дата добавления: 2014-11-24 | Просмотры: 2190 | Нарушение авторских прав |


 Глава 8
Глава 8 возможностью развиваться в отдельную индивидуальность (однояйцевые, монозиготные двойни).
возможностью развиваться в отдельную индивидуальность (однояйцевые, монозиготные двойни).