|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
РАЗРЫВЫ МАТКИ. Разрывы матки — нарушение ее целости во время беременности или в родахРазрывы матки — нарушение ее целости во время беременности или в родах. По данным различных авторов, число случаев разрывов матки составляет 0,1—0,005 % от общего числа родов. В настоящее время число разрывов матки в нашей стране исчисляется сотыми долями процента. Разрывы матки при беременности возникают значительно реже, чем во время родов, и составляют 9,1 % от всех разрывов. Особенно редко они встречаются в первой половине беременности. Материнская летальность и перинатальная смертность при этом осложнении беременности и родов чрезвычайно высоки и составляют соответственно 3—4 и 40 %. Классификация. Существует множество классификаций разрывов матки, каждая из которых имеет достоинства и недостатки. В нашей стране получила широкое распространение классификация, предложенная Л.С.Персианиновым (1964), в которой разрывы матки подразделяются по ряду признаков. I. По времени происхождения: 1) разрывы во время беременности; 2) разрывы во время родов. II. По патогенетическому признаку: 1. Самопроизвольные разрывы матки (происходящие без каких-либо вме 1) механические (при наличии механического препятствия для рождения плода); 2) гистопатические (при патологических изменениях маточной стенки); 3) механогистопатические (при сочетании механического препятствия для родоразрешения и патологических изменений маточной стенки). 2. Насильственные разрывы матки: 1) травматические (от грубого вмешательства во время родов или во время беременности и родов от случайной травмы); 2) смешанные (от внешнего воздействия при наличии перерастяжения нижнего сегмента). III. По клиническому течению: 1) угрожающий разрыв; 2) начавшийся разрыв; IV. По характеру повреждения: 1) трещина (надрыв); 2) неполный разрыв (не проникающий в брюшную полость, захватывающий только слизистую оболочку и мышечный слой) происходит в тех местах матки, где брюшина рыхло соединена с мышечным слоем, обычно в боковых отделах нижнего сегмента матки, по ее ребру. Подобный разрыв сопровождается образованием гематомы в рыхлой клетчатке таза, чаще между листками широкой связки матки или под ее брюшинным покровом. Гематома может достигать печеночной области; 3) полный разрыв — проникающий в брюшную полость, захватывает все мышечные слои. Полные разрывы встречаются в 9—10 раз чаще, чем неполные. V. По локализации: 1) разрыв в дне матки; 2) разрыв в теле матки; 3) разрыв в нижнем сегменте; 4) отрыв матки от сводов влагалища. Наиболее часто встречаются разрывы матки в нижнем сегменте, по передней или боковой ее поверхности. Разрывы в теле и в дне матки, как правило, происходят в области старого рубца после ранее перенесенного оперативного вмешательства. Этиология и патогенез. Разрывы матки были известны еще в XVI в., но обстоятельно это осложнение беременности было описано в конце XIX в. В учениях о разрывах матки в родах отчетливо вырисовывались два главных направления. Представителем одного из них являлся Бандль [Bandl, 1875], создавший механическую теорию происхождения разрывов матки и описавший стадии их развития. Непременным условием разрыва матки, согласно его учению, является механическое препятствие рождению плода через естественные родовые пути на фоне бурной родовой деятельности. Описав классическую ("типичную") картину механического разрыва матки, Бандль в то же время обращал внимание на частые разрывы матки у повторнородящих. Он не мог точно объяснить причину и полагал, что возможно "микроскоп объяснит" это явление. Разрывы матки в отсутствие несоответствия размеров таза и головки считались бессимптомными. Второе направление возникло в начале XX в., когда Н.З.Иванов (1901), а за ним Я.Ф.Вербов (1911) установили, что основными причинами разрывов матки в родах являются глубокие патологические процессы в мускулатуре последней — воспалительные, дегенеративные, возникающие до и во время беременности или даже во время текущих родов. Согласно созданной названными авторами функциональной теории самопроизвольного разрыва матки, последний возникает вследствие того, что хрупкая ткань органа не выдерживает повышения внутриматочного давления и разрывается. Однако Я.Ф.Вербов, в общем правильно разрешивший вопрос о патогенезе разрывов матки, впал в другую по сравнению с Бандлем крайность. Отрицание значения перерастяжения матки в этиологии ее разрыва привело Я.Ф.Вербова к ошибочному утверждению о невозможности распознать начинающийся разрыв матки при морфологических изменениях мышечной ткани. Скудные симптомы разрыва матки при этом обозначались как "атипичные". В исследованиях отечественных ученых И.Ф.Жорданиа и особенно Л.С.Персианинова, проведенных в 50-е годы XX в., было установлено значение механического и гистопатического факторов как причины разрыва матки. Предполагалось, что при разрывах матки почти всегда имеются морфологические изменения ее мускулатуры и лишь в небольшом проценте случаев наблюдается только выраженное перерастяжение нижнего сегмента. Таким образом, многие исследователи рассматривали дегенеративные изменения мускулатуры матки как фактор, предрасполагающий к разрыву, пере- растяжение же матки — как непосредственно воздействующий. Отечественные ученые описали клиническую картину разрывов матки, связанных с гистопатическим фактором. В настоящее время в связи с расширением показаний к абдоминальному родоразрешению, частыми реконструктивно-пластическими операциями на матке соотношение удельного веса основных патогенетических факторов разрыва матки также изменилось— чаще наблюдаются разрывы матки по рубцу. Современными акушерами признаются следующие этиопатогенетичес-кие факторы разрыва матки во время беременности и родов: механические препятствия рождению плода, гистопатические изменения миометрия, насильственный фактор при родоразрешающих операциях, сочетание перечисленных факторов. Механическое препятствие рождению плода является важным фактором в патогенезе разрывов матки. В настоящее время оно встречается не более чем в 10 % (ранее 25—35 %) от общего числа разрывов. Механический фактор при разрывах матки наблюдается чаще всего в связи с клинической несоразмерностью между головкой плода и тазом матери: разгибательные предлежания, асинклитические вставления головки, гидроцефалия, крупный плод. Разрыв матки может произойти при неправильном положении плода, Рубцовых изменениях шейки матки и влагалища, наличии опухоли в малом тазе, препятствующих продвижению плода. Разрывы матки при несоразмерности предлежащей части плода и таза происходят чаще всего при хорошей сократительной активности матки, полном открытии шейки матки и локализуются в нижнем ее сегменте. При наличии препятствия к изгнанию плода усиливающаяся работа матки обусловливает постепенное смещение основной массы мускулатуры кверху, к дну матки (ретракция). При этом 'масса мышечных волокон в стенках нижнего сегмента матки все более уменьшается и нижний сегмент все более истончается и перерастягивается (выраженная дистракция). Перерастяжение нижнего сегмента и разрыв матки особенно легко происходят в тех случаях, когда шейка матки (чаще передняя губа) не сместилась за головку плода и ущемилась между ней и стенками таза. Фиксация части шейки матки к стенкам таза приводит к еще большему перерастяжению нижнего сегмента за счет сокращающихся мышц тела матки. Наконец, степень растяжения и истончения нижнего сегмента матки, в который как бы рождается плод, изгоняемый телом матки, превышает максимально возможную для данной мышцы. Первоначально в области нижнего сегмента появляется трещина, при этом разрываются сосуды, и в стенке матки образуется гематома. Вслед за этим происходит непосредственно разрыв стенки. При полном разрыве матки и повреждении крупных сосудов начинается кровотечение в брюшную полость. При разрыве матки в передней части нижнего сегмента или отрыве ее от сводов влагалища в разрыв иногда вовлекается мочевой пузырь. При неполном разрыве матки образуется гематома в различных местах в зависимости от локализации повреждения: между листками широкой связки матки, под серозным покровом матки, в предпузырной клетчатке (серозный покров не поврежден). Гистопатические изменения миометрия. В настоящее время эти изменения являются ведущими в генезе разрыва матки. На их долю приходится более 90 % от всех разрывов. Они определяются Рубцовыми, атрофическими и дистрофическими изменениями миометрия после осложненных родов, большого числа родов (3 и более), абортов, после неоднократных выскаб- ливаний матки по поводу нарушений менструального цикла, неразвивающихся беременностей, выкидышей, операций на матке (ушивание перфораций, миомэктомия). Наибольшее значение при таком механизме разрыва имеют неполноценные рубцы на матке после кесарева сечения, обусловленные неправильной техникой зашивания, наличием инфекции во время операции, заживлением операционной раны вторичным натяжением, гиалино-зом рубца и его истончением. Расположение плаценты в области послеоперационного рубца нередко сопровождается глубокой инвазией элементов трофобласта в миометрий, что еще более усиливает угрозу разрыва матки при ее растяжении и сокращении. Инфицирование беременной матки или развитие беременности на фоне инфекции, приводящей к формированию деструктивного метроэндометрита с разрушением миометрия, увеличивает вероятность его несостоятельности в процессе осложненных родов и способствует в последующем разрывам матки. Пороки развития матки (дивертикул, рудиментарный рог матки) также могут быть причиной ее разрыва. В этих случаях разрыв происходит, как правило, в ранние сроки беременности и его клиническая картина совпадает с таковой при нарушенной эктопической беременности (см. "Внематочная беременность"). При выраженном рубцовом изменении миометрия (в первую очередь при наличии рубца на матке) во время беременности ткани не способны к растяжению под влиянием роста плода, а во время родов — перенести растяжения, имеющиеся даже при неосложненной родовой деятельности, тем более в случае применения утеротонических препаратов, что приводит к разрыву тканей. В процессе родов при патологических изменениях маточной стенки даже незначительное несоответствие размеров таза матери и предлежащей части плода способствует разрыву матки. Разрыв матки вследствие гистопатических ее изменений наступает незаметно: патологически измененная стенка матки не разрывается, а как бы расползается в месте наиболее глубоких очаговых ее изменений. В зависимости от локализации этих изменений местоположение разрыва может быть различным. У беременных, перенесших ранее кесарево сечение, разрыв локализуется обычно в месте бывшего рубца. У многорожавших женщин, у которых предшествовавшие роды заканчивались наложением щипцов и имелось септическое заболевание в послеродовом периоде, или у которых при предыдущих родах было (либо имеется при настоящих) предлежание плаценты, или которые страдали хроническим эндоцервицитом, наиболее патологически измененными и поэтому неустойчивыми оказываются ткани в нижнем сегменте матки и шейке, где и происходит разрыв. При этом разрыв шейки матки часто переходит на нижний сегмент или ребро матки. Насильственный фактор при родоразрешающих операциях. В настоящее время этот фактор как основной встречается редко. К насильственным факторам относятся давление на дно матки (прием Кристеллера), применение акушерских родоразрешающих, в частности штодоразрушающих, операций без учета имеющихся условий, с нарушением техники их выполнения; использование длительной» стимуляции окситоцином — более 5 ч с превышением разовой (10 ЕД), а иногда и суточной (20 ЕД) дозы, особенно у рожениц старше 35 лет, многорожавших, при многоплодной беременности и крупном плоде. К факторам насильственного разрыва следует отнести попытку поворота плода при запущенном поперечном положении, форси-
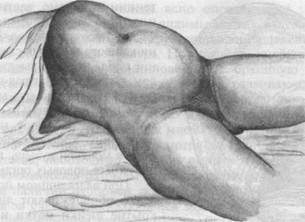
Рис. 23.6. Угрожающий разрыв матки. Перерастяжение нижнего сегмента. Высокое расположение контракционного кольца. рованное извлечение плода за тазовый конец с освобождением запрокинутых ручек, с разогнутой головкой, родоразрешение при неполном открытии маточного зева. У беременных, подвергшихся механическому воздействию извне (удар в живот, дорожные катастрофы), также может наблюдаться разрыв матки. Сочетание механических и гистопатических причин. В настоящее время разрыв матки нередко происходит при сочетании структурных ее изменений и механического препятствия рождению плода. Гистопатические изменения миометрия при этом являются фоном, на котором малейшие погрешности в ведении родов могут привести к разрыву матки. Клиническая картина и диагностика. Клиническая картина разрыва матки весьма разнообразна. Различают несколько вариантов. 1. "Типичный" классический разрыв матки. Происходит при несоразмерности между плодом и тазом матери. В своем клиническом развитии разрыв матки обычно проходит три стадии: угрожающего, начавшегося и совершившегося. Клинические признаки угрожающего разрыва матки обусловлены перерастяжением нижнего сегмента. Для этой стадии разрыва характерна интенсивная усиливающаяся родовая деятельность; со временем схватки приобретают судорожный характер, паузы между ними укорачиваются. Поведение роженицы беспокойное, она кричит, держится руками за живот. Лицо испуганно, с расширенными глазами. Губы и язык пересыхают, пульс учащается, температура тела нередко повышается. В связи со сдавлением мочевого пузыря и уретры мочеиспускание затрудняется. При осмотре и объективном исследовании обнаруживаются резко болезненная в нижней части матка, напряженные, болезненные, иногда асимметрично расположенные круглые связки матки, отек наружных половых органов и влагалища. Ниже и на уровне пупка или несколько выше определяется глубокая и ясно видимая косо идущая поперек матки борозда — контракционное кольцо, представляющее собой четко выраженную фаницу между сокращенным телом матки и перерастянутым нижним сегментом (рис. 23.6). Матка при этом как бы разделена на две различные по консис-
тенции и форме части — верхнюю и нижнюю и приобретает при этом форму песочных часов. Из-за напряжения живота и частых схваток сердцебиение плода нередко выслушивается с трудом; развивается острая гипоксия плода, может наступить его гибель, так как сильные и длительные сокращения матки обусловливают нарушения плацентарного кровообращения. Переполняется мочевой пузырь, появляется отек наружных половых органов.
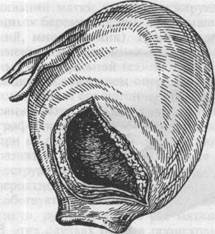
При влагалищном исследовании нередко обнаруживают либо полное открытие шейки матки и родовую опухоль головки плода, либо отечную шейку матки, ущемленную между плотно прилегающей головкой плода и костями таза. В последней ситуации может создаваться ложное впечатление об отсутствии полного открытия шейки матки. В таких условиях влагалищное исследование необходимо проводить чрезвычайно осторожно, без малейшего насилия и грубых движений исследующих пальцев; не нужно пытаться оттолкнуть головку для выяснения степени ее подвижности, а также для опорожнения мочевого пузыря. Малейшее насилие, грубый прием могут привести к разрыву матки. Клиническая картина начавшегося разрыва матки определяется нарушением целости тканей нижнего сегмента, разрывом сосудов и появлением гематомы в стенке матки. На фоне симптомов перерастяжения нижнего сегмента матки появляются симптомы эректильной стадии шока: общее возбужденное состояние роженицы, громкий крик, испытываемое ею чувство сильного страха, сопровождающееся расширением зрачков. Схватки принимают судорожный характер, матка между схватками не расслабляется. Появляются болезненные потуги в отсутствие продвижения плода, высоко стоящей головке и полном открытии шейки матки. Из половых путей могут появляться сукровичные или кровяные выделения, а в моче — примесь крови. Кровяных выделений при начавшемся разрыве может и не быть, но если они появляются на фоне угрозы разрыва, то всегда служат признаком начала разрыва. Плод обычно погибает внутриутробно от гипоксии. Клиника совершившегося разрыва сопровождается рядом характерных признаков: резкой болью в животе на высоте одной из схваток, внезапным прекращением родовой деятельности (внезапное "затишье" после "бури"), симптомами торпидной стадии шока и внутреннего кровотечения. Кожные покровы роженицы бледнеют, зрачки расширяются, глаза западают, пульс учащается и слабеет, дыхание становится поверхностным, появляются тошнота, рвота, головокружение до потери сознания. При полном разрыве (рис. 23.7) плод, а нередко и послед могут перемещаться в брюшную полость. Сердцебиение плода прекращается, если он не погибает еще раньше. Предлежащая часть плода, которая до этого была плотно прижата ко входу в таз, обнаруживается теперь высоко над входом или сбоку от него; все части плода ясно определяются, а при тонкой пер<едней брюшной стенке становятся видимыми, как будто они лежат под самой кожей. Рядом с плодом пальпируется отклонившаяся в сторону маленькая, хорошо сократившаяся матка. Наблюдается умеренное кровотечение из влагалища. В связи с проникновением в брюшную полость крови появляется болезненность при пальпации живота, развиваются явления раздражения брюшины — симптом Щеткина—Блюмберга. 2. Разрыв матки при гистопатических изменениях миометрия. Разрывы матки при гистопатических изменениях миометрия протекают без выраженной клинической картины, однако, несмотря на стертый и невыраженный характер симптомов, необходимо уметь их выявлять. Во время беременности разрывы матки гистопатического генеза обычно происходят при наличии рубцовой ткани в матке, которая не выдерживает перерастяжения за счет увеличивающейся массы плода. Симптомы угрожающего разрыва матки обусловлены перерастяжением рубцовой ткани и покрывающей ее брюшины. При этом рефлекторно возникают тошнота, рвота, боли в эпигастральной области, которые затем локализуются внизу живота, иногда больше справа. При пальпации матки обращают на себя внимание болезненность в области рубца, иногда локальная, а также косвенные признаки его несостоятельности: углубления, неровности. Клиника начавшегося разрыва матки по рубцу во время беременности определяется наличием гематомы в области рубцовой ткани и характеризуется следующими симптомами: тошнотой, рвотой, головокружением, болями в области рубца, гипертонусом матки, признаками острой гипоксии плода. Могут появиться кровяные выделения из половых путей. Во время родов при угрожающем гистопатическом разрыве к симптомам, наблюдающимся во время беременности, при угрозе разрыва матки, присоединяются различные варианты нарушения сократительной деятельности матки: дискоординация или слабость родовой деятельности, особенно после излитая околоплодных вод, сочетание беспокойного поведения роженицы с болезненными, но слабыми и объективно непродуктивными схватками. При начавшемся разрыве матки гистопатического генеза в первом периоде родов в связи с наличием гематомы в стенке матка между схватками не расслабляется; наблюдается постоянное ее напряжение, и она становится болезненной при пальпации. В связи с гипертонусом матки выявляются симптомы гипоксии плода. Могут быть кровяные выделения из половых путей, особенно на фоне ослабления или прекращения схваток. Во втором периоде родов характерными симптомами разрыва матки гистопатического генеза являются беспокойство роженицы; боли внизу живота, крестце; слабые, но болезненные потуги, постепенно ослабевающие вплоть до полного прекращения; кровяные выделения из влагалища; острая гипоксия плода. Симптомы совершившегося разрыва матки гистопатического генеза вполне сходны с наблюдающимися при механическом разрыве, с той лишь разницей, что при морфологически измененной матке они развиваются более постепенно, не так ярко выражены и не все обязательно бывают в наличии. В основном это симптомы геморрагического шока. При разрыве гистопатического типа ввиду постепенно развивающегося дефекта тканей плод может родиться живым самопроизвольно через естественные родовые
пути. Предположить наличие разрыва матки в послеродовом периоде чаще всего позволяют нарастающие симптомы геморрагического шока.
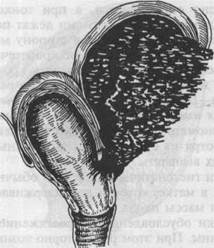
Вне зависимости от этиологии разрыва матки (механической или гисто-патической) в любом периоде родов может произойти неполный разрыв матки (рис. 23.8). Он чаще локализуется в нижнем сегменте матки, по ребру и обычно сопровождается образованием гематомы в рыхлой клетчатке таза, между листками широкой связки матки или под ее брюшинным покровом. Образование гематомы сопровождается болями внизу живота вплоть до резких, иногда с иррадиацией в крестцовую область и в ногу. В процессе родов при указанном виде разрыва наружное кровотечение может отсутствовать. В случае большой кровопотери возникают симптомы внутреннего кровотечения. Состояние женщины ухудшается, отмечаются бледность кожных покровов, частый пульс, снижение артериального давления. Если при неполном разрыве матки плод родится самопроизвольно через естественные родовые пути, то дефект стенки матки можно выявить при ручном ее обследовании. Однако иногда при сокращении стенок матки определить его трудно. Уточнить диагноз возможно при УЗИ. При образовании гематомы в параметрии во время влагалищно-абдоми-нального исследования матка отклоняется в сторону, противоположную разрыву, а сбоку от нее пальпируется образование без четких границ и контуров, которое иногда доходит до стенок таза. В некоторых случаях неполный разрыв матки проявляется через несколько дней после родов следующими симптомами: снижением артериального давления; болями внизу живота, иррадиирующими в ногу; метеоризмом, повышением температуры тела. Диагноз разрыва матки ставится на основании совокупности перечисленных выше клинических признаков. Диагностические трудности возникают при разрывах матки по рубцу, а также при неполных разрывах матки, особенно в нижнем ее сегменте. Такие "атипичные" разрывы могут не сопровождаться выраженными симптомами и иногда остаются недиагностированными в течение некоторого времени после родов. В этих случаях, помимо симптомов раздражения брюшины, часто слабо выраженных, внимание врача должны привлечь нарастание метеоризма и разлитая болезненность всей области живота. Ведущими в диагностике являются признаки внутреннего кровотечения и геморрагического шока, выраженность которых определяется величиной кровопотери. Дифференциальная диагностика. Симптомы угрожающего разрыва матки по рубцу во время беременности нередко имитируют картину острого аппендицита (тошнота, рвота, боли внизу живота). Для уточнения диагноза необходимо выявить из анамнеза возможность Рубцовых измене- ний в матке и выполнить УЗИ с тщательным изучением стенок матки, измерением толщины и оценкой структуры области предполагаемого рубца. В отличие от угрожающего разрыва матки при аппендиците язык обложен белым налетом, выявляется выраженный лейкоцитоз. Начавшийся разрыв матки по гистопатическому типу во время беременности и родов следует также дифференцировать от преждевременной отслойки нормально расположенной плаценты, что нередко бывает затруднительным, так как имеют место схожие симптомы: боли в животе, постоянно нарастающее напряжение матки, гипоксия плода. Уточнение диагноза преждевременной отслойки нормально расположенной плаценты возможно с помощью УЗИ (см. Кровотечение при поздних сроках беременности). При невозможности отдифференцировать начавшийся разрыв матки от преждевременной отслойки плаценты следует помнить, что оба осложнения являются показаниями к чревосечению. Лечение. Во время беременности угрожающий разрыв матки является показанием к экстренному чревосечению и кесареву сечению. В родах при угрожающем разрыве матки необходимо срочно снять родовую деятельность и закончить роды оперативным путем. Для быстрого прекращения родовой деятельности дают глубокий наркоз. При живом плоде делают операцию кесарева сечения. При мертвом плоде производят краниотомию. Однако если врач не владеет методикой плодоразрушающих операций, лучше прибегнуть к кесареву сечению, поскольку при неумелом исполнении плодоразрушающей операции в случае перерастянутого нижнего сегмента возможен насильственный разрыв матки. При поперечном положении плода вне зависимости от его состояния (живой или погибший) предпочтительнее прибегнуть к операции кесарева сечения. Категорически противопоказаны такие операции, как поворот плода на ножку с последующим его извлечением или наложение акушерских щипцов, так как при угрожающем разрыве матки указанные операции, как правило, приводят к ее разрыву. Начавшийся и совершившийся разрыв матки требует чревосечения независимо от состояния плода. Одновременно с операцией необходимо провести комплекс противошоковых и противоанемических мероприятий, которые продолжают и после операции. После вскрытия брюшной полости и матки удаляют плод и послед. Если разрыв матки небольшой, линейный или рваные края его могут быть легко иссечены, а также если разрыв произошел недавно и опасность инфицирования невелика, то допустимо ушивание разрыва. При обширных разрывах, особенно с размозжением тканей и наличием инфекции, как правило, производится экстирпация матки. При неполном разрыве матки, если имеется обширная подбрюшинная гематома, необходимо сначала рассечь брюшину, удалить жидкую кровь и сгустки, наложить лигатуры на поврежденные сосуды. Швы на рану можно накладывать только после надежного гемостаза, осуществить который бывает чрезвычайно трудно, особенно если разрыв расположен по ребру матки и имеется гематома в параметрии. f В случае затруднения при остановке кровотечения во время операции рекомендуется произвести перевязку внутренней подвздошной артерии (маточную артерию найти трудно при наличии гематомы в параметрии). Отыскивают вначале общую подвздошную артерию, а затем — внутреннюю, которую перевязывают шелковой лигатурой, подведенной под сосуд. Следует подчеркнуть, что хирургическое вмешательство по поводу раз- рыва матки должен осуществлять опытный хирург, так как операция может оказаться технически трудновыполнимой в связи с возможным повреждением мочевого пузыря, кишечника, обширными гематомами, иногда доходящими до паранефральной клетчатки. Анестезиологическое пособие при разрыве матки является одним из основных элементов экстренной помощи, поскольку защищает организм женщины от болевого фактора, дополнительной травмы в виде хирургического вмешательства, способствует выведению ее из тяжелого шока. В развитии геморрагического шока у рожениц и родильниц вообще, а при разрыве матки особенно, наряду с кровопотерей большая роль принадлежит болевому и травматическому компонентам. Прогноз даже при современном состоянии родовспоможения в случае полного разрыва матки остается неблагоприятным для плода, так как связан с отслойкой плаценты. Исход для матери определяется объемом кровопотери и тяжестью шокового состояния. Профилактика разрыва матки в основном связана с организационными мероприятиями, начинать которые необходимо еще в женской консультации. Угрожаемых в отношении разрыва матки беременных выделяют на основании тщательно собранного анамнеза и объективного обследования в особую группу повышенного риска. К ней относят беременных с узким тазом, крупным плодом, неправильным положением плода, много-рожавших с пониженным тонусом брюшной стенки и матки, беременных с отягощенным акушерским анамнезом (послеабортные и послеродовые воспалительные заболевания, длительные роды, слабость родовой деятельности и другие виды патологии в родах). В связи со значительным увеличением числа беременных, имеющих рубец на матке после кесарева сечения, ведение беременности и родов у них имеет особую специфику. Дата добавления: 2014-11-24 | Просмотры: 1303 | Нарушение авторских прав |