|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
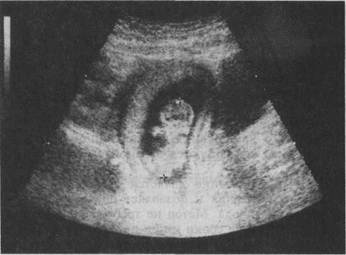
Ультразвуковое сканирование (эхография)В основе ультразвуковой диагностики лежит обратный пьезоэлектрический эффект. Ультразвуковые волны, отражаясь от разнородных структур изучаемого объекта, преобразуются в электрические импульсы и формируют на экране монитора изображение исследуемого объекта. В настоящее время в акушерстве отдано предпочтение ультразвуковым приборам, работающим в режиме реального времени. Преимущество использования данной системы заключается в возможности быстрого выбора плоскости оптимального сечения и непрерывного наблюдения за состоянием изучаемого объекта. В акушерской практике используются в основном линейные датчики частотой 3,5 и 5 МГц. Ультразвуковое сканирование является высокоинформативным, безвредным методом исследования и позволяет проводить динамическое наблюдение за состоянием плода. Метод не требует специальной подготовки беременной. Только в ранние сроки и при подозрении на предлежание или низкое прикрепление плаценты необходимо достаточное наполнение мочевого пузыря (методика "наполненного" мочевого пузыря при трансабдоминальной эхографии — ТАЭ). Для этого беременной рекомендуют выпить 500—600 мл воды и воздержаться от мочеиспускания в течение некоторого времени. При необходимости экстренного обследования пациентке дают диуретики. Исследование осуществляют в положении беременной лежа на спине, предварительно смазав кожу обследуемого участка (переднюю брюшную стенку) звукопроводящим гелем. Внедрение в клиническую практику трансвагинальных акустических преобразователей с высокой разрешающей способностью (с частотой волновых колебаний 6,5 МГц и более) позволило коренным образом пересмотреть аспекты эхографической диагностики беременности, особенно в I триместре. Применение трансвагинальной эхографии (ТВЭ) способствует обнаружению акустических признаков беременности в более ранние сроки; обеспечивает возможность ранней диагностики осложнений беременности уже в I триместре и, следовательно, своевременной их коррекции; позволяет в более ранние сроки и с большей точностью изучить эмбриологию, оценить развитие органов и систем плода, а также обнаружить пороки их развития. Установление беременности и оценка ее развития в ранние сроки являются важнейшими задачами ультразвуковой диагностики в акушерстве. Ультразвуковое исследование является в настоящее время единственным неинвазивным методом, позволяющим объективно наблюдать за развитием эмбриона с самых ранних этапов его развития. Диагностика маточной беременности при ультразвуковом исследовании возможна с самых ранних сроков. С 3-й недели в полости матки начинает визуализироваться плодное яйцо в виде эхонегативного образования округлой или овоидной формы диаметром 5—6 мм. В 4—5 нед возможно выявление эмбриона — эхопозитивной полоски размером 6—7 мм. Головка эмбриона идентифицируется с 8—9 нед в виде отдельного анатомического образования округлой формы средним диаметром 10—11 мм. Рост эмбриона происходит неравномерно. Наиболее высокие темпы роста отмечаются в конце I триместра беременности. Наиболее точным показателем срока беременности в I триместре является копчико-теменной размер (КТР) (рис. 4.30). Ошибка при использова-
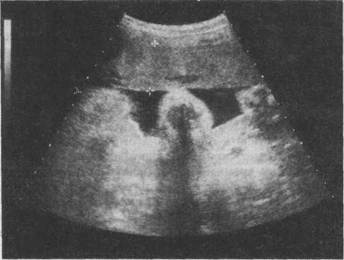
Рис. 4.30. Определение копчико-теменного размера эмбриона. нии копчико-теменного размера в установлении срока беременности в 80 % наблюдений не превышает 1 день, а в 20 % наблюдений — не больше 3 дней. Точность определения срока беременности возрастает при вычислении среднего арифметического трех последовательных измерений КТР. Когда эмбрион еще не виден или выявляется с трудом, целесообразно для определения срока беременности использовать средний внутренний диаметр плодного яйца. Ошибка в установлении срока беременности при этом не превышает 6 дней. Оценка жизнедеятельности эмбриона в ранние сроки беременности основывается на регистрации его сердечной деятельности и двигательной активности. При УЗИ регистрировать сердечную деятельность эмбриона можно с 4—5-й недели. Частота сердечных сокращений постепенно увеличивается от 150—160 в минуту в 5—6 нед до 175—185 в минуту в 7—8 нед с последующим снижением до 150—160 в минуту к 12 нед. Двигательная активность выявляется с 7—8 нед. Различают 3 вида движений: движения конечностями, туловищем и комбинированные движения. Отсутствие сердечной деятельности и двигательной активности указывает на гибель эмбриона. Ультразвуковое исследование в I и II триместрах беременности позволяет диагностировать неразвивающуюся беременность, анэмбрионию, различные стадии самопроизвольного выкидыша, пузырный занос, внематочную беременность, аномалии развития матки, многоплодную беременность. Особую ценность имеет ультразвуковой контроль за развитием беременности при миоме матки и опухолях яичников. При изучении развития плода во II и III триместрах беременности основное внимание следует уделять измерению следующих фетометрических параметров: бипариетальный размер (БПР) и окружность головки, средние диаметры грудной клетки и живота, а также длина бедренной кости. Определение БПР головки плода следует производить только при наилучшей
Рис. 4.31. Определение бипариетального размера головки плода.
Для определения предполагаемой массы плода при ультразвуковом исследовании используют формулы, основанные на измерениях БПР и окружности головки и живота плода, длины бедра. С применением современной ультразвуковой аппаратуры стало возможным проводить оценку деятельности различных органов и систем плода, а также антенатально диагностировать большинство врожденных пороков развития (см. Врожденные пороки развития плода). В широкой клинической практике при исследовании сердца плода может быть с успехом использован срез сердца, получаемый при строго поперечном сканировании фудной клетки на уровне створчатых клапанов (рис. 4.33). При этом достаточно четко визуализируются правый и левый желудочки, правое и левое предсердия, межжелудочковая и межпредсердная перегородки, створки левого и правого предсердно-желудочковых клапанов и клапан овального отверстия. Необходимо отметить, что с конца II триместра и на протяжении III триместра беременности у плода наблюдается преобладание размеров правого желудочка над левым, что связано с особенностями внутриутробного кровообращения. Использование эхофафии позволяет четко идентифицировать желудок, надпочечники и мочевой пузырь, почки плода. Позвоночник плода визуа-
Рис. 4.33. Визуализация клапанов сердца плода. лизируется в виде отдельных эхопозитивных образований, соответствующих телам позвонков. Возможно определение всех отделов позвоночника, включая крестец и копчик. С 18—20-й недели беременности возможно определение пола плода. Правильность определения мужского пола при достаточном опыте исследователя приближается к 100 %, женского — до 96—98 %. Выявление плода женского пола основано на визуализации в поперечном сечении половых губ в виде двух валиков, мужского — на определении мошонки с яичками и/или полового члена.
Рис. 4.34. Плацента на передней стенке матки. Использование УЗИ при исследовании плаценты позволяет точно установить ее локализацию, толщину и структуру (рис. 4.34). При сканировании в режиме реального времени, особенно при трансвагинальном исследовании, четкое изображение хориона возможно с 5—6 нед беременности. Ультразвуковые признаки изменений в плаценте в зависимости от степени ее зрелости представлены в табл. 4.4. Важным показателем состояния плаценты является ее толщина, которая характеризуется типичной кривой роста по мере прогрессирования беременности. К 36—37 нед рост плаценты прекращается, и в дальнейшем при физиологическом течении беременности толщина плаценты или уменьшается, или остается на том же уровне, составляя 3,3—3,6 см.
Большинством исследователей доказано преимущество массового ультразвукового скрининга беременных перед селективным в плане снижения перинатальной заболеваемости и смертности. Программа массового скрининга подразумевает обязательное трехкратное выполнение ультразвукового исследования у беременных: в 10—12, 20—22 и 30—32 нед. 4.3.3. Определение биофизического профиля плода Ультразвуковые приборы, работающие в режиме реального времени, позволяют не только осуществлять оценку анатомических особенностей плода, но и получать достаточно полную информацию о его функциональном состоянии. В настоящее время широкое использование в оценке внутриутробного состояния плода получил так называемый биофизический профиль плода (БФПП). Большинство авторов включают в это понятие 6 параметров: нестрессовый тест (НСТ) при кардиотокографии и 5 показателей, определяемых при ультразвуковом сканировании в режиме реального времени; дыхательные движения плода (ДДП); двигательная активность (ДА); тонус (Т) плода; объем околоплодных вод (ООВ); степень зрелости плаценты (СЗП). Максимальная оценка составляет 12 баллов. Высокие чувствительность и специфичность БФПП объясняются сочетанием маркеров острого (НСТ, ДД, ДА и Т плода) и хронического (ООВ, СЗП) нарушения состояния плода (табл. 4.5). Реактивный НСТ даже без дополнительных данных является показателем удовлетворительного состояния плода, в то время как при наличии нереактивного НСТ особое значение приобретает ультразвуковое исследование остальных биофизических параметров плода. Таблица 4.5. Критерии оценки биофизических параметров [Vintzileos A., 1983]
2 балла балл 0 баллов
Дыхательные движения плода Двигательная активность плода Тонус плода 5 акцелераций и более амплитудой не менее 15 уд/мин, продолжительностью не менее 15 с, связанных с движением плода, за 20 мин наблюдения Не менее 1 эпизода ДДП продолжительностью 60 с и более за 30 мин наблюдения Не менее 3 генерализованных движений плода за 30 мин наблюдения 1 эпизод и более разгибания с возвратом в сгибательное положение позвоночника и конечностей за 30 мин наблюдения 2—4 акцелераций амплитудой не менее 15 уд/мин, продолжительностью не менее 15 с, связанных с движением плода, за 20 мин наблюдения Не менее 1 эпизода ДДП продолжительностью от 30 до 60 с за 30 мин наблюдения 1 или 2 генерализованных движения плода за 30 мин наблюдения Не менее 1 эпизода разгибания с возвратом в сгибательное положение либо конечностей, либо позвоночника за 30 мин наблюдения 1 акцелерация или их отсутствие за 20 мин наблюдения ДДП продолжительностью менее 30 с или их отсутствие за 30 мин наблюдения Отсутствие генерализованных движений Конечности в разги-бательном положении
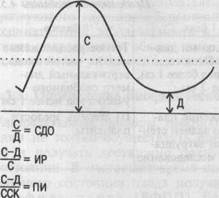
Сумма баллов 12—8 свидетельствует о нормальном состоянии плода. Оценка БФПП 7—6 баллов указывает на сомнительное состояние плода и возможность развития осложнений. Сумма баллов 5—4 и менее свидетельствует о наличии выраженной внутриутробной гипоксии плода и высоком риске развития перинатальных осложнений. Определение БФПП для получения объективной информации возможно уже с начала III триместра беременности. 4.3.4. Допплерометрическое исследование кровотока в системе мать—плацента—плод Высокая информативность, неинвазивность, относительная простота, безопасность и возможность использования на протяжении всей беременности, в том числе и на ранних сроках гестации, делает этот метод исследования кровообращения незаменимым в акушерстве. Существует два метода оценки допплерограмм кровотока в исследуемом сосуде — количественный и качественный. Широкое распространение в акушерской практике получил качественный анализ кривых скоростей кровотока, показатели которого не зависят от диаметра сосуда и величины угла инсонации (рис. 4.35). Основное значение при этом имеет не абсолютная величина скорости движения крови, а соотношение между скоростями кровотока в различные фазы сердечного цикла: систола (С), диастола (Д). Наиболее часто используются систолоди-астолическое отношение (СДО); пульсационный индекс (ПИ), для вычисления которого дополнительно используется и средняя скорость кровотока (ССК); индекс резистентности (ИР). Для каждого сосуда существуют характерные кривые скоростей кровотока. Повышение сосудистого сопротивления, проявляющееся в первую очередь снижением диастолического компонента кровотока, приводит к повышению численных значений указанных индексов. Наибольшую практическую ценность во время беременности имеют исследования кровотока в маточных артериях, их ветвях (аркуатных, радиальных) и артерии пуповины. Анализ кровотока в аорте и церебральных сосудах плода при патологических кривых скоростей кровотока в артерии пуповины позволяет судить о степени тяжести нарушений собственно плодовой гемодинамики.
Одним из направлений использования метода Допплера в акушерской практике является допплерэхокардио-графия плода. Наибольшее практическое значение допплерэхокардиография имеет при диагностике врожденных пороков сердца.
Новейшим методом, основанным на эффекте Допплера, является цветное допплеровское картирование (ЦДК) — совмещение двухмерной эхоимпульс-ной информации и цветовой информации о скоростях потоков крови в исследуемых органах. Высокая разрешающая способность используемых приборов позволяет визуализировать и идентифицировать мельчайшие сосуды ми-кроциркуляторного русла, что делает этот метод незаменимым в диагностике сосудистой патологии: выявление ретроплацентарного кровотечения; сосудистых нарушений плаценты (например, ангиома); сосудистых анастомозов в плаценте, приводящих к обратной артериальной перфузии у близнецов; обвития пуповины, оценка пороков развития сердца и внутрисердечных шунтов на основании визуализации тока крови (т.е. из правого желудочка в левый через дефект межжелудочковой перегородки или регургитации через клапан); идентификация анатомии сосудов плода, особенно малого калибра (почечные артерии плода визуализируются для исключения почечной аге-незии; виллизиев круг в головном мозге плода). ЦДК обеспечивает возможность исследования кровотока в ветвях маточной артерии (вплоть до спиральных артерий), терминальных ветвях артерии пуповины, межворсинчатом пространстве. Это позволило изучить особенности становления и развития внутриплацентарной гемодинамики и открыло новые перспективы для ранней диагностики акушерских осложнений, связанных с формированием плацентарной недостаточности. Дата добавления: 2014-11-24 | Просмотры: 1268 | Нарушение авторских прав |
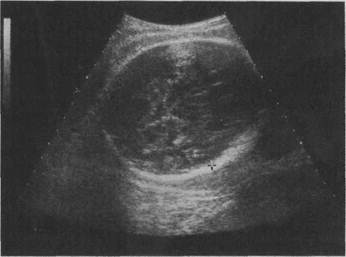
 визуализации срединных структур мозга (М-эхо), измеряя расстояние между наиболее удаленными точками на наружной поверхности верхнего контура теменной кости и внутренней поверхности нижнего контура (рис. 4.31). Измерение среднего диаметра и окружности грудной клетки и живота осуществляют соответственно на уровне створчатых клапанов сердца плода и в месте вхождения пупочной вены в брюшную полость. Для определения длины бедренной кости датчик необходимо сместить на тазовый конец плода и, меняя угол и плоскость сканирования, добиваться наилучшего изображения продольного сечения бедра. Измерять следует наибольшее расстояние между проксимальным и дистальным концами (рис. 4.32).
визуализации срединных структур мозга (М-эхо), измеряя расстояние между наиболее удаленными точками на наружной поверхности верхнего контура теменной кости и внутренней поверхности нижнего контура (рис. 4.31). Измерение среднего диаметра и окружности грудной клетки и живота осуществляют соответственно на уровне створчатых клапанов сердца плода и в месте вхождения пупочной вены в брюшную полость. Для определения длины бедренной кости датчик необходимо сместить на тазовый конец плода и, меняя угол и плоскость сканирования, добиваться наилучшего изображения продольного сечения бедра. Измерять следует наибольшее расстояние между проксимальным и дистальным концами (рис. 4.32).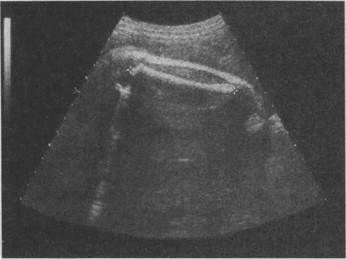

 Параметр
Параметр


 Нестрессовый тест
Нестрессовый тест