|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
И ПРЕДЛЕЖАНИЕ ПЛОДА (АКУШЕРСКИЙ ПОВОРОТ)Акушерский поворот направлен на обеспечение положения или предлежа-ния плода, более выгодного для исхода родов. Различают наружный акушерский поворот и наружно-внутренний — комбинированный. Наружный акушерский поворот производят во время беременности; его называют профилактическим. Комбинированный наружно-внутренний поворот производят при наличии родовой деятельности, и он может быть осуществлен при полном (классический) и неполном (операция Брекстона—Гикса) раскрытии маточного зева. Наружный акушерский поворот. Наружный акушерский поворот на головку при тазовом предлежании прошел этапы увлечения и разочарования. Он был предложен Б.А.Архангельским (1941) и после этого обрел сначала сторонников, а затем и противников, так как при этом наблюдались такие осложнения, как преждевременная отслойка нормально расположенной плаценты, преждевременные роды. Эффективность поворота была невелика (рекомендовалось проводить его в 34—36 нед): после успешного поворота часто вновь отмечалось тазовое предлежание. В последние годы в связи с внедрением в практику УЗИ и р-адреноми-метиков вновь проявляют интерес к наружному акушерскому повороту на головку. УЗИ дает возможность проследить за перемещением плода, а введение (3-адреномиметиков способствует расслаблению мускулатуры матки. Наружный акушерский поворот, как правило, предусматривает перевод плода в головное предлежание при косом и поперечном положении его, а также при тазовом предлежании. Однако в некоторых случаях, особенно у многорожавших, при перерастянутой матке косое и поперечное положение плода легче переводится в тазовое предлежание. При выполнении наружного акушерского поворота необходимо четко определить расположение плода в матке (это достигается с помощью УЗИ) и соблюдать условия для данной операции: 1) удовлетворительное состояние беременной и плода; 2) подвижность плода в матке; 3) наличие одного плода; 4) нормальное расположение плаценты; 5) нормальные размеры таза. Противопоказаниями к наружному акушерскому повороту являются экстрагенитальные заболевания (артериальная гипертензия, тяжелые сердечно-сосудистые заболевания, заболевания почек), осложнения во время беременности (гестоз, угроза преждевременных родов, многоводие, маловодие, аномалии расположения плаценты, крупный плод), изменения родовых путей (сужение размеров таза, рубец на матке, миома матки). Перед прове-
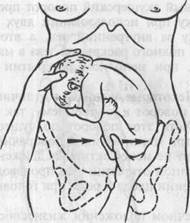
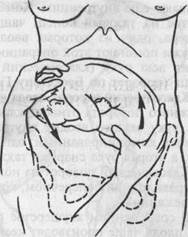
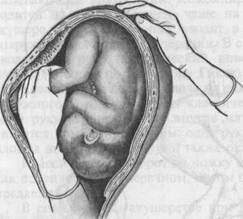
Рис. 25.6. Наружный профилактический поворот на головку. а — правая рука отводит тазовый конец, левая захватывает головку, сохраняя ее в согнутом положении; б — смещение ягодиц вверх, головки вниз. дением операции важно объяснить беременной цель и сущность производимых манипуляций. Подготовка к операции заключается в опорожнении кишечника и мочевого пузыря. Для производства операции беременную укладывают на кушетку. Операцию наружного акушерского поворота необходимо осуществлять под контролем УЗИ. За 20 мин до проведения операции поворота на головку при тазовом предлежании плода беременной начинают внутривенное капельное введение (З-адреномиметиков, которое продолжают во время поворота. Поворот плода лучше всего осуществлять в срок 37—38 нед беременности. Если возникают трудности при повороте, то силой преодолевать их не следует. Техника поворота на головку при тазовом предлежании плода. Операцию следует производить двумя руками. Одну руку располагают на тазовом конце, вторую — на головке (рис. 25.6, а, б). При первой позиции плода тазовый конец отводят влево, при второй позиции — вправо. Необходимо планомерно, нежно и постепенно смещать тазовый конец плода по направлению к спинке, спинку — по направлению к головке, а головку — ко входу в таз. После успешного поворота в 80 % случаев происходят роды в головном предлежании, у остальных сохраняется тазовое предлежание. Техника наружного поворота при поперечном и косом положении плода. Как правило, при поперечном и косом положении плода поворот осуществляется на головку. Акушер располагает руки на головке и тазовом конце, головку смещает ко входу в таз, а тазовый конец — к дну матки. Если спинка плода обращена ко входу в таз, то сначала создают тазовое предлежание (чтобы не привести к разгибательному пред-лежанию головки), а затем поворотом на 270° — головное. Комбинированный наружно-внутренний поворот в отличие от наружного называют еще внутренним. Комбинированный акушерский поворот производится на тазовый конец, чаще на ножку при использовании двух рук акушера, одну из которых вводят в матку за внутренний зев, а второй снаружи помогают этой операции. В случае полного раскрытия зева в матку вводят всю руку (классический поворот), при неполном раскрытии — 2 пальца (поворот по Брекстону Гиксу). Классический поворот плода на ножку. Некоторые акушеры в отличие от наружного поворота относят классический поворот к внутреннему, так как одну руку акушер вводит внутрь матки. Хотя этот поворот по существу является комбинированным: одна рука внутри матки активно поворачивает плод, а вторая рука снаружи также оказывает не менее активные движения. Классический поворот на ножку при полном открытии зева производят, как правило, при поперечном, косом положении плода и реже при головном предлежании. В современном акушерстве при поперечном положении жизнеспособного плода чаще производят кесарево сечение, так как классический поворот является далеко не безопасной операцией для ребенка. Однако если повторнородящая с плодом небольших размеров, полным раскрытием зева и целыми или только излившимися водами поступает в родовспомогательное учреждение, то ей возможно произвести классический поворот плода на ножку. Эта операция сохраняется в акушерской практике при необходимости извлечения второго плода из двойни в случае его поперечного положения. К повороту плода на ножку второго плода из двойни приходится прибегать и при головном предлежании, если вследствие начавшейся гипоксии необходимо срочно извлечь плод из матки. При производстве классического поворота плода на ножку чрезвычайно важно учитывать условия и противопоказания. Условия: 1) полное или почти полное раскрытие маточного зева; 2) подвижность плода; 3) плодный пузырь либо цел, либо только что произошло его вскрытие; 4) размеры плода должны соответствовать размерам таза матери. Противопоказаниями к классическому повороту плода на ножку являются: 1) потеря подвижности плода вследствие излития околоплодных вод — запущенное поперечное положение плода; 2) наличие руб-цовых изменений на матке; 3) угрожающий разрыв матки; 4) сужение размеров таза; 5) изменения мягких родовых путей матери, препятствующие рождению ребенка (низко расположенный миоматозный узел и др.). Операцию поворота плода на ножку производят только под наркозом, который обеспечивает расслабление мышц матери и передней брюшной стенки. Врач обрабатывает руки, как при всех акушерских операциях, надевает длинные перчатки. Обрабатывают наружные половые органы и влагалище роженицы, которую укладывают на гинекологическое кресло. Техника операции. Операция состоит из трех этапов: 1) введение руки врача в матку; 2) нахождение и захват ножки плода; 3) собственно поворот плода. Этап I начинается с выбора руки акушера. Большинство используют руку, которая является более сильной, — чаще правую, для введения ее в полость матки. Но предлагается и другое правило: при первой позиции (головка слева) — введение левой руки, при второй (головка справа) — пра-
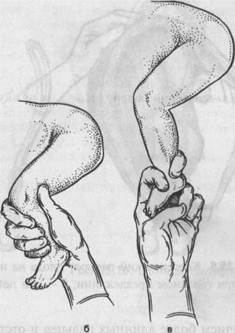
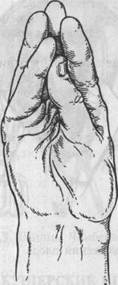
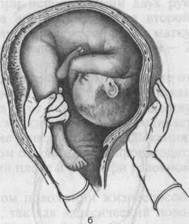
Рис. 25.7. Комбинированный поворот плода на ножку. а — кисть внутренней руки складывается в виде "руки акушера"; б — ножка захвачена всей рукой; в — ножка захвачена двумя пальцами. вой. Для облегчения введения руки в родовые пути левой рукой раздвигают малые половые губы, а правую руку с вытянутыми и собранными вместе пальцами — рука акушера (рис. 25.7, а) — вводят во влагалище, надавливая на заднюю стенку его. Во избежание травматизации тканей наружных половых органов и влагалища кисть руки вводят в прямом размере входа в таз, затем осторожно продвигают в полость матки. Руку следует вводить вне схватки. Если плодный пузырь цел, то его вскрывают и руку тут же вводят в матку, чтобы избежать выпадения пуповины. Левую руку перемещают на дно матки снаружи. Этап II состоит в нахождении ножки. Этому способствует рука, расположенная снаружи, которой при необходимости подводят к дну матки головку и подают тазовый конец к внутренней руке. Обычно захватывают одну ножку, а выбирают ее в зависимости от вида. При переднем виде (спинка кпереди) захватывают нижележащую ножку, а при заднем (спинка кзади) — вышележащую. При правильном выборе ножек поворот заканчивается образованием переднего вида тазового предлежания. Если обнаружится задний вид, то приходится переводить его в передний. Для отыскания ножек существует короткий и длинный путь. При коротком пути врач направляет находящуюся внутри матки руку сразу же к предполагаемому месту расположения ножки. При длинном пути внутренняя рука скользит по краю туловища сначала к бедру, а от бедра к стопе. Важно отличить ножку плода от ручки. Кисть ручки от стопы отличается
Рис. 25.8. Классический поворот плода на ножку. а — при головном предлежании; б — при поперечном положении плода. наличием более длинных пальцев и отстоящим от кисти большим пальцем. Если вместо ножки извлекается ручка, то на нее надевают марлевую петлю и нежно отводят в сторону головки. Ножку захватывают за голень чаще всего кистью, что более удобно в плане дальнейшей манипуляции и менее травматично для плода (рис. 25.7, б). При захвате ножки за голень большой палец руки не должен доходить до подколенной ямки, тем более ее сдавливать. Реже голень захватывают в области лодыжки II и III пальцем (рис. 25.7, в). Последний способ захвата голени может привести к перелому голени при этом рука оперирующего быстро устает. Обнаружению и захвату ножки помогают рукой, расположенной снаружи, которой отодвигают головку, а тазовый конец приближают к внутренней руке. Этап III — непосредственно поворот плода, осуществляемый с помощью двух рук (рис. 25.8). "Внутренней" рукой подтягивают ножку сначала к внутреннему зеву матки, а затем выводят ее из влагалища, а "наружной" рукой энергично отводят головку к дну матки. Поворот считается законченным, когда ножка плода выведена из влагалища до коленного сустава, а плод принял продольное положение. Весьма целесообразно проводить комбинированны^ поворот плода на ножку под контролем УЗИ. После поворота живого плода на ножку приступают к извлечению плода за тазовый конец (см. Тазовые предлвжания). При мертвом и нежизнеспособном плоде роды в дальнейшем могут быть самостоятельными. При повороте плода на ножку могут возникать осложнения как со стороны матери, так и со стороны плода: 1) разрыв матки; 2) гипоксия, травма плода, вплоть до его гибели. Во избежание разрыва матки не следует насильственно преодолевать сопротивление матки при повороте плода. Следует углубить наркоз или перейти к операции кесарева сечения. В случае гибели плода показана плодоразрушающая операция.
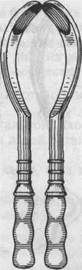
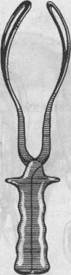
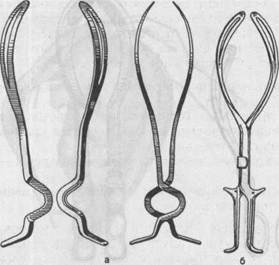
Рис. 25.9. Щипцы Чемберлена. Рис. 25.10. Щипцы Пальфина. 25.6. АКУШЕРСКИЕ ЩИПЦЫ Акушерскими щипцами (forceps obstetricia) называется инструмент, предназначенный для извлечения за головку живого доношенного или почти доношенного плода при необходимости срочно закончить второй период родов. Акушерские щипцы были изобретены П.Чемберленом (P.Chamberlen, Англия) в конце XVI столетия (рис. 25.9). Изобретение долго держалось в строгом секрете. Спустя 125 лет (1723) щипцы были вторично изобретены Пальфином (J.Palfyn, Франция) и немедленно обнародованы в Парижской медицинской академии, поэтому изобретателем щипцов справедливо считается Пальфин. Инструмент и его применение быстро получили повсеместное распространение (рис. 25.10). В России щипцы были впервые наложены в Москве И.В.Эразмусом в 1765 г. В повседневную акушерскую практику операцию наложения акушерских щипцов внедрил основоположник русского научного акушерства Нестор Максимович-Амбо-дик. И.П.Лазаревич создал оригинальный тип русских щипцов, основными чертами которых являются простота устройства, отсутствие тазовой кривизны, подвижность ветвей замка (рис. 25.11). Щипцы норвежского врача Ц.Килланда [Kielland С, 1916] были созданы на основе модели И.П.Лазаревича (щипцы Лазаревича— Килланда). Н.Н.Феноменов внес принципиальные изменения в одну из самых распространенных моделей щипцов — в английские щипцы Симпсона: благодаря изменениям замка сообщена большая подвижность ветвям (щипцы Симпсона—Феноменова) (рис. 25.12). Среди родоразрешающих операций в США, Англии, Франции и России на втором месте после кесарева сечения находится операция наложения акушерских щипцов. В Российской Федерации частота наложения акушерских щипцов за период 1990—1995 гг. составляла 0,56—0,40 %. Относительно невысокий процент наложения акушерских щипцов объясняется тем, что данная операция более травматична для плода, чем своевременно проведенное кесарево сечение.
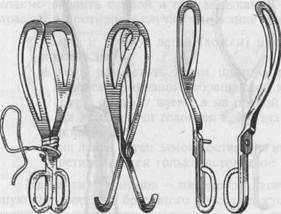
Рис. 25.11. Щипцы Лазаревича (а) и Килланда (б). Рис. 25.12. Щипцы Симпсона— Феноменова. Основная модель щипцов, применяемых в нашей стране, — это щипцы Симпсона—Феноменова. Щипцы состоят из двух половин, называемых ветвями. Одна из ветвей, которую захватывают левой рукой, предназначена для введения в левую половину таза — она называется левой ветвью; вторая ветвь называется правой. В каждой ветви различают три части: ложку (cochlear), замок (pars juncture) и рукоятку (manubrium). Щипцы имеют длину 35 см и массу около 500 г. Ложка представляет собой пластинку, имеющую посередине широкий вырез — окно — и закругленные ребра — верхнее и нижнее. Ложки искривлены соответственно кривизне головки. Внутренние поверхности ложек в сомкнутых щипцах плотно прилегают к головке плода вследствие совпадения кривизны головки и ложек. Вогнутая изнутри (и выгнутая снаружи) кривизна ложек называется головной кривизной. Наибольшее расстояние между внутренними поверхностями сложенных ложек равняется 8 см, а между верхушками сложенных ложек — 2,5 см. Ребра ложек также изогнуты в виде дуги, причем верхнее ребро вогнуто, а нижнее выгнуто. Эта вторая кривизна ложек называется тазовой кривизной, так как соответствует изгибу тазовой оси. Замок служит для соединения ветвей. Устройство замка неодинаково в различных моделях щипцов. Замок в щипцах Симпсона—Феноменова весьма прост: на левой ветви имеется выемка, в которую вставляется правая ветвь, и ветви перекрещиваются. Существенной чертой является степень подвижности соединяемых им ветвей: замок может быть свободно подвижным (русские щипцы), умеренно подвижным (английские шипцы), почти неподвижным (немецкие щипцы) и вовсе неподвижным (французские щипцы). Подвижный замок позволяет расположить ложки на головке в любой плоскости таза и предотвратить чрезмерное сжатие головки. Рукоятки щипцов прямолинейные, внутренняя их поверхность ровная, плоская, а наружная — ребристая, волнообразная, что предупреждает сколь- жение рук хирурга. На наружной поверхности рукояток близ замка имеются боковые крючки Буша, предназначенные для опоры пальцев при влечениях. Очень важно отличать левую ветвь (ложку) от правой, так как ее необходимо вводить первой и при замыкании щипцов она должна лежать под правой, в противном случае замыкание щипцов нельзя осуществить. • Левую и правую ветви (ложки) щипцов определяют по следующим признакам: А если разместить ветви щипцов на горизонтальной плоскости с тазовой кривизной, обращенной книзу, то на левой ветви крючок Буша смотрит влево, а на правой — вправо; ▲ на левой ветви головная кривизна отклонена влево, а на правой — ▲ на левой ветви замок состоит из вырезки и пластинки, а на правой Назначение щипцов — плотно обхватить головку и заменить изгоняющую силу матки и брюшного пресса влекущей силой врача. Следовательно, щипцы являются только влекущим, но не ротационным и не компрессионным инструментом. В процессе извлечения трудно избежать известного сжатия головки, но это является недостатком щипцов, а не их назначением. Большее или меньшее сжатие головки зависит от ее величины и правильности наложения щипцов (при затылочном виде бипариетально) и от того, соответствует ли механизму родов направление влечения. При наложении щипцов максимальное давление на головку составляет 1,08—1,28 кг/см. В США имеются специальные мониторы для оценки степени сдав-ления головки плода при использовании щипцов. Выбор модели щипцов. Из огромного числа моделей щипцов достаточно иметь две: ▲ щипцы Симпсона—Феноменова, которые часто называют классическими; А прямые щипцы Лазаревича, Гумилевского или Килланда. Иностранные авторы при наличии конфигурации головки у первородящих считают целесообразным использовать щипцы Симпсона. Показания к наложению щипцов могут быть как со стороны матери, так и со стороны плода (хотя это деление условно). Показания со стороны матери: А тяжелые заболевания сердечно-сосудистой и дыхательной систем, почек, органов зрения и др.; А тяжелая нефропатия, эклампсия; А слабость родовой деятельности, не поддающаяся медикаментозной терапии, утомление; А хориоамнионит в родах, если в течение ближайших 1—2 ч не ожидается окончания родов. Показания со стороны плода: А острая гипоксия плода; А выпадение петель пуповины; А преждевременная отслойка плаценты. Следует подчеркнуть, что при слабости родовой деятельности не следует выжидать появления признаков страдания плода (гипоксии), ибо в таких случаях операция наложения щипцов более травматична для плода. В тех случаях, когда со стороны матери показано выключение потуг (миопия высокой степени, угроза отслойки сетчатки, сердечно-легочная недостаточность и др.), целесообразно родоразрешение кесаревым сечением, чтобы избежать возможного травмирования ребенка при наложении щипцов. Очень популярными в США являются элективные выходные щипцы, которые накладываются при использовании эпидуральной аналгезии, так как последняя может ослабить потуги. Условия для наложения щипцов. Существуют следующие условия для наложения щипцов: А наличие живого плода; А полное раскрытие маточного зева. В случае неполного открытия зева возможен захват шейки щипцами, при этом часто происходит разрыв шейки и возможен его переход на нижний сегмент матки; А отсутствие плодного пузыря. Влечение за оболочки может вызвать преждевременную отслойку плаценты; А головка не должна быть слишком мала (выраженное недонашивание) или слишком велика, она должна иметь нормальную плотность (в противном случае щипцы с головки во время влечения могут соскользнуть); А головка должна находиться в узкой (иногда в широкой) части полости таза стреловидным швом в прямом и одном из косых размеров таза; А отсутствие несоразмерности таза и головки; А опорожненный мочевой пузырь. Противопоказания к наложению акушерских щипцов: 1) мертвый плод; 2) неполное раскрытие маточного зева; 3) гидроцефалия, анэнцефалия; 4) анатомически (II—III степень сужения) и клинически узкий таз; 5) глубоконедоношенный плод; 6) высокое расположение головки плода (головка прижата малым или 7) угрожающий или начинающийся разрыв матки. Подготовка к операции. Роженицу укладывают на рахманов-скую кровать или операционный стол в положении для влагалищных операций. Ноги при этом согнуты в коленных и тазобедренных суставах и разведены в стороны, чтобы обеспечить свободный доступ к области промежности. Перед операцией производят катетеризацию мочевого пузыря и обработку наружных половых органов. Следует строго соблюдать последовательность обработки: сначала обрабатывают область лобка, затем внутреннюю поверхность бедер, наружные половые органы и область заднепроходного отверстия. Для этого используют 1 % раствор йодоната или 5 % спиртовой раствор йода, октенисепт, октенидерм и др. На ноги роженицы надевают стерильные бахилы, наружные половые органы покрывают стерильным бельем, оставляя отверстие для входа во влагалище. При наложении щипцов применяют внутривенный, реже ингаляционный наркоз. Хорошие результаты получены от применения двусторонней пудендальной анестезии. В зависимости от высоты стояния головки в тазе различают щипцы выходные, полостные. Выходными называются щипцы, накладываемые на головку, стоящую большим сегментом в выходе таза (station +3), стреловидным швом в прямом размере выхода из таза; при этом головка видна из половой щели. Подобные щипцы за рубежом называют элективными, профилактическими; их накладывают довольно часто. В нашей стране они применяются крайне редко, ибо, если головка находится на дне таза, достаточно проведения эпизиотомии для рождения головки плода. Полостными (типичными) называются щипцы, накладываемые на головку, находящуюся большим сегментом в узкой части полости таза (station +2), когда стреловидный шов находится в прямом или почти прямом, реже в поперечном (низкое поперечное стояние головки) размере таза. Принципы наложения щипцов. Прежде чем перейти к технике наложения щипцов, остановимся на некоторых общих принципах, которые применимы как к типичным, так и к атипичным щипцам. При наложении щипцов следует руководствоваться следующими тройными правилами. Первое тройное правило. Первой вводится левая ложка, которая вводится левой рукой в левую половину таза (матери) ("три слева") под контролем правой руки; правая ложка вводится правой рукой в правую сторону таза ("три справа") под контролем левой руки. Второе тройное правило. Верхушки ложек должны быть обращены в сторону проводной оси таза; щипцы должны захватывать головку вдоль большого косого размера (mentooccipitalis) и бипариетально, чтобы проводная точка головки находилась в плоскости щипцов. Третье тройное правило. При головке, находящейся в широкой части полости таза, тракции (по отношению к стоящей женщине) направлены косо кзади, затем вниз и кпереди, если головка находится в узкой части, — вниз и кпереди, а если в выходе таза, — кпереди. Дата добавления: 2014-11-24 | Просмотры: 2045 | Нарушение авторских прав |