|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
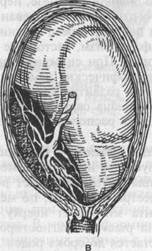
ПРЕДЛЕЖАНИЕ ПЛАЦЕНТЫВ норме плацента прикрепляется в области тела матки и своим нижним краем не доходит до внутреннего зева на 7—8 см и более. Предлежание плаценты (placenta praevia) — аномалия расположения плаценты, при которой она прикреплена в области нижнего маточного сегмента. При этом та или другая часть ее находится в области внутреннего маточного зева, частично или полностью перекрывая его. При указанном расположении плацента находится ниже предлежащей части плода, т.е. на пути его рождения. Термин "praevia" состоит из двух слов "ргае" и "via", что означает "на пути". Предлежание плаценты, по данным литературы, встречается в 0,2—0,6 % случаев. В действительности частота предлежания плаценты значительно выше, что подтверждается данными ультразвукового исследования начиная с ранних сроков беременности. Большой процент самопроизвольных абортов происходит в результате низкой плацентации (предлежания плаценты). Материнская летальность при предлежании плаценты колеблется от 0 до 0,9 %, по данным многих авторов. Основная причина смерти — шок и кровотечение. Материнская заболеваемость составляет 23 %, преждевременные роды отмечаются в 20 % наблюдений. Перинатальная летальность при предлежании плаценты остается высокой и варьирует от 17 до 26 %. Она обусловлена недоношенностью и функциональной незрелостью плода, его внутриутробным страданием. Связи гибели плода с числом эпизодов кровотечений на протяжении гестации не выявлено, но имеется четкая зависимость от величины кро-вопотери. Классификация. В нашей стране наиболее часто используется следующая классификация степеней предлежания плаценты: 1) центральное предлежание плаценты (placenta praevia centralis) — 2) боковое предлежание плаценты (placenta praevia lateralis) — предле 3) краевое предлежание плаценты (placenta praevia marginalis) — ниж Кроме того, может наблюдаться низкое прикрепление плаценты, когда плацентарная площадка находится в нижнем сегменте матки, но нижний край ее на 7—8 см не доходит до внутреннего зева (переходное состояние от краевого предлежания плаценты до физиологического расположения ее в матке) (рис. 21.1, г). Существует и более простая классификация, при которой центральное предлежание детского места называют полным (placenta praevia totalis), a боковое и краевое — неполным, или частичным (placenta praevia partialis). Иностранные авторы пользуются следующей классификацией: 1) полное предлежание плаценты (placenta praevia totalis) — внутренний 2) частичное предлежание плаценты (placenta praevia partialis) — внут 3) краевое предлежание плаценты (placenta praevia marginalis) — край 4) низкое предлежание плаценты — плацента имплантируется в ниж Как разновидность предлежания плаценты различают шеечную плаценту (placenta praevia cervicalis), но это название неправильное, так как плацента фактически локализуется в нижнем сегменте матки, а в области внутреннего зева проникает (прорастает) в шейку матки (placenta praevia isthmica), т.е. это вариант полного предлежания плаценты. Что касается шеечной беременности, то ее правильнее относить к эктопической беременности, а не к аномалии прикрепления плаценты. При данной патологии плодное яйцо и плацента локализуются в шейке матки. При этом плацента прорастает в толщу шейки и клинически проявляется в виде профузного кровотечения обычно в первой половине беременности (см. главу "Внематочная беременность") (рис. 21.1, д). Классификация предлежащей плаценты в определенной степени условна. Степень предлежания плаценты в значительной мере зависит от величины раскрытия шейки матки в момент исследования. Так, например, низкое расположение плаценты при 2 см открытия может стать частичным при 8 см открытия. И наоборот, полное предлежание плаценты в начале родов может стать частичным при 4 см открытия. Наиболее правильно
Рис.21.1. Варианты предлежания плаценты. а — центральное (полное); б — боковое (неполное, частичное); в — краевое (неполное); г — низкое прикрепление плаценты; д — шеечная беременность. определять вид предлежащей плаценты при раскрытии зева не менее чем на 4—5 см. Следует подчеркнуть, что пальцевое исследование, которое проводится для определения отношения между краем плаценты и внутренним зевом шейки, может вызвать сильное кровотечение! Этиология и патогенез. Этиология предлежания плаценты недостаточно установлена. Существующие гипотезы важное значение придают как плодовому, так и маточному фактору развития этой патологии. При неполноценности плодного яйца, при снижении его протеолитических свойств оно не может своевременно привиться в области дна матки. В этой ситуации имплантация плодного яйца происходит после того, как оно опускается в нижние отделы матки. Подобный механизм возможен при искусственной инсеминации, экстракорпоральном оплодотворении и переносе эмбриона. Чаще предлежанию плаценты способствуют атрофические и дистрофические процессы в слизистой оболочке матки, сопровождающиеся нарушением условий имплантации. Основными причинами дистрофических изменений слизистой оболочки матки являются воспалительные процессы (хронический эндометрит), значительное число родов в анамнезе, перенесенные аборты, послеабортные и послеродовые септические заболевания, миома матки, деформация полости матки (рубцы после кесарева сечения и других операций), аномалии развития матки, инфантилизм, застойные явления в малом тазе при экстрагенитальной патологии. При снижении протеолитических свойств плодного яйца или при дистрофических изменениях в слизистой оболочке матки возможны нарушения развития хориона. При этом не происходит атрофии ворсин в области decidua capsularis и образования гладкого хориона. На месте его возможного расположения формируется ветвистый хорион (chorion frondosum). По мере роста матки возможна миграция плаценты. В конце II триместра беременности 50 % плацент локализуется в нижнем сегменте матки. В первой половине беременности рост плаценты опережает рост матки. К концу II триместра и в начале III триместра, наоборот, по мере формирования нижнего сегмента матки плацента мигрирует кверху. Плацента может смещаться на 3—9 см, т.е. placenta praevia, диагностированная на ранних сроках беременности, не всегда остается до срока родов. Миграция плаценты более выражена при расположении ее на передней стенке. Вследствие недостаточного развития децидуальной оболочки в области нижнего сегмента матки часто возникает плотное прикрепление плаценты (placenta adhaerens) или истинное ее приращение (placenta increta, или рег-creta). В результате плотного прикрепления и приращения процесс отслойки плаценты в третьем периоде родов нарушается, что способствует развитию кровотечения. Нижний сегмент матки, где прикрепляется плацента, представляет собой губчатую, пещеристую ткань, которая легко травмируется при хирургических вмешательствах, плохо сокращается в раннем послеродовом периоде, являясь дополнительным источником кровотечения. В клинической картине предлежания плаценты следует различать немую фазу, т.е. отсутствие выраженных симптомов, и выраженную фазу, когда появляется наружное кровотечение, что свидетельствует об отслойке предлежащей плаценты. Клиническая картина предлежания плаценты в конце беременности до появления кровотечения крайне скудная: высокое стояние предлежащей части плода, неустойчивое, косое, поперечное
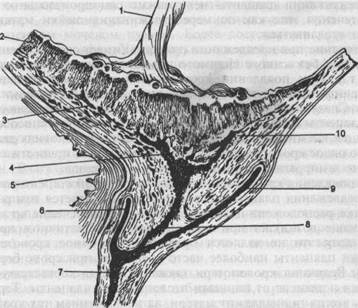
Рис. 21.2. Отслойка предлежащей плаценты. 1 — пуповина; 2 — плацента; 3 — плацентарная площадка; 4, 10 — внутренний маточный зев; 5 — мочевой пузырь; 6 — передний свод; 7 — влагалище; 8 — наружный маточный зев; 9 — задний свод. положение или тазовое предлежание плода. До использования ультразвукового исследования чаще диагноз предлежания плаценты устанавливали только при возникновении наружного кровотечения. Основным симптомом предлежания плаценты является кровотечение. Кровотечение при предлежании плаценты обусловлено ее отслойкой от стенок матки. В момент формирования нижнего сегмента происходит сокращение мышечных волокон в нижних отделах матки. Поскольку плацента не обладает способностью к сокращению, в результате смещения относительно друг друга двух поверхностей — участка нижнего сегмента матки и участки плаценты — ворсинки плаценты отрываются от стенок матки и появляется кровотечение из сосудов плацентарной площадки. Вытекающая кровь при этом материнская (рис. 21.2). Кровотечение может прекратиться лишь по окончании сокращения мышц, тромбоза сосудов и прекращения отслойки плаценты. Если сокращения матки возобновляются, кровотечение возникает снова. С начала родовой деятельности одним из факторов появления кровотечения при предлежании плаценты является натяжение оболочек в нижнем полюсе плодного яйца, которое удерживает край плаценты, и она не следует за сокращениями нижнего сегмента матки, в результате чего нарушается их связь и появляется кровотечение. При разрыве плодных оболочек плацента, следуя за сокращениями нижнего сегмента, дальше не отслаивается. Поэтому во время родов кровотечение может прекратиться после разрыва плодных оболочек и механического прижатия края плаценты опускающейся в таз головкой плода. При полном предлежании плаценты невозможно самопроизвольное прекращение кровотечения, так как по мере сглаживания шейки матки плацента продолжает отслаиваться. Кровотечение при предлежании плаценты имеет свои особенности. Оно чаще возникает без всякого видимого повода ночью во время сна, во время отдыха и т.д. При появлении кровотечения отсутствует болевой фактор (безболезненное кровотечение). Кровь, вытекающая из половых путей, яркого цвета. Следующей характерной особенностью кровотечений при предлежании плаценты является их повторное появление, что способствует прогрессирующей анемизации беременной. В подобных условиях даже сравнительно небольшое кровотечение во время родов может привести к клинической картине геморрагического шока и гипоксии плода. Время появления кровотечения лишь в известной степени соответствует степени предлежания плаценты: кровотечение появляется тем раньше, чем ниже в матке расположена плацента, поэтому кровотечение во время беременности чаще возникает при полном, чем при частичном предлежании плаценты, хотя это не является правилом. Маточное кровотечение при предлежании плаценты наиболее часто возникает при сроке беременности 30—35 нед. Величина кровопотери также не всегда соответствует степени предлежания и зависит от площади отслоившейся плаценты. Теряемая при этом кровь всегда принадлежит матери, за исключением тех крайне редких случаев, когда одновременно с отслойкой плаценты почему-либо происходит ее разрыв, что может привести к потере крови и плодом. При диагностике placenta praevia следует принимать во внимание особенности акушерско-гинекологического анамнеза, в котором имеет место наличие воспалительных процессов в матке и придатках, послеабортных и послеродовых заболеваний, аномалий развития матки, перенесенных абортов и операций (консервативная миомэктомия, кесарево сечение), дисфункций яичников. Беременность нередко протекает с явлениями угрозы прерывания. При наружном акушерском исследовании беременной (роженицы) предлежание плаценты можно заподозрить при неправильном положении плода (поперечное, косое) или тазовом его предлежании, высоком расположении предлежащей части плода над входом в таз. При пальпации предлежащей части (головки) она ощущается менее четко, как бы через губчатую ткань (стенки матки и плацента), и ее можно принять за тазовый конец. При расположении плаценты на задней стенке в нижнем сегменте предлежащая часть нередко выступает кпереди над лобком, ее смещение кзади, к мысу, вызывает ощущение сопротивления и может вызвать урежение сердцебиения плода. Матка обычно безболезненна, и тонус ее нормальный. Однако диагностическая ценность указанных признаков относительно невелика. Главный симптом, на основании которого врач должен заподозрить предлежание плаценты, — появление безболезненного кровотечения (очень часто повторного) из половых путей во второй половине беременности. Безболезненное кровотечение в III триместре беременности, независимо от того, выраженное оно или незначительное, должно рассматриваться как обусловленное placenta praevia до тех пор, пока диагноз не уточнен окончательно. Наиболее информативным методом диагностики предлежания плаценты является ультразвуковое исследование. Точность метода составляет 98 %. Ложноположительные результаты могут наблюдаться при перерастянутом мочевом пузыре, поэтому ультразвуковое исследование нужно повторить при опорожненном мочевом пузыре. Более достоверные результаты дает трансвагинальная эхография. Ультразвуковое исследование вытеснило ранее применявшиеся непрямые методы — цистографию, ангиографию, использование радиоизотопов. Для уточнения диагноза и выявления причин кровотечения при обращении беременной в женскую консультацию с жалобами на кровотечение ограничиваются общим и наружным акушерским обследованием, при возможности осуществляют ультразвуковое исследование, которое позволяет диагностировать не только вариант предлежания плаценты, но и площадь ее отслойки. Влагалищное исследование не производят, так как при этом может усилиться кровотечение за счет непроизвольной насильственной отслойки плаценты. При поступлении беременной с кровотечением в стационар для уточнения диагноза при подготовленной операционной (для проведения кесарева сечения) производят осмотр шейки матки с помощью зеркал и двуручное влагалищное исследование. При осмотре шейки матки с помощью зеркал можно определить источник кровотечения и исключить ряд заболеваний, при которых оно может иметь место: полип цервикального канала, эрозию шейки матки, варикозное расширение вен влагалища с разрывом узла. Следует учитывать, что кровотечение из цервикального канала бывает не только при предлежащей плаценте, но и при преждевременной отслойке нормально расположенной плаценты, разрыве краевого синуса плаценты, разрыве матки, разрыве пуповинных сосудов. При двуручном влагалищном исследовании, которое целесообразно проводить в конце беременности и в родах, при закрытом маточном зеве предполагается предлежание плаценты, если через своды удается определить как бы губчатую ткань между предлежащей головкой плода и пальцами акушера. В родах при раскрытии шейки матки на 3 см и более в случае предлежания плаценты удается прощупать губчатую ткань плаценты вместе с оболочками (обычно шероховатыми) и без них. При этом необходимо соблюдать осторожность, так как можно непроизвольно отслоить плаценту и спровоцировать кровотечение. Отслойку предлежащей плаценты следует дифференцировать от разрыва бокового синуса, разрыва пуповинных сосудов, преждевременной отслойки нормально расположенной плаценты. При разрыве бокового синуса (rupture sinus marginalis), происходящем в нижнем полюсе плаценты (особенно при низкой плацентации), кровотечение наступает внезапно (материнского происхождения) и обычно останавливается в течение 10 мин. У 20 % беременных может быть повторное кровотечение. Тонус матки повышен. Вытекающая кровь имеет алый цвет. По данным ультразвукового исследования определить место отслойки плаценты не удается, так как кровь не накапливается, а вытекает наружу. У пациенток с разрывом бокового синуса часто наблюдается гестоз, а также многоплодная беременность. Прогноз для плода благоприятный. Окончательный диагноз обычно устанавливают после родов, когда находят сгустки крови, фиксированные к краю плаценты. При разрыве пуповинных сосудов (rupture vasa praevia) кровотечение наступает внезапно при спонтанном или искусственном вскрытии плодного пузыря. Оно умеренное, алого цвета и очень быстро приводит к гибели плода. При этом кожные покровы родившегося плода бледные вследствие кровопотери. Пуповинные сосуды прикрепляются к оболочкам или к дополнительной дольке плаценты, при вскрытии плодного пузыря их целость нарушается. Установить диагноз крайне сложно. Но если сердцебиение плода быстро нарушается и это совпадает со вскрытием плодного пузыря и кровотечением, то можно думать о разрыве пуповинных сосудов. Диагноз устанавливают, исследовав вытекающую кровь на наличие плодовых клеток (ядерные элементы Клейхауэра), но плод часто погибает до получения результатов гематологического исследования. Vasa praevia может быть диагностирована до кровотечения при ультразвуковом исследовании, а также путем пальпации пульсирующих сосудов, частота пульсации которых совпадает с частотой сердцебиения плода. Единственно правильным методом родоразрешения при разрыве пуповинных сосудов является кесарево сечение, но обычно провести его не успевают. Лечение. Выбор метода лечения при предлежании плаценты зависит от ряда обстоятельств: 1) времени возникновения кровотечения (во время беременности, в 2) массивности и величины кровопотери, 3) общего состояния беременной (роженицы), 4) состояния родовых путей (степень раскрытия шейки матки), 5) вида предлежания плаценты, 6) срока беременности, 7) положения и состояния плода, 8) состояния гемостаза. Решающим фактором, определяющим тактику ведения беременности при предлежании плаценты, является наличие или отсутствие кровотечения. В настоящее время чаще встречаются ситуации, когда предлежание плаценты впервые диагностируется при УЗИ в отсутствие клинических проявлений. Если предлежание плаценты выявлено в первой половине беременности и отсутствуют кровяные выделения, то беременная может находиться под наблюдением врачей женской консультации. Пациентку и ее родных необходимо проинформировать о возможности кровотечения и их поведении при этом. Беременная должна четко знать, в какой стационар ей обращаться в случае появления кровотечения, должен быть предусмотрен способ транспортировки. Необходимо, чтобы дома беременная соблюдала определенный режим (исключаются физическая нагрузка, поездки, половая жизнь), следует регулярно (через 3—4 нед) проводить УЗИ для того, чтобы проследить миграцию плаценты (в 50 % случаев она может мигрировать и занять нормальное положение). При выявлении предлежания плаценты во второй половине беременности, особенно при полном предлежании плаценты, пациентка должна находиться в стационаре. При отсутствии кровотечения беременность целесообразно пролонгировать до 36—37 нед, а далее в зависимости от конкретной акушерской ситуации. Если предлежание плаценты сохраняется, необходимо избрать адекватный метод родоразрешения. При боковом или краевом предлежании плаценты, если нет других отягощающих обстоятельств (косое, поперечное положение плода, тазовое предлежание, многоплодие, рубец на матке, пожилая первородящая), можно подождать спонтанного начала родовой деятельности, применив раннюю амниотомию. При появлении кровотечения после амниотомии ставится вопрос об оперативном родоразрешении (кесарево сечение). Если при предлежании плаценты во время беременности появляется кровотечение, то тактика ведения беременных определяется его выраженностью. Когда кровотечение массивное и угрожает жизни беременной, то единственно правильным методом, несмотря на срок гестации и состояние плода (плод нежизнеспособен или мертвый), является родоразрешение путем кесарева сечения. Во всех остальных случаях надо учитывать многие факторы и прежде всего срок беременности, степень предлежания плаценты, положение и состояние плода, подготовленность родовых путей. Если кровяные выделения незначительные, то при удовлетворительном состоянии беременной и плода при сроке гестации до 36 нед рекомендуется лечение, направленное на пролонгирование беременности (до 37—38 нед). Назначают строгий постельный режим, проводят лечение, направленное на сохранение беременности (спазмолитики, р-адреномиметики, магния сульфат), и антианемическую терапию. Рекомендуют препараты железа, поливитамины, по показаниям проводят переливание эритроцитной массы, свежезамороженной плазмы. Одновременно назначаются дезагреганты, препараты, укрепляющие сосудистую стенку, проводится симптоматическая терапия. Если нет уверенности в пролонгировании беременности до 36 нед, то для профилактики развития дистресс-синдрома при рождении плода беременным показано введение глюкокортикоидов. Терапия, направленная на сохранение беременности при прекращении кровотечения, проводят до 37—38 нед. В указанный срок гестации при наличии показаний выполняют кесарево сечение. Показаниями к оперативному родоразрешению при этом являются полное предлежание плаценты или сопутствующие осложнения при неполном предлежании: тазовое предлежание или неправильное положение плода, узкий таз, рубец на матке, многоводие, возраст первородящей и т.д. Если при неполном предлежании отсутствуют кровяные выделения и сопутствующая акушерская патология, при головном предлежании возможно вести роды через естественные родовые пути. Аналогичной же тактики придерживаются тогда, когда с началом родовой деятельности при неполном предлежании плаценты появляются кровяные выделения. При установившейся родовой деятельности и прижатой головке или при появлении кровянистых выделений показано раннее вскрытие плодного пузыря. Перед вскрытием плодного пузыря необходимо уточнить, что предлежит к шейке, прижата ли головка плода, определить, есть ли плацентарная ткань, насколько она перекрывает область зева, определяются ли плодные оболочки, есть ли условия для их вскрытия. Разрыв плодных оболочек предупреждает дальнейшую отслойку плаценты, опускающаяся же в таз головка прижимает обнаженный участок плацентарной площадки к костям
таза. Совокупность этих явлений приводит к прекращению кровотечения и способствует в дальнейшем физиологическому течению родов.
После вскрытия плодного пузыря (искусственного или самопроизвольного) кровотечение прекращается, если головка опускается во вход в таз. При слабых схватках, глубокой недоношенности (маленькая головка) кровотечение часто продолжается и после вскрытия плодных оболочек. При слабых схватках для остановки кровотечения и усиления сократительной активности матки следует не только вскрыть плодный пузырь, но и начать капельное внутривенное введение оксито-цина (5 ЕД в 500 мл изотонического раствора натрия хлорида). Если после вскрытия плодного пузыря головка плода не прижимает плотно плаценту к нижнему сегменту матки и кровотечение продолжается, показано родоразрешение путем кесарева сечения. В случае кровяных выделений при глубоконедоношенном и нежизнеспособном плоде, если нет угрозы для жизни матери, как вынужденную меру можно применить кожно-головные щипцы по Иванову—Гауссу. При особых обстоятельствах как исключение, когда нет условий для проведения кесарева сечения, а плод глубоконедоношенный или мертвый, можно прибегнуть к повороту плода на ножку при неполном раскрытии шейки матки (поворот по Брекстону—Гиксу). Хотя операция является сложной и опасной для матери и плода, она рассчитана на то, что после поворота плода на ножку и низведении ее ягодицы прижмут плаценту ко входу в таз и кровотечение остановится (рис. 21.3). После низведения ножки к ней прикрепляется груз массой до 400 г, при этом ни в коем случае нельзя производить экстракцию плода, так как это может привести к разрыву матки. В третьем периоде родов имеется опасность кровотечения вследствие нарушения процесса отслойки плаценты или разрыва шейки матки. Известно, что нижний сегмент матки сокращается хуже, чем тело матки, особенно когда там прикрепляется плацента. На месте прикрепления плаценты выражены маточные сосуды. Кроме того, при предлежании плаценты часто наблюдается плотное или истинное ее приращение. С профилактической целью в момент врезывания (прорезывания) головки плода проводится внутривенное одномоментное введение окситоцина (5 ЕД) или метилэрго-метрина (1 мл 0,02 % раствора). Необходимо после рождения последа осмотреть шейку матки с помощью зеркал. При кровотечении из матки производят ручное отделение плаценты и выделение последа, а затем — осмотр шейки матки с помощью зеркал. В послеродовом периоде часто развиваются осложнения, обусловленные постгеморрагической анемией (слабость, головокружение, головные боли), субинволюция матки, гипогалактия. Ввиду анемизации родильницы, хирур- гических вмешательств во время родов, возможного травматизма шейки матки, низкого расположения плацентарной площадки существует реальная опасность возникновения послеродовых септических заболеваний, инфекций мочевого тракта. Кесарево сечение при родоразрешении беременных с предлежанием плаценты. Основным методом родоразрешения беременных с предлежанием плаценты является кесарево сечение. Показаниями к операции являются центральное предлежание плаценты, боковое или краевое предлежание плаценты при кровотечении и отсутствии условий для быстрого бережного родоразрешения. Кесарево сечение при предлежании плаценты, по данным литературы, проводят в 70—82 % случаев. Целесообразность кесарева сечения состоит, во-первых, в том, что немедленное извлечение плода и плаценты позволяет матке сократиться, останавливается кровотечение; во-вторых, кесарево сечение предупреждает повреждения шейки матки в родах и другие серьезные осложнения при полном или частичном предлежании плаценты. При центральном предлежании плаценты единственно правильным методом родоразрешения является кесарево сечение, которое производится в плановом или экстренном порядке. Кесарево сечение в плановом порядке более целесообразно производить при сроке беременности 37 нед. Это дает возможность подготовиться к операции, иметь необходимый запас крови и инфузионных сред, избрать адекватный метод обезболивания, избежать дородовой кровопотери и получить жизнеспособный плод. При выборе метода кесарева сечения при placenta praevia одни акушеры отдают предпочтение корпоральному кесареву сечению, а другие — операции в нижнем сегменте матки поперечным или продольным разрезом. Методом выбора следует считать корпоральное кесарево сечение, если плацента прикрепляется на передней стенке в области нижнего сегмента, где особенно развита сеть кровеносных сосудов, и женщина резко анемизиро-вана. При продольном рассечении матки в области ее тела удается уменьшить кровопотерю, поскольку плацента не рассекается. Если разрез матки производится в области нижнего сегмента, то обычно рассекается плацента, что может вызвать очень сильное кровотечение, при этом кровь теряют и мать, и плод. Нередко отмечаются продление разреза на матке и ранение сосудистого пучка. Поперечный разрез на матке в нижнем сегменте можно использовать в том случае, если плацента локализуется на ее задней стенке. Во время проведения кесарева сечения возможно массивное кровотечение, так как нижний сегмент плохо сокращается вследствие того, что там располагается плацентарная площадка и нередко наблюдается плотное прикрепление или приращение плаценты. Поэтому в случае кровотечения, не поддающегося консервативной терапии (введение утеротонических средств, массаж матки), показана экстирпация матки. Иногда приходится прибегать к перевязке подвздошных артерий с целью остановки кровотечения. При предлежании плаценты может быть коагулопатическое кровотечение. Во время операции кесарева сечения по поводу предлежания плаценты с гемо-статической целью показано введение свежезамороженной плазмы, а при выраженной кровопотере — эритроцитной массы. Методом выбора анестезии при кесаревом сечении у женщин с предлежанием плаценты является эндотрахеальный наркоз, при котором достига- ется хорошая мышечная релаксация, контролируется дыхание. При плановой операции можно использовать эпидуральную анестезию. При родоразрешении женщин с предлежанием плаценты через естественные родовые пути или путем кесарева сечения необходимо присутствие неонатолога, поскольку плод может родиться в состоянии асфиксии из-за тяжести состояния матери (гиповолемический шок). В раннем послеоперационном периоде для профилактики кровотечения показано введение утеротонических средств. Ввиду значительной опасности развития гнойно-воспалительных заболеваний в послеоперационном периоде показано интраоперационное (после пережатия пуповины) профилактическое введение антибиотиков широкого спектра действия, которое продолжается в послеоперационном периоде (5— 6 дней). Профилактика предлежания плаценты заключается в снижении числа искусственных абортов (см. раздел "Планирование семьи"), своевременном лечении послеабортных, послеродовых и гинекологических воспалительных заболеваний, гормональных нарушений. Дата добавления: 2014-11-24 | Просмотры: 2801 | Нарушение авторских прав |