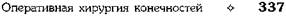|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
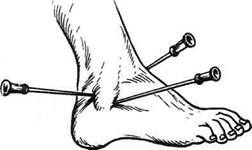
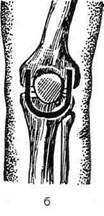
Пункция голеностопного суставаПункцию голеностопного сустава выполняют с диагностической или лечебной целью. Показания. Удаление крови при гемартрозе, определение характера выпота и его бактериологический посев, промывание полости сустава антисептическими растворами, введение антибиотиков и других лекарственных средств. Техника. Пункцию голеностопного сустава производят только спереди — кпереди от наружной или внутренней лодыжки. Наиболее удобен для пункции передний заворот сустава в точках, расположенных на середине расстояния между пучком сухожилий разгибателей стопы и лодыжками. Пункцию производят в точке, расположенной на 2 см выше и кнутри от верхушки наружной лодыжки или находящейся на 1,5 см выше и кнаружи от верхушки внутренней лодыжки. В этих точках пальпа-торно определяют западение мягких тканей за счёт ямки, расположенной над нижним суставным краем большеберцовой кости. Иглу вводят в направлении спереди назад, проникая между лодыжкой и таранной костью. Для пункции заднего заворота иглу вводят в точке, расположенной между ахилловым сухожилием и наружной лодыжкой, на 1 см выше верхушки лодыжки. Иглу направляют косо: снаружи кнутри и сзади кпереди (рис. 4-67).
Рис. 4-66. Пункция коленного сустава. (Из: Островерхое Г.Е., Лубоцкий Д.Н., Бомаш Ю.М. Курс оперативной хирургии и топографической анатомии. — М., 1964.) Рис. 4-67. Пункция голеностопного сустава, положение игл. (Из: Гостищев В.К. Оперативная гнойная хирургия. — М., 1996.)
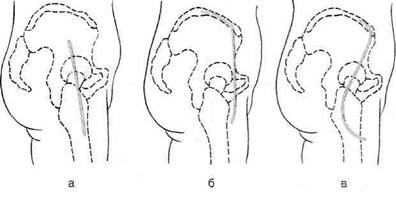
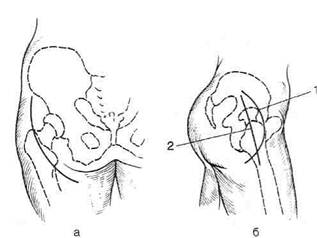
АРТРОТОМИИ СУСТАВОВ НИЖНЕЙ КОНЕЧНОСТИ Артротомия тазобедренного сустава Показание. Гнойный коксит. В настоящее время предложено большое количество доступов к крупным суставам конечностей. Мы остановимся лишь на наиболее часто применяемых в клинике. Особенности тазобедренного сустава таковы, что обычное вскрытие его полости не даёт эффекта, так как дренированию препятствует головка бедренной кости: она, как пробка, не даёт оттекать гною из вертлужной впадины. При гнойном коксите, если у больного развивается септическое состояние, прибегают к резекции головки бедра и дренированию сустава. Предложено множество доступов к тазобедренному суставу, их разделяют на медиальные, передние, боковые, задние, комбинированные и внутритазовые. Наибольшее распространение из всех предложенных доступов получили задний доступ по Лангенбеку и комбинированный доступ по Смит-Петерсену (рис. 4-68). Доступ Лангенбека — задний доступ к тазобедренному суставу. Сначала разрезом кожи длиной 12—14 см обнажают большую ягодичную мышцу. Этот разрез идёт от уровня верхней задней ости подвздошной кости к заднему краю большого вертела и затем ниже его на 4—5 см. Задняя поверхность тазобедренного сустава открывается после разведения в стороны средней ягодичной и грушевидной мышц. Доступ Смит-Петерсена—Зейфарта. При комбинированных доступах к тазобедренному суставу передние подходы сочетают с боковыми. Такие доступы не очень травматичны и обеспечивают широкое операционное поле. Из этой группы рассмотрим доступ Смит-Петерсена—Зейфарта. Техника. Разрез кожи ведут по передней трети гребня подвздошной кости до передней верхней ости подвздошной кости {spina iliaca anterior superior), а затем поворачивают вниз на переднюю поверхность бедра до уровня основания большого вертела (см. рис. 4-68). От гребня и крыла подвздошной кости распатором отслаивают ягодичные мышцы и напряга-тель широкой фасции (т. tensor fasciae latae), a от передней верхней ости — портняжную мышцу (т. sartorius). Ниже доступ проходит в промежутке между напрягателем широкой фасции и портняжной мышцей. Разведя эти мышцы, обнажают переднюю нижнюю ость подвздошной кости и отсекают от неё прямую мышцу бедра (нужно помнить, что сухожилия этой мышцы начинаются не только от ости, но и несколько ниже её, в области верхнего края вертлужной впадины), после чего становится видна капсула тазобедренного сустава. Ниже разрез фасции проходит уже между напрягателем широкой фасции и большой ягодичной мышцей (т. gluteus maximus). После разведения краёв фасции в ране появляется большой вертел с прикрепляющимися к нему средней и малой ягодичными мышцами и задней группой мышц — грушевидной, близнецовыми, запирательной и квадратной бедра. Если необходимо широко вскрыть сустав, долотом отбивают большой вертел и отводят его вверх, тогда становится видна вся капсула сустава. При гнойных кокситах, остеомиелите головки бедренной кости и вертлужной впадины наиболее приемлемы задние доступы Кохера и Гаген-Торна, а также боковой Лангенбека (рис. 4-69).
Рис. 4-68. Доступ Лангенбека (а), Смит-Петерсена (б) и Смит-Петерсе-на-Зейфарта к тазобедренному суставу. (Из: Мовшович И.А. Оперативная ортопедия. — М., 1994.)
Рис. 4-69. Доступы к тазобедренному суставу при гнойном коксите, а — по Гаген-Торну (вид сзади), б — по Кохеру (1), по Лангенбеку (2). (Из: Гостищев В.К. Оперативная гнойная хирургия. — М., 1996.) Артротомия коленного сустава Оперативные доступы к коленному суставу не представляют больших трудностей, так как последний мало прикрыт мышцами. Доступы к коленному суставу можно разделить на три большие группы: передние, задние и через надколенник. При выборе разреза для первичной артротомии предпочтение отдают разрезам, щадящим связочный аппарат. С этой точки зрения наилучшими считают парапателлярные разрезы, обеспечивающие достаточное операционное поле. Парапателлярные разрезы также рекомендуют применять при вторичных артротомиях, но с наложением контрапертур, если поражены задние отделы сустава. Для создания наилучших условий дренирования сустава операцию заканчивают наложением кож-но-сумочного шва, обеспечивающего зияние разреза. При вторичной артротомии необходимо не только дренирование, но и обработка костей (удаление отломков, секвестров, инородных тел), в этом случае парапателлярные разрезы могут оказаться недостаточными. В такой ситуации рекомендуют примененять более широкие разрезы типа Текстора или двустороннюю паракондилярную артротомию по Корневу (рис. 4-70). Гнойные процессы в коленном суставе обычно заканчиваются анкилозом, поэтому рассечение связочного аппарата при названных доступах вполне допустимо. Задние доступы к коленному суставу используют редко. Через надколенник к коленному суставу можно подойти путём расщепления надколенника. Артротомия коленного сустава по Лангенбеку. Разрез кожи начинают на 8 см выше надколенника в области, где латеральная широкая мышца бедра {т. vastus lateralis) соединяется с сухожилием четырёхглавой мышцы (рис. 4-70, а). Отсюда разрез ведут вниз по наружному краю надколенника и заканчивают на 2 см ниже бугристости большеберцовой кости. После рассечения подкожной клетчатки и фасции вскрывают полость сустава около надколенника. Артротомию по Лангенбеку не рекомендуют во избежание повреждения общего малоберцового нерва. Артротомия по Текстору. Для выполнения радикальных операций на коленном суставе обычно производят U-образный разрез с пересечением собственной связки надколенника и рассечением боковых связок сустава (рис. 4-70, б). Техника. Коленный сустав находится в полусогнутом положении. Разрез кожи производят с обеих сторон на 6—7 см выше надколенника по краю сухожилия прямой мышцы бедра (т. rectus femoris) и сбоку от надколенника (па-рапателлярно) ведут вниз. На уровне нижнего
Рис. 4-70. Оперативные доступы к коленному суставу, а — переднена-ружный по Лангенбеку, б — U-образный по Текстору, в — парапателляр-ный по Корневу. (Из: Оперативная хирургия с топографической анатомией детского возраста / Под ред. Ю.Ф. Исакова, Ю.М. Лопухина. — М., 1977.)
полюса надколенника разрез проводят по овалу мыщелка (паракондилярно) до уровня прикрепления боковых связок. Таким подковообразным разрезом рассекают кожу и фиброзную капсулу сустава до синовиальной оболочки. Последнюю рассекают сбоку от надколенника, затем, направляясь вверх, вскрывают весь верхний заворот. Вниз и кзади (ретроконди-лярно) рассекают всю суставную сумку вместе с задними заворотами. После ревизии всех карманов лоскуты подшивают в средней, наиболее выпуклой части. Паракондилярная артротомия по Корневу. Позволяет с обеих сторон вскрывать полость сустава, верхние и задние боковые завороты (рис. 4-70, в). Техника. Делают два парапателлярных разреза, отступив от надколенника на 1—1,5 см. Начинают разрезы на 5—6 см выше надколенника, чтобы широко вскрыть верхний заворот, а заканчивают на уровне бугристости больше-берцовой кости. Эти разрезы малотравматичны и безопасны, но пригодны только для дренирования сустава при его эмпиеме (гонит) и удаления инородных тел, расположенных в суставной щели. Чтобы добиться дренирования задних заворотов синовиальной сумки, делают дополнительный разрез (контрапертуру) по задней поверхности сустава в медиальной части подколенной ямки по выпуклости корнцанга, проведённого со стороны передне-медиальной поверхности раны. Дата добавления: 2015-01-18 | Просмотры: 4310 | Нарушение авторских прав |