 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Операциидля санации пародонтального кармана (репаративныехирургические методы) 157
Показания, инструменты, способ выполнения
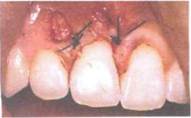
1'нс. 173. Кюретаж паролокталышго кармана (по Л. Шугар и др.) Критерии эффективности: В ходе операции: удалены псе зубные отложения с поверхности зуба; после удаления грануляционной ткани интенсивность кровоточивости раны снижается: повязка полностью и юлируеп раненую поверхность от ротовой жидкости и плотно фиксирована к поверхности!убов. Первый лень после операции: болевые ощущения отсутствуют; пациент ныполняет гигиенические рекомендации. Чепе.)неделю: повязка удалена, послеоперационная рана эпители ш-рована: десна бледно-розовая, плотно прилежит к поверхности зуба; поверхности зубов свободны от микробного налета. Зондирование па-родонталъного кармана в сроки до /месяца не проводить.' Через месяц: десна бледно-розовая, карман отсутствует, Через - ь мое: восстановление кортикальной кости на вершине альвеолы.
ПАРОДОНТАЛЬНОГО КАРМАНА Операция имеет преимущество перед кюретажем, которое состоит в визуальном контроле качества удаления зубного камня и грануляционной ткани из паролонтального кармана.
Рис. 174. Набор инстручпгтов.ия открытого кюретажа
Рис. 175. Кюреты и скейлеры для удаления зубных отложений и полирования корня в холе операции. Показание к операции: пародонтальный карман 5 мм. Инструменты и оснащение: 1) средства индивидуальной защиты; 2) антисептический раствор для медикаментозной обработки полости рта и операционной раны; 3) шприц (5-10 мл) с штупленной иглой: 4) средства для проведения местной анестезии; 5) одноразовый скальпель; 6) остроконечные малые хирургические ножницы: 7) серповидная гладилка или узкий распатор; 8) зоноспенифические кюреты для удаления зубного камня и полирования поверхности корня, экскаватор (рис. 174, 175); 9) перевязочный материал (марлевые шарики); 10) изолирующая пародонтальная повязка пли шовный материал (при завершении операции швом потребуется иглодержатель). Способ выполнения: 1) активное полоскание полости рта антисептическим раствором 2) проведение местной анестезии; 3) скальпелем рассечь межзубный десневой перешеек, отделив вес 4) узким распатором или серповидной гладилкой отделить десневые 5) кюретой удалить с поверхности зуба камень; Ь) ввести в рану иглу шприцае антисептическим раствором и под давлением промыть рану (повторить у каждой поверхности зуба); 7) ни п'адьно проконтролировать качество удаления зубного камня 8) экскаватором и ножницами удалить грануляционную ткань 9) повторить промывание раны антисептическим раствором и ви sy- 10) уложить лоскут на место, зафиксировать изолирующей пародои- I I) вместо изолирующей повязки можно'завершить операцию наложением простого узлового шва п межзубных промежутках, сблизив разделенные разре sum десневые сосочки. 158 Глава 11 Хирургическое лечение болезней народом ia
Показания, инструменты, способ выполнения
И течение мелели: народом сальную повя нсу сохранять от 2 до 5 дней, ограничив чистку зубов щеткой на этом участке; ротовые ванны антисептическим раствором 2 раза вдень по 3-5 мин на время сохранения ПОВЯЗКИ. Шов удалить на 7-10 день. Поело удаления повязки или шва необходимо вернуться к применению зубной щетки на участке проведенной операции. Медикаментозное лечение: местное применение кератопластичес-ких препаратов после удаления повязки и шва; назначение противовоспалительной терапии по усмотрению врача. Критерии эффективности: Не отличаются от тех. которые применялись при выполнении кю-ретажа., визуальный контроль хода операции позволяет повысит!) эффективность лечения. Зондирование тцюдонта. 1ыюго кармана в сроки до I мес не проводить!
Предложено множество модификаций лоскутной операции, здесь представлены основные этапы.
Рис. 176. Выполнение разреза по устьям паролонтальных карчанов
Рис. 177. Отслаивание слизисто-надкос-тничного лоскута распатором
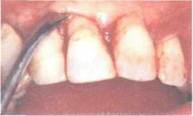
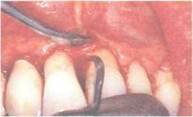
Рис. 178. Удаление полдесневого зубного камня, инфицированного цемента и полирование поверхности корня кюретачи Показания к лоскутной операции: 1) пародонтальный карман более 5 мм. 2) хирургический доступ для проведения гемисекиии зуба, ампута Инструменты и оснащение: ]) средства индивидуальной защиты; 2) антисептический раствор ятя медикаментозной обработки полости рта и операционной раны: 3) шприц (5-И) мл) с затупленной иглой; 4) средства для проведения Способ выполнения: 1) активное полоскание полости рта антисептическим раствором 2) провсде?1ие местной анестезии; 3) скальпелем провести два вертикальных разреза от края десны 4) следующий разрез провести по устьям пародонтальных карманов, 5) распатором отслоить по поверхности кости слизисто-надкостнпч- 6) провести орошение операционной раны антисептическим рас 1.3. Операции i iя ussmiuni пародонтального кармана (репаративные хирургические методы) 159
Показания, инструменты, способ выполнения
Рис. 179. Удаление грануляционной ткани скеилером
Рис. 180. Удаление грануляционной ткани и эпителия карминов с внутренней поверхности лоскута
Рис. 181. Операционная рана после удаления зубного камня и грануляционной ткани
Рис. 182. Лоскуты чобилиюваны к чип i i.i в чежзубных промежутках
7) кюретами удалить с поверхности корней зубов поддеснеиой зуб 8) удалить осколки зубного камня и инфицированной стружки с по 9) экскаватором и кюретами удалить грануляционную ткань, окру 10) ножницамиудалитьс внутреш<ейгюверхнссгаслизисто-надкостнич- I I) шаровидным бором на малых оборотах при постоянном орошении раны физиологическим раствором сглади iьострые края кости и костные выступы: 12) ви зуадьно проконтрол ировать качество удаления зубного камня 13) слизисто-наткосшичныелоекугыуложитьна местои зафиксировать 14) наложить швы на вертикальные разрезы, ограничивающие опе Послеоперационный уход: В лень операции: честно на кожные покровы сухой холод в течение 1—2 часов после операции по 1(1-15 минуте такими же интервалами. В течение недели: исключить чистку зубов щеткой на участке операции; ротовые ванны антисептическим раствором 2 раза в день по 3— 5 мин. Исключить физические нагрузки на 3 дня, жевание на стороне операшш. грубую и раздражающую пищу в течение недели. Удаление швов на 7— 10 сутки. Ме дикаментозное леч ение: НПВС, антигистаминные. антибактериальные препараты внутрь или парентерально. Критерии эффективности; В ходе операции: отсутствие на поверхности зубов камня; кюре-та движется по поверхности зуба, не встречая препятствия: полное удаление грануляционной ткани: устранение острых краев кости п костных выступов; сопоставление краев ели шето-надкостничных лоскутов при наложении шва; отсутствие послеоперационного кровотечения после наложения шва; В день операции: после прекращения действия анестезии возможно появление боли: послеоперационное кровотечение отсутствует. Через неделю: возможно нарастание коллатерального отека мягких тканей в течение 3 дней: незначительные болевые ощущения на следующий день, которые купируются приемом НПВС: пациент полностью соблюдает требования врача по приему лекарственных препаратов и уходу за полостью рта; швы сохранены; послеоперационная область может иметь при шаки слабого отека, сохраняется незначительная гиперемия по линии шва: поверхности зубов свободны от микробного налета. Зондирование пародонтального кармана в сроки до I месяца не проводить! Через 1 месяц: десна бледно-розового цвета, плотно прилежи i к s\ бам. симптомы воспаления отсутствуют, карман не определяется. Через 3-6 месяцев: клинических признаков воспаления нет. на рент- icHoi раммеопределяется восстановление *амыкательной пластины на вершинах межальвеолярных перегородок. 160 Глава II Хирургическое лечение болезней пародонта
11.4. ОПЕРАЦИИ ДЛЯ УСТРАНЕНИЯ ЛОКАЛЬНЫХ ФАКТОРОВ ПОРАЖЕНИЯ ПАРОДОНТА (МЕТОДЫ МУКО-ГИНГИБАЛЬНОЙ ХИРУРГИИ)
11.4. Операции для устранения локальных фактором поражения пародонта (методы муко-гингивальной хирургии) 161
Показания, инструменты, способ выполнения
ПЛАСТИКА ПРЕДДВЕРИЯ Рис. Показания к пластике преддверия рта описаны в гл. 6 «Диагостика болезней пародонта», раздел 6.4. «Особенности осмотра преддверия рта» (рис. 187). Допустимо проведение операции на участке зубов 35-45.Допустимо проведение операции на участке зубов 35-45. Инструменты и оснащение: 1) средства индивидуальной защиты; 2) антисептический раствор для медикаментозной обработки полости рта и операционной раны; 3) средетъа для проведения местной анестезии; 4) распатор; 5) скальпель; 6) остроконечные малые хирургические ножницы; 7) иглодержатель; 8) шовный материал (кетгут полированный, шелк); 9) йодо-формная турунда; Н>) марлевые шарики. Способ выполнения: 1) активное полоскание полости рта антисептическим раствором 2) проведение местной анестезии (двусторонняя проводниковая 3) разрез провести по десне, повторяя контур слюисто-десненом 4) распатором отслоить слизистую оболочку альвеолярного отростка 5) рассечь надкостницулинейным разрезом на расстоянии I — 1,5см 6) распатором отслоить нижний край надкостницы на 0,5 см по всей Инструменты и оснащение: 1) средства индивидуальной защиты; 2) антисептический раствор для медикаментозной обработки полости рта и операционной раны; 3) средетъа для проведения местной анестезии; 4) распатор; 5) скальпель; 6) остроконечные малые хирургические ножницы; 7) иглодержатель; 8) шовный материал (кетгут полированный, шелк); 9) йодо-формная турунда; Н>) марлевые шарики. Способ выполнения: 7) активное полоскание полости рта антисептическим раствором 8) проведение местной анестезии (двусторонняя проводниковая 9) разрез провести по десне, повторяя контур слюисто-десненом 10) распатором отслоить слизистую оболочку альвеолярного отростка 11) рассечь надкостницулинейным разрезом на расстоянии I — 1,5см 12) распатором отслоить нижний край надкостницы на 0,5 см по всей 13) крап раны от исходного разреза, который расположен в направле- 14) Послеоперационный уход: В день операции: местно на кожные покровы сухой холод в течение 1—2 часов после операции по 10—15 минуте такими же интервалами. В течение 7—10 сут.: исключить чистку зубов щеткой на участке операции; ротовые ванны антисептическим раствором 2 раза в день по 3—5 мин. Исключить физические нагрузки и раздражающую пишу в течение недели. Поддерживать чистоту повязки. Удаление повязки и швов из шелка на 7—10 сут. Медикаментозное лечение: НПВС, антигистаминные, антибактериальные препараты внутрь или парэнтерально; эпителизирующие средства после удаления повязки.
крап раны от исходного разреза, который расположен в направле-
Инструменты и оснащение: 1) средства индивидуальной защиты; 2) антисептический раствор для медикаментозной обработки полости рта и операционной раны; 3) средетъа для проведения местной анестезии; 4) распатор; 5) скальпель; 6) остроконечные малые хирургические ножницы; 7) иглодержатель; 8) шовный материал (кетгут полированный, шелк); 9) йодо-формная турунда; Н>) марлевые шарики. Способ выполнения: 15) активное полоскание полости рта антисептическим раствором 16) проведение местной анестезии (двусторонняя проводниковая 17) разрез провести по десне, повторяя контур слюисто-десненом 18) распатором отслоить слизистую оболочку альвеолярного отростка 19) рассечь надкостницулинейным разрезом на расстоянии I — 1,5см 20) распатором отслоить нижний край надкостницы на 0,5 см по всей 21) крап раны от исходного разреза, который расположен в направле- 22) рану на поверхности челюсти закрыть йодоформной турундой, Послеоперационный уход: В день операции: местно на кожные покровы сухой холод в течение 1—2 часов после операции по 10—15 минуте такими же интервалами. В течение 7—10 сут.: исключить чистку зубов щеткой на участке операции; ротовые ванны антисептическим раствором 2 раза в день по 3—5 мин. Исключить физические нагрузки и раздражающую пишу в течение недели. Поддерживать чистоту повязки. Удаление повязки и швов из шелка на 7—10 сут. Медикаментозное лечение: НПВС, антигистаминные, антибактериальные препараты внутрь или парэнтерально; эпителизирующие средства после удаления повязки. 162 Глава!! Хирургическое лечение Полезней пародонта
Показания, инструменты, способ выполнения
В ходе операции; точное выполнение всех этапов операции. Через неделю: повязка сохранена, рана после удаления повязки пок-рьпп кровоючшними грануляциями (рис 190). Через месяц: рана полностью лппелизирована. от края десны до полулунного рубца слизистая оболочка плотная, бледно-розового цвета, не смешается при оттягивании губы кпереди (рис. 191).
размеров прикрепленной десны и закрытия обнаженной поверхности корня
Рис. 192. Состояние через месяц после переноса свободного эпителиального трансплантата с неба
Рис. 193. Л атеральная ротация расщепленного десневого лоскута на ножке Рис. 194. Выделение эпителиального трансплантата на твердом небе В терапии болезней пародонта возникает необходимость коррекции индивидуальных анатомических особенностей соотношен ия отделов преддверия полости рта и размеров десны. Эти особенности строения самостоятельно не являются причиной болезни, но в сочетании с патологическим влиянием микробной бляшки, дистрофическими изменениями в организме больного способствуют прогрессированию патологии пародонта. К числу таких особенностей строения относят не только аномальное прикрепление уздечки губы и мелкое преддверие рта, вариантов хирургического устранения которых предложено большое количество. Частным проявлением этих состояний является узкая юна прикрепленной десны или её отсутствие. Патологические изменения в пародонте или проведенное ранее хирургическое лечение могли привести к уменьшению размеровдесны (радикальная гингивэктомия, неравномерная деструкция костной гкани при пародонтите, дистрофия при пародонтозе и др.). Поэтому в практике лечения болезней пародонта применяют пластические операции, которые связаны с замещением и увеличением зоны слизистой оболочки, покрытой многослойным плоским ороговева-юшим эпителием в непосредственной близости к зубу. Примерами таких операций является перенос свободного эпителиального транс-плантатас твердого неба (рис. 192); перенос соединителыю-тканно-ГО трансплантата с бугра верхней челюсти или твердого неба; ауто-трансплантация дермы; аллотрансплантация лиофилизированной соединительной ткани и дермы и др. Задача, которую решает хирург при проведении подобных операция, состоит в расширении плоша-ди кератинизированных слизистых покровов в непосредственной близости края десны. Другая группа операций направлена на устранение симптома «обнажение поверхности корня», который яапяется частью клинической картины многих заболеваний пародонта. Для решения этой задачи предложено большое число хирургических методов и их модификаций, которые могут быть представлены тремя подгруппами: коронарная репози ция десневого лоскута; латеральная ротация десневого лоскута (рис. 193) и свободная трансплантация тканей (рис. 194). Для соста&тсния прогноза эффективного закрытия обнаженной по-верхности корня предложена классификация краевой рецессии пародонта (раздел 3.3), которая помогает врачу в принятии решения о целесообразности проведения операции. 11.5. Операции, направленные на частичное восстановление утраченных структур пародонта 163 11.5. ОПЕРАЦИИ, НАПРАВЛЕННЫЕ НА ЧАСТИЧНОЕ ВОССТАНОВЛЕНИЕ УТРАЧЕННЫХ СТРУКТУР ПАРОДОНТА (МЕТОДЫ РЕКОНСТРУКТИВНОЙ ХИРУРГИИ)
Дата добавления: 2015-02-06 | Просмотры: 1630 | Нарушение авторских прав |

 Метод хирургического вмешательства
Метод хирургического вмешательства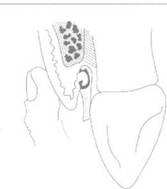

 ОТКРЫТЫЙ КЮРЕТАЖ
ОТКРЫТЫЙ КЮРЕТАЖ


 Метод хирургического вмешательства
Метод хирургического вмешательства Послеоперационный уход:
Послеоперационный уход:
 ЛОСКУТНАЯ ОПЕРАЦИЯ
ЛОСКУТНАЯ ОПЕРАЦИЯ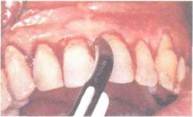


 Метод хирургического вмешательства
Метод хирургического вмешательства

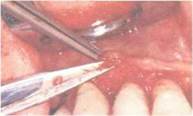

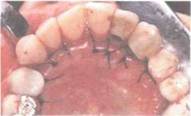
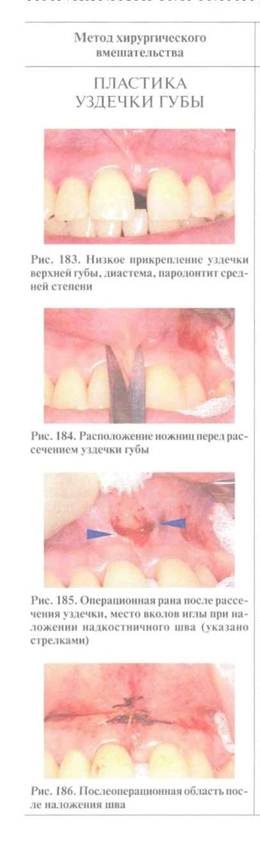
 Показания, инструменты, способ выполнения
Показания, инструменты, способ выполнения


 Критерии эффективности: холе операции: исходный ра 1рез достигает ости носа; первый (над-
Критерии эффективности: холе операции: исходный ра 1рез достигает ости носа; первый (над-
 Метод хирургического вмешательства
Метод хирургического вмешательства

 рану на поверхности челюсти закрыть йодоформной турундой,
рану на поверхности челюсти закрыть йодоформной турундой,
 Метод хирургического вмешательства
Метод хирургического вмешательства Операции для увеличения
Операции для увеличения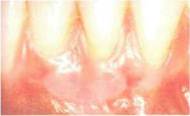


 Средства реконструктивного лечения
Средства реконструктивного лечения