|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
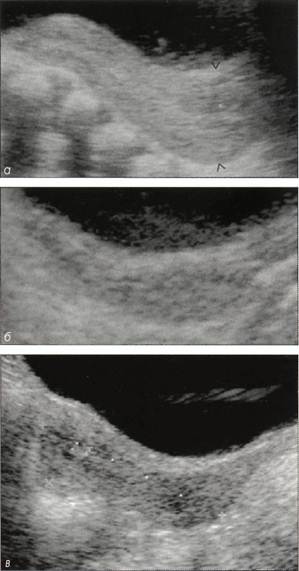
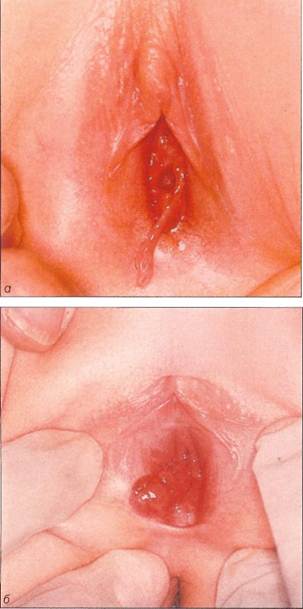
Целостность девственной плевы и изнасилованиеЦелостность девственной плевы обычно легко проверить. Однако целостность девственной плевы не позволяет исключить изнасилование. Рис. 1-32. Сочетание hymen semilunaris alius и перегородчатой девственной плевы у 8-летней девочки, Отмечается раннее лобковое оволосение. Девственная плева без признаков эстрогенизации. Наряду с hymen semilunaris alius имеется короткая продольная перегородка. Оперативную коррекцию планируется выполнить в пе-
Рис. 1-33. Мясистая перегородчатая девственная плева с двумя перегородками (с любезного разрешения М. Lagrange, Бад Дюргейм).
Рис. 1-34, о-г. Девственная плева 7-летней девочки. Аномалия была впервые выявлена в возрасте 2 лет и расценена как атрезия девственной плевы. Методичное исследование девственной плевы с помощью тонкого катетера вывило hymen semilunaris alius. При использовании второго катетера отчетливо видна перегородка.
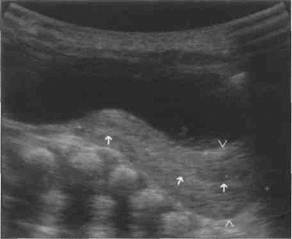
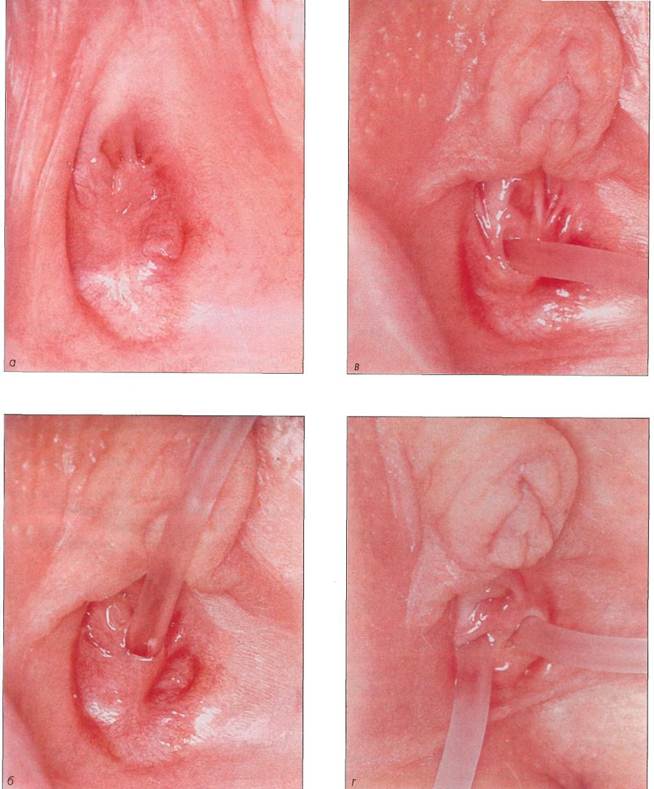
Рис. 1-35. Полип девственной плевы, о - кольцевидная девственная плева без признаков эстрогенизации у 2-летней девочки в периоде гормонального покоя. Полип исходит из края девственной плевы в области 6 ч условного циферблата, Такой полип отсекают ножницами, предварительно перевязав у основания; б -крупный полип в области девственной плевы у 3-летней девочки, В этом случае следует проверить, не исходит ли полип из дисталь-ного отдела влагалища, и выполнить гистологическое исследование полипа, Вызывают удивление нередко встречающиеся случаи, когда при удалении инородных тел у девочек в периоде гормонального покоя ригидная девственная плева оказывалась неповрежденной. Под изнасилованием в широком понимании подразумевают различные действия над беззащит- нои жертвой, часто со злоупотреблением ее зависимого положения, направленные на удовлетворение полового влечения насильника. Изнасилование часто сопровождается манипуляциями с наружными половыми органами. Доказать изнасилование у детей трудно, так как после него редко остаются следы на теле ребенка. Обнаружение следов спермы и укусов на ребенке подтверждает факт изнасилования. Гинекологическое исследование позволяет только описать результаты осмотра. Даже при наличии застарелых или свежих повреждений, а также гематом их следует интерпретировать с учетом анамнестических данных. О дополнительных методах исследования см. гл. 11. 1.5, Цитологическая диагностика в детской гинекологии Значение цитологической диагностики Значение цитологического исследования в гинекологии заключается в том, что оно позволяет исследовать клетки тканей наружных и внутренних половых органов и на основании полученных результатов с учетом клинической картины поставить диагноз. Мазок для цитологического исследования можно взять с вульвы, из влагалища и с влагалищной части шейки матки у пациенток любого возраста. Шеечный канал становится доступным для цитологического исследования лишь в период полового созревания, когда слегка возвышающаяся влагалищная часть шейки инфантильной матки превращается в шишковидное образование, в центре которого видно углубление маточного зева. Наличие эктопии свидетельствует о функционировании яичников. В отдельных случаях при необходимости мазок можно взять со слизистой оболочки наружного отверстия уретры или кожи перианальной области. Мазки окрашивают по Папаниколау. Цитологическое исследование у девочек в период гормонального покоя и полового созревания выполняют с той же целью, что и у взрослых женщин: • в дополнение к гинекологическому исследованию, чтобы подтвердить отсутствие патологии (группа I/II);
• чтобы оценить изменения клеток и их ядер при II\III ); • для раннего выявления клеточной атипии (группа IIID/IVa или III); • для диагностики рака (группа V). С помощью цитологического исследования определяют степень пролиферации влагалищного эпителия. Оно позволяет выяснить, являются ли обнаруженные изменения следствием нарушения центральных механизмов регуляции или периферического действия гормонов и соответствует ли цитологическая картина возрасту пациентки. В раннем детском возрасте цитологическое исследование позволяет не только судить о гормональном фоне девочки, но и установить истинное и ложное преждевременное созревание (рис. 1-36) и преждевременное увеличение размеров молочных желез (макромастия). У девочек-подростков, у которых отмечается задержка менархе, атрофические изменения при цитологическом исследовании наряду с признаками инфантильности и высоким уровнем лютеи-низирующего и фолликулостимулирующего гормонов (ЛГ и ФСГ) указывают на дисгенезию гонад. Умеренно выраженная пролиферация влагалищного эпителия у 16-летней девушки, обратившейся за консультацией по поводу первичной аменореи, свидетельствует о том, что менархе наступит, хотя и с запозданием, а также о возможной овариальной недостаточности. При появлении менархе цитологическое исследование влагалищного мазка позволяет судить о гормональном балансе. Клеточный состав в за-
Рис. 1-36. Пап-мазок 3-летней девочки. При клиническом исследовании выявлена кистозная опухоль яичника и картина, характерная для преждевременного развития, III-IV степень пролиферации, смешанная микрофлора, лейкоциты, Окраска по Папаниколау. хЮОО (масляная иммерсия), висимости от времени исследования отражает степень эстрогенной активности, фазу менструального цикла (моно-, бифазный цикл), персис-тенцию фолликула. Противопоказаний для цитологического исследования влагалищного мазка, независимо от того, выполняется ли оно для исключения рака или с целью функциональной диагностики, не существует. Цитологическое исследование является важной частью диагностического процесса в гинекологической практике. Приготовление препарата для цитологического исследования Методика приготовления препарата для цитологического исследования проста и не требует много времени. Во время кольпоскопии или осмотра в зеркалах со слизистой оболочки подозрительного участка влагалища или влагалищной части шейки матки берут мазок с помощью ватного тампона. Клеточный материал наносят на предметное стекло (на котором указаны фамилия и инициалы пациентки), равномерно размазывают тонким слоем и сразу обрызгивают спреем с фиксирующей жидкостью. Степень клеточной пролиферации лучше оценить по мазкам, приготовленным из материала, взятого с боковой стенки влагалища. Клеточный материал с подозрительных участков вульвы берут с помощью ватного тампона, смоченного в физиологическом растворе натрия хлорида. Окрашивают мазки по Папа-николау. Оценка цитологических препаратов Период новорожденности Сочность девственной плевы и податливость влагалища, как уже было описано в разделе, посвященном кольпоскопии у новорожденных, объясняются высокой степенью пролиферации влагалищного эпителия под влиянием перешедших через плаценту эстрогенных гормонов матери. Сразу после рождения в клеточном составе преобладают промежуточные клетки с пузырьковидным ядром и цианофильной цитоплазмой, имеются также единичные поверхностные клетки с пикнотичным ядром. В целом отмечается высокая степень чистоты влагалища (рис. 1-37 и 1-38).
Рис. 1-37. Цитологическое исследование влагалищного мазка у новорожденной в 1-й день жизни. Эпителий состоит из многих слоев, Видны промежуточные клетки, поверхностная клетка с пикнотичным ядром, Высокая степень чистоты влагалища, Окраска по Папанико-лау, хЮОО (масляная иммерсия), Рис. 1-39. Цитологический препарат 4-летней девочки, Период гормонального покоя. II класс по Папаниколау, Клеточный состав характерен для атрофии влагалищного эпителия, видны лейкоциты. Смешанная микрофлора. Окраска по Папаниколау, хЮОО (масляная иммерсия).
Рис. 1-38. Цитологическое исследование влагалищного мазка у новорожденной на 6-й день жизни, Поверхностные клетки отсутствуют. Отмечается складчатость промежуточных клеток как следствие уменьшения концентрации перешедших от матери эстрогенных гормонов. Окраска по Папаниколау, хЮОО (масляная иммерсия). Рис. 1-40. Цитологическое исследование соскоба, взятого с вульвы 6-летней девочки по поводу выраженного вульвита. Ill класс по Папаниколау, Видны неороговевшие клетки из средних слоев плоского эпителия с умеренно увеличенным ядром, глыбки кератина, паракератоз и дискератоз со значительной вариабельностью формы и размеров клеток. Окраска по Папаниколау, х1ООО (масляная иммерсия).
Рис. 1-41 Цитологический препарат 7-летней девочки. Период гормонального покоя. Клинически у пациентки отмечались рецидивирующие бели (анаэробная микрофлора). II-IV класс по Папанико-лау, Отмечаются выраженная в различной степени воспалительная пролиферация, атрофия влагалищного эпителия с увеличением клеточных ядер, бледные, бесструктурные ядра, гранулоциты, Окраска по Папаниколау хЮОО (масляная иммерсия). Период гормонального покоя Клеточный состав представлен почти исключительно парабазальными клетками, часто обнаруживают бактерии и лейкоциты (рис. 1-39—1-41). При склерозирующем лишае для своевременного выявления выраженных воспалительных или дис-пластических изменений ядер необходимо контрольное исследование каждые 3 мес. Препубертатный и пубертатный период По мере взросления девочки и усиления функции яичников количество парабазальных клеток в мазке уменьшается. Они заменяются промежуточными, а перед наступлением менархе появляются также поверхностные клетки. Присутствие богатых гликогеном промежуточных клеток способствует размножению палочки Дедерлейна, являющейся разновидностью молочнокислых бактерий (рис. 1-42). Палочки Дедерлейна образуют молочную кислоту и создают кислую среду, присущую влагалищному секрету в норме. Они растворяют Рис. 1-42. Цитологическое исследование влагалищного мазка девочки в период полового созревания, Эпителий состоит из многих слоев. III-IV степень пролиферации. Видны палочки Дедерлейна, отек отдельных ядер, единичные лейкоциты, Окраска по Папаниколау, хЮОО (масляная иммерсия). цитоплазму промежуточных клеток, поэтому в мазках часто обнаруживают их ядра (так называемый бактериальный цитолиз, или Дедерлейн-ци-толиз). Палочки Дедерлейна обусловливают физиологические бели в препубертатном и пубертатном периоде. Эти палочки легко обнаруживают при фазово-контрастной микроскопии при оценке степени чистоты влагалища. Для приготовления препарата наносят небольшое количество влагалищного секрета на предметное стекло, на котором находится капля физиологического раствора натрия хлорида, закрывают покровным стеклом и приступают к исследованию под микроскопом. Цитологическая диагностика является важной частью гинекологического исследования не только взрослых женщин, но также и девочек и подростков. Она занимает ключевое положение среди других методов диагностики, применяемых как для раннего выявления рака у юных пациенток, так и для оценки состояния их развития.
Anthuber С, Wachter I., Brake I. Lichen sclerosus et atrophicus vulvae. Inzidenz und klinische Bedeutung entz-undlicher und dysplastischer Plattenepithelveranderungen. Presented at the V. European Congress of Federation for Children and Adolescent Gynecology. — Dresden, 1990, Sept. 17-19. Bernaschek G., Lubec G., Schaller A. Sonographische Untersuchungen uber das Wachstum von Uterus und Ova-rien zwischen dem 1. bis 14. Lebensjahr // Geburtshilfe Frauenheilkd. - 1984. - Bd 44. - S. 707-730. Boschann H.-W. Gynakologische Zytodiagnostikfur Klinik und Praxis. - Berlin; N.Y.: de Gruyter, 1973. - S. 80-87. Bundscherer F. Weibliches Genitale // Die Ultraschal-luntersuchung des Kindes / Peters H., Deeg K.-.H, Weit-zel D. - Berlin; Heidelberg; N.Y.: Springer, 1987. - S. 245-253. Esser Mittag J. Hygiene und Sexualaufklarung junger Madchen // Monatsschr. Kinderheilkd. - 1987. - Bd 135. -S. 469-473. Krone S., Wisser J., Anthuber C. Sonographische Diag-nostik in der Kinder- und Jungendgynakologie // Arch. Gynecol. - 1989. - Bd 245. - S. 1-4. Huber A. Untersuchungsmethoden // Praxis der Gyna-kologie im Kinder- und Jugendalter / Huber A., Hiersche H.-D. - Stuttgart; N.Y.: Thieme, 1987. - S. 31-48. Sommer B. Padiatrische Ultraschalldiagnostik in der Praxis. Weibliches Genitale. — Berlin; N.Y.: de Gruyter, 1991. - S. 165-182. Terruhn V. Die Ektopie in der Neugeborenenperiode // Geburtshilfe Frauenheilkd. - 1979. - Bd 39. - S. 568-573. Terruhn V. Untersuchungsmethoden // Padiatrische Gynakologie / Stolecke H, Terrahn V. — Berlin; Heidelberg; N.Y.: Springer, 1987. - S. 5-19. Wachter I. Die kindergynakologische Sprechstunde. Praktische Hinweise zur Durchfuhrung der gynakologis-chen Untersuchung im Kindes- und Jugendalter// Fortschr. Med. - 1986. - Bd 104. - S. 489-491. Wachter I. Organisation einer jugendgynakologischen Sprechstunde // TW Gynakologie. — 1996a. — Bd 9. — S. 205-206. Wachter I. Instrumentarium einer jugendgynakologischen Praxis // Ibid. - 1996b. - Bd 9. - S. 282-283. Wachter I. Der normale Genitalbefund in der Pubertat // Ibid. - 1996c. - Bd 9. - S. 356-357. Wachter I. Der abnorme Genitalbefund in der Pubertat // Ibid. - 1996d. - Bd 9. - S. 421-422. Wachter I. Genitale Fehlbildungen // Ibid. — 1996e. — Bd. 9. - S. 597-600. Wachter I. Therapieerfolg mil der lokalen Applikation von Estriolsalbe bei der Behandlung der kindlichen Vulvovaginitis // Monatsschr. Kinderheilkd. — 1997. — Bd 145. - S. 266-268. Wachter I. Diagnostik und Therapie in der Kindergy-nakologie // Korasion 4-Gyne. - 2000. - Bd 11. - S. 42-43. Wachter I., Geipier U., Bader A. Untersuchungen zur peripartalen Ubertragung von HPV bei neugeborenen Madchen // Geburtshilfe Frauenheilkd. — 2000. — Suppl. 60. Jahrg, 01.12.04. - S. 193. Weitzel D., Dinkel E., Dittrich M., Peters H. Padiatrische Ultraschalldiagnostik. Weibliches Genitale. — Berlin; Heidelberg; N.Y.; Tokio: Springer, 1984. - S. 213-218.
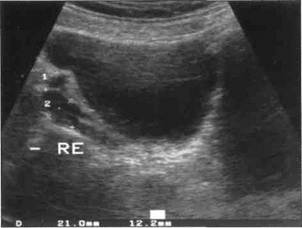
2.1. Введение Обстоятельное обследование девочек с гинекологическими заболеваниями без ультразвуковой диагностики трудно представить. Будучи неинвазивным и безболезненным методом исследования, УЗИ позволяет решить многие диагностические проблемы. Безопасность метода, простота подготовки пациенток к исследованию, воспроизводимость результатов и необременительность упрощают повторное исследование. Это дает возможность применять УЗИ для наблюдения пациенток в динамике и оценки эффективности лечения. При назначении УЗИ можно проявить значительную гибкость. Так, у тревожных детей вместо небезопасного пальцевого ректального исследования можно сначала выполнить УЗИ. Однако УЗИ не может заменить осмотра гениталий и кольпоскопию. УЗИ является обязательным при: • объемных образованиях; • нарушениях развития ребенка и при половой дисфункции; • подозрении на аномалии развития. Боли в животе также являются основанием для УЗИ. Метод непригоден для исключения инородных тел влагалища, для этого выполняют кольпоскопию. 2.2. Техника исследования Небольшая толщина брюшной стенки у девочек облегчает трансабдоминальное УЗИ. В настоящее время применяют секторальные сканеры с универсальным ультразвуковым датчиком, работающим с частотой 5 мГц, который имеет небольшую площадь соприкосновения и может быть наклонен под разными углами. Это позволяет проводить УЗИ малого таза во всех направлениях. Исследование проводят в положении пациентки лежа на спине так, чтобы она могла наблюдать за ходом исследования на мониторе. Для успешного исследования важно, чтобы мочевой пузырь был полным и прикрывал матку, а содержащие газ петли кишок переместились из малого таза в нижние отделы живота, открывая матку и придатки (рис. 2-1). Однако переполненный мочевой пузырь может вызвать болезненные ощущения у девочки и сделать УЗИ невозможным. Кроме того, при этом яичники перемещаются из малого таза, что искажает ультразвуковое изображение матки. Понятно, что достичь оптимального наполнения мочевого пузыря у маленьких детей затруднительно. Для этого следует лишь набраться терпения и выждать какое-то время после того, как ребенок выпьет жидкость, проверяя степень наполнения мочевого пузыря каждые 15 мин. Для
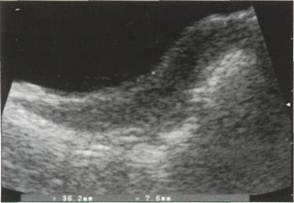
Рис. 2-1. При полном мочевом пузыре за его задней стенкой удается визуализировать матку, которая на продольном срезе имеет вид вытянутого образования с низкой эхогенностью, переходящего в трехслойную структуру влагалища, а на поперечном срезе живота имеет вид овального образования с низкой эхогенностью, предупреждения рефлекторного опорожнения мочевого пузыря контактный гель согревают. Иногда при эластичной девственной плеве в период полового созревания и в более старшем возрасте выполняют вагинальное УЗИ с помощью тонкого датчика. Преимуществом этого метода является то, что благодаря большей четкости изображения и близости датчика к органам малого таза он позволяет лучше разглядеть изменения придатков, эндометрия и прямокишечно-маточного углубления. Ректальное УЗИ с помощью ректального или вагинального датчика после необходимых объяснений хорошо переносится девочками и дает результаты, сравнимые по информативности с результатами вагинального УЗИ. 2,3. Нормальная анатомия Знание нормальной анатомии, а также возрастных изменений органов малого таза, особенно в период полового созревания, необходимо для распознавания патологических изменений этих органов. Проводящей структурой в малом тазу для исследования расположенных в нем органов является полный мочевой пузырь. За его задней стенкой на продольном срезе во всех возрастных периодах легко визуализируется матка и влагалище. В норме матка расположена по срединной линии, однако иногда она бывает смещена в сторону, особенно при увеличении размеров придатков. В отличие от матки, которую можно обнаружить всегда, яичники, особенно в период гормонального покоя, при УЗИ иногда не удается визуализировать. На сонограммах матка в зависимости от стадии развития имеет трубчатую, каплевидную или грушевидную форму (рис. 2-2 и 2-3) и образует вдавление на задней стенке мочевого пузыря, которое видно как на продольных, так и на поперечных срезах. Миометрий является тонкой гомогенной структурой с низкой эхогенностью. На сагиттальных срезах эндометрий имеет вид светлой эхогенной линии, которая переходит каудаль-нее во влагалище. Влагалище имеет вид трехслойного образования. Передний и задний слои имеют низкую эхо-генность, между ними располагается эхогенная полоса, представляющая собой просвет влагалища (так называемое воздушное эхо влагалища). Матка в норме отклонена вентрально относительно влагалища (рис. 2-4).
Рис. 2-2. Схематическое изображение матки на продольных сонограммах плода и девочек разного возраста.
Рис. 2-3. Размер матки, а - относительно крупные размеры матки новорожденной с преобладанием шейки (стрелки); б - серповидная матка в период гормонального покоя; в - грушевидная матка к моменту наступления менархе, Матка Размер и форма матки варьируют в зависимости от возраста и стадии развития (рис. 2-5). Матка плода начинает расти в поздние сроки беременности под влиянием материнских гормонов. В первые недели жизни матка представляет собой легко идентифицируемое образование длиной от 3 до 5 см. Шейка более толстая (передне-задний размер 15 мм) и длинная, чем тело матки (переднезадний размер 9 мм). Под действием плацентарных эстрогенов эндометрий пролифе-рирует и на сонограммах имеет вид четкой гипе-
Рис. 2-4. Типичное трехслойное изображение влагалища на со-нограмме, примыкающее к задней стенке мочевого пузыря, Шейка и тело матки (на рисунке расположены слева) отклонены вен-трально.
Рис. 2-5. Средняя длина матки и среднее квадратичное отклонение у девочек разного возраста (по Пельцеру, 1990). рэхогенной линии в центральной части матки. У 30% новорожденных можно видеть также щеле-видное пространство, по которому вытекает кровь. Можно различить границу внутренней трети ми-ометрия как проявление маточного кровотечения (рис. 2-6). После уменьшения уровня эстрогенов наступает период гормонального покоя. Размер матки уменьшается, ее длина составляет лишь 20—35 мм, толщина — 5—10 мм. Соотношение размеров тела матки и ее шейки равно 1:1, матка имеет трубчатую или
Рис. 2-6. Сонограмма (продольный срез) девочки на 8-й день после рождения с клинической картиной маточного кровотечения и нагрубания молочных желез, Видны полный мочевой пузырь, матка (47 мм), массивная шейка, отчетливо дифференцируется эндометрий.
Рис. 2-7. Сонограмма девочки 5 лет 6 мес, Период гормонального покоя, Матка на продольном срезе имеет серповидную форму, эндометрий не дифференцируется; длина матки 36 мм, пере-днезадний размер 8 мм, поперечный размер 17 мм.
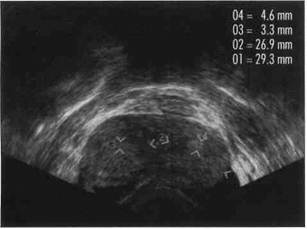
Рис. 2-8. Сонограмма девочки 6 лет 3 мес, Период гормонального покоя, На продольном срезе матка имеет цилиндрическую форму, эндометрий имеет вид полоски (стрелка); длина матки 35 мм, переднезадний размер 10 мм, поперечный размер 21 мм, Рис. 2-9. Сонограмма девочки 14 лет 9 мес, ВЗ-4, Р4, МО, Продольный срез через зрелую матку: толщина эндометрия 4 мм, длина матки 54 мм, переднезадний размер 29 мм, поперечный размер 37 мм. Картина, предшествующая наступлению менархе, дальнейшее обследование не требуется. серповидную форму. Эндометрий на сонограммах в норме не дифференцируется (рис. 2-7 и 2-8). Рост матки до 7-го года жизни незначительный, однако, начиная с этого возраста, матка неуклонно растет в основном за счет тела. Вследствие наступающей эстрогенизации на сонограммах начинает дифференцироваться эндометрий. С наступлением периода полового созревания матка с придатками опускается глубже в малый таз. Дно матки удлиняется, становится плотнее, и матка принимает типичную грушевидную форму. Зрелая матка имеет длину 50—80 мм, передне-задний размер 30 мм и поперечный размер 35 мм (рис. 2-9). Менструации появляются обычно по достижении маткой длины 55 мм и объема полости 15 мл. Яичники В отличие от матки яичники в период гормонального покоя не всегда удается визуализировать. Это объясняется тем, что они имеют небольшие размеры, низкую эхогенность и подвижны. В детском возрасте и в период полового созревания происходит значительный рост яичников и их структурная перестройка, что позволяет судить о развитии девочки и выявить патологию (рис. 2-10). К моменту рождения яичники в норме опускаются из верхних отделов живота в малый таз, располагаясь латеральнее матки на стенке малого таза на уровне верхнего края широких связок матки. Однако яичники могут иметь и иное рас-
Рис. 2-10. Средний объем яичников и среднее квадратичное отклонение (SD) в зависимости от возраста (по Пелыдеру, 1990), положение — от нижних полюсов почек до прямокишечно-маточного углубления. Значительная вариабельность положения яичников не позволяет выделить референтную плоскость для оптимальной их визуализации. Анатомическими структурами, связанными с яичниками и характеризующимися постоянством, являются яичниковые вены и артерии, которые, направляясь от стенок малого таза в толще подвешивающей, или воронкотазовой, связки, достигают яичников. Легче идентифицируется пульсирующая на глаз внутренняя подвздошная артерия, которая часто видна в одной плоскости с яичником каудальнее и дор-сальнее его. Сами сосуды идентифицируют по их отношению к отдельным мышечным группам, расположенным на стенках таза. По направлению снаружи внутрь последовательно визуализируются под-вздошно-поясничная мышца (плотное гомогенное образование с низкой эхогенностью) и меньшая по размерам внутренняя запирательная. Внутренняя подвздошная артерия расположена медиальнее последней, а наружная подвздошная артерия — медиальнее подвздошно-поясничной. Для обнаружения яичников необходимо знать также следующее: Место расположения яичника («ниша» яичника) ограничено вентрально мочевым пузырем, медиально маткой, латерально внутренней за-пирательной мышцей и дорсально внутренними подвздошными сосудами (рис. 2-11). Размеры яичников выражают через их объем, который рассчитывают по простой формуле для объема эллипсоида [V= '/2 (длина х ширина х толщина)]. У новорожденных девочек объем яичника в среднем равен 0,4 мл и к 7 годам постепенно удваивается. Начиная с этого возраста происходит их быстрый рост. В постпубертатном периоде объем яичника составляет 3—5 мл. На сонограммах яичники в целом имеют низкую эхогенность и в зависимости от гормональной активности гомогенную (отсутствие фолликулов) или кистозно-солидную структуру (рост примордиальных фолликулов или циклический рост фолликула). В период новорожденности яичники благодаря их мелкокистозной структуре легче распознать, чем в период гормонального покоя, когда они имеют гомогенную структуру (рис. 2-12). В препубертатном периоде яичники вновь утрачивают гомогенность, на сонограммах они имеют поликистозный вид; на рис. 2-13 в яичнике по меньшей мере 6 мелких кист диаметром не менее 4 мм.
Рис. 2-11, а и б. «Ниша» яичника ограничена вентрально мочевым пузырем, медиально маткой, латерально внутренней запиратель-ной мышцей, дорсально внутренними подвздошными сосудами.
Рис. 2-12. Сонограмма 6-недельной девочки, полученная при трансабдоминальном УЗИ. Виден правый яичник с многочисленными фолликулами, диаметр одного из фолликулов равен 9 мм.
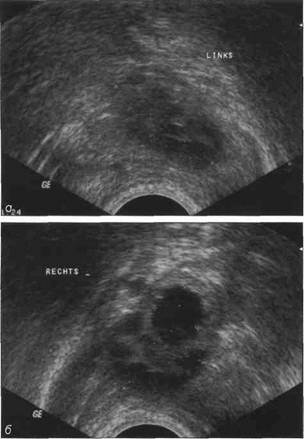
Рис. 2-14. Сонограмма, полученная при ректальном УЗИ. Видны оба яичника, а - левый яичник; б - правый яичник, содержащий фолликул размером 11 х 14 мм. В пубертатном периоде яичники опускаются глубже в малый таз и визуализируются латеральнее и дорсальнее матки. Они содержат многочисленные Рис. 2-13. Сонограмма девочки 9 лет 1 мес (В1, Р1, МО), полученная при трансабдоминальном УЗИ, В яичниках, объем которых составляет 3 мл, видны многочисленные кисты. кисты, которые отражают происходящие в них циклические процессы, поэтому объем яичников сильно варьирует. Зрелый фолликул (граафов пузырек) достигает в диаметре 17—29 мм (рис. 2-14). После овуляции на сонограммах отмечается картина кол-лабирования фолликула, для которой характерны внезапное уменьшение его размера, появление дополнительных тонких эхосигналов и складчатости стенки. В прямокишечно-маточном углублении при этом обнаруживают свободную жидкость. 2.4. Нарушение развития и функциональные расстройства Нарушения развития в виде раннего полового созревания или его задержки, а также эндокринные расстройства требуют проведения УЗИ для оценки морфологической основы этих нарушений. Хотя под первичной аменореей понимают отсутствие менархе до 15-летнего возраста, УЗИ при задержке признаков полового созревания следует выполнить уже в возрасте 12—14 лет. Цель УЗИ заключается в том, чтобы выяснить, способны ли внутренние половые органы девочки к дальнейшему развитию. Дисгенезия гонад Наиболее частым проявлением дисгенезии гонад является синдром Ульриха—Тернера (рис. 2-15). Наряду с чистым 45,X кариотипом известен также мозаицизм, включающий Y-хромосому.
При синдроме Ульриха—Тернера матка гипоп-лазирована, имеет инфантильные пропорции, но под влиянием эстрогенов может полностью восстановить свою функцию. Яичники могут иметь вид соединительнотканных тяжей (Streak-Gona-den), которые при гистологическом исследовании состоят из фиброзной стромы и не содержат при-мордиальных фолликулов, поэтому при УЗИ яичники не визуализируются. При мозаицизме иногда наблюдаются нормально развитые внутренние половые органы или переходные их формы. У пациенток с мозаицизмом XY/X отмечается повышенный риск гонадобластом, поэтому они нуждаются в наблюдении и периодическом УЗИ. Сказанное в равной мере справедливо также для синдрома Суайера, представляющего собой дисгенезию гонад с XY кариотипом. Внутренние половые органы у пациенток с синдромом Суайера и Ульриха—Тернера сонографически не отличаются. Гипогонадизм Помимо хромосомных аномалий, существует ряд болезней, проявляющихся гипогонадизмом (рис. 2-16—2-21). К ним относятся: • эндокринные заболевания (например, врожденный гипотиреоз или гипоплазия коркового вещества надпочечников); • новообразования; • хроническая почечная недостаточность; • психогенные заболевания, например нервная анорексия (anorexia nervosa).
Рис. 2-15. Сонограмма девочки 11 лет 4 мес (В1, МО, мозаицизм Тернера), полученная при трансабдоминальном УЗИ. Внутренние половые органы инфантильны, левый яичник имеет мелкокистоз-ную структуру и объем 1,1 мл, В отличие от дисгенезии гонад при этих заболеваниях УЗИ позволяет идентифицировать ткань яичников, которые, однако, из-за гормональной недостаточности недоразвиты. Задержку полового развития в смысле позднего наступления периода полового созревания можно отдифференцировать от более тяжелых нарушений по наличию внутренних половых органов, развитых соответственно возрасту пациентки. Синдром поликистозных яичников Синдром поликистозных яичников (синдром ПКЯ, рис. 2-22—2-25), помимо нарушения циклических процессов в яичнике, характеризуется
Рис. 2-16. Отсутствие полового созревания у девочки 16 лет, которой в возрасте 10 лет была проведена лучевая и полихимиотерапия по поводу рабдомиосаркомы правого плеча, о - на продольной сонограмме видна гипоплазированная матка, имеющая длину 36 мм, переднезадний размер 11 мм и поперечный размер 15 мм (стрелки); б- поперечная сонограмма: гипоплазирован-ный правый яичник размером 14x6x8 мм, имеющий гомогенную структуру.
Рис. 2-17, а и б. Овариальная недостаточность у девушки 20 лет с анемией Фанкони, развившаяся после облучения всего тела и трансплантации костного мозга, Сонограмма, полученная при трансабдоминальном УЗИ: оба яичника гипоплазировоны, рост фолликулов отсутствует (стрелки), Рис. 2-19. Первичная гипоталамическая аменорея у девушки 17 лет с тяжелой формой конституциональной задержки полового развития. Отсутствие эстрогенов и гестагенов, «костный» возраст 13,6 года, о -трансабдоминальная сонограмма: матка гипоплазирована, имеет длину 40 мм, переднезадний размер 12 мм, поперечный размер 18 мм, визуализируется эндометрий в виде полоски; 6- гипоплазированныи левый яичник размером 22 х 15 х 17 мм и объемом 2,4 мл (стрелки).
Рис, 2-18. Гипогонадотропный гипогонадизм у девушки 18 лет. На фоне заместительной циклической терапии отмечаются регулярные менструации. Трансабдоминальная сонограмма: длина матки 62 мм, переднезадний размер 18 мм, поперечный размер 27 мм, толщина эндометрия 2,5 мм. Рис. 2-20. Состояние после правосторонней аднексэктомии по поводу дермоидной кистомы у девочки 13 лет, страдающей сахарным диабетом, Трансабдоминальная сонограмма: левый яичник (стрелки) размером 33x15x17 мм и объемом 4,4 мл содержит мелкие фолликулы,
Рис. 2-21 Сонограмма той же пациентки, что и на рис, 2-20, полученная в возрасте 17 лет 6 мес, Клинически отмечается нервная анорексия (масса тела 45,1 кг, рост 174 см) и вторичная аменорея, На трансабдоминальной сонограмме левый яичник размером 20x15x16 мм и объемом 2,2 мл не содержит фолликулов. Рис. 2-22. Вторичная аменорея у девочки 14 лет 7 мес. На трансабдоминальной сонограмме виден увеличенный в размерах правый яичник (40x23x18 мм, объем 8,7 мл) с эхоплотной стромой и многочисленными фолликулами на периферии,
Рис. 2-23. Олигоменорея через 1 год после наступления менархе у девочки 15 лет. На трансабдоминальной сонограмме яичники содержат множество фолликулов, объем левого яичника 9,4 мл, правого - 4,4 мл. Рис. 2-24. Сонограмма той же пациентки, что и на рис. 2-23, полученная в возрасте 17 лет: яичники увеличены (стрелки), имеют гомогенную структуру и содержат крошечные фолликулы. Клинически отмечается олигоменорея.
Рис. 2-25. Сонограмма той же пациентки, что и на рис 2-23, полученная в 18 лет при вагинальном УЗИ. Яичники увеличены, содержат мелкие фолликулы примерно одинакового размера (7 мм), а - левый яичник (объем 12,5 мл); б - правый яичник (объем 16 мл),
Рис. 2-26. Преждевременное половое развитие у девочки 7 лет 10 мес (ВЗ, А1, Р2, МО), которую в возрасте с 3 до 7 лет лечили аналогом гонадолиберина (лечение было прекращено из-за недостаточной приверженности пациентки схеме лечения). На трансабдоминальной сонограмме увеличенная матка (длина 56 мм, переднезадний размер 14 мм, поперечный размер 23 мм), эндометрий прослеживается в виде полоски. также первичной аменореей. Кроме известных клинических симптомов [гирсутизм, ожирение, высокий уровень ЛГ, низкий уровень ФСГ и высокое отношение ЛГ/ФСГ, уровень тестостерона более 0,5 нг/мл, уровень дегидроэпиандростеро-на сульфата (ДГЭАС) более 3,4 мкг/мл], отмечается увеличение обоих яичников. На сонограммах яичники имеют округлую или овальную форму и содержат многочисленные мелкие фолликулы диаметром 5—8 мм, расположенные на периферии. Одиночных крупных фолликулов, которые отражают нормальные циклические процессы, в яичниках нет. К другим симптомам ПКЯ относятся также утолщение белочной оболочки и фиброз theca interna. В типичных случаях при увеличении объема стромы яичника отмечается феномен спиц. Преждевременное половое развитие Половое развитие считают преждевременным, когда у девочки в возрасте до 8 лет появляется один вторичный половой признак или более или менархе наступает до 9-летнего возраста (рис. 2-26—2-31, см. также гл. 4). Различают три основные формы преждевременного полового развития: • центральная, или гипоталамическая, форма (гонадолиберинзависимая), обусловленная активацией оси гипоталамус—гипофиз-яичники; • периферическая (гонадолибериннезависимая) форма, или ложное преждевременное половое
Рис. 2-27. Гиперменорея у девочки 9 лет 2 мес. Менархе в 8 лет 8 мес. На трансабдоминальной сонограмме матка «взрослых» размеров, эндометрий умеренно выражен.
Рис. 2-28. Трансабдоминальная сонограмма той же пациентки, что и на рис, 2-27, полученная через 1 год после лечения аналогом гонадолиберина, которое привело к прекращению кровотечения, Отмечается уменьшение размера матки (длина 42 мм, передне-задний размер 13 мм, поперечный размер 27 мм), соотношение размеров тела и шейки равно 1:1, эндометрий прослеживается в виде полоски.
Рис. 2-29. Телархе у девочки 6 лет, В2-3, На трансабдоминальной сонограмме матка «взрослых» размеров (длина 49 мм, передне-задний размер 19 мм, поперечный размер 23 мм).
Рис. 2-30. Трансабдоминальная сонограмма той же пациентки, что и на рис. 2-29, после наблюдения в течение 3 мес, Матка уменьшилась в размерах (длина 35 мм, переднезадний размер 8 мм, поперечный размер 21 мм, эндометрий имеет вид тонкой полоски).
Рис. 2-31 Трансабдоминальная сонограмма той же пациентки, что и на рис. 2-29 и 2-30 (возраст 6 лет 6 мес). Матка имеет серповидную форму, отмечается дальнейшее уменьшение ее размеров (длина матки 29 мм, переднезадний размер 8 мм, поперечный размер 18 мм). созревание. Причиной ее отчасти являются гормонально-активные опухоли яичников или коркового вещества надпочечников, которые, однако, встречаются редко. Это гранулезокле-точная и гранулезотекаклеточная опухоли, гер-миногенные опухоли, гонадобластомы. Однако у детей наблюдаются также эстрогенпроду-цирующие кисты яичников; • парциальная форма, при которой появляются лишь отдельные симптомы преждевременного полового созревания, например телархе, пубархе, реже маточные кровотечения. УЗИ позволяет оценить размеры и форму матки, а также особенности внутренней структуры и размеры яичников и получить представление о степени выраженности преждевременного полового созревания и его этиологии. При высоком уровне эстрогенов в крови отмечается увеличение матки и пролиферация эндометрия. В отличие от этих изменений при изолированном преждевременном телархе матка имеет небольшие размеры, соответствующие возрасту пациентки. В яичниках обнаруживают характерные для действия гонадотропных гормонов изменения, в частности поликистозную структуру (более 6 фолликулов, размер которых превышает 4 мм). Объем яичника превышает 3 мл. Гормонально-активные опухоли яичников, а также кисты, которые могут достигать значительных размеров, обычно имеют одностороннюю локализацию. Лечение преждевременного полового развития следует проводить под контролем УЗИ. Сонографический контроль необходим также при парциальной форме преждевременного полового созревания, при которой вначале лечение не требуется. Нарушение менструального цикла Дисфункциональное кровотечение в период полового созревания (рис. 2-32 и 2-33) может принять угрожающий характер. При УЗИ у таких пациенток иногда выявляют персистенцию фолликула. Выбор гормональной терапии у них зависит от состояния эндометрия, в частности, имеется ли его атрофия или, наоборот, гипертрофия.
Рис. 2-32. Ювенильная менометроррагия у девушки 16 лет 5 мес. На трансвагинальной сонограмме длина матки 76 мм, передне-задний размер 37 мм, поперечный размер 52 мм, толщина эндометрия 7,8 мм (стрелки).
Рис. 2-33, о-в. Гиперплазия эндометрия и ювенильные кровотечения у девочки 11 лет 6 мес, На трансабдоминальной сонограмме видна матка нормальных размеров с хорошо выраженным эндометрием (7 мм), в правом яичнике видны киста и тонкие рассеянные эхосигналы, яичник имеет размер 45x34x47 мм. 2.5. Нарушение закладки и аномалии развития При подозрении на аномалию развития внутренних половых органов следует обязательно выполнить УЗИ. Оно позволяет получить представ- ление об их анатомии, а иногда и функции. Особенно эффективно УЗИ в тех случаях, когда необходимо выяснить, есть ли у девочки матка и влагалище или они отсутствуют. У новорожденных с неясным полом или промежуточным типом наружных половых органов УЗИ может помочь определить истинный пол ребенка. УЗИ внутренних половых органов показано также у детей с пороками развития желудочно-кишечного тракта (ЖКТ) и мочевых путей, так как эти пороки нередко сочетаются с аномалиями половых путей. Синдром МРКХ При синдроме МРКХ полностью отсутствуют матка и влагалище. Большинство девочек с этим синдромом впервые обращаются к врачу в связи с первичной аменореей, при этом какие-либо другие видимые признаки нарушения полового созревания у них обычно отсутствуют. При клиническом обследовании у них не удается прозондировать влагалище. При УЗИ отмечается отсутствие матки и влагалища. На поперечных сонограммах часто над пограничной линией визуализируются яичники, имеющие нормальные размеры и структуру. Иногда по срединной линии удается выявить гипоэ-хогенное образование, представляющее собой рудиментарную матку (рис. 2-34 и 2-35). Если связь между зачатками матки отсутствует, то вблизи срединной линии можно видеть два рудимента матки, иногда имеющие эндометрий, который может стать причиной гематометры. Периодические боли внизу живота у таких пациенток требуют выполнения лапароскопии (рис. 2-36 и 2-37). Однако при бессимптомном течении аномалии это исследование не нужно. В 40% случаев наблюдаются аномалии развития почек (тазовая дистопия, эктопия или агене-зия почки), в том числе удвоение почки. У 12% пациенток синдром МРКХ сочетается с аномалиями развития скелета (в основном пояснично-крестцового отдела позвоночника и ребер). Тестикулярная феминизация (синдром отсутствия чувствительности к андрогенам) Матка отсутствует также у пациенток с тести-кулярной феминизацией (рис. 2-38). В основе заболевания лежит резистентность тканей к анд-
Рис. 2-34. Первичная аменорея у пациентки 16 лет 11 мес с нормальным развитием вторичных половых признаков, Вместо влагалища отмечается ямка глубиной 2 см. На трансабдоминальной сонограмме (продольный срез) видно небольшое образование с низкой эхогенностью, представляющее собой рудиментарный зачаток матки, Диагноз: синдром МРКХ. рогенам. Характерны генотип 46,XY и женский фенотип, в типичных случаях вторичное оволосение отсутствует. Пациенты имеют функционирующие яички, которые могут располагаться в брюшной полости, паховом канале или в больших половых губах, их можно выявить также при УЗИ. Влагалище укорочено и заканчивается слепо.
Удвоение матки и влагалища Причиной удвоения матки и влагалища является нарушение слияния мюллеровых протоков в эмбриональном периоде (рис. 2-39). Возможны несколько вариантов удвоения в зависимости от того, полностью или частично нарушено слияние мюллеровых протоков (рис. 2-40—2-42). Крайним вариантом порока является uterus didelphys, для которого характерно удвоение влагалища, шейки и матки. При наиболее легкой форме uterus arcuatus отмечается лишь пупкообразное втяже-ние на дне матки, указывающее на место слияния мюллеровых протоков. При симметричной форме удвоения не происходит нарушения оттока менструальной крови и влагалищного секрета, поэтому аномалия обычно не проявляется клинически и обнаруживается лишь при обращении по поводу бесплодия или в период беременности либо при родах. При УЗИ в зависимости от типа порока обнаруживают два тела матки или уширенное дно матки, удвоенную расширенную тень эндометрия, а иногда также разделенное влагалище.
Рис. 2-35. Первичная аменорея у девушки 17 лет 5 мес с синдромом МРКХ, Клинически отмечается нормальное развитие вторичных половых признаков, боли отсутствуют, На трансабдоминальной сонограмме (продольный срез) видно образование размером 32x17 мм с низкой эхогенностью, отчетливо прослеживается эндометрий, Диагноз: синдром МРКХ,
Рис. 2-36. Рецидивирующие боли внизу живота у пациентки 20 лет с синдромом МРКХ, Нормальное влагалище после дилатации. Трансвагинальная сонограмма: рудиментарный рог матки справа с эхосигналами от эндометрия (2,4 мм), У девочек с удвоением матки часто наблюдаются пороки развития почек, поэтому им всегда следует выполнять УЗИ почек. Асимметричное удвоение матки наблюдается в тех случаях, когда один из мюллеровых протоков остается недоразвитым, что приводит к формированию однорогой матки с вторым рудиментарным рогом (рис. 2-43 и 2-44). Если в таком рудиментарном роге сохраняется эндометрий, может развиться гематометра (рис. 2-45). У таких пациенток отмечается выраженная первичная дисменорея или пальпируемое объемное образование в малом тазу, что является показанием к выполнению УЗИ.
Рис. 2-37. Диагностическая пельвископия у той же пациентки, что и на рис 2-36, о - на правой боковой стенке таза видно тело матки длиной 4 см с отходящей от нее тонкой маточной трубой, заканчивающейся воронкой с фимбриями. Проба с метиленовым синим положительная. Терапия гестагенами для подавления пролиферации эндометрия; б - палец исследующего, введенный во влагалище; в - вытекание метиленового синего из маточной трубы.
Рис. 2-38. Тестикулярная феминизация у девочки 16 лет. Отмечаются первичная аменорея, характерный внешний вид (В4, А1, Р1, МО), генотип 46.XY, о - абдоминальная сонограмма: в правом нижнем отделе живота визуализируется кистозно-солидное образование округлой формы с четкими границами, которое при дальнейшем исследовании оказалось расположенным в брюшной полости яичком (стрелка); б - пельвископическая операция: удаление яичка, расположенного в брюшной полости, Гистологическое исследование выявило трубчатую аденому яичка. На сонограммах в зависимости от степени выраженности изменений в области матки обнаруживают расширенную полость, которая имеет ровные контуры и низкую эхогенность. При проведении дифференциальной диагностики следует исключить кисту яичника на соответствующей стороне. Врожденное заращение влагалища Врожденное заращение влагалища (рис. 2-46) диагностируют либо в период новорожденности,
Рис. 2-39. Аномалии слияния мюллеро-вых протоков, а - uterus didelphys; 6 -uterus bicornis completus; в - uterus bicornis incompletus; г - uterus arcuatus; д - uterus septus completus; e - uterus septus incompletus.
либо после наступления менархе. Застой секрета или крови во влагалище может привести к образованию муко- или гематокольпоса. Если при этом расширяется и полость матки, то говорят о гидрометро- или гематометрокольпосе. Заращение влагалища может быть обусловлено атрезией влагалища, выраженным стенозом влагалища или поперечной перегородкой в нем. У пациенток с этими аномалиями часто выявляют сопутствующие пороки развития, особенно пороки других отделов мочеполовой системы и ЖКТ, в частности свищи, удвоение матки, различные проявления персистирующего урогени-тального синуса, агенезию почки, атрезию пи-
Рис. 2-40, Uterus didelphys у девушки 18 лет, Видна продольная перегородка влагалища, о - на продольном срезе визуализируются две матки больших размеров; б - трансабдоминальная со-нограмма: поперечный срез через тело обеих маток; в - поперечный срез через шейки обеих маток (><), эхосигналы от удвоенного шеечного канала (ТТ). щевода, двенадцатиперстной кишки или заднего прохода. Однако значительно чаще причиной застоя секрета бывает атрезия девственной плевы. В отличие от высокой атрезии влагалища у таких детей частота других пороков развития не увеличена. Под влиянием гормонов матери в поздние сроки беременности шеечные железы вырабатывают много слизистого секрета, который скапливается во влагалище и матке. При клиническом обследовании по срединной линии у таких пациенток в малом тазу и внизу живота пальпируется опухоль плотноэластической консистенции. При атрезии девственной плевы или нижнего отдела
Рис. 2-41 Uterus arcuatus у девушки 15 лет. На трансабдоминальной сонограмме на уровне дна маток видны две отдельные тени от эндометрия,
Рис. 2-42. Uterus septus у девушки 19 лет, выявленная случайно, На вагинальной сонограмме видны две отдельные тени эндометрия (л),
Рис. 2-44. Однорогая матка с атретичным рогом у 12-летней девочки с первичной дисменорееи после менархе, наступившего в 11 лет, а - на поперечном срезе видны два раздельных зачатка матки с расширенной полостью правого зачатка (Л); б - фотография, сделанная во время лапароскопического удаления правого атретичного рога матки.
Рис. 2-43. Однорогая матка: а - с сообщающимся рогом; б - с несообщающимся атретичным рогом; в - с атретичным рогом без эндометрия; г - без атретичного рога.
Рис. 2-45. Uterus septus completus и гематометра левой закрытой полости у 14-летней девочки с выраженной первичной дисменорееи. На поперечной трансабдоминальной сонограмме полость слева расширена (30x40x40 мм). Операция: гистероскопическое рассечение и фенестрация перегородки,
Рис. 2-46, о и б. Стеноз влагалища на высоте 2-3 см с развитием гематокольпоса и гематометры у девочки 14 лет 6 мес, На абдоминальной сонограмме (продольный срез) полость матки умеренно расширена (Л); видны «мягкие» гомогенные эхосигналы в основном в расширенном проксимальном отделе влагалища. влагалища опухолевидное выпячивание выявляют в преддверии влагалища. Если заращение влагалища не диагностируют в период новорожденности или в грудном возрасте, то в дальнейшем его обычно удается выявить к моменту наступления менархе. У девочек при нормально протекавшем до того периоде полового созревания отмечается отсутствие маточных кровотечений, появление периодических болей и пальпируемой опухоли внизу живота. Так как стенки влагалища более податливы по сравнению с плотными мышечными стенками матки, то влагалище растягивается в гораздо большей степени, чем матка. При УЗИ по срединной линии между мочевым пузырем и прямой кишкой выявляют удли- ненную кистозную опухоль. Характерные эхосиг-налы от влагалища отсутствуют. Над опухолью может визуализироваться матка с нормальной или расширенной полостью. Эхосигналы от полости отражают различную плотность ее содержимого в зависимости от степени сгущения содержащегося в ней секрета или менструальной крови. Иногда наполненные жидким содержимым маточные трубы превращаются в сактосальпинкс. Его обнаруживают чаще у девочек в пубертатном периоде, когда нарушение оттока из влагалища приводит к ретроградной менструации. При чрезмерно большой опухоли может произойти сдав-ление мочеточника с развитием гидронефроза. Заращение влагалища у новорожденных следует дифференцировать от других кистозных образований в малом тазу, таких, как: • сакральное менингоцеле передней локализации или удвоение прямой кишки; • тератома копчиковой области, которая характеризуется высокой эхогенностью. Диагноз уточняют с помощью других методов визуальной диагностики: рентгенографии, MPT, KT; • кисты яичников, которые наблюдаются наиболее часто и легко распознаются по расположению позади матки и рядом с ней. 2.6. Объемные образования в малом тазу Помимо уже упомянутых объемных образований в малом тазу, развивающихся вследствие нарушения оттока секрета из влагалища при обструкции нижних отделов половых путей, у девочек могут наблюдаться и другие опухолевидные образования в малом тазу. Обычно эти образования исходят из яичников. Злокачественные новообразования матки и влагалища наблюдаются очень редко. Среди опухолей яичников выделяют функциональные или паровариальные кисты, являющиеся истинными опухолями, которые в свою очередь также бывают злокачественными и доброкачественными. С помощью УЗИ можно довольно точно распознать опухоль яичника, так как оно позволяет оценить ее размер, локализацию, границы и внутреннюю структуру. Диагностические критерии при опухолях придатков матки у детей такие же, как у взрослых: • четкие границы опухоли, гладкостенная капсула и гомогенные эхосигналы (или отсутствие
таковых), как правило, указывают на добро-качественный характер опухоли; • нечеткие внешние границы опухоли с плотными наложениями, негомогенная внутренняя структура и участки уплотнения наряду со скоплением жидкости в брюшной полости — признаки злокачественной опухоли. Функциональные кисты Опухоли придатков у девочек часто оказываются функциональными кистами. Они развиваются при неограниченном росте фолликулярной кисты или кисты желтого тела. Эти кисты могут возникнуть уже в пренатальном периоде и у новорожденных под влиянием гормонов матери (рис. 2-47 и 2-48). Фетальную кисту яичника следует заподозрить в тех случаях, когда у плода женского пола выявляется интраабдоминальная опухоль мочевых путей и ЖКТ. Прогноз обычно благоприятный, нередко киста по мере увеличения срока беременности уменьшается в размере. Однако для своевременного выявления осложнений (быстрый рост опухоли, сдавление мочевых путей, развитие асцита, разрыв кисты или пере-крут ее ножки) необходимо выполнять УЗИ каждые 14 дней. Ультразвуковой контроль за этими кистами показан также после рождения. Регрессия опухоли может длиться до 1 года. У девочек-подростков функциональные кисты (рис. 2-49—2-52) возникают после задержки овуляции или при отсутствии регрессии фолликула. Размер этих кист колеблется от 3 до 20 см. Кисты желтого тела развиваются после значительного кровотечения в желтое тело или если нарушается процесс всасывания в нем. Они могут быть от 5 до 11 см в диаметре. Отдифференцировать кисты желтого тела от фолликулярной кисты с помощью УЗИ невозможно. Они имеют гладкие тонкие стенки, содержимое не отражает эхосигналов или они бывают очень слабыми. Иногда в кистах выявляют перегородки без наложений. Вначале фолликулярная киста или киста желтого тела клинически не проявляется и обнаруживается случайно. Однако при кровотечении в кисту, разрыве или перекруте ножки появляются сильные острые боли (рис. 2-53—2-59). На сонограммах кровоизлияние в кисту проявляется гетерогенностью и умеренной эхоплот-ностью их содержимого и частичным отражением эхосигналов. Кроме того, иногда отмечается
Рис. 2-47. Фетальная киста яичника, а - беременность 29 нед, Поперечная абдоминальная сонограмма. Слева внизу живота видна гладкостенная киста без эхосигналов от содержимого, Почки не увеличены; б - беременность 34 нед. Размеры фетальной кисты уменьшились, отмечаются признаки кровоизлияния в кисту
Дата добавления: 2014-12-11 | Просмотры: 15289 | Нарушение авторских прав |













 Литература
Литература
 Ультразвуковое исследо половых органов девочек
Ультразвуковое исследо половых органов девочек