|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Клиническая классификация нарушений менструального циклаПервичная аменорея обычно бывает обусловлена анатомическими дефектами и тяжелыми заболеваниями, поэтому наряду с гинекологическим обследованием ребенка, как правило, необходимо также тщательное эндокринологическое, ауксоло-гическое и генетическое исследование. При вторичной олиго- или аменорее причина нарушения менструального цикла бывает не столь серьезна и оно часто имеет функциональный характер. Диагноз первичной или вторичной аменореи ставят в зависимости от того, в каком возрасте произошли изменения (до ППС или после наступления менархе), повлекшие нарушение менструального цикла, насколько серьезна была причина, вызвавшая эти изменения, и как долго она длилась. В зависимости от особенностей клинической картины различают: Нарушение регулярности и длительности менструаций • Первичная аменорея: отсутствие менструаций до 15-летнего возраста. • Вторичная аменорея: отсутствие менструаций в течение более 4—6 мес. • Олигоменорея: длительность менструально- го цикла более 35 дней. • Полименорея: длительность менструального цикла менее 25 дней. Изменение интенсивности кровотечения • Гиперменорея (меноррагия). • Гипоменорея. • Ювенильные кровотечения. Болезненные менструации (альгоменорея) • Дисменорея (увеличение длительности мен- струации, объема кровопотери и болезненность менструации). • Альгоменорея.
Первичная аменорея в большинстве случаев является проявлением тяжелого фонового заболевания, которое обычно характеризуется нарушением развития, инфантилизмом, карликовым ростом, гирсутизмом или гермафродитизмом. Под «первичной аменореей», т.е. отсутствием менструации до 15-летнего возраста, понимают задержку менархе в возрастном диапазоне, соответствующем двойному среднему квадратичному отклонению от возрастной медианы менархе в норме. Однако часто врачи не выжидают до исполнения девочке 15 лет и начинают обследовать ее уже в 13- или 14-летнем возрасте, если к этому времени отсутствуют признаки полового созревания. Классификация первичной аменореи Известно много причин первичной аменореи. Они затрагивают различные органы и отличаются своими патофизиологическими механизмами. Наиболее частой причиной являются поражения гипоталамо-гипофизарной системы, далее в порядке убывания частоты следуют заболевания яичников и анатомические дефекты. Разработано несколько классификаций первичной аменореи, отличающихся своей целью и принципами, положенными в их основу. Приводим классификацию, учитывающую патофизиологические механизмы первичной аменореи: Гипоталамо-гипофизарная аменорея (50%) Обратимая форма: • Задержка полового развития (pubertas tarda). • Нервная анорексия (anorexia nervosa). • Аменорея спортсменок. Врожденные пороки развития: • Изолированная недостаточность гонадоли-берина и аносмия (синдром Каллманна). • Парциальная или тотальная гипофизарная недостаточность. Опухоли и другие поражения гипофиза и ЦНС (42-45%) • Аденома гипофиза (пролактинома, смешан- ная опухоль).
• Синдром пустого турецкого седла. • Повреждение при внутричерепных хирургических вмешательствах. • Опухоли ЦНС (краниофарингиома и др.). Гиперандрогения и вирилизация (около 20%) • Синдром поликистозных яичников. • Адреногенитальный синдром (АГС):
• врожденный АГС (классическая форма); • АГС с поздним началом (постпубертатная форма). • Опухоли надпочечников и яичников. • Дефект 5а-редуктазы. • Частичный дефект андрогенных рецепторов. • Истинный гермафродитизм (hermaphroditi-smus verus). Овариальная недостаточность (12-15%) • Дисгенезия гонад, обусловленная хромосомными аберрациями (синдром Ульриха— Тернера, синдром Суайера, мозаицизм. • Дисгенезия гонад, обусловленная другими причинами. • Кастрация (овариэктомия, облучение, химиотерапия). • Аутоиммунные заболевания. • Галактоземия. Аменорея при обменно-эндокринных нарушениях • Гипертиреоз. • Ожирение. Анатомические дефекты (пороки развития) • Атрезия девственной плевы. • Агенезия матки и влагалища (синдром Диагностика первичной аменореи Для клинических целей диагностика, основан ная на патофизиологической классификации, лс гична и рациональна, однако нередко связана выполнением неоправданно большого количеств
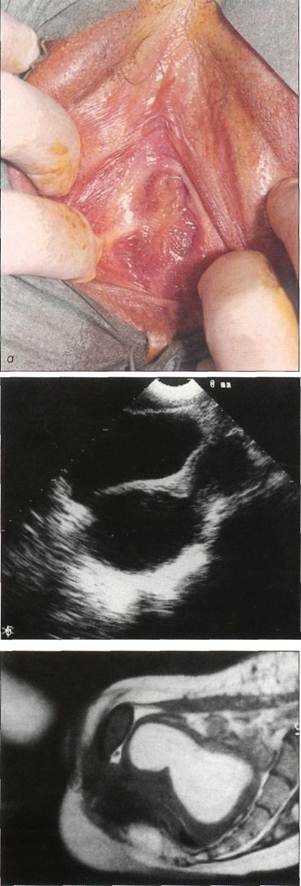
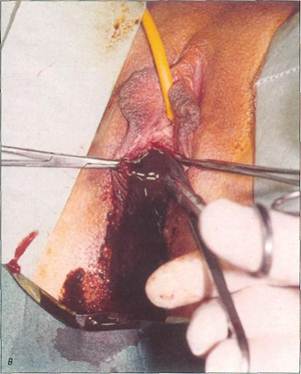
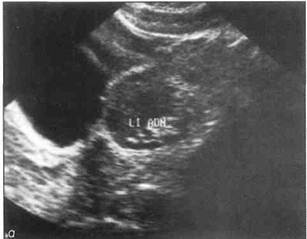
дорогостоящих исследований (определение концентрации гормонов в крови, УЗИ, КТ, МРТ). Рациональная диагностика должна быть целенаправленной и основываться на анамнезе и ведущих симптомах заболевания. Это позволяет с самого начала ограничить диапазон диагностического поиска. Тактика при нормальном физическом развитии девочки и своевременном начале периода полового созревания При осмотре в этих случаях следует определить стадию полового созревания по Таннеру и выяснить, наступило ли менархе. При аменорее следует осмотреть пациентку, уточнить анамнестические данные и выполнить УЗИ. Причиной первичной аменореи обычно бывают анатомические изменения матки и влагалища, наиболее частыми из которых являются: • атрезия девственной плевы; • агенезия матки и влагалища (синдром МРКХ); • полная резистентность к андрогенным гормонам (синдром тестикулярной феминизации). Атрезия девственной плевы Девочки с атрезией девственной плевы жалуются на нарастающие боли внизу живота, повторяющиеся в соответствии с циклическими изменениями эндометрия. При осмотре выявляют выбухание растянутой девственной плевы, на сонограммах отмечается картина, характерная для гематокольпоса и гематометры (рис. 5-19— 5-21). Лечение заключается в полном иссечении девственной плевы, эвакуации скопившейся во влагалище и полости матки крови с последующим их промыванием. При осмотре верхней трети влагалища следует обратить внимание на то, нет ли вагинального аденоза. Если после иссечения девственной плевы вагинальный аденоз не исчезает, что наблюдается довольно часто, то в дальнейшем прибегают к вапоризации С02-лазером или криодеструкции. Агенезия матки и влагалища (синдром МРКХ) Этот порок развития не вызывает у девочек болезненных ощущений и часто выявляется случайно при первом врачебном обследовании новорожденной девочки, в детском возрасте педиатром или в более старшем возрасте после первой
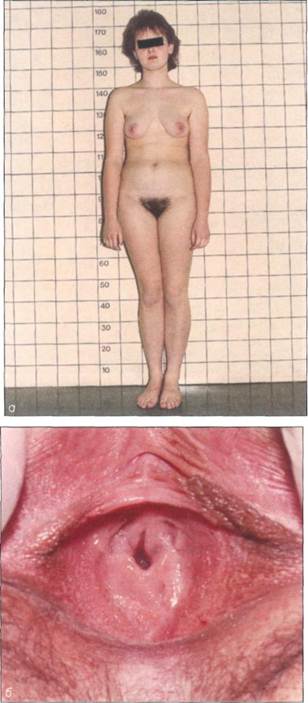
Рис. 5-19. Атрезия девственной плевы у 7-дневной девочки. попытки вступить в половой контакт. При осмотре отмечается слишком маленькое расстояние между наружным отверстием уретры и входом во влагалище (meatus hymenalis), что видно на рис. 5-22. При УЗИ отмечается отсутствие матки в типичном месте и небольшое смещение яичников в краниальном направлении. Как правило, для порока характерны нормальный процесс полового созревания (стадия Р5, В5 по Тан-неру), отсутствие meatus hymenalis и матки (с. 21). Дополнительное обследование, в частности пель-вископия, обычно не требуется, и к нему прибегают лишь в исключительных случаях. Аге-незия матки и влагалища часто сочетается с пороками развития мочевых путей, поэтому в план обследования пациенток следует включить УЗ И почек, а при необходимости — также экскреторную урографию. Лечение порока хирургическое и заключается в формировании влагалища после завершения ППС.
Рис. 5-20. Атрезия девственной плевы у девушки 15 лет 6 мес с периодическими, нарастающими по интенсивности болями внизу живота, о - осмотр вульвы: отмечается выбухание девственной плевы; б - на трансабдоминальной сонограмме (продольный срез) при полном мочевом пузыре отчетливо видны массивный гематокольпос и гематометра; е - при рассечении девственной плевы вытекло значительное количество скопившейся крови, Операция: обильное промывание влагалища, иссечение девственной плевы до «физиологического» размера, кольпоскопия для исключения вагинального аденоза. Рис. 5-21 Протяженная глубокая (более 3 см) атрезия влагалища у 14-летней девушки. На МРТ отчетливо видны гематокольпос и гематометра, а также промежуток между глубокой порцией влагалища и наружными половыми органами. Выполнено пластическое устранение дефекта перемещенным лоскутом,
Рис. 5-22. Синдром МРКХ. а - девушка 16 лет 8 мес с первичной аменореей: женский тип телосложения, широкий таз, соответствующее возрасту половое развитие (развитие молочных желез и оволосение лобка соответствуют стадиям В5 и Р5 по Таннеру) свидетельствуют о нормальной функции эндокринных желез и делают излишними гормональные исследования; б - осмотр вульвы: относительно широкое наружное отверстие уретры, на месте девственной плевы видна небольшая площадка плотной ткани.
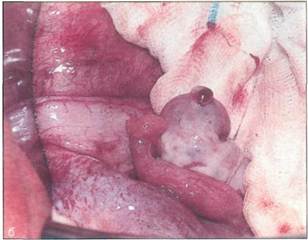
Рис. 5-23. Девушка 17 лет 3 мес с синдромом тестикулярной феминизации: развитие молочных желез не завершено, другие клинические признаки отчетливо выражены.
Рис. 5-24. Девушка 16 лет 6 мес с синдромом тестикулярной феминизации. При пельвископии в брюшной полости обнаружены яички с придатками, которые были удалены.
Синдром тестикулярной феминизации (полная резистентность к андрогенным гормонам) (рис. 5-23 и 5-24) Для синдрома тестикулярной феминизации характерны генотип 46,XY и нарушение взаимодействия андрогенных гормонов с рецепторами, причиной которого обычно бывает мутация гена, кодирующего эти рецепторы. Поэтому тестостерон частично или полностью утрачивает свое действие (см. гл. 7). К клиническим проявлениям синдрома тестикулярной феминизации относятся: первичная аменорея, нормальное развитие молочных желез, нормальные размеры тела, редкое оволосение (или его отсутствие) лобка и подмышечных впадин, наличие влагалища, длина которого может быть нормальной. Концентрация тестостерона и гонадотропинов находится в нормальном диапазоне. Большинство девушек с этим синдромом обращаются к врачу в связи с отсутствием менархе или невозможностью полового акта. Характерным для этих пациенток является отсутствие волос на лобке и в подмышечных впадинах, пальпируемые в паху яички или рубцы после операции по поводу паховой грыжи. Лечение аналогично лечению при синдроме МРКХ. Кроме того, при синдроме тестикулярной феминизации яички, расположенные в брюшной полости, подлежат удалению в связи с высоким риском их злокачественного перерождения (5%). Операцию выполняют эндоскопически не ранее 18—20 лет, когда полностью завершается процесс полового созревания. Тактика при задержке полового развития При задержке телархе, начало которого должно соответствовать костному возрасту 12,5 года, признаки его появляются лишь после 14 лет. Этот возраст соответствует верхней границе диапазона, равного 2,5 среднего квадратичного отклонения от возрастной медианы. Клинически различают две формы задержки полового развития: конституциональную и иди-опатическую. Конституциональная форма задержки полового развития При конституциональной форме речь идет о длительной задержке соматического и психического развития, при которой переход от детства к пубертатному периоду затягивается. Девочки с этой формой нарушения имеют меньшие размеры тела по сравнению со сверстницами, а костный возраст у них по сравнению с хронологическим задерживается. Динамика концентрации гормонов коррелирует не с хронологическим, а с костным возрастом. Лечение при этой форме не требуется. Прогноз благоприятный. Идиопатическая форма задержки полового развития При этой форме развитие девочек до 12—13-летнего возраста происходит как у их сверстниц, однако после этого возраста подросткового скачка роста и появления телархе не происходит или они сильно запаздывают. При идиопатической форме речь идет о задержке начала полового созревания и растягивании во времени всех его стадий. Девочки с этой формой нарушения вначале имеют меньшие размеры тела, чем их сверстницы, однако в дальнейшем из-за позднего окостенения зон роста они опережают в росте своих сверстниц. В хронологическом анамнезе у них отмечается отчетливый перелом. При осмотре обнаруживают первые признаки эстрогени-зации в виде появления шеечной слизи. При УЗИ матка уменьшена в размерах по сравнению с возрастной нормой, однако эндометрий идентифицируется. Стимуляционная проба с прогестероном положительная. При ЗПР возможна семейная предрасположенность (часто выясняется, что ЗПР наблюдалась и у матери девочки). С другой стороны, ЗПР наблюдают и при нервной анорексии и булимии, а также у девочек, интенсивно занимающихся спортом, особенно если начало этих занятий пришлось на препу-бертатный период. Однако следует отметить, что задержка менархе в основном наблюдается при занятиях теми видами спорта, которые, помимо интенсивных нагрузок, требуют соблюдения жесткого режима, в том числе режима питания (спортивная и ритмическая гимнастика, бег на длинные дистанции), а также при занятиях балетом. Четких различий в клинической картине ЗПР, обусловленной указанными причинами, нет. Тактика при инфантилизме (отсутствие полового развития) При инфантилизме признаки полового развития отсутствуют до 15—16-летнего возраста, что
бывает обусловлено недостаточной стимуляцией или отсутствием стимуляции функции яичников. Для уточнения характера нарушений необходимы дополнительные исследования: • определение уровня эстрадиола, пролактина, ТТГ, ИПФР-1 и белка, связывающего ИПФР, в крови; • проба с гонадолиберином (определение базаль-ного уровня ФСГ и ЛГ и их уровня через 25 и 40 мин после внутривенного введения 25 мкг гонадолиберина); • рентгенография черепа, при необходимости КТ и хромосомный анализ. Причиной инфантилизма могут быть: • первичная овариальная недостаточность при «чистой» и генетически обусловленной (хромосомные аберрации) дисгенезии гонад; • овариальная недостаточность после лучевой и химиотерапии. Первичная овариальная недостаточность Для инфантилизма характерно значительное снижение концентрации эстрадиола (менее 15 пг/мл) и повышение концентрации ФСГ (более 25 мЕД/мл) в сыворотке крови. Низкий уровень эстрадиола обусловлен недостаточным его синтезом из-за отсутствия фолликулов и приводит к половому инфантилизму и отсутствию полового развития. Существуют различные клинические формы первичной овариальной недостаточности. Наиболее многочисленную группу представляют пациентки с дисгенезией гонад, обусловленной аномальным набором хромосом (отсутствие X-или Y-хромосомы). Однако дисгенезия гонад наблюдается также при полном женском наборе хромосом. Чистая дисгенезия гонад (с нормальными половыми хромосомами) Чистая дисгенезия гонад встречается как при хромосомном наборе 46,ХХ (редко), так и при 46,XY. Кроме того, возможны также смешанные асимметричные дисгенезии (45,X/46,XY). Пациентки с чистой дисгенезией гонад, которая встречается с частотой 1:8000, имеют карио-тип 46,XY. Причиной этой формы дисгенезии является точковая мутация гена, кодирующего рецептор ФСГ (хромосома 2, аутосомно-рецес-сивный тип наследования). В большинстве слу-чаев речь идет о полной овариальной недоста- точности, а о раннем функциональном истощении яичников. К основным признакам чистой (мужской) дисгенезии гонад (синдром Суайера, рис. 5-25) относятся: • кариотип 46,XY; • первичная аменорея; • половой инфантилизм; • повышенный уровень гонадотропинов в крови (ФСГ более 25 мЕД/мл); • нормальный или высокий рост. При мозаичных формах дисгенезии с кариоти-пом 45,X и 46,XY отмечается малый рост и вирилизация гениталий. У некоторых девочек в ППС происходит гипертрофия клитора. Особенностью заболевания является частое развитие в дисгене-тичных яичниках гонадобластомы и дисгерм и номы (рис. 5-26). Поэтому после установления диагноза яичники подлежат как можно ранней экстирпации. Синдром Ульриха-Тернера (рис. 5-27) Наиболее яркими клиническими признаками синдрома Ульриха-Тернера являются половой инфантилизм, малый рост, который обычно колеблется от 135 до 152 см, задержка костного возраста. Иногда наблюдаются также крыловидная складка (птеригий) на шее, бочкообразная грудная клетка, низко расположенная граница роста волос на затылке, вальгусная деформация локтевого сустава, дисплазия ногтей, пороки развития почек и сердца. Помимо случаев с типичной клинической картиной, встречаются также малосимптомные варианты заболевания. Наиболее частыми признаками, указывающими на синдром Ульриха-Тернера, являются первичная аменорея, отсутствие телархе, малый рост, короткая шея, низкая граница роста волос на затылке (табл. 5-2). У новорожденных с синдромом Ульриха-Тернера при гистологическом исследовании яичников обнаруживают широкий спектр изменений — от нормального строения с примордиальными фолликулами до соединительнотканного перерождения яичников, которые имеют форму тяжа. Поэтому развитие овариальной недостаточности объясняется быстрым регрессированием фолликулов, а не первичным отсутствием зародышевых клеток. В основе заболевания лежит моносомия по X-хромосоме (утрата Y- или одной Х-хромосомы, синдром Х0). Существенное значение в диагностики имеет хромосомный анализ.
Возможны различные варианты хромосомных аберраций (табл. 5-3). Особую форму синдрома представляет тернеровский мозаицизм, при котором наряду с клетками с кариотипом 46,Х встречаются также клетки с кариотипом 46,ХХ. Чем больше клеток с кариотипом 46,XX, тем менее выражены клинические проявления синдрома. В отдельных случаях функция яичников может сохраниться в течение всего ППС, описаны даже случаи беременности у пациенток с синдромом Ульриха—Тернера. Дифференциальную диагностику проводят с синдромом Нунан (встречается очень редко), для которого характерны нормальный кариотип XX,
Рис. 5-25. Дисгенезия гонад при кариотипе 46.XY (синдром Су-айера). о-девушка 15 лет 7 мес без признаков полового созревания (стадия В1, Р4 по Таннеру), рост нормальный; б - во время операции под маточной трубой обнаружено перитонизированное опухолевидное образование, которое при гистологическом исследовании оказалось гонадобластомой, Слева видна воронка маточной трубы с фимбриями, справа - уплощенная гипертрофированная матка. клинические признаки, напоминающие синдром Ульриха—Тернера, а также недостаточность гормона роста, иногда — развитие краниофаринги-омы. Овариальная недостаточность после химио-и лучевой терапии Сочетанная химиотерапия циклофосфамидом, адриамицином, метотрексатом и 5-фторурацилом в зависимости от дозы препаратов в течение 2—3 мес приводит к повреждению паренхимы яичников, уменьшению количества примордиальных
Рис. 5-26. Девушка 16 лет 6 мес с дисгенезией гонад при кариотипе 46.XY и дисгерминомой, а - на сонограммах видна солидная опухоль, Принимая во внимание генетический пол ребенка и сонографическую картину, заподозрили злокачественный характер опухоли; б - во время операции под маточной трубой обнаружена опухоль, которая при исследовании имела строение, напоминающее яичник. Диагноз: дисгерминома T1N1M0. Была выполнена также контролатеральная аднексэктомия, гомолатеральная лимфаденэктомия до уровня почечной ножки, Дополнительно проведена вначале химиотерапия, а затем лучевая терапия. Таблица 5-2. Частота отдельных симптомов при синдроме Ульри-ха-Тернера Таблица 5-3. Хромосомные аномалии при синдроме Ульриха-Тернера
Рис. 5-27. Синдром Ульриха-Тернера. а - девочка 14 лет 3 мес с типичными симптомами: карликовый рост, крыловидные кожные складки на шее, инфантилизм; б- 15-летняя девушка с малосимптомной формой синдрома Ульриха-Тернера и первичной аменореей. Длина тела 143 см, других характерных признаков синдрома нет. Уровень ФСГ в крови 66 мЕД/мл, эстрадиола - 33 пг/мл. Костный возраст 13,5 года, Ложное развитие молочных желез; в - 19-летняя девушка с малосимптомной формой синдрома Ульриха-Тернера: инфантилизм и карликовый рост, фолликулов и нарушению биосинтеза гормонов. У 30—70% пациенток при этом развивается ова-риальная недостаточность. Восстановление вегетативной и генеративной функции яичников происходит редко. После монохимиотерапии длительностью 1 мес еще можно рассчитывать на восстановление функции, однако после комбинированной химиотерапии эта функция утрачивается необратимо. После лучевой терапии в очаговой дозе 5—13 Гр происходит частичная утрата функции яичников, после облучения в дозе более 20 Гр функция утрачивается полностью. Возможности лечения. Для защиты яичников от повреждения перед проведением лучевой терапии в дозе более 10 Гр можно выполнить ла-паротомию и переместить яичники за тело матки, зафиксировав их к крестцово-маточным связкам, а если предполагается облучение вблизи срединной линии, то сместить их латераль-нее, с тем чтобы они оказались прикрытыми свинцовой пластинкой с «окном» в центре для прохождения лучей. Таким образом удается сохранить функцию яичников более чем у 50% пациенток. Перед проведением полихимиотерапии алкилирующими препаратами в некоторых клиниках удаляют яичники и подвергают их глубокому замораживанию, чтобы в дальнейшем, после завершения терапии, реимплантировать пациентке. Тактика при карликовом росте (длина тела менее 135 см) Причинами карликового роста, нередко сочетающегося с овариальной недостаточностью, бывают опухоли ЦНС (краниофарингиома, опухоли гипофиза или турецкого седла), перенесенный энцефалит, черепно-мозговая травма (сотрясение или ушиб головного мозга), хромосомные аномалии (синдром Ульриха-Тернера), гипофизар-ная недостаточность (после родовой травмы, особенно у детей, родившихся в тазовом предлежании или перенесших во время родов гипоксию, приведшую к гипопитуитаризму), а также изолированная гормональная недостаточность. Для установления диагноза необходимо:
• определить концентрацию ФСГ, ИПФР-1, бел • комбинированный тест стимуляции гипофиза; • провести хромосомный анализ; • получить рентгеновские снимки области турецкого седла, при необходимости выполнить КТ или МРТ. Тактика при гермафродитизме, сочетающемся с вирилизацией и другими признаками гиперандрогении Проявления вирилизации у девушек колеблются от гипертрофии клитора до персистенции уро-генитального синуса и гермафродитизма. По клас-сификации Прадера различают 5 вариантов. Гениталии промежуточного типа, или вирильный синдром, распознаются сразу после рождения ребенка или в раннем детском возрасте, детей с этим синдромом следует тщательно обследовать для уточнения причины и проведения лечения (см. также гл. 7). К менее выраженным симптомам гиперандрогении относятся: • преждевременное пубархе (преждевременное адренархе); • гирсутизм (появление длинных волос на участках тела, на которых они обычно растут у мужчин, например на подбородке, щеках, верхней губе, в области грудины, вокруг сосков, а также нечеткая граница роста волос на лобке); оволосение на руках и ногах обусловлено не андрогенами; • угри, себорея; • малый рост, опережение костного возраста. Вирилизация у девочек Вирилизацию и гениталии промежуточного типа обычно диагностируют и лечат в раннем детском возрасте при обязательном осмотре новорожденных, а также при дальнейших профилактических осмотрах. Иногда вирилизацию выявляют лишь после завершения ППС у девушек с женским типом гениталий. Причинами этих изменений бывают: • гиперандрогения у лиц с женским набором хро
• частичная или полная резистентность к андро-генным гормонам у лиц с мужским набором хромосом; • истинный гермафродитизм (наличие у индивидуума как яичек, так и яичников, см. также гл. 7). Гиперандрогения у девочек Причины: • АГС (более чем в 50% случаев, см. также с. 152); • опухоли коркового вещества надпочечников. Иногда опухоли коркового вещества надпочечников, продуцирующие андрогены, могут стать причиной гиперандрогении и вирилизации. Характерным для таких опухолей, помимо клинических симптомов, является также повышенный уровень ДГЭАС (более 5—7 мкг/мл) и тестостерона в сыворотке крови; важное диагностическое значение имеет также УЗИ и КТ. Истинный гермафродитизм (см. также га. 7) При истинном гермафродитизме, который встречается довольно редко, больные имеют ка-риотип 46,ХХ или 46,XY, однако фенотип при этом бывает преимущественно женский. Диагноз можно поставить лишь на основе хромосомного анализа и гистологического исследования ткани яичек (яичников), полученной путем биопсии. Особенно велико значение хромосомного анализа. При мужском наборе хромосом всегда следует выяснить локализацию яичек. Ткани, иссекаемые во время операции по поводу паховой грыжи, подлежат обязательному гистологическому исследованию. Для обнаружения и удаления яичек прибегают к диагностической пельвископии, реже — лапаротомии. Дата добавления: 2014-12-11 | Просмотры: 5850 | Нарушение авторских прав |


 Первичная аменорея
Первичная аменорея