|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Дифференциальный диагноз 4 страница
2) циститом; 3) нарушениями нервной регуляции мышечной стенки и сфинктерного аппарата мочевого пузыря, приводящими к функциональным расстройствам, называемым «нейрогенный мочевой пузырь» (НМП). ВУР может быть и наследственного, врожденного генеза. Термин НМП объединяет разнообразные формы нарушений резервуарной и эвакуаторной функций мочевого пузыря, развивающиеся вследствие поражений нервной системы на разных уровнях (от коры головного мозга до инт-рамурального аппарата). Наиболее тяжелые формы НМП с ВУР III-V степеней бывают при миелодисплазиях (некоторые авторы указывают, что у l/3-V2 таких больных имеются спинномозговые грыжи), травмах (в том числе родовой спинальной травме), опухолях, воспалительно-дегенеративных заболеваниях спинного мозга, патологии внеспинальных проводящих путей. Согласно В. М. Державину, наиболее частой формой НМП у детей является незаторможенный гиперрефлекторный, когда в ответ на поступление мочи детрузор (мышечная стенка мочевого пузыря) реагирует не дилатацией, а ритмическим незаторможенным сокращением с большими колебаниями давлений. Клинически у таких детей отмечают поллакиурию, усиление позывов на мочеиспускание. При втором варианте НМП — гипорефлекторном — отмечают редкие мочеиспускания, большой объем мочи за мочеиспускание, возможно недержание мочи по типу ischuria paradoxa (парадоксальное недержание, характеризующееся выделением мочи по каплям при переполненном мочевом пузыре). В табл. 142 указаны основные дифференциально-диагностические различия двух вариантов НМП
Основным осложнением ВУР является рефлюкс-нефропатия, характеризующаяся образованием фокального склероза, стойким нарушением тубуло-интерстициальных функций, постоянной протеинурией, снижением гломеру-лярной фильтрации, развитием артериальной гипертензии, создавая группу высокого риска по формированию ХПН. Дж. Леви замечает, что только возникшая у детей до 5 лет рефлюкс-нефропатия может привести к появлению рубцов в почке. При многолетнем наблюдении за детьми (7-15 лет) ВУР прекращается (исчезает) при I степени в 89% случаев, II степени — в 86%, III сте пени — в 83%, а IV и V степени — лишь в 41% случаев. Тяжелый ВУР у плода может привести к большим потерям паренхимы почки и к почечной недостаточности уже в периоде новорожденности. У новорожденных ВУР ассоциируют с высокой частотой инфекции мочевых путей и последующего ПЕН. Инфекции мочевых путей могут приводить к транзиторному ВУР. Считают, что У3 детей с бессимптомной бактериурией (1-2% девочек и 0,05% мальчиков в школьном возрасте) имеют ВУР. Вторым условием возникновения ПЕН (первое — нарушение уродинамии) является повреждение интерстициальной ткани почек, ИН. Причинами его могут быть вирусные и микоплазменные инфекции (например, внутриутробные Коксаки В, микоплазменная, цитомегалия и др.), лекарственные поражения (например, гипервитаминоз D), дисметаболическая нефропатия, ксанто-матоз и др. При тщательном исследовании В. М. Державин и соавт. обнаружили у 15-20% детей с хроническим ПЕН (ХПЕН) врожденные дисп-лазии почек, а у 12% — недоразвитие сосудистого русла почек. В результате перечисленных обструктивных нарушений, сформировавшегося ВУР, поражений интерстиция почек в них создается «locus minoris resistentiae», и при развитии бактериемии и бактериурии на фоне ослабленной реактивности организма либо возникает, либо обостряется ПЕН. Причиной бактериурии и бактериемии могут быть интеркуррентные заболевания половых органов (вульвиты, вульвовагиниты и др.), кариес зубов, хронический холецистит, колит, хронический тонзиллит и др. Клинический опыт свидетельствует о высокой частоте патологии желудочно-кишечного тракта у больных ПЕН. В настоящее время считают, что в патогенезе ХПЕН у ряда больных определенная роль принадлежит аутоаллергии. На это указывает наличие у них положительных реакций, свидетельствующих о развитии реакции гиперчувствительности замедленного типа к возбудителю, выделенному из мочи (реакции лейкоцитолиза, бласттрансформации, торможения миграции макрофагов и др.), обнаружение в крови антител к белку Тэмма—Хорсфелла. Таким образом, в патогенезе ПЕН играют роль следующие факторы: 1) нарушения уродинамики — наличие аномалии мочевых путей, ВУР, приводящих к задержке мочи; 2) бактериурия, развивающаяся как при остром заболевании, так и вследствие присутствия хронического очага инфекции (чаще в желудочно-кишечном тракте при дисбактериозе или наружных гениталиях) или прорыв бактерий через мезентериальные лимфоузлы; 3) предшествующее поражение интерстициальной ткани почки (вследствие метаболической нефропатий, перенесенных вирусных заболеваний, злоупотребления некоторыми лекарствами, гипервитаминоза D и др.); 4) нарушения реактивности организма, его гомеостаза, в частности, иммунологической реактивности. Из изменений иммунологической реактивности при обострении ПЕН отмечают: снижение фагоцитарной активности нейтрофилов и завершенности фагоцитоза, дефицит общего количества Т-клеток, но при увеличении Т-супрессоров. При ОПЕН у 90% больных в моче выявляют бактерии, покрытые антителами, тогда как при ХПЕН — лишь у 10%. При ПЕН, вследствие неравномерного проникновения бактерий, патологический процесс в почках не носит диффузного характера и даже может быть односторонним. Восходящая инфекция и интерстициальное воспаление повреждают в первую очередь мозговой слой почки, то есть ту часть, которая включает собирательные трубочки и часть дистальных канальцев. Гибель этих отрезков нефрона нарушает функциональное состояние и тех отделов канальцев, которые располагаются в корковом слое почки. Воспалительный процесс, переходя на корковый слой, вторично уже нарушает функцию клубочков, и тогда может развиться тотальная почечная недостаточность.
Классификация. Различают следующие формы ПЕН по патогенезу: 1) первичный; 2) вторичный: а) обструктивный; б) необструктивный; по течению: 1) острый, 2) хронический: а) манифестная рецидивирующая форма; б) латентная форма; по периоду: 1) обострения (активный); 2) обратного развития симптомов (частичная ремиссия); 3) ремиссии (клинико-лабораторная); по функции почек: 1) без нарушения функции почек; 2) с нарушением функции почек; 3) ХПН. Первичный ПЭН — микробновоспалительный процесс в почечной паренхиме, когда при использовании современных методов исследования не удается выявить факторы и условия, способствующие фиксации микробов и развитию воспаления в тубулоинтерстициальной ткани почек. Вторичный обструктивный ПЕН — микробновоспалительный процесс, развивающийся при наличии органических (врожденных, наследственных или приобретенных) или функциональных (нейрогенный мочевой пузырь с везико-уретеральным рефлюксом) нарушений уродинамики. Вторичный необструктивный ПЕН — микробновоспалительный процесс в почечной ткани, возникающий на фоне повреждения интерстиция паренхимы почек при обменных нарушениях (оксалурии, уратурии, фосфатурии, цисти-нурии и т. д.), дизэмбриогенезе почки как наследственного, так и врожденного характера при внутриутробных вирусных инфекциях и др., врожденных при приобретенных иммунодефицитных состояниях, эндокринных заболеваниях. Хронический пиелонефрит диагностируют в тех случаях, когда клинические и (или) лабораторные признаки ПЕН наблюдаются у ребенка более 1 года. В диагнозе обязательно следует указать наличие и характер патологии верхних и нижних отделов мочевых путей, ВУР и его степень. Клиническая картина. Среди школьников, больных ПЕН, девочек в 3-5 раз больше, чем мальчиков, в то время как в раннем возрасте мальчики и девочки болеют ПЕН одинаково часто (в грудном возрасте больных ПЕН мальчиков даже больше, чем девочек). Клиническая картина острого пиелонефрита (ОПЕН) в типичном случае характеризуется: 1) болевым синдромом (боли в пояснице или в животе); 2) дизурическими расстройствами (императивные позывы, поллакиурия, болезненность или ощущение жжения, зуда при мочеиспускании, ник-турия, энурез); 3) симптомами интоксикации (повышение температуры с ознобом, головная боль, вялость, слабость, плохой аппетит, бледность с легким желтушным оттенком и др.). Боль в пояснице не острая, скорее это чувство напряжения и натяжения. Боль заметно усиливается при резкой перемене положения тела, наклоне, прыжке, уменьшается при согревании области поясницы. Интенсивность боли определяется выраженностью отека почки и нарушений уродинамики. Внезапно возникающая острая боль с подъемом температуры тела характерна для ВУР- В то же время болевой синдром нередко слабо выражен и выявляется лишь при пальпации живота и поколачивании по пояснице в области проекции почек, что обычно упрощенно расценивают как положительный симптом Пастернацкого. Отеков у больных, как правило, нет, артериальное давление нормальное, диурез несколько увеличен. Моча часто бывает мутной, с неприятным запахом. При обследовании можно обнаружить болезненность на стороне поражения при пальпации по ходу мочеточников, в области почек, в углу между позвоночным столбом и последним ребром, при поколачивании по поясничной области. При анализах мочи отмечают протеинурию (до 1%о), нейтрофильную лей-коцитурию, микрогематурию (у 25-30% больных), большое количество клеточного эпителия и иногда солей. Суточный диурез несколько увеличен. Относительная плотность мочи нормальная или несколько сниженная. Реакция мочи может быть как щелочной, так и кислой (чаще). Цилиндрурии у большинства больных нет, так как у^них отсутствует одно из важных условий образования цилиндров — уменьшение диуреза. В крови обнаруживают лейкоцитоз, нейтрофилез со сдвигом влево, увеличенную СОЭ. У детей раннего возраста в клинической картине ОПЕН доминируют общие симптомы: вялость или беспокойство, анорексия, лихорадка, похудание, рвота, запор или диспепсия, иногда желтуха, судороги, менингеальные симптомы. Дизурические явления могут быть выражены нерезко. У грудных детей при ОПЕН имеется выраженная склонность к генерализации инфекции, быстрому развитию нарушений водно-солевого обмена с эксикозом, ацидозом, диареей, расстройству функции не только почек, но и печени, надпочечников, ЦНС с последующим появлением признаков тяжелой интоксикации и глубокого обезвоживания, коллапса. Клиническая картина напоминает сепсис. В то же время при ХПЕН у детей раннего возраста могут отмечаться только такие общие симптомы, как снижение аппетита, недостаточное увеличение массы тела, роста, отставание психомоторного развития, субфебрилитет. У детей старшего возраста в клинической картине ХПЕН также могут преобладать признаки интоксикации: апатия, вялость, головные боли, плохой аппетит, расстройство питания, повышенная утомляемость, субфебриль-ная температура тела, неопределенной локализации боли в животе, реже боли в пояснице при минимально выраженных дизурических расстройствах или даже их отсутствии. У 1/3 больных все же имеется дизурия, а при обструктив-ном процессе иногда и недержание мочи. ПЕН может протекать клинически бессимптомно, с минимальными изменениями в моче.
У большинства больных ПЕН имеются хронические очаги инфекции: хронический тонзиллит или аденоидит, кариес зубов, хронический холецистит, вульвовагинит и др. При обследовании большого числа детей с ПЕН А. Л. Ческис обнаружил хронический цистит (по данным цистоскопии и морфологического изучения стенки мочевого пузыря) с одинаковой частотой (92%) как при обструктив-ных, так и при необструктивных формах пиелонефрита. В. М. Державин у 41,2% из 360 детей с пиелонефритом в возрасте 3-15 лет диагностировал нейрогенную дисфункцию мочевого пузыря, а также врожденный или приобретенный нейрогенный мочевой пузырь, склероз шейки мочевого пузыря с инфравезикальной обструкцией, эктопию пузырно-моче-точникового соустья. Напомним, что ВУР считают ответственным за 70-75% случаев пиелонефрита у детей. Осложнения. Апостематозный нефрит (множество абсцессов в почках), протекающий у детей как острейшее септического характера заболевание с высокой, чаще гектической, температурой тела, выраженной интоксикацией и тяжелым общим состоянием (рвота, тошнота, сухость кожных покровов, судороги, обезвоживание). Диагноз ставят при УЗИ почек. На экскреторной урограмме карбункул почки проявляется сдавлением чашечки и лоханки либо ампутацией одной или нескольких чашечек, подобно опухоли почки. При паранефрите (воспаление околопочечной клетчатки) ведущим симптомом тоже является боль в поясничной области; в дальнейшем появляются лейкоциты в моче. Может быть также высокая лихорадка, иногда гектическо-го типа. Обнаруживают положительный симптом Гольдфлама—Пастернац-кого. Ребенок иногда принимает вынужденное положение с согнутой в тазобедренном суставе ногой без ограничения подвижности в этом суставе. Это положение вызывается контрактурой поясничной мышцы в результате раздражения ее воспалительным процессом. Если ребенка поставить на ноги и смотреть на его спину, то можно заметить искривление позвоночника из-за щажения больной области. Диагноз ставят при УЗИ почек. При рентгеноскопии на пораженной стороне может быть видно ограничение подвижности края легкого и отсутствие смещения почки при дыхании. В дальнейшем может появиться припухлость в поясничной области, чего не бывает при пиелонефрите. Некроз почечных сосочков, проявляющийся кровотечением — макрогематурией (иногда с отхождением секвестров почечной ткани), может быть следствием поражения артерий синуса почки (артериальный педункулит). Указанные осложнения ОПЕН у детей развиваются значительно реже, чем у взрослых. Осложнениями ХПЕН могут быть, помимо указанных выше состояний, МКБ, нефрогенная гипертензия, ХПН вследствие вторично-сморщенной почки.
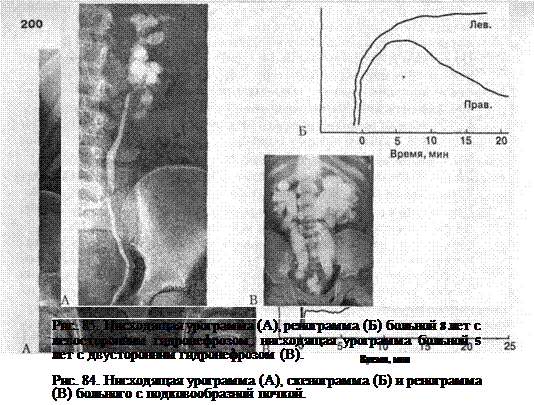
Диагноз и дифференциальный диагноз. При остром течении заболевания или обострении ХПЕН диагноз не представляет больших трудностей. Необходимо провести следующий комплекс обследований (особенно тщательным обследование должно быть при мало-симптомном течении заболевания). 1. Анализы мочи в динамике (1 раз в 7-10 дней). Если при общих анализах мочи убедительных данных для диагностики заболевания нет, необходимо исследовать осадок в 1 мл мочи (пробы Нечипоренко), в моче, выделенной за 1 мин (проба Амбурже), еще лучше в 12-часовом количестве мочи с пересчетом на суточный диурез (проба Каковского—Аддиса, при которой за сутки в норме выделяется не более 2,5x106 лейкоцитов, 8х105 эритроцитов и 2х103 гиалиновых цилиндров). Определенное вспомогательное значение имеет обнаружение в осадке мочи активных лейкоцитов по Пытелю и Рябинскому, особенно при исследовании в осадке из 6-12-часовой порции мочи. Для пиелонефрита характерны лейкоци-турия и бактериурия, гематурия — нехарактерна. 2. Посевы мочи (не менее 3 раз; можно производить посев из «средней 3. Определение степени бактериурии. Бактериурия считается достовер- 4. Определение функционального состояния почек с помощью: а) пробы Зимницкого 1 раз в 7-10 дней (при остром и нетяжелом тече- б) пробы Реберга — фильтрация нарушается лишь при тяжелом пора- в) определение секреторной функции почек и почечного кровотока 5. Биохимический анализ крови. Уровень общего белка, холестерина, остаточного азота при ПЕН длительное время остается нормальным; диагностическое значение имеет обнаружение диспротеинемии (с увеличением уровня а2- и углобулинов), повышения уровня сиаловых кислот, муко-протеинов, положительная реакция на С-реактивный белок. 6. Ультразвуковые исследования почек и мочевыводящей системы, в том числе в реальном масштабе времени для диагностики ВУР. УЗИ возможно и при высокой активности инфекционно-воспалительного процесса В почках. 7. Рентгенологические и другие исследования мочевыводящих путей через 1 мес после ликвидации обострения инфекции. Нисходящая уро-графия должна быть произведена каждому больному ПЕН (особенно раннего возраста). На нисходящих урограммах при пиелонефрите на ранних стадиях обнаруживают снижение тонуса верхних мочевых путей, уплощенность и закругленность форниксов, сужение и вытянутость чашечек. В поздних стадиях отмечается резкая деформация чашечек, их сближение, пиелоэктазии, наличие пиелоренальных рефлюксов. Характерным становится [Борисов И. А., 1995] увеличение ренально-корти-кального индекса (РКИ) выше 0,4, а также выявление симптома Ходсо-на — уменьшение толщины паренхимы почек на полюсах по сравнению с толщиной ее в средней части. Важна верификация грубых анатомических аномалий мочевыводящих путей, лежащих в основе пиелонефрита и вызывающих обструкции мочевых путей (рис. 84А, 85А, В). По данным А. В. Папаяна и соавт. (1997), частота наиболее распространенных аномалий мочевых путей у детей следующая: удвоение почек — 1:150, дистопии почек — 1:800-1000, подковообразная почка — 1:400-500, дивертикул лоханки, чашечек — 1: 500, удвоение мочеточников — 1: 150, пороки развития мочевого пузыря и уретры — 1: 40 000-50 000, эписпадия 1: 50 000 новорожденных. 8. Радиоизотопную ренографию целесообразно проводить всем больным ПЕН, так как она дает возможность оценить экскреторную и секреторную функции почек, асимметрию их поражения (рис. 84В, 85Б). 9. Цистография и цистоскопия обязательны для всех детей с дизурически-ми расстройствами, недержанием мочи (особенно при ХПЕН). Кроме того, у таких детей делают микционную цистоуретрографию (во время мочеиспускания), ретроградную цистометрию, фармакоцистометрию, пиелометрию уретры, электромиографию мочевого пузыря, урофлоу-метрию, прямую цистометрию, а также определяют линейную скорость и давление струи мочи на основании дальности полета горизонтально направленной струи ребенка при самопроизвольном мочеиспускании. Все эти исследования необходимы для определения уродинамики в нижних отделах мочевых путей, диагностики НМП. 10. Составление родословной с указанием всех лиц с почечной патологией. 11. Консультации специалистов (уролога, детского хирурга, окулиста, невропатолога, оториноларинголога, стоматолога, фтизиатра). 12. При резистентности к терапии больного ПЕН обследуют на наличие таких инфекционных агентов как хламидии, микоплазмы, грибы, вирусы, микобактерии. Пиелонефрит следует дифференцировать от туберкулеза почек. В последнем случае в анамнезе имеется указание на контакт с больным туберкулезом. У ребенка окажется положительной кожная реакция на туберкулин, и при рентгенографии легких могут обнаружиться специфические поражения. В осадке мочи находят микобактерии туберкулеза. В моче у детей, как правило, преобладает гематурия.
В настоящее время установлено, что пиелонефрит — типичное осложнение наследственных тубулопатий, поэтому у каждого больного ХПЕН целесообразно исключить эти заболевания, что достигают изучением суточной экскреции с мочой аминокислот (норма 0,001-0,005 г на 1 кг массы тела), кальция (норма 0,004-0,008 г/кг, менее 300 мг в сутки), фосфатов (норма 0,01-0,04 г/кг, менее 1 г в день), оксалатов (норма 0,001 г/кг в сутки, менее 40 мг в сутки), цитратов (норма около 0,006-0,012 г/кг), мочевой кислоты (норма менее 0,001 г на 1 мл мочи, не более 20 мг/кг в сутки), титруемых кислот (норма 1-2 ммоль на 1 кг массы тела), аммония (норма 1-3 ммоль/кг), мочевины (норма около 0,3 г на 1 г белка в диете). Необходима дифференциальная диагностика с вулъвитом, вулъвовагини-том. Каждая девочка при лейкоцитурии и бактериурии должна быть осмотрена с этой точки зрения (лучше гинекологом — взятие и анализ влагалищных мазков). Если после лечения вульвита или вульвовагинита изменения в моче не исчезли, девочка должна быть обследована по подозрению на пиелонефрит. Спешить с диагнозом ПЕН при впервые выявленных признаках острой инфекции мочевых путей не следует. Сначала таким детям нужно назначать уросептики и проследить за эффектом лечения. Гипердиагностика ПЕН не менее вредна, чем гиподиагностика, так как ведет к длительным курсам ненужной терапии. Наслоение ПЕН на ГН в основном диагностируют на основании повторных посевов мочи. Иногда дифференциальная диагностика между ними возможна лишь при биопсии почек. Лечение. В острый период или при обострении заболевания ребенка следует госпитализировать. Постельный режим при отсутствии явлений почечной недостаточности необходимо соблюдать в течение всего периода лихорадки и 3-4 дня спустя. Прием жидкости при пиелонефрите повышают. Если у ребенка любого возраста в период обострения ПЕН имеется интоксикация, начинают лечение с форсирования диуреза и назначения диуретиков. Суточное количество жидкости в этих случаях примерно в 1,5 раза превышает возрастные потребности. Дополнительную жидкость (в дозе 20-50 мл/кг в сутки) больной получает за счет арбуза, клюквенного или брусничного морса, соков, компота, кефира. Показаны свежие овощи и фрукты, особенно дыни, кабачки, обладающие диуретическим свойством. В период обострения на короткий срок целесообразно несколько дней давать молочно-растительную пищу с умеренным ограничением белка (1,5-2 г/кг) и соли (до 2-3 г), а затем перевести ребенка на стол № 5а. Значительное ограничение белка в диете больных ПЕН (при отсутствии ХПН) нецелесообразно. Ограничения в диете зависят и от характера солей в осадке мочи, ее кислотности (подробно см. в разделе «Лечение мочекаменной болезни»). Целесообразно назначение щелочных минеральных вод (боржом, саирме, смирновская, арзни и др.), исключают из диеты острые блюда, экстрактивные вещества, жареное. При болевом синдроме показана антиспастическая терапия (но-шпа, папаверин, баралгин). При наличии рефлюкса применяют режим принудительных мочеиспусканий — во время бодрствования мочеиспускание каждые 1,5-2 ч в положении на корточках. Ввиду того, что ПЕН — микробновоспалительное заболевание, необходимо назначать антибактериальные препараты с предварительным посевом мочи и определением чувствительности к антибиотикам выделенной флоры. При наличии признаков интоксикации, дизурических расстройств, болевого синдрома лечение начинают с антибиотиков — амоксициллина, «защищенных» пенициллинов (аугментин, амоксиклав, уназин), цефалоспоринов II, III поколений, вводимых внутримышечно 3-4 раза в день. К антибиотикам резерва относят аминогликозиды. Йх назначают лишь при восстановлении пассажа мочи. Учитывая их потенциальную нефротоксичность, аминогликозиды вводят 2 раза в день в среднетерапевтических дозах и не дольше 7 дней, а детям раннего возраста их (так же как и левомицетин) не назначают. Олигурия, почечная недостаточность — противопоказания к применению амино-гликозидов. Антибиотиками лечат до исчезновения лихорадки и признаков интоксикации. После курса антибиотиков обязателен курс лактобактерина или бификола. Если обострение воспалительного процесса проявляется только лейкоци-турией, а также после курса антибиотиков можно применить один из следующих медикаментов: нитрофурановые препараты (фурадонин, фурагин, фура-золидон, фуразолин, солафур — суточную дозу 5-8 мг на 1 кг массы тела делят на четыре приема), налидоксиновую кислоту (неграм, невиграмон — суточную дозу 50-60 мг/кг делят на 4 приема), 5-НОК и нитроксолин (в дозе 8-10 мг/кг На 4 приема), никодин (0,05-0,07 г/кг в сутки на 4 приема), бисептол (разовая доза 2-3 мг/кг по трйметоприму 2 раза в день), фенилсалицилат (салол), гра-мурин. Следует знать оптимальные значения рН для действия антибактериальных препаратов: ампициллина — 5,5-6,0, левомицетина — 2,9-9,0, гентами-цина — 7,6-8,5, канамицина — 7,0-8,0, 5-НОК — 5,5-6,0, невиграмона — 5,5-6,5, фурадонина — 5,0-6,0. Назначением минеральных вод, метионина, лимона, хлористоводородной кислоты можно добиться подщелачивания или подкис-ления мочи. Этого же можно достигнуть диетой: овощи, фрукты, ягоды, сахар, молоко — способствуют сдвигу обмена в сторону алкалоза, а кефир, творог, каши, хлеб, рыба, мясо — ацидоза. Длительность антибактериальной терапии у конкретного больного должна быть индивидуальна. Считают, что при ОПЕН можно ограничиться 7-10-дневным курсом антибиотика (его необходимо давать 3-5 дней после нормализации анализа мочи) и курсом уросептика, а далее перейти на противорецидивную терапию в течение 3-5 мес, сводящуюся к 'недельному курсу клюквенного морса, отвара шиповника и приему поливитаминов в воз-
растных дозировках, далее - двухнедельному курсу фитотерапии (см. ниже), а в течение 4-й недели месяца — приему одного из уросептиков. При очередном обострении ХПЕН курс антибактериальной терапии должен быть не менее 1 мес и далее противорецидивную терапию определяют следующим образом: если период ремиссии (между 2-м и 3-м рецидивами) составлял менее 3 нед, профилактическую терапию проводят в течение 1 года, при интервале ремиссии от 3 нед до 3 мес — 3 мес, а при интервале ремиссии более 3 мес противорецидивную терапию можно не проводить. И все же рещать следует индивидуально, и если у больного есть анатомические неустранимые дефекты мочевыводящих путей, то необходима периодическая фитотерапия (не менее 2 нед в месяц), периодические курсы мембраностабилизующих средств (карсил, липоевая кислота, ликвиритон, эссенциале), растительных адаптоге-нов (элеутерококк, заманиха, радиола розовая и др.), бифидум-препаратов. Фитотерапия. Больным ПЕН назначают сборы лекарственных растений следующих групп: 1) мочегонные: а) эфиромасличные (плоды шиповника, укроп, петрушка, сельдерей, б) сапониновые (лист березы, брусника, адонис, толокнянка, корень со- в) содержащие силикаты и сапонины (хвощ полевой, птичий горец, пи- г) улучшающие почечный кровоток (спаржа, овес, кресс водяной); 2) литолитики (арбуз, птичий горец, брусника, земляника лесная, пырей, укроп, петрушка, хвощ полевой); 3) антисептики: а) содержащие антибиотические вещества (зверобой, подорожник, шал- б) содержащие арбутин (толокнянка, брусника, вереск, будра плюще- 4) действующие противовоспалительно (чистотел, буковица лекарственная, подорожник, корень девясила, будра плющевидная, календула, зверобой); 5) укрепляющие сосудистую стенку (рута, шиповник коричневый, тысячелистник, крапива двудомная, рябина черноплодная); 6) улучшающие витаминный и микроэлементный состав организма (черная смородина, крапива двудомная, земляника лесная, черника, брусника, рябина, малина). Наиболее рационально назначать сбор по Ковалевой (пропись см. в разделе «Лечение хронического нефрита») на 3-6 мес, увеличивая количество растений, действующих антисептически, в 2 раза. Рекомендуют такие сборы при ПЕН у детей: 1) зверобой продырявленный, полевой хвощ, толокнянка, крапива, тысячелистник; 2) зверобой продырявленный, мать-и-мачеха, шиповник, ячмень обыкновенный, клевер пашенный; 3) зверобой продырявленный, крапива, брусничный лист, золототысячник зонтичный, шиповник. Дата добавления: 2014-10-03 | Просмотры: 1510 | Нарушение авторских прав |