|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Аутосомно-рецессивное наследование. 7 страница
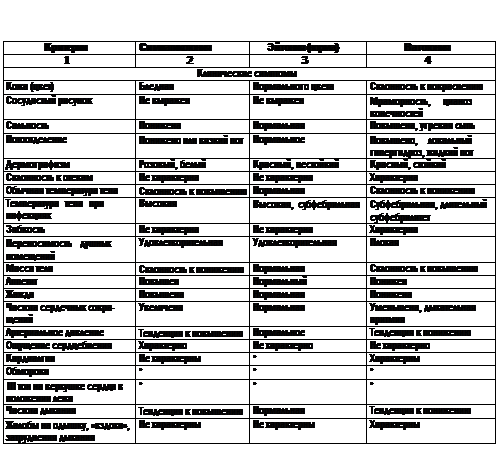
Синдром дисфункции ВНС различной степени выраженности выявляют практически у всех детей с НЦД. Следует отметить, что «классические» клинические варианты ваготонии и симпатикотонии (табл. 202) у детей с НЦД встречают крайне редко. Обычно отмечают всевозможные смешанные варианты, однако определить преобладание функции того или иного отдела ВНС весьма важно для последующего лечения больного. Для детей с преобладанием ваготонии характерны: ипохондричность, склонность к депрессии, плохая переносимость душных помещений, жалобы
Таблица 202 Исходный
Преобладание симпатикотонии у детей проявляется повышенной возбудимостью, вспыльчивостью, раздражительностью, рассеянностью, повышенной физической активностью, расстройствами сна, склонностью к похуданию, бледностью и сухостью кожи, склонностью к повышению температуры тела, повышенным аппетитом. Объективно можно определить наличие тахикардии и тенденции к повышению артериального давления. Нередко родителей больных детей сильно беспокоит длительно сохраняющийся у ребенка субфебрилитет. При исключении инфекционного генеза подъемов температуры тела до субфебрильных цифр (отсутствие признаков интоксикации, отрицательная проба с аспирином, отсутствие активности воспалительного процесса и т. д.) данное состояние обычно объясняют нарушениями терморегуляции «центрального» характера, связанными с гипотала-мическими расстройствами на фоне НЦД. Изменения в ЦНС могут усугубляться у больных с НЦД при нестабильности в шейном отделе позвоночника, осложняющей процесс кровообращения в вертебрально-базилярном бассейне. Признаки функциональной нестабильности шейного отдела позвоночника выявляют при рентгенологическом исследовании (с пробами на сгибание и разгибание головы) у многих детей с НЦД. Формирование феномена нестабильности может иметь различные механизмы. А. Ю. Ратнер считал, что основным механизмом формирования данного состояния является родовая травма, в дальнейшем приводящая к раннему развитию шейного остеохондроза. С позиций широкого понимания НЦД можно предположить, что в генезе нестабильности шейного отдела позвоночника определенную роль играют и приобретенные на более поздних этапах развития изменения соединительной ткани. Признаки дисфункции пищеварительной системы у детей с НЦД отмечают часто. У значительной части детей возникают жалобы на рецидивирующие боли в животе, тошноту, рвоту, изжогу и отрыжку, склонность к запорам, нарушения аппетита и др. Изменения пищеварительной системы у детей с НЦД обычно представлены комплексом функциональных расстройств желудочно-кишечного тракта: дискинезией желчевыводящих путей; функциональным расстройством желудка, нередко протекающим с гастроэзофагеальным и дуо-деногастральным рефлюксами; хроническим поверхностным антральным гастритом (гастродуоденитом); диспанкреатизмом и некоторыми другими нарушениями. Довольно часто при НЦД патологических изменений в органах пищеварительной системы не выявляют, а «гастроэнтерологические» жалобы рассматривают как проявления вегетативной дисфункции (чаще ваготонии). Признаки дисфункции сердечно-сосудистой системы — боли в области сердца, шумы в сердце, ощущения «перебоев» сердца, изменения артериального давления и др. у детей с НЦД отмечают часто, но далеко не всегда их можно назвать основными проявлениями заболевания. Среди выявляемых при НЦД нарушений следует отметить: функциональные нарушения ритма и проводимости сердца, нарушения кардиотрофической и кардиотонической функции (гипо- или гиперкинезия миокарда, функциональный шум в сердце), приобретенный пролапс митрального клапана или других клапанов. Весьма характерны для детей с НЦД изменения уровня артериального давления (артериальная гипо- или гипертензия), которые нельзя отождествлять с гипертонической или гипотонической болезнью у взрослых больных, поскольку обычно эти изменения у детей являются транзиторными и могут бесследно исчезнуть на фоне адекватного лечения. Признаки дисфункции дыхательной системы у детей с НЦД возникают редко. Обычно отмечают затруднения дыхания, одышку при нагрузке, эпизоды бронхообструктивного синдрома и др. Изменения дыхательной системы при НЦД иногда трудно дифференцировать от умеренно выраженных проявлений неатопической бронхиальной астмы. Эпизоды бронхиальной обструкции могут возникать при физической или психоэмоциональной нагрузке, быть метеозависимыми-. Показатели пикфлоуметрии при этих состояниях отличаются лабильностью. При исследовании функции внешнего дыхания (пробы с бронхолитиками) обычно выявляют признаки гиперреактивности бронхов. Нередко у детей с НЦД развивается синдром гипервентиляции. Такие дети жалуются на нехватку воздуха, неудовлетворенность вдохом, часто делают шумные глубокие вздохи. Признаки дисфункции мочевыделителъной системы у детей традиционно в меньшей степени ассоциируют с НЦД. Однако изменения мочевыделитель-ной системы отмечают у многих детей с НЦД (чаще — дисметаболическую нефропатию, доброкачественную микрогематурию, невротическую форму энуреза, стабильную никтурию). Изменения в системе гемостаза, выявляемые в клинической картине НЦД в виде признаков умеренно выраженного геморрагического синдрома (носовые кровотечения, экхимозы и др.), обычно обусловлены наличием функциональной тромбоцитопатии. Изменения функции эндокринной системы у больных с НЦД настолько разнообразны, что сегодня говорить о характерных для этого состояния расстройствах еще преждевременно. Выявляемые при НЦД нарушения индивидуальны и зависят от конституциональных особенностей реактивности рассматриваемых систем. У некоторых больных с НЦД отмечают изменения показателей нейрогуморальной регуляции (увеличение содержания адрено-кортикотропного гормона, вазопрессина, ренина, альдостерона), ухудшение стресс-защитной системы организма (снижение уровня р-эндорфина при астеническом синдроме); у других больных — нарушения функции тиреоидноп системы (снижение уровня тироксина у больных с гипоталамо-гипофизар-ной дисфункцией) и т. д. Гормоны реализуют свои эффекты на «подсегмен-тарном» уровне и во взаимодействии с медиаторными системами существенно влияют на состояние микроциркуляции. Перечисленные нозологические формы, синдромы и симптомы не охватывают всего многообразия изменений, характерных для детей с НЦД. Особенностью детей с НЦД является наличие выраженной полисиндромности клинической симптоматики, свидетельствующей об одномоментном вовлечении в патологический процесс многих органов и систем. Чем многообразнее клинические проявления НЦД, тем в большей степени они обусловлены «системностью» поражения и влиянием неврологических расстройств. По нашим данным, в целом, у детей с НЦД преобладают жалобы, указывающие на поражение пищеварительной системы (41,8%). Затем, по частоте встречаемости, следуют жалобы, свидетельствующие о возможном поражении нервной (35,8%), сердечно-сосудистой (10,9%), дыхательной (6,6%) и мочевыделительной систем (4,9%). При комплексном обследовании в данной группе детей устанавливают большое количество диагнозов, отражающих заболевания различного генеза (функционального, инфекционного, органического). При этом сохраняется тенденция количественного преобладания изменений пищеварительной системы (56,8%) над частотой поражений остальных систем: нервной (24,2%), сердечно-сосудистой (6,2%), дыхательной (6,2%) и мочевыделительной (6,7%). У 54,5% детей выявляют различные очаги хронической инфекции. Лишь у 38,6% детей диагноз НЦД расценивают как основной, когда не удается выявить «морфологический субстрат», который позволил бы достоверно связать клиническую симптоматику с конкретными морфологическими изменениями в организме. Течение НЦД может быть: — эпизодическим — с периодически возникающей клинической симптоматикой, без вегетативных кризов и синкопальных состояний; — перманентным — с постоянной клинической симптоматикой различной степени выраженности, без вегетативных кризов и синкопальных состояний; — пароксизмалъным — с периодически возникающими вегетативными кризами (ваго-инсулярными, симпатико-адреналовыми или смешанного типа), либо с эпизодами синкопальных состояний. Ваго-инсулярные кризы чаще возникают у детей младшего возраста. Предвестниками криза являются ухудшение самочувствия, настроения ребенка, появление дурноты. Дети жалуются на сильные схваткообразные боли в животе, головные боли, нехватку воздуха. Отмечают вздутие живота, повторные позывы на дефекацию, рвоту, брадикардию, экстрасистолию, снижение артериального давления и температуры тела. Приступ может длиться несколько часов. Симпатико-адреналовые кризы чаще возникают у детей старшего возраста и характеризуются сильной головной болью, сердцебиением, бледностью кожных покровов, повышением артериального давления, появлением страха смерти. Приступ обычно длится недолго, заканчивается обильным мочеиспусканием и сном. Ваго-инсулярные и симпатико-адреналовые кризы у детей могут возникать поочередно или носить смешанный характер. Часто у детей с НЦД отмечают обмороки (синкопе, синкопальные состояния). В настоящее время описаны семь патогенетических вариантов синко: пальных состояний: — рефлекторны е (обусловленные неврогенными влияниями — вазова-гальные, синдром гиперчувствительности каротидного синуса, болевые, ситуационные); — к ардиогенны е (структурные изменения сердца, расстройства сердечного ритма, ишемическая болезнь сердца); — при ортостатической гипотензий; — обусловленные недостаточностью мозгового кровообращения в вертеб-рально-базилярном бассейне (ишемия ствола мозга, вертебрально-ба-зилярная недостаточность, подключичный синдром обкрадывания, ба-зилярная мигрень, синдром Унтерхарншейдта); — дисметаболические ( гипогликемия, гипоксия, анемия, гипокапния при гипервентиляционном синдроме); психогенные (истерия, панические атаки, эмоционально-стрессовые реакции); — обусловленные воздействием экстремальных факторов (гипоксические, статокинетические, гиповолемические, гипербарические, интоксикационные, гравитационные, гипертермические, гиперкапнические, после физических нагрузок). Обмороки при НЦД могут быть обусловлены любым из перечисленных патогенетических вариантов. Однако у детей они чаще рефлекторные и связаны с острой ишемией в области ствола головного мозга на фоне повышения холинергической активности. При этом состоянии внезапно нарушается сознание ребенка, появляются холодный пот, мышечная гипотония, бледность кожных покровов. Обмороки могут развиваться на фоне нормального артериального давления при резком замедлении частоты сердечных сокращений (вагальный тип) и на фоне снижения артериального давления при нормальной или даже увеличенной частоте сердечных сокращений (вазовагалъный тип). Иногда на фоне обморока у детей развивается судорожный синдром. Диагноз. Наличие у ребенка признаков вегетативной дисфункции не может являться основным критерием НЦД. Преобладание «тонуса» того или иного отдела ВНС нельзя рассматривать в отрыве от конституционально-возрастных особенностей реактивности ребенка. Кроме того, дисфункция ВНС может носить и транзиторный характер после перенесенного острого заболевания (астепо-вегетативный синдром). Важную роль в постановке правильного диагноза играют длительное наблюдение за больным в динамике и оценка эффективности назначенных лечебных мероприятий. Основной диагностический критерий НЦД — наличие жалоб и признаков, свидетельствующих о длительно сохраняющемся нарушении общего состояния ребенка (дизадаптации) в определенных условиях окружающей среды и о вовлечении в патологический процесс нервной и других систем. У детей с НЦД резко снижено «качество жизни». Эти дети бесконечно посещают врачей, формируя психологическую зависимость от системы здравоохранения и от своей «болезни», характеризующейся полисимптомностыо и полиморфизмом. Уточняющими диагностическими критериями являются: — наличие семейно-генетической предрасположенности к НЦД; — наличие длительно протекающего патологического процесса (функци-ональнбго характера), затрагивающего, как правило, несколько систем органов и характеризующегося относительно благоприятным течением с периодами обострений и ремиссий; — наличие признаков вегетативной дисфункции; — наличие лабильности артериального давления с тенденцией к формированию артериальной гипо- или гипертензии; — наличие полиморфное™ клинической симптоматики; — наличие функциональных расстройств различных органов и систем, выявляемых лабораторно-инструментальными методами исследования в покое и (или) при нагрузочных пробах; — отсутствие органической патологии, протекающей со сходной клинической симптоматикой (для первичной НЦД). Исходя из представленных критериев, понятно, что процесс постановки диагноза НЦД требует целого комплекса клинико-лабораторного обследования. При этом самые разнообразные симптомы и синдромы пытаются увязать в единую цепь патологических процессов и проявлений. При постановке диагноза НЦД необходимо применять четкий алгоритм действий. I. Всех детей с НЦД необходимо проконсультировать с детским психоневрологом. Целесообразно использовать метод семейного подхода к диагностике психоневротических расстройств, заключающийся в обследовании не только ребенка, но и всех оказывающих на него влияние членов семьи. II. Дети с НЦД должны быть осмотрены и обследованы детским невропатологом с целью выявления наличия возможных неврологических расстройств. — нейрофизиологические исследования и, в первую очередь, электроэнцефалография для выявления изменений функции головного мозга (по функциональному или органическому типу), признаков дисфункции срединных структур головного мозга, пароксизмальной или эпилептической активности и др.; — нейросонографи я для выявления нарушений архитектоники головного мозга (дилатации желудочков, смещения срединных структур, признаков внутричерепной гипертензии и др.); — допплерография сосудов головного мозга и шеи для выявления аномалий сосудов, расстройств (ассиметрий) кровотока, признаков вертебрально-базилярной недостаточности и др.; — рентгенография черепа и шейного отдела позвоночника для выявления изменений в области турецкого седла, признаков внутричерепной гипертензии, признаков ювенильного остеохондроза, дисплазии шейных позвонков, функциональной нестабильности шейного отдела позвоночника (смещение позвонков при функциональных пробах на сгибание и разгибание головы) и др.; — магнитно-резонансная или компьютерная томография головного мозга (по показаниям) для выявления морфологических изменений ЦНС, исключения объемных образований (опухолей, кист, аневризм) и др.; — осмотр офтальмолога (исследование глазного дна, определение остроты и полей зрения и др.). III. Детям с НЦД необходимо провести тщательное и комплексное соматическое обследование в условиях педиатрического стационара для решения вопроса о наличии у них хронических заболеваний, способных провоцировать нейроциркуляторные расстройства, для уточнения диагноза НЦД, характера реактивности ВНС и выраженности функциональных нарушений. Принципы соматического обследования и диагностические методики описаны в соответствующих главах учебника. Методика исследования функции ВНС включает изучение трех основных ее параметров: исходного вегетативного тонуса, вегетативной реактивности и вегетативного обеспечения деятельности. Исходный вегетативный тонус (ИВТ) — более или менее стабильное состояние вегетативных показателей в период «относительного покоя» (расслабленного бодрствования). Оценку ИВТ проводят на основании данных анамнеза и клинико-лабораторного исследования. Полезную информацию можно также получить при использовании специальных анкет, диагностических таблиц (см. табл. 202) и расчете различных коэффициентов. ИВТ описывают как симпатический (симпатикотония), парасимпатический (ваготония) или смешанный (эйтония). Вегетативная реактивность (BP) — вегетативные реакции, возникающие в ответ на внешние и внутренние раздражения. При оценке BP необходимо учитывать «закон исходного уровня» — чем выше исходный вегетативный тонус (чем более выражена тенденция к симпатикотонии), тем в более деятельном и напряженном состоянии находится система или орган, тем меньший ответ возможен при действии возмущающих стимулов. Если исходный уровень резко изменен, то возмущающий агент может вызвать «парадоксальную» (антагонистическую) реакцию. Методами исследования BP являются: физические пробы (холодовая и тепловая пробы, воздействие на рефлексогенные зоны, оценка клиностатического и ортостатического рефлексов и др.); фармакологические пробы (адреналин, атропин, гистамин, инсулин и др.). BP может быть нормальной, гиперсимпатической, асимпатической. Вегетативное обеспечение деятельности (ВОД). Поддержание оптимального уровня функционирования ВНС, обусловливающего адекватную нагрузкам деятельность органов, систем и организма в целом. Характер ВОД позволяет судить об адаптивных возможностях организма. Для оценки ВОД используют пробы с дозированной физической нагрузкой, клиноортостати-ческую пробу, моделирование умственных и эмоциональных напряжений. Полученные данные интерпретируют как нормальное ВОД (сдвиги такие же, как в контрольной группе), избыточное ВОД (сдвиги интенсивнее, чем в контрольной группе), недостаточное ВОД (сдвиги менее выражены, чем в контрольной группе). В настоящее время существует большое количество методик исследования ИВТ, BP и ВОД (включая и компьютерные программы). В клинической практике наиболее широкое распространение получили кардиоинтервало-графия и клиноортостатическая проба, позволяющие с определенной долей достоверности судить о состоянии ВНС. Кардиоинтервалография (КИГ). Метод регистрации синусового сердечного ритма с последующим математическим анализом его вариабельности, как индикатора адаптационно-компенсаторной деятельности целостного организма. КИГ представляет собой непрерывную запись не менее 200 карди-оциклов (интервалов R-R) в одном из отведений ЭКГ (желательно — в отведении aVF). Комплексным показателем, отражающим степень централизации управления сердечным ритмом, является индекс напряжения (Р. М. Баевский), который рассчитывают по формуле: тит i \ ЛМэ 4 ' 2хАХхМо где Мо (мода) — значение наиболее часто встречающегося интервала R-R (с); АМо (амплитуда моды) — количество интервалов R-R, соответствующих значению Мо (%); АХ (вариационный размах) — диапазон колебаний значений интервала R-R (с). При стандартном проведении КИГ (100 кардиоциклов лежа после 15-минутного отдыха и 100 кардиоциклов стоя после перехода в вертикальное положение), имеют возможность рассчитать соответствующие ИН и их соотношение. ИН в горизонтальном положении (в покое) характеризует ИВТ, а отношение ИН в вертикальном положении к ИН в горизонтальном положении отражает BP (табл. 203 и 204).
(Н. А. Белоконь, М. Б. Кубергер, 1987)
— при переходе в вертикальное положение; — ежеминутно в течение 10 мин ортостаза; — при возвращении в горизонтальное положение; — ежеминутно в течение 4 мин клиностаза (либо до тех пор, пока показатели не нормализуются). Показатели, соответствующие нормальной КОП, представлены в табл. 205. H. А. Белоконь и М. Б. Кубергер (1987) выделяли 5 патологических вари- I. Гиперсимпатикотонический вариант — более резкое повышение САД, 2. Гипердиастолический вариант — изолированный избыточный подъем ДАД при неизмененном или даже уменьшающемся САД, увеличение ЧСС (дезадаптивный тип реакции). 3. Асимпатикотонический вариант — САД и ДАД не изменяются или даже падают, ЧСС нормальная или увеличивается (гипоадаптация). 4. Симпатикоастенический вариант — после перехода в вертикальное положение признаки гиперадаптации, на 3-6-й минуте признаки гипо-адаптации. 5. Астпеносимпатический вариант — после перехода в вертикальное положение признаки гипоадаптации, а затем — гиперадаптация. Комбинированное проведение КИГ и КОД дает возможность одновременно получить информацию о всех основных параметрах состояния ВНС. Однако необходимо особо подчеркнуть, что на результаты этих проб существенное влияние могут оказывать эндогенные и экзогенные факторы (психоэмоциональный статус ребенка, метеорологические условия, правильность соблюдения протокола исследования и др.). Адекватная оценка состояния ВНС возможна лишь при анализе всего комплекса клинико-функциональных данных. Дифференциальный диагноз. Дифференциальную диагностику при НЦД проводят с любым заболеванием (соматическим, инфекционным или неврологическим), которое может скрываться под маской генерализованных функциональных расстройств. Для этого по показаниям используют весь спектр диагностических возможностей, имеющихся в наличии. Следует подчеркнуть, что основной смысл диагностического поиска при НЦД должен состоять в том, чтобы превратить «первичную» НЦД во «вторичную» (то есть — найти причину данного состояния). — Решение вопроса о первичности-вторичности НЦД представляет значительные трудности. Далеко не всегда бывает возможным четко определить, является ли НЦД следствием конкретного патологического процесса. В этих случаях помощь врачу могут оказать длительное наблюдение за больным, анализ эффективности проводимой терапии, оценка выраженности доминирующей клинической симптоматики и ее динамика. — Астеновегетативный синдром в момент обследования больного по клинической симптоматике трудно отличить от НЦД. В отличие от последней, астеновегетативные расстройства возникают после перенесенного острого заболевания и имеют транзиторный характер. Длительное течение у ребенка астеновегетативного синдрома (более 2-3 мес) позволяет заподозрить у него наличие НЦД. — Неврозы у детей относят к функциональным расстройствам нервной системы. Для них характерна психогенная природа возникновения, обратимость патологических симптомов, преобладание в клинической картине эмоционально-аффективных расстройств. — Неврастению встречают у соматически ослабленных и перегруженных дополнительными занятиями детей школьного возраста. Для этого состояния характерны повышенная раздражительность, несдержанность, гневливость, различные расстройства сна, неусидчивость, двигательная расторможенность. — Для истерии характерны не только соматовегетативные и моторные, но и сенсорно-аффективные расстройства. В их возникновении ведущая роль принадлежит механизму «условной приятности» или желательности для больного данных расстройств. Клинические проявления при этом состоянии многообразны — от гиперестезии, парезов, параличей, афонии до развернутых припадков с выразительными движениями. — Невроз навязчивых состояний проявляется разнообразными навязчивыми явлениями — в виде движений, действий, страхов, мыслей и т. д. Диагноз при всех вариантах невротического изменения личности ребенка, как и его лечение, является прерогативой детского психоневролога. Лечение и профилактика. Лечение и профилактика НЦД у детей — проблема не только медицинская, но и социальная. Без создания оптимальной среды обитания ребенка, нормализации его «стиля жизни», когда бы воздействие дезадаптирующих факторов свелось к минимуму, трудно ожидать полного излечения от нейро-циркуляторных расстройств. Родители, педиатр, детский психоневролог, социальный работник — вот та минимальная бригада, которая могла бы обеспечить адекватное наблюдение и лечение ребенка с НЦД. Существуют разнообразные методы лечения НЦД, и подбирают их с учетом индивидуальных особенностей течения заболевания у каждого конкретного ребенка. Во многом терапия зависит от характера сформированного «порочного круга» и должна быть направлена на восстановление нарушенных функциональных связей. Основные принципы и подходы к терапии и профилактике НЦД у детей можно сформулировать следующим образом. /. Использование минимального набора медикаментозных средств и перенос акцента на немедикаментозные естественные методы терапии — основной принцип лечения НЦД у детей. К немедикаментозным методам лечения можно отнести налаживание оптимальной среды обитания, включающее нормализацию семейно-бытовых условий (образа жизни семьи), режима, диеты, оптимализацию физических и психоэмоциональных нагрузок. Эти действия одновременно способны и про-филактировать некоторые формы НЦД. — Охранительный режим. Распорядок дня (в соответствии с индивидуальными и возрастными особенностями ребенка) необходимо сбалансировать адекватными затратами на труд и отдых. Важно строго соблюдать правильное соотношение сна и бодрствования. Целесообразно избегать гиподинамии, психоэмоциональных и физических перегрузок, стресса, вредных привычек (курение, токсикомания и др.). Полезна дозированная физическая нагрузка (без соревнований) в виде ходьбы, плавания; прогулок на велосипеде, на лыжах и коньках; настольного тенниса, бадминтона и т. п. — Диета при НЦД должна быть индивидуальной и включать соответствующий возрасту набор основных пищевых ингредиентов: белков, жиров, углеводов, минеральных веществ, витаминов и т. д. Ребенок не должен переедать. Пищу необходимо давать чаще и более мелкими порциями. Желательно исключить кофе, крепкий чай, шоколад, копчености, острые блюда (особенно у детей с преобладанием симпатикотонии), консервированные продукты (промышленного консервирования); умеренно ограничить потребление жидкости и соли, жирных сортов мяса, мучных изделий, сладкого; увеличить поступление в организм солей калия и магния (свежие фрукты и овощи, изюм, курага, чернослив; гречневая, овсяная и пшенная каши) и ненасыщенных жирных кислот (растительное масло). — Психологический климат в семье играет чрезвычайно важную роль в успехе проводимых лечебных мероприятий. Часто родители потенцируют заболевание ребенка, прислушиваясь к его жалобам и неадекватно реагируя на обстоятельства. Ипохондрический склад характера матери довольно быстро формирует психологический тип «юного инвалида». В этом случае показан курс семейной психотерапии. — Психотерапевтическое воздействие на ребенка. Ребенка с НЦД необходимо отвлечь от его «болезни», не дать ему возможности замкнуться в тесном круге своей неполноценности и болевых ощущений. Тактичная и правильно построенная беседа врача с ребенком должна преследовать цели разъяснения ему основных механизмов его заболевания, доказательства благоприятности прогноза. Внушение мысли, что временные трудности в жизни переживает каждый человек, может оказать определенную пользу. Следует подчеркнуть, что НЦД является тем заболеванием, при котором, как ни при какой другой болезни, важно завоевать доверие ребенка, чтобы действительно ему помочь. Поиск подходящего хобби для больного с НЦД также должен стать задачей не только для родителей, но и для лечащего врача. Дата добавления: 2014-10-03 | Просмотры: 1218 | Нарушение авторских прав |