|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ГАСТРОЭНТЕРОСТОМИЯГастроэнтеростомия — наложение соустья между желудком и петлей тонкой кишки. Существует четыре способа гастроэнтеростомии: • Передняя впередиободочная (gastroentero-stomia antecolica anterior) (рис. 12-115). • Задняя впередиободочная (gastroenterostomia antecolica posterior) (рис. 12-116). • Передняя позадиободочная (gastroenterostomia retrocolica anterior) (рис. 12-117). • Задняя позадиободочная (gastroenterostomia retrocolica posterior) (рис. 12-118). Чаще всего применяют переднюю впереди-ободочную и заднюю позадиободочную гаст-роэнтеростомию, в виде исключения — перед-нюю позадиободочную. В то же время заднюю впередиободочную гастроэнтеростомию прак-тически не применяют. От этих вариантов отличается способ Ру — наложение U-образного анастомоза только отводящей петли, который можно накладывать по любому из вариантов. Способ применяют при реконструктивных операциях после резекций желудка (рис. 12-119).
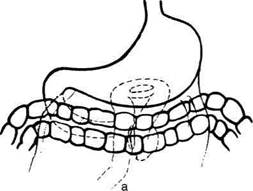
Рис. 12-115. Схема передней впередиободочной гастроэнтеростомии по Вельфлеру-Николадони. (Из: Шалимов А.А., Полупан В.Н. Атлас операций на пищеводе, желудке и двенадцатиперстной кишке. — М., 1975.)
Рис. 12-116. Схема задней впередиободочнон гастроэнтеростомии по Монастырскому- Бальфуру. (Из: Войленко В.Н., Меделян А.И Омельченко В.М. Атлас операций на брюшной; стенке и органах брюшной полости. — М., 1965, Рис. 12-117. Схема передней позадиободочной гастроэнтеростомии по Бильроту. (Из Войленко В.Н., Меделян А.И., Омельченко В.М Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
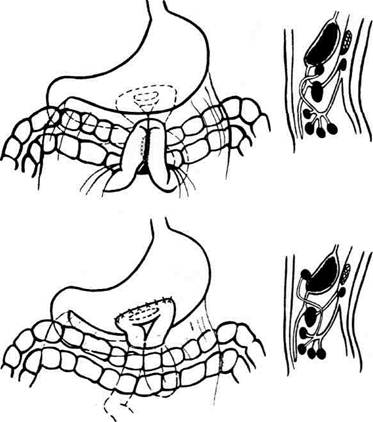
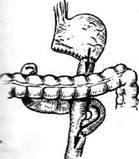
Рис. 12-118. Схема задней позадиободочной гастроэнтеростомии. а — по Хаккеру, б — по Петерсену, в — схема операции на сагиттальном разрезе. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
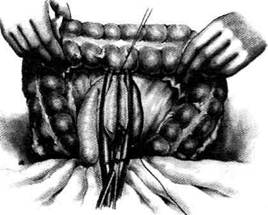
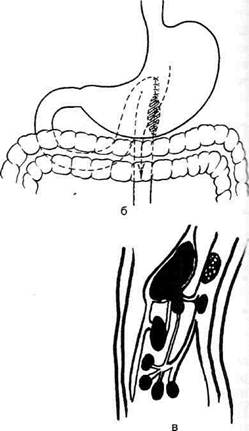
Рис. 12-119. Схема U-образной гастроэнтеростомии по Ру. а—общий вид, б — на сагиттальном разрезе. (Из: Березов Ю.Е. Хир ургия рака желудка. — М., 1976.) Показания. Неоперабельный рак антрального отдела желудка, прободные язвы желудка и двенадцатиперстной кишки (только в тех слу-чая когда резекция противопоказана, а уши-вание прободного отверстия может привести к сужению пилорической части желудка). Операция Бельфлера -Николадони Этот вид передней впередиободочной гастроэнтеростомии технически более прост, чем другие виды гастроэнтеростомии. Техника. Брюшную полость вскрывают верхним срединным разрезом. Слева от позвоночного столба на уровне L2 находят начальную петлю тонкой кишки и выводят её в рану, лигатурами обозначая приводящий и отводящий концы. Длинную петлю тощей кишки, отступив примерно на 40—60 см от двенадцатипер-стно-тощей складки (plica duodenojejunalis), проводят впереди поперечной ободочной кишки (colon transversus) через бессосудистую зону брыжейки к передней стенке желудка и укладывают так, чтобы отводящий конец её был направлен в сторону привратника, а приводящий — ко дну желудка, т.е. изоперистальти-чески. Брюшную полость тщательно отгораживают салфетками и обе держалки, которые служили ориентиром, удаляют. Кишку и желудок по краям будущего анастомоза сшивают шёлковыми швами-держалками (рис. 12-120, а), между которыми накладывают первый ряд узловых серозно-мьппечных швов на протяжении 7—9 см (рис. 12-120, б). Отступив 0,5 см от линии наложенного шва, параллельно ему скальпелем рассекают серозную и мышечную оболочки стенки кишки и желудка на протяжении 6—8 см (рис. 12-121, а). Кровоточащие сосуды, расположенные в под-
12-120. Операция Вельфлера-Николадони. а — наложение шёлковых швов-держалок, б — наложение первого ряда узловых шёлковых серозно-мышечных швов. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюш-ной стенке и органах брюшной полости. — М., 1965.)
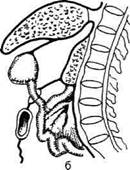
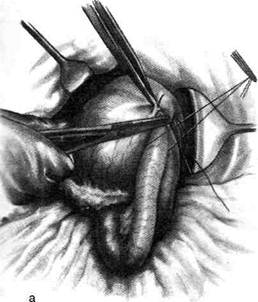
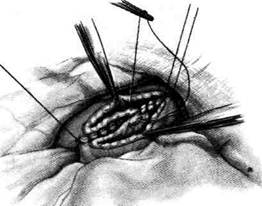
Рис 12-121. Операция Вельфлера-Николадони. а — рассечение серозной и мышечной оболочек желудка, б — рассей ние слизистой оболочки желудка. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке органах брюшной полости. — М., 1965.) слизистом слое, лигируют и место анастомоза отгораживают марлевыми салфетками. Затем между двумя пинцетами рассекают слизистую оболочку кишки и желудка и протирают её марлевыми шариками (рис. 12-121, б). После этого на задние губы анастомоза через все слои стенки кишки и желудка накладывают непрерывный кеттутовый шов (рис. 12-122, а). Завязав первый стежок шва, конец нитки не срезают, а берут на зажим, чтобы впоследствии связать его с конечной нитью шва, наложенно- го на передние губы анастомоза. Как правило, на задней губе используют непрерывный шов с захлёсткой (шов Мулыпановского), обладающий гемостатическими свойствами. Дойдя до угла анастомоза, нить захлестывают и переходят на передние губы анастомоза, которые сшивают скорняжным швом Шмидена со вколом иглы через всю стенку соустья со стороны слизистой оболочки (рис. 12-122, б). Необходимо, чтобы в каждый стежок кетгутового шва была захвачена слизистая оболочка желудка и кишки
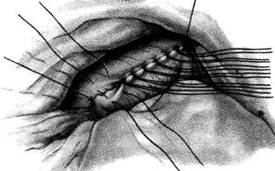
А б Рис 12-122. Операция Вельфлера-Николадони. а — наложение непрерывного кетгутового шва на задние губы анастомоза, б— наложение серозно-мышечных швов на переднюю губу анастомоза. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
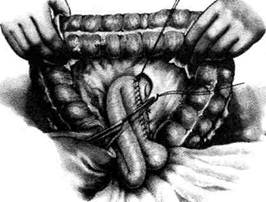
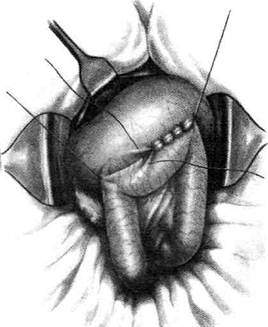
и концы их срезают. После смены инструментов, салфеток и обработки рук накладывают второй ряд серозно-мышечных узловых швов. Для проверки проходимости анастомоза в его просвет пальцем вдавливают стенку киш-ки. Анастомоз должен пропускать два попе-речных пальца. Поскольку после этой операции нередко возникает порочный круг (заброс желудочно-го содержимого в приводящую кишку), то для устранения развития этого осложнения необ-необходимо дополнительно накладывать энтеро-энтероанастомоз по Брауну (рис. 12-123) меж-ду приводящей и отводящей петлями на расстоянии 15—20 см от гастроэнтероанасто-моза. Техника наложения межкишечного соустья такая же, как и гастроэнтероанастомоза (см.рис. 12-123).
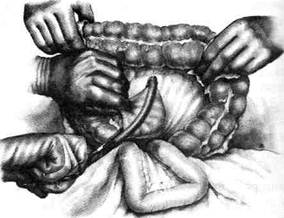
12-123. Операция Вельфлера-Николадони. Между пиводящим и отводящим коленами тощей кишки наложен анастомоз по Брауну. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и орга- нах брюшной полости. — М., 1965.) Операция Хаккера-Петерсена Соустье между желудком и кишкой при этом виде задней позадиободочной гастроэнтерос-томии можно наложить как в поперечном (операция Хаккеро) (см. рис. 12-118, а), так и в продольном направлении по отношению к длинной оси желудка (модификация Петерсе-на) (см. рис. 12-118, б). При этом соустье длиной 5—7 см накладывают так, чтобы оно отстояло от большой кривизны у привратника на 2 см, а в направлении кардии на 4 см. Данная модификация имеет некоторые преимущества перед операцией Хаккера, так как благодаря вертикальному положению соустья реже развивается порочный круг. Показание. Операцию обычно применяют только при язвенных процессах в желудке. При раковом же его поражении опухолевая инфильтрация брыжейки поперечной ободочной кишки (mesocolon transversum) может привести к сдавлению анастомоза. Техника. Выполняют верхнюю срединную лапаротомию. В рану выводят большой сальник вместе с поперечной ободочной кишкой и оттягивают их кверху так, чтобы обнажить нижнюю поверхность брыжейки поперечной ободочной кишки. Затем хирург пальцем захватывает начальную петлю тощей кишки у основания корня брыжейки слева от позвоночника и извлекает её в рану. Чтобы убедиться в том, что захвачена начальная петля тощей кишки, её необходимо подтянуть, дабы отчетливо была видна двенадцатиперстно-то-щекишечная складка (plica duodenojejunalis) (рис. 12-124, а). В бессосудистом месте брыжейки поперечной ободочной кишки слева от средней ободочной артерии (a. colica media) проводят вертикальный разрез длиной 5—7 см (осторожно, не повредите артерию). Затем хирург, захватив двумя пальцами левой руки поперечную ободочную кишку и сальник, натягивает их, а остальными тремя пальцами надавливает на переднюю стенку желудка так, чтобы вывести его заднюю стенку в окно брыжейки поперечной ободочной кишки (mesocolon transversum). Заднюю стенку желудка вытягивают в виде конуса и накладывают на неё мягкий кишечный жом в поперечном направлении по отношению к оси желудка (рис. 12-124, б). Такой же жом накладывают на петлю тонкой кишки на расстоянии 10 см от двенадцатипер-стно-тощей складки (plica duodenojejunalis). На-
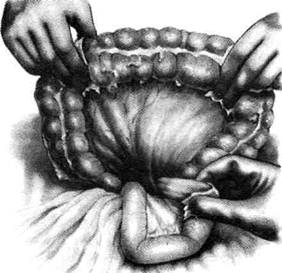
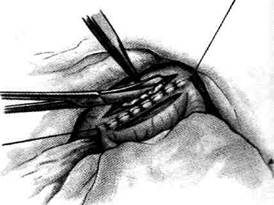
Рис. 12-124. Операция Хаккера-Петерсена. а— извлечение начальной петли тощей кишки, б— наложение мягкого за-жима на выведенную заднюю стенку желудка через разрез в брыжейке поперечной ободочной кишки. (Из: Войленко В.Н. -Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.) чальную петлю кишки длиной 15—20 см фиксируют двумя швами-держалками в вертикальном положении к оси желудка, приводящую петлю — ближе к малой кривизне, отводящую — к большой (модификация Петерсена) (рис. 12-125, а). Между держалками накладывают узловые серозно-мышечные швы. В дальнейшем техника операции такая же, как и при переднем гастроэнтероанастомозе. Перед наложением узлового серозно-мышечного шва на переднюю полуокружность анастомоза снимают жомы. С целью предотвращения развития порочно:: круга приводящее колено кишки следует подшить к стенке желудка выше анастомоза рядом узловых серозно-мышечных швов. Анастомоз фиксируют в отверстии брыжейки поперечно:.-ободочной кишки, подшивая рядом узловых шёлковых швов край разреза брыжейки к стенке желудка вокруг анастомоза (рис. 12-125, б) Проходимость анастомоза проверяют так же, как и при передней гастроэнтеростомии. Преимущества. Использование короткой петли для наложения анастомоза, а также фик-
Рис. 12-125. Операция Хаккера-Петерсена. а — петлю кишки фиксируют в вертикальном положении к желудку, б — подшивание анастомоза к краям разреза брыжейки поперечной ободочной кишки. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
сация приводящего колена кишки выше со-устья предупреждают образование порочного круга. Дата добавления: 2015-01-18 | Просмотры: 3976 | Нарушение авторских прав |
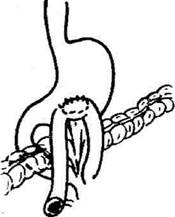
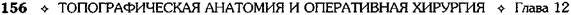
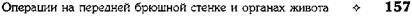
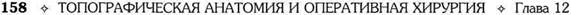
 Начальную нить второго ряда швов задней стен-ки анастомоза связывают с конечной нитью первого ряда швов передней стенки анастомоза
Начальную нить второго ряда швов задней стен-ки анастомоза связывают с конечной нитью первого ряда швов передней стенки анастомоза