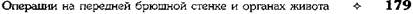|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
И ДВЕНАДЦАТИПЕРСТОЙ КИШКИЯзва желудка и двенадцатиперстной кишки занимает одно из первых мест в структуре за-болеваний органов ЖКТ. В экономически раз-витых странах этим недугом страдают 400—500 Человек на 100 000 населения, причём поражается наиболее трудоспособная его часть, что приносит большой экономический ущерб. Со-временные представления о патогенезе язвен-ной болезни и большой опыт клинической практики показали необходимость комплекс-ного лечения этого заболевания при совмест-номусилии хирургов и терапевтов. Показания к оперативному лечению должны быть строго обоснованы в каждом конкретном случае. • При дуоденальной язве операция показана при осложнённом её течении с выраженными морфологическими изменениями, при стенозе, кровотечении и перфорации. Свои показания имеют как резецирующие операции (резекция желудка и антрумэктомия с ваготомией), так и органосохраняющие операции с ваготомией (изолированная селек-тивная проксимальная ваготомия или ваго-томия с пилоро- или дуоденопластикой). • При язве желудка необходимо принимать во внимание не только особенности клинического течения заболевания, но и онкологические соображения. Резекция желудка (ан-трумэктомия) оправдана у большинства больных с язвами желудочной локализации. Для решения вопроса о выборе метода опе-ративного лечения прободной гастродуоденаль-ной язвы наиболее важное значение имеют следующие факторы: • локализация язвы (передняя или задняя стен- ка, низкое расположение язвы, редкие случаи одновременной перфорации дуоденальной и желудочной язв); -клиннико-морфологическая характеристика язвы(перфорация острой или хронической язвы); • наличие других осложнений, сочетающихся с перфорацией (кровотечение, рубцово-язвен-ный стеноз выходного отдела, пенетрация); • особенности клинической ситуации (пожи тивной язвы: • ушивание язвы; • резекция желудка; • ваготомия с пилороантрумэктомией; • ваготомия с иссечением перфоративной язвы и последующей пилоропластикой; • экономная резекция желудка без ваготомии. УШИВАНИЕ ЯЗВЫ ЖЕЛУДКА В 1892 г. Хойснер ушил прободную язву желудка. Показания. Перитонит, высокая степень операционного риска (преклонный возраст, тяжелые сопутствующие заболевания) и др. Техника. Производят верхнюю срединную лапаротомию. Ревизия передней и задней стенок желудка. Для того чтобы осмотреть заднюю стенку необходимо рассечь желудочно-ободочную связку (lig. gastrocolicum). • В обычных случаях прободение ушивается узловыми швами, наложенными в направлении, поперечном оси желудка. Чаще всего просвет закрывают с помощью двухрядного шва: первый ряд — сквозные (инфицированные) швы, второй ряд — непроникающие (серозно-мышечные) швы. Если дефект стенки невелик, то после иссечения некротических тканей язвы накладывают краевые швы Жобера в продольном к оси органа направлении (рис. 12-126, а). Поверх этого ряда швов накладывают отдельные узловые серозно-мышечные швы Ламбера (рис. 12-126, б). • В тех случаях, когда перфорационное отверстие имеет большие размеры и имеются выраженные каллёзные изменения краёв язвы, используют тампонаду сальником на ножке по Оппелю—Поликарпову. Наиболее подвижный участок большого сальника прошивают П-образным швом. Свободные концы нитей проводят через перфорационное отверстие со стороны слизистой оболочки на серозную оболочку, отступив 3—4 см от края язвы. Таким же образом фиксируют к противоположному краю язвы другой участок сальника (рис. 12-127). При завязывании нитей происходит тампонада перфора-
Рис. 12-126. Ушивание перфоративной язвы желудка двухрядным швом, а — наложение краевых швов Жобе-ра, б — наложение отдельных узловых серозно-мышечных швов Ламбера. (Из: Литтманн И. Брюшная хирургия. — Будапешт, 1970.)
Рис. 12-127. Ушивание перфоративной язвы желудка способом Оппеля-Поликарпова. (Из: Шалимов А.А., Саен-ко В.Ф. Хирургия желудка и двенадцатиперстной кишки. — Киев, 1972.) ционного отверстия сальником. Поверх этих швов накладывают также в поперечном направлении второй ряд серозно-мышечных швов. Нитями второго шва можно дополнительно фиксировать кусочек сальника на ножке для лучшей герметизации раны. • При линейных разрезах стенки кишки или РЕЗЕКЦИЯ ЖЕЛУДКА Резекция желудка является одной из наиболее частых операций при заболеваниях желудка и двенадцатиперстной кишки. Операция включает два основных этапа. • Иссечение поражённой части желудка (соб тельно удалить зону желудка, в которой сек-ретируется гастрин, для уменьшения кислотности и количества желудочного сока. • Восстановление непрерывности желудочно- Виды резекций желудка (рис. 12-128): • По объёму вмешательства: экономные — удаление 1/3—1/2 объёма желудка, обширные — удаление 2/3 объёма желудка, субтотальные — удаление 4/5 объёма желудка, тотальные — удаление 90% объёма желудка. • По иссекаемым отделам: дистальные резекции (удаление дистального отдела желудка), проксимальные резекции (удаление проксимального отдела желудка вместе с кардией). пилорэктомии, антрумэктомии, кардэкто-мии, фундэктомии. • По форме иссекаемых участков: клиновидные, сегментарные, циркулярные, тубуляр-ные, медиальные, мостовидные. Различные уровни локализации желудочных язв обусловливают необходимость удаления различных по протяжённости участков малой кривизны и тела желудка. Однако даже в случаях высокой локализации язвы рассечение желудочной стенки по ломаной линии позво-
Рис. 12-128. Уровни резекций желудка: а-б— резекция 1/3 желудка (антрумэктомия), а-в — резекция 1/2 желудка, а-г — дистальная (2/3) резекция желудка, а-д — субтотальная резекция, а-е —тотальная гастрэктомия, г-е — проксимальная резекция. (Из: Шабанов В.А., Кушхабиев В.И., Вели-Заде Б.И. Оперативная хирургия: Атлас. — М., 1977.)
Рис. 12-129. Уровни рассечения желудка по ломаной ли-ни и. 1 —обширная резекция желудка, 2 — резекция 1/2 же-лудка, 3— антрумэктомия. ляет выполнить сравнительно экономную резекцию (рис. 12-129). • При обширной резекции желудка уровень рассечения малой кривизны находится на 2,5—3 см дистальнее пищевода, у места вхождения в желудок первой ветви левой желудочной артерии (a. gastrica sinistra); на большой кривизне линия проходит к нижнему полюсу селезёнки, на уровне отхождения первой короткой желудочной артерии, идущей к желудочной стенке в составе желудоч-но-селезёночной связки (lig. gastrolienale). • При резекции 1/2 желудка рассечение малой кривизны производят на уровне вхождения в желудок второй ветви левой желудочной артерии (a. gastrica sinistra); большую кривизну рассекают у места, где анастомозируют между собой обе желудочно-сальниковые артерии. • Антрумэктомия по ломаной линии позволяет уменьшить размеры удаляемой части органа при желудочной язве, расположенной высоко. В зависимости от метода восстановления непрерывности ЖКТ всё многообразие вариантов резекции желудка может быть представлено двумя типами: • операции резекции желудка, основанные на принципе восстановления прямого гастроду-оденального анастомоза по типу Билърот I. • операции резекции желудка, основанные на принципе создания обходного гастроэнте- роанастомоза с односторонним выключением двенадцатиперстной кишки по типу Билърот П. Показания к резекции желудка • Абсолютные: злокачественные новообразо- вания желудка, подозрение на злокачественное перерождение язвы, повторные язвенные кровотечения, стеноз привратника. • Относительные показания: длительно неза Техника резекции желудка при язвенной болезни и злокачественных новообразованиях имеет свои особенности. • Если резекция производится по поводу язвенной болезни, то во избежание рецидива стремятся резецировать 2/3—3/4 тела желудка вместе с пилорическим отделом. При меньшем объёме резекции не достигается основная цель — снижение секреторной активности культи желудка, что может привести к рецидиву язвы или образованию пепти-ческой язвы тощей кишки. • При раке желудка подлежит удалению 3/4—4/5 желудка, иногда орган удаляют субтотально или даже производят гастрэктомию с малым и большим сальником. Объём резекции расширяется не только за счёт самого желудка, но и за счёт регионарных лимфатических коллекторов, куда возможно метастазирование опухоли. При низкорасположенных и неудалимых язвах двенадцатиперстной кишки, а также если язва располагается у кардии и мобилизовать этот отдел желудка невозможно, производят резекцию для выключения, суть которой заключается в резекции 2/3—3/4 желудка (зоны, секретирую-щей гастрин) с оставлением язвы и наложением гастроэнтероанастомоза (рис. 12-130). При высоком расположении язвы желудка или опухоли нередко приходится прибегать к субтотальной проксимальной резекции желудка, когда желудок должен отсекаться вблизи пищевода, а по большой кривизне — примерно на уровне нижнего полюса селезенки, где хорошо видны короткие желудочные артерии. Мобилизация желудка Техника. Брюшную полость вскрывают верхним срединным разрезом. Края раны широко
Рис. 12-130. Схема резекции желудка для выключения. а — площадь резекции желудка, б — окончательный вид резекции. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.) разводят в стороны и приступают к осмотру желудка. Сначала осматривают антральный и пи-лорический отделы, а также начальную часть двенадцатиперстной кишки, затем желудок извлекают из брюшной полости и осматривают его переднюю стенку и малую кривизну. Дно, кар-диальный отдел желудка и абдоминальный отдел пищевода ощупывают рукой, введённой в левое подреберье. Для осмотра задней стенки желудка необходимо рассечь в бессосудистом месте желу-дочно-ободочную связки (lig. gastrocolicum). I этап операции — мобилизация желудка по большой кривизне путём рассечения желудоч-но-ободочной связки. Отсечение желудочно-ободочной связки от желудка следует начинать со средней трети большой кривизны в относительно бессосудистом месте между ветвями желудочно-сальниковых артерий. В проделанное отверстие вводят изогнутый зажим и им прокалывают, а затем пережимают лежащий рядом участок связки. Между зажимами учас-тки связки пересекают и тщательно перевязывают (рис. 12-131, а). Дистальнее от первого зажима накладывают второй и пережатую часть желудочно-ободочной связки рассекают. Так небольшими порциями вначале мобилизуют большую кривизну влево и вверх до верхне-трети желудка, освобождая бессосудистый участок большой кривизны в проксимальном направлении (рис. 12-131, б). Особенно внимательным нужно быть при мобилизации привратниковой части желудка, так как в этой области непосредственно к желудочно-ободочной связке (lig. gastrocolicum) прилежит брыжейка поперечной ободочной кишки с питающими её сосудами. У привратника отдельно перевязывают правые желудоч-но-сальниковые артерию и вену (a. et v. gastrо-epiploicae dextrae) (рис. 12-132, а). При этом следует соблюдать большую осторожность, чтобы не повредить и не захватить в лигатуру среднюю ободочную артерию (a. colica media). которая располагается вблизи правой желудоч-но-сальниковой артерии (a. gastroepiploicа dextra). Затем мобилизуют начальную часть двенадцатиперстной кишки. Для этого рассекают передний и задний листки желудочно-ободочной связки и, оттянув пилорический отдел желудка вверх, обнажают ветви правой желу-дочно-сальниковой артерии и вены (а. еt v. gastroepiploicae dextrae), идущие к начальной части двенадцатиперстной кишки. Эти ветви пересекают между зажимами и перевязывают. Пересечение желудочно-ободочной связки производят обычно ниже желудочно-сальниковых артерий с перевязкой сальниковых ветвей этих артерий. Поперечную ободочную кишку вместе с большим сальником опускают в брюшную полость и, оттянув желудок вверх, перевязывают несколько мелких ветвей у задней стенки двенадцатиперстной кишки, идущих от желу-дочно-дуоденальной артерии (a. gastroduo-denalis) (рис. 12-132, б). Закончив мобилизацию большой кривизны, приступают ко II этапу операции — мобилизации малой кривизны желудка. II этап операции. Вначале изогнутым зажимом, проведённым позади желудка, делают отверстие в бессосудистом месте малого сальника (рис. 12-133, а), а затем через него вво-
Рис 12-131. Резекция желудка, а— начало мобилизации по большой кривизне, б— поэтапное рассечение желудочно-ободочной связки в направлении нижнего полюса селезёнки; 1 — левые желудочно-сальниковые артерия и вена, 2 — же-лудочно-ободочная связка, 3 — левые желудочно-сальниковые артерия и вена, 4 — желудок. (Из: Воиленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Рис. 12-132. Резекция желудка, а — пересечение правых желудочно-сальниковых артерии и вены, б— пересечение желудоч-но-дуоденальной артерии и вены (конечный этап мобилизации желудка по большой кривизне); 1 —левые желудочно-сальнико-вые артерия и вена, 2 — желудочно-ободочная связка, 3 — поджелудочная железа, 4 — правые желудочно-сальниковые арте-рия и вена, 5 — желудок, 6 — желудочно-дуоденальные артерия и вена. (Из: Воиленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
дят изогнутый зажим и, захватывая отдельными участками малый сальник, рассекают его вверх и влево (рис. 12-133, б). При мобилизации малой кривизны желудка следует остерегаться повреждения добавочной печёночной артерии, которая нередко отходит от левой желудочной артерии (a. gastrica sinistra) и направляется к левой доли печени. Основным моментом данного этапа счита-ется перевязка левой желудочной артерии (a. gastrica sinistra) в желудочно-поджелудочной связке (lig. gastropancreaticum). Пересекать её следует на уровне предполагаемой резекции желудка (рис. 12-134). После пересечения левой желудочной артерии желудок приобретает значительную подвижность, оставаясь фикси-
Рис. 12-133. Резекция желудка, а— начальный этап мобилизации желудка по малой кривизне, б— пересечение малого сальника между зажимами. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Рис. 12-134. Резекция желудка. Выделение (а) и пересечение (б) левой желудочной артерии. 1 — желудок, 2— левые желудочные артерия и вена, 3 — малый сальник, 4 — правые желудочные артерия и вена. (Из: Войленко В.Н., Меделян AM., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
рованным только правой частью малого саль-ника с проходящими в ней ветвями правой желудочной артерии. Затем продолжают мобилизацию малой кри-визны в области привратника, где перевязы-ваюти пересекают правые желудочные арте-рию и вену (a. et v. gastrica dextra) (рис. 12-135). Пер евязку этих сосудов необходимо произво-дитьна зажимах, при этом следует соблюдать острожность, помня о том, что в непосред-ственной близости проходят элементы печё-ночно-дуоденальной связки (lig. hepatoduo-denalе), которую нельзя пересекать при мобилизации желудка. Двенадцатиперстную кишкумобилизуют на протяжении 2-3 см. Если язва расположена в начальной части две-надцатиперстной кишки, то мобилизацию производят ниже язвы. Если резекцию желудка предполагается выполнить по типу Билърот I, в ряде случаев не-обходима мобилизация двенадцатиперстной кишки по Кохеру (см. рис. 12-283). Рис. 12-135. Резекция желудка. Пересечение правых же-лудочных артерии и вены. 1 — желудок, 2 — правые желудочные артерия и вена, 3 — большой сальник. (Из: Войлен-ко В.Н. Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.) Резекция желудка по типу Бильрот I Техника. После мобилизации желудка определяют дистальную границу отсечения желудка. Она во всех случаях должна проходить ниже привратника, который определяется по характерному утолщению стенки в виде валика и соответствующей ему предпривратниковой вене [v. prepylorica (Mayo)], проходящей в поперечном направлении относительно оси желудка (рис. 12-136). На двенадцатиперстную кишку ниже привратника накладывают кишечный жом. Раздавливающий жом накладывают выше привратника и скальпелем пересекают двенадцатиперстную кишку по верхнему краю зажима (рис. 12-137). Желудок отворачивают влево. На среднюю треть желудка накладывают жом Пайра и параллельно ему два зажима. После этого желудок подводят к двенадцатиперстной кишке и, отступив на 0,7—0,8 см от жомов, сшивают серозно-мышечными швами заднюю стенку желудка с задней стенкой двенадцатиперстной кишки (рис. 12-138). Нити наложенных швов срезают, за исключением крайних, которые в дальнейшем при наложении анастомоза служат держалками.
Затем желудок пересекают между жомами и препарат удаляют. На малую кривизну выше оставшегося жома накладывают шов-держалку и отсекают край желудочной стенки вместе с верхним жомом. На культю желудка накладывают вначале непрерывный кетгутовый шов, который проходит через все слои стенки желудка, а затем узловой серозно-мышечный шов. Закончив ушивание верхней части культи, срезают края стенки желудка и двенадцатиперстной кишки под жомами (рис. 12-139, а).
Рис. 12-137. Резекция желудка по типу Бильрот I. Нало- Рис. 12-138. Резекция желудка по типу Бильрот I. Нало брюшной полости. — М., 1965.)
Рис. 12-139. Резекция желудка по типу Бильрот /.а — верхняя часть культи желудка по малой кривизне ушита двухрядным швом, отсечение края культи двенадцатиперстной кишки под жомом, б — наложение непрерывного шва на задние губы анастомоза. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
б Рис. 12-140. Резекция желудка по типу Бильрот /.а — наложение скорняжного шва на передние губы анастомоза, б — наложение серозно-мышечных узловых швов на переднюю стенку анастомоза. (Из: Войленко В.Н., Меделян А.И., Омель-ченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.) На задние губы анастомоза накладывают непрерывный кетгутовый шов, начиная шить сни- зу вверх (рис. 12-139, б). У верхнего края анас- томоза нить захлестывают и продолжают накла-дывать шов на передние губы (рис. 12-140, а). Поверх первого ряда швов на переднюю стенку анастомоза накладывают второй ряд серозно-мы-шечных швов (рис. 12-140, б). При этом следует уделять особое внимание ушиванию анастомоза в верхнем углу на стыке 3 швов, где целесообраз-но напожить несколько дополнительных швов.
Рис. 12-141. Резекция желудка по типу Бильрот I. Уши-ваниедефектов в желудочно-ободочной и печёночно-желу-дочнойсвязках. После наложения анастомоза нити-держалки срезают и зашива ют дефекты в желудочно-ободочной (lig. gastrocolicum) и печёночно-желудоч-ной (lig. hepatogastricum) связках (рис. 12-141). Прямой гастродуоденальный анастомоз. В зависимости от методики формирования соустья между культей желудка и двенадцатиперстной кишкой варианты типа Бильрот I могут быть разделены на четыре группы: • Гастродуоденальный анастомоз по типу ко ♦ у большой кривизны желудка (рис. 12-142, а, б); ♦ у малой кривизны желудка (рис. 12-142, в, г); ♦ с сужением просвета культи желудка (рис. 12-142, д).
• Гастродуоденальный анастомоз по типу конец в бок со всем просветом желудка (рис. 12-142, е). • Гастродуоденальный анастомоз по типу бок в конец (рис. 12-142, ж). • Гастродуоденальный анастомоз по типу бок в бок не получил распространения из-за технической сложности. Преимущества и недостатки. В функциональном отношении операция по типу Бильрот I наиболее полноценна. Большим преимуществом операции по типу Бильрот I является то, что всё вмешательство происходит над брыжейкой поперечной ободочной кишки. Одна-
Рис. 12-142. Прямой гастродуо-денальный анастомоз, а — по Пеану, б — по Бильроту, в — по Ридигеру, г — по Бильроту, д — по Хабереру, е—по Хабереру-Финнею ж— по Кохеру. (Из: Березов Ю.Е Хирургия рака желудка. — М., 1976 Ганичкин A.M., Резник С.Д. Методы восстановления желудочно-кишечной непрерывности при резекции желудка. — Л., 1973.) ко резекцию желудка по типу Билърот /в классическом виде производят редко, главным образом из-за трудности мобилизации двенадцатиперстной кишки и несоответствия просветов желудка и двенадцатиперстной кишки. Резекция желудка по типу Бильрот II Различия между резекцией по типу Бильрот I и Билърот II в основном заключаются в методике закрытия культи желудка, подшивания петли тощей кишки к желудку (передняя или задняя гастроэнтеростомия) и в способе расположения её по отношению к поперечной ободочной кишке (впередиободочный или по-задиободочный гастроэнтероанастомия). Классический способ резекции желудка по типу Билърот //имеет лишь историческое значение (рис. 12-143). В современной хирургии обычно используют его различные модификации. Показания. Локализация язвы в пилорическом или антральном отделе желудка, отсутствие Рубцовых изменений в двенадцатиперстной кишке. Способ Хофмайстера—Финстерера — один из наиболее распространённых методов операции (рис. 12-144). Суть операции заключается в резекции 2/3-3/4 желудка, ушивании просвета культи желудка по малой кривизне с погружением её в виде киля в просвет культи и наложе- нием позадиободочного гастроэнтероанастомоза между короткой петлей приводящего отдела тощей кишки на расстоянии 4—6 см от связки Трейтца по типу конец в бок с оставшимся просветом желудка. При этом приводящую петлю фиксируют выше анастомоза на протяжении 2,5—3 см к вновь созданной малой кривизне. Сформированная таким образом «шпора» препятствует забрасыванию желудочного содержимого в приводящую петлю. Техника. После того как мобилизован желудок и обработана культя двенадцатиперстной кишки, приступают к отсечению желудка и наложению анастомоза. Для этого на желудок по линии будущего пересечения накладывают два прямых желудочных жома. Одни жом накладывают со стороны большой кривизны, а второй — со стороны малой кривизны так. чтобы концы жомов соприкасались; рядом с ними накладывают раздавливающий желудочный жом на удаляемую часть желудка. Затем, натянув желудок, хирург отсекает его скальпелем по краю раздавливающего жома и удаляет препарат (рис. 12-145). Поскольку анастомоз по этой модификации накладывается только с частью (примерно 1/3) просвета культи желудка, то необходимо произвести ушивание остальной её части, иными словами, необходимо сформировать новую
Рис 12-143. Схема классической резекции желудка с на-ложением анастомоза по типу Бильрот II. (Из: Маят B.C., Панцыр евЮ.М. Резекция желудка и гастрэктомия. — М., 1975.)
Рис 12-145. Резекция желудка по Хофмайстеру-Финсте- реру.. Отсечение удаляемой части желудка. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюш-ной стенке и органах брюшной полости. — М., 1965.) малую кривизну культи желудка. Большинство хирургов ушивают культю двух- или трёхрядным швом. Первый шов накладывают вокруг желу-дочного жома так же, как и на культю двенадца-типерстной кишки (рис. 12-146). Шов затяга-ваюти этой же нитью накладывают непрерывный шов через все слои культи желудка в противо- Рис. 12-144. Схема резекции желудка по Хофмайстеру- Финстереру. (Из: Маят B.C., Панцырев Ю.М. Резекция желудка и гастрэктомия. — М., 1975.) положном направлении (рис. 12-147, а). Начиная с десерозированного участка, по малой кривизне накладывают второй ряд узловых се-розно-мышечных швов так, чтобы предыдущий шов полностью погрузился, особенно в области верхнего угла (рис. 12-147, б). Нити последнего шва не срезают, а берут на зажим, используя их как держалку. Закончив ушивание верхней части культи желудка, приступают к наложению собственно гастроэнтероанастомоза. Для этого культю желудка за зажим Кохера поворачивают задней стенкой кпереди, а ранее подготовленную и проведённую через окно брыжейки поперечной ободочной кишки петлю тощей кишки подтягивают к культе желудка и располагают так, чтобы приводящий конец петли был направлен к малой кривизне, а отводящий — к большой кривизне желудка (рис. 12-148, а). Длина приводящей петли от двенадцатиперст-но-тошекишечной складки (plica duodenojeju-nalis) до начала анастомоза не должна превышать 8—10 см. Приводящую петлю кишки подшивают к культе желудка несколькими узловыми шёлковыми швами на протяжении 3—4 см выше шва держалки, а отводящую — одним швом к большой кривизне (рис. 12-148, б). Вначале узловыми серозно-мышечными швами сшивают заднюю стенку желудка на всю ширину анастомоза до самой большой кривизны со свободным краем тощей кишки. Расстояние между швами 7—10 мм. Срезают все швы, кроме последнего (у большой кривизны). Подшивать кишку к желудку необходимо так, чтобы линия анастомоза проходила посредине свободного края петли кишки. Для лучшего
Рис. 12-146. Резекция желудка по Хофмаистеру-Финстереру. а — ушивание верхней части культи желудка непрерывным обвивным швом в сторону малой кривизны желудка, б — снятие жома и затягивание шва. (Из: Войленко В.Н., Меделян А.И. Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Рис. 12-147. Резекция желудка по Хофмаистеру-Финстереру. а— наложение обвивного шва в направлении большой кривизны, б— наложение узловых серозно-мышечных швов. (Из: Войленко В.И., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Рис. 12-148. Резекция желудка по Хофмаистеру-Финстереру. а— к задней стенке культи желудка подшивают петлю тонкой кишки, б — подшивание короткой петли тощей кишки к культе желудка. (Из: Войленко В.Н., Меделян А.И., Омельчен-ко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.) обнажения задней стенки желудка культю его отворачивают несколько влево и между желуд- ком и кишкой накладывают ряд узловых шёл- ком и серозно-мышечных швов (рис. 12-149. а). В каждый шов захватывают не менее 5—6 мм серозной и мышечной оболочки кишки и желудка. Все концы нитей, за исключением держалок, срезают. После этого, отступив от линии швов на 6—8 мм и параллельно ей, скрывают просвет кишки на длину, соответ- ствующую просвету культи желудка. Содержи- мое кишки удаляют электроотсосом. Срезав зажим Кохера с культи желудка, вскрывают и его просвет (рис. 12-149, б). После этого на задние губы анастомоза на-кладывают непрерывный кетгутовый шов че-рез все слои кишки и желудка. Длинной кет-гутовой нитью, начиная от большой кривизны, сшивают задние стенки желудка и кишки обвивным непрерывным швом вплоть до верхнего угла анастомоза (рис. 12-150, а). Дойдя до угла анастомоза, последний стежок шва зах-ватывают и той же нитью сшивают передние губы анастомоза. При этом чаще применяют скорняжный шов Шмидена (рис. 12-150, б). При затягивании каждого стежка этого шва следят, чтобы слизистые оболочки желудка и кишки погружались внутрь анастомоза, помогая при этом пинцетом. Применяя этот прием, доходят почти до нижнего угла анастомоза и переходят на переднюю стенку, где начальную и конечную нити непрерывного шва связывают и отсекают. Меняют инструменты, салфетки, моют руки и накладывают второй ряд узловых серозно-мышечных швов на переднюю стенку анастомоза (рис. 12-151). После этого подшивают приводящий отдел тощей кишки к линии швов малой кривизны, чтобы предотвратить забрасьшание пищи в эту петлю и укрепить наиболее слабое место анастомоза. Для этого накладывают 2—3 шва, захва-тывающих серозно-мышечную оболочку обеих стенок желудка непосредственно у швов малой кривизны и приводящего отдела кишки. В случае необходимости анастомоз укрепляют дополнительными узловыми швами в области большой кривизны. Проверяют проходимость анастомоза и подшивают его к краям разреза брыжейки поперечной ободочной кишки. Для этого поперечную ободочную кишку извлекают из брюшной полости, слегка подтягивают кверху и в окно её брыжейки прово-
Рис. 12-149. Резекция желудка по Хофмайстеру-Финстереру. а — наложение первого ряда узловых швов, б — вскры-тие просвета кишки. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органа: брюшной полости. — М., 1965.)
Рис. 12-150. Резекция желудка по Хофмайстеру-Финстереру. а — наложение обвивного шва на задние губы анастом:-за, б— наложение скорняжного шва на передние губы анастомоза. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Рис. 12-151. Резекция желудка по Хофмайстеру-Финсте- реру. Наложение серозно-мышечных швов на переднюю стенку анастомоза и подшивание приводящей петли кишки к культе желудка выше анастомоза. (Из: Войленко В.Н., Ме- делян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.) Рис. 12-152. Резекция желудка по Хофмайстеру-Финсте-реру. Подшивание гастроэнтероанастомоза к краям разреза брыжейки поперечной ободочной кишки.
дят анастомоз. Затем края брыжейки подши-вают к стенке желудка выше анастомоза 4—5 узловыми швами с таким расчётом, чтобы меж-ду швами не оставалось больших щелей (рис.. 12-152). Недостаточная фиксация анас-томоза может явиться причиной проникнове-нияпетель тонкой кишки в окно брыжейки с последующим их ущемлением. Способ Райхлля—Полиа применяют во избежание стенозирования выхода из культи же-лутка. Суть операции заключается в наложе-нии позадиободочного гастроэнтероанастомоза между всем просветом культи желудка и ко- роткой петлей тощей кишки на расстоянии 15 см от связки Трейтца (рис. 12-153). В последние годы резекцию по Райхмю—Полиа применяют в хирургии язвенной болезни всё реже в связи с большим числом постгастрорезекци-онных нарушений. Способ Ру — резекция желудка с позадиобо-дочным анастомозом и У-образным гастроэнте-роанастомозом (рис. 12-154). Тощую кишку пересекают на расстоянии 20 см от связки Трейтца. Дистальный конец её ушивают, проводят через отверстие в брыжейке поперечной ободочной кишки и анастомозируют с нижней третью про-
Рис. 12-153. Схема резекции желудка по Райхллю-Полиа. (Из: Маят B.C., Панцырее Ю.М. Резекция желудка и гастрэк-томия. — М., 1975.) Рис. 12-154. Схема резекции желудка по Ру. (Из: Маят B.C., Панцырее Ю.М. Резекция желудка и гастрэктомия. — М., 1975.)
света культи желудка. Культю кишки фиксируют выше анастомоза к вновь созданной малой кривизне. Проксимальный отдел кишки, приводящую петлю анастомозируют с отводящей на 15—20 см ниже гастроэнтероанастомоза по типу конец в бок. Культю желудка подшивают к окну в брыжейке поперечной ободочной кишки. Способ Мойнихена. Короткую петлю тонкой кишки проводят впереди поперечной ободочной и подводят к желудку антиперистальтичес-ки. Для предотвращения перегиба отводящей петли желудок пересекают строго поперечно. Анастомоз между желудком и тощей кишкой накладывают почти так же, как и по Хофмай-стеру—Финстереру (рис. 12-155).
Рис. 12-155. Схема резекции желудка по Мойнихену. (Из: Маят B.C., Панцырев Ю.М. Резекция желудка и гастрэкто-мия. —М., 1975.) Ушивание культи двенадцатиперстной кишки Важным этапом резекции желудка является ушивание культи двенадцатиперстной кишки. При расхождении операционных швов на долю культи двенадцатиперстной кишки приходится 90%, и только в 10% случаев развивается несостоятельность швов гастроэнтероанастомоза. При ушивании культи двенадцатиперстной кишки необходимо помнить о близости расположения большого дуоденального сосочка, так как создаётся опасность прошивания, деформации или сдавления его инвагинатом. В случае короткой культи двенадцатиперстной кишки необходимо соблюдать следующие принципы: • использовать открытый метод, не наклады- вая зажим на двенадцатиперстную кишку; • не использовать сквозные непрерывные кет- гутовые швы, которые нарушают кровоснабжение края кишки, негерметичны и инфицируют первый ряд швов; • не использовать кисетные швы, требующие большого участка кишки (1—1,2 см), приводящие к несостоятельности в связи с нарушением кровообращения в напряженном инвагинате. Чаще всего при ушивании культи двенадцатиперстной кишки применяют двухрядный шов, при котором в качестве первого ряда используют различные виды сквозных швов (рис. 12-156). В настоящее время для наложения второго ряда используют отдельные узловые серозно-мышечные швы по Ламберу В этом случае не нарушается кровоснабжение края кишки, отсутствует инфицирование линии шва на уровне первого ряда, исключается возможность образования инфицированных полостей между первым и вторым рядами швов Кроме того, такой способ позволяет достичь герметичности за счет широкого соприкосновения однородных серозных поверхностей и приводит к образованию прочного рубца. • Способ Мойнихена—Мушкатина используют
Рис. 12-156. Методы ушивания культи двенадцатиперстной кишки, а — закрытие просвета культи двенадцатиперстной кишки сквозным и узловым серозно-мышечным швами, б — закрытие просвета культи двенадцатиперстной кишки с использованием вворачивающего шва Шмидена и серозно-мышечного шва Ламбера. (Из: Литтманн И. Брюшная хирургия. — Будапешт, 1970.)
Рис. 12-157. Обработка культи двенадцатиперстной кишки по способу Мойнихена-Мушкатина. а — наложение об-вивного шва на культю кишки, б — затягивание обвивного шва. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.) жают культю двенадцатиперстной кишки (рис. 12-158, а). После завязывания кисетного шва на культю кишки накладывают 5—6 узловых шёлковых серозно-мышечных швов, иногда захватывая в них капсулу поджелудочной железы (рис. 12-158, б). Нитями последнего ряда швов к культе кишки можно подвязать сальник на ножке. Способ Слонима (1950). После мобилизации двенадцатиперстной кишки на неё параллельно друг другу накладывают два кишечных жома. Затем ниже жома, расположенного на отводящем отделе кишки, накладывают два полукисета, образующих вместе кисет. Концы ниток захватывают двумя анатомическими пинцетами (рис. 12-159, а). Рассечение двенадцатиперстной кишки проводят между ранее наложенными жомами, после чего накладывают, не снимая жома, обвивной кет-гутовый шов. Жом быстро снимают, обвив-ной шов затягивают, концы его ниток связывают между собой (рис. 12-159, б, в). После этого обрезают оставшиеся свободные концы кетгутовой нити. Концы нитей полу- кисета затягивают сначала на одной стороне, в то время как культю двенадцатиперстной кишки стараются погрузить в кисет. То же самое выполняют с другой стороны. Затем поверх культи, начиная слева, накладывают 4—5 отдельных серозно-мышечных швов (рис. 12-159, г). Способ Русанова. При резекции желудка для закрытия культи двенадцатиперстной кишки автор предложил использовать Z-образный кисетный шов. Над зажимом Пайра на культю двенадцатиперстной кишки накладывают обвивной кетгутовый шов (рис. 12-160, а). Затем шёлковой нитью накладывают Z-образный шов с таким расчётом, чтобы последний стежок располагался на 3—4 см ближе к основанию культи, чем первый, и затягивают. При затягивании нитей прошитые участки кишки плотно соприкасаются и хорошо закрывают культю (рис. 12-160, б). В результате того, что первый и последний вколы иглы были сделаны несколько кнаружи от расположения всего шва, после завязывания нитей образуется подобие второго
Рис. 12-158. Обработка культи двенадцатиперстной кишки по способу Мойнихена-Мушкатина. а — погружение культи двенадцатиперстной кишки в кисетный шов, б — наложение серозно-мышечных швов на культю кишки. (Из: Войленко В.Н Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
(Из: Навроцкий И.Н. Ушивание культи двенадцатиперстной кишки. — М., 1972; Литтманн И. Брюшная хирургия. — Будапешт, 1970.) Рис. 12-160. Этапы ушивания культи двенадцатиперстной кишки по способу Русанова (а-в, описание в тексте), (Из: Навроцкий И.Н. Ушивание культи двенадцатиперстной кишки. — М., 1972; Литтманн И. Брюшная хирургия. — Будапешт, 1970.)
этажа шва. Описанный вариант имеет ряд преимуществ по сравнению с обычным кисетным швом: во-первых, для погружения культи не требуется помощника, так как хирург одной рукой натягивает нити, а другой погружает культю без посторонней помощи; во-вторых, после завязывания нитей образуется подобие второго этажа шва, что увеличивает его прочность (рис. 12-160, в). • Способ Мейо (1917). После отсечения двенадцатиперстной кишки от желудка по бокам от зажимов кетгутовой нитью накладывают обвивной серозно-мышечный шов. При этом прошивание культи двенадцатиперстной кишки проводят параллельно зажиму с двух сторон (рис. 12-161, а). Концы нитей обвивного шва затягивают (рис. 12-161, б), культю инвагинируют двумя пинцетами (рис. 12-161, в). Концы нити не отрезают: один из них используют для наложения второго обвивного серозно-мы-шечного шва (рис. 12-161, г), после чего концы нити завязывают. Погружение культи без гемостатического шва опасно.
Рис. 12-161. Этапы ушивания культи двенадцатиперст-ной кишки по способу Мейо (а—г, описание в тексте). (Из: Навр оцкий И.Н. Ушивание культи двенадцатиперстной киш-ки— М., 1972.) ВАГОТОМИЯ До недавнего времени наиболее распространёнными хирургическими вмешательствами при язве желудка были резекция 2/3 желудка, т.е. анатомическое удаление зоны, секретиру-юшей соляную кислоту. Начиная с 60-х годов, резекция желудка стала терять популярность в связи с высокой послеоперационной летальностью и большой частотой развития пострезекционных осложнений. На смену резекции постепенно стали приходить органосохраняю-шие оперативные вмешательства. Применение органосохраняющих методов лечения язвенной болезни было заложено теоретическими исследованиями Броди (1814), обнаружившим уменьшение желудочной секреции после пересечения блуждающих нервов у собак. Драгстедт и Оуэн в 1943 г. показали эффективность ваготомии в лечении язвенной болезни двенадцатиперстной кишки, и данная операция стала одним из основных методов хирургического лечения язвенной болезни. Позже авторы отметили возникновение гаст-ростаза после пересечения блуждающих нервов и добавили к ваготомии дренирующие операции (гастроэнтеростомию или пилоропласти-ку), которые также приводили к демпинг-синдрому, диарее и другим осложнениям. Со временем денервация зон желудка, сек-ретирующих кислоту (ваготомия), стала альтернативным хирургическим методом лечения язвенной болезни. Непременным дополнением к ваготомии является выполнение дренирующей желудок операции. В настоящее время существуют следующие виды ваготомии: • Общая абдоминальная (стволовая) ваготомия приводит к парасимпатической денервации печени, жёлчного пузыря, двенадцатиперстной, тонкой кишок и поджелудочной железы. • Общая желудочная (селективная) ваготомия заключается в обработке стволов блуждающих нервов, идущих ко всему желудку, после отделения ветвей печёночных и чревных нервов. • Проксимальная (или высокоселективная) желудочная ваготомия приводит к денервации проксимальной части желудка. В клинической практике в настоящее время распространены следующие виды ваготомии в комбинации с оперативными вмешательствами на желудке (см. также гл. 4, рис. 4-40):
• двусторонняя стволовая (тотальная) вагото- мия (ДСВ); • двусторонняя селективная желудочная ваго- томия (ДСЖВ); • проксимальная селективная желудочная ва- готомия (ПСЖВ); • серозно-мышечная ваготомия (серомиотомия). Дата добавления: 2015-01-18 | Просмотры: 1915 | Нарушение авторских прав |
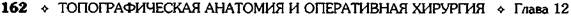

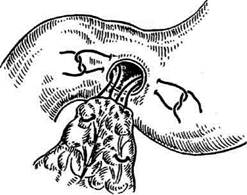
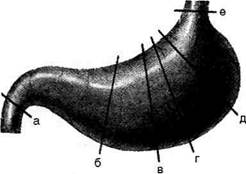
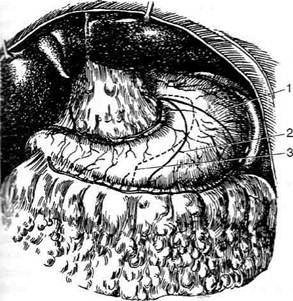
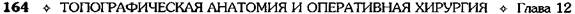
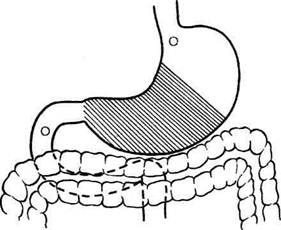
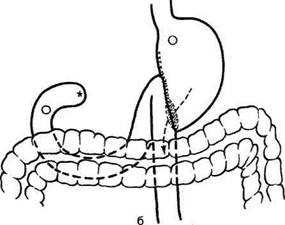
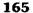
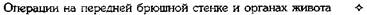
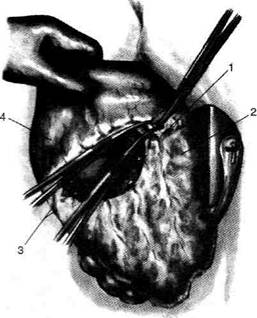
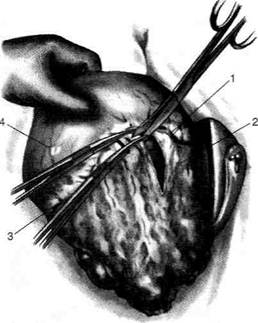
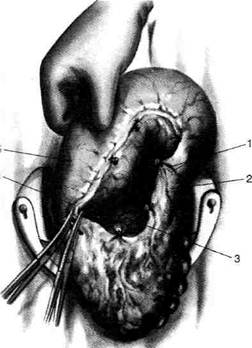
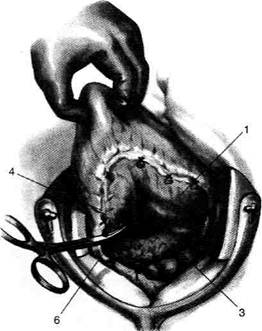
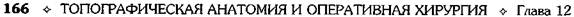
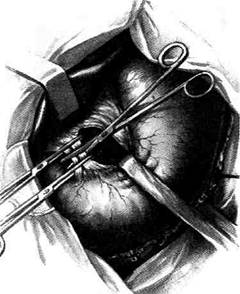
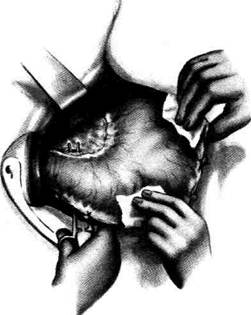
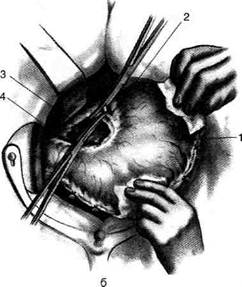
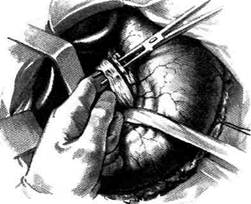
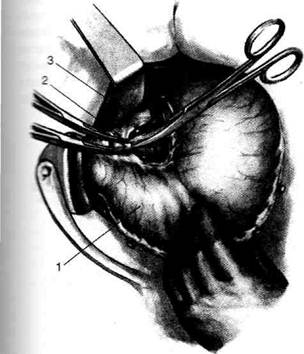
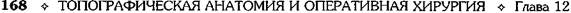
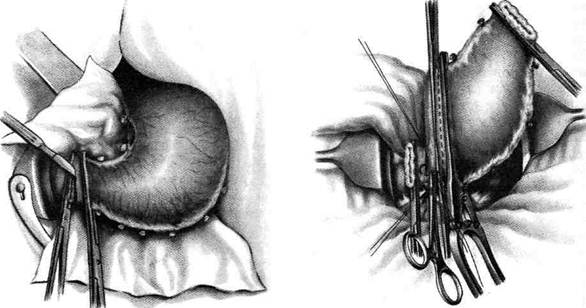
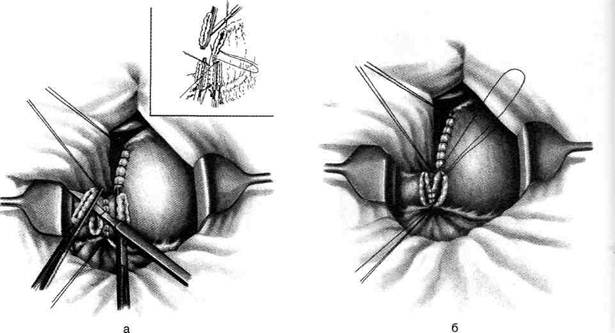
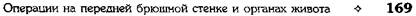
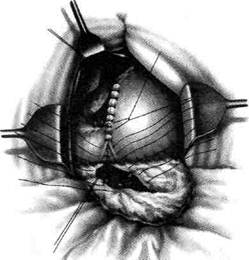

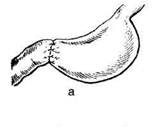
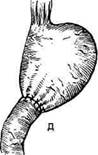
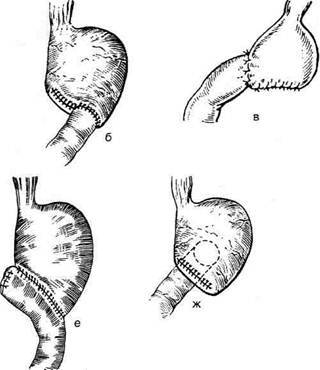
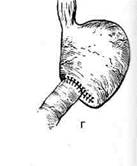

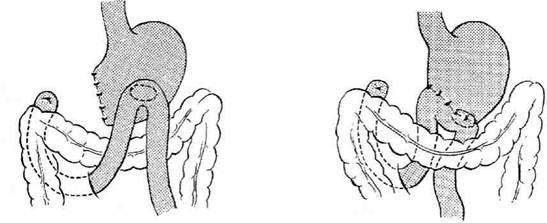

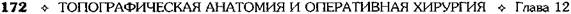
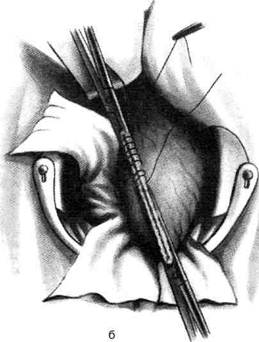
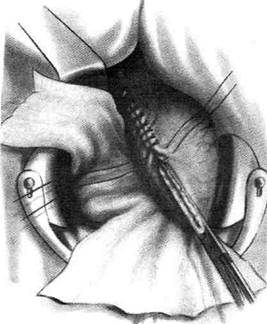
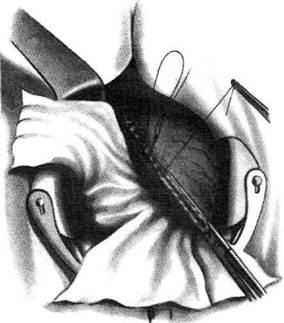
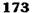
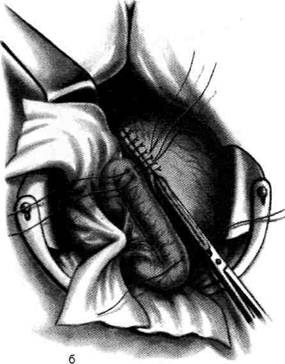
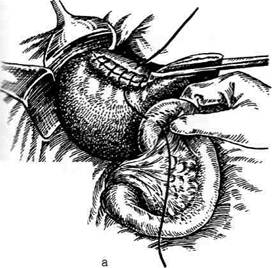

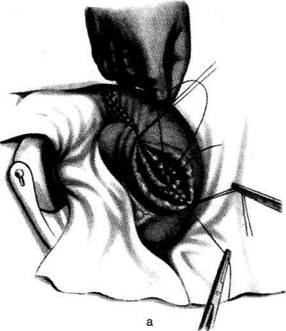
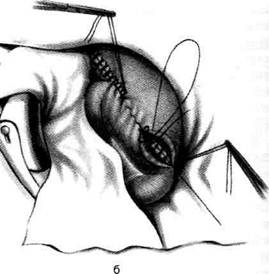

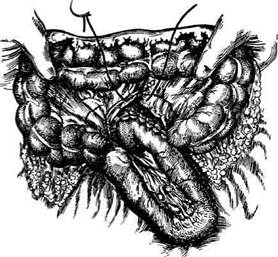

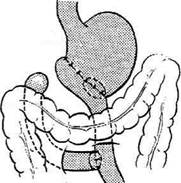
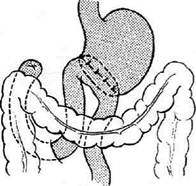
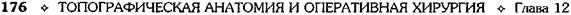
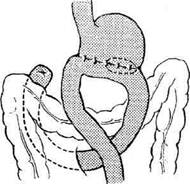
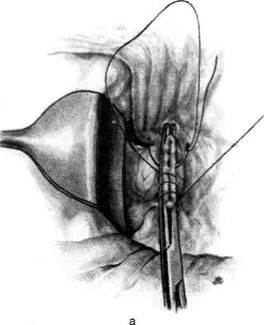
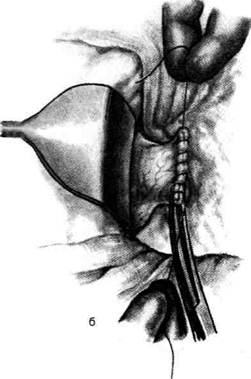
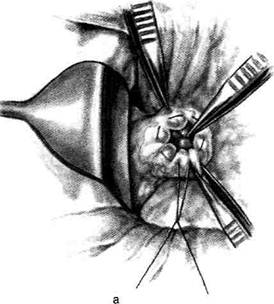
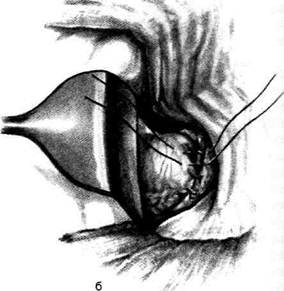
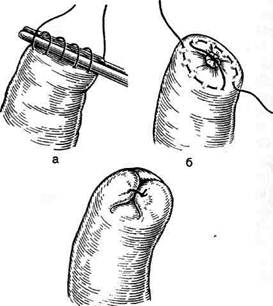
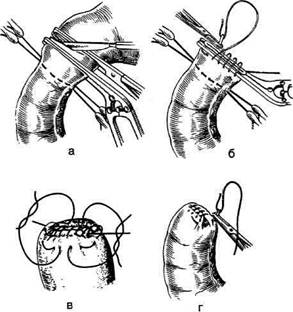
 Рис. 12-159. Этапы ушивания культи двенадцатиперстной кишки по способу Слонима (а-г, описание в тексте).
Рис. 12-159. Этапы ушивания культи двенадцатиперстной кишки по способу Слонима (а-г, описание в тексте).