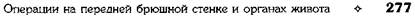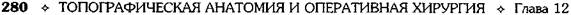|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ОПЕРАЦИИ ПРИ РАКЕ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫРак — наиболее частая опухоль поджелудочной железы. Чаще развивается из эпителия протоков (80—90%), реже — из эпителия железистых ацинусов (ацинарно-клеточный рак). Наиболее частая форма протокового рака поджелудочной железы — аденокарци-нома (более 80%). В России заболеваемость раком поджелудочной железы в 1995 г. составила 8,6 человек на 100 000 населения. Наибольшее число заболевших — люди старше 60 лет. Продолжительность жизни не получавшего лечения больного после появления первых клинических проявлений рака 4—11 мес.
Панкреатодуоденальная резекция Панкреатодуоденальная резекция — единственный радикальный метод лечения рака головки поджелудочной железы, преамггуляр-ной части общего жёлчного протока и большого дуоденального сосочка. Первую операцию по поводу саркомы хвоста поджелудочной железы выполнил Тренде-лгнбург (1882), а по поводу рака головки поджелудочной железы — Холстедт (1899). Уипл, Парсонс, Миллиме в 1935 г. разработали двухмоментный способ панкреатодуоденальной резекции. • I этап — холецистогастростомия и гастро-еюностомия. • II этап — удаление панкреатодуоденального комплекса, ушивание культи поджелудочной железы (без формирования анастомоза протока поджелудочной железы с кишкой). Позже Купер, Орр, Хант, Кеттелъ разработали способ отведения панкреатического секрета в тощую кишку для сохранения экзокрин-ной функции поджелудочной железы. Уипл в 1940 г. выполнил одномоментную панкреатодуоденальную резекцию с ушиванием хвоста поджелудочной железы наглухо, при этом холецистогастроанастомоз был заменён холецистоэнтероанастомозом. Шамов все способы панкреатодуоденальной резекции разделяет на четыре варианта (рис. 12-312). • Наложение анастомоза между жёлчным пузы- рем и желудком, вшивание культи поджелудочной железы в тонкую кишку (рис. 12-312, а). • Объединение способов, при которых накла
Рис. 12-312. Схема панкреатодуоденальной резекции, а-г— варианты резекции. (Из: Войлен-ко (Q B.H., Меделян А.И., Омель-ченко В.М. Атлас операций на брюшной стенке и органах боюшной полости. — М., 1965.)
протоком и тонкой кишкой; культю железы вшивают в тонкую кишку (рис. 12-312, б). • Наложение холецистоеюностомии с ушиванием культи поджелудочной железы наглухо или удалением её (рис. 12-312, в). • Наложение соустья между общим жёлчным протоком и тонкой кишкой с закрытием культи поджелудочной железы наглухо или удалением её (рис. 12-312, г). Важным для исхода операции является рациональное расположение анастомозов между жёлчными путями, культей поджелудочной железы, желудком и кишечником. Чаще всего наиболее высоко накладывают анастомоз между жёлчными путями и кишечником, несколько ниже — анастомоз культи поджелудочной железы с кишкой и еще ниже — гастроэнтероанастомоз. Техника. Наиболее удобным хирургическим доступом следует считать поперечный. Самый ответственный момент — ревизия органов брюшной полости. Только после неё становится ясно, будет ли операция радикальной или завершится одним из вариантов паллиативного пособия. Для мобилизации двенадцатиперстной кишки используют метод Кохера (см. рис. 12-275): рассекают париетальную брюшину и тупо отслаивают кишку вместе с головкой поджелудочной железы от забрюшинной клетчатки и нижней полой вены. Обнажение передней поверхности головки поджелудочной железы начинают с частичного пересечения сальника и желудочно-ободочной связки, перевязывая при этом правую желудочно-сальниковую артерию. Брыжейку поперечной ободочной кишки оттягивают книзу, а желудок — кверху, рассекают париетальную брюшину и отделяют брыжеечные сосуды от головки и крючковидного отростка поджелудочной железы. Затем мобилизуют пилоричес-кую часть желудка по малой кривизне, перевязывают и пересекают правую желудочную и желудочно-дуоденальную артерии, смещая несколько книзу двенадцатиперстную кишку и головку поджелудочной железы: выделяют общий жёлчный проток и воротную вену. На уровне привратника желудок пересекают между наложенными жомами (антральный отдел желудка удаляют для снижения кислотности и объёма секреции желудочного сока — профилактика образования язвы в тонкой кишке) и, разводя их в стороны, обнажают шейку поджелудочной железы. Пальцем, введённым по верхнему краю поджелудочной железы, тупо отделяют заднюю поверхность шейки железы от воротной вены. Железу на уровне шейки пересекают между жомами. Во избежание повреждения воротной вены под железу следует подвести желобоватый зонд или палец. Головку железы осторожно оттягивают вправо, рассекают сращения, перевязывают и пересекают венозные сосуды, идущие от железы к воротной вене, а также нижние панкреатодуоденальные кровеносные сосуды. Крючковидный отросток выводят из-под верхних брыжеечных сосудов, пересекая его связку. После этого производят пересечение общего жёлчного протока. Если для отведения жёлчи необходимо наложить соустье между жёлчным пузырем и тонкой кишкой, то проксимальный конец общего жёлчного протока перевязывают двумя шёлковыми лигатурами и культю его тщательно перитонизируют. Для окончательной мобилизации головки поджелудочной железы пересекают восходящую часть двенадцатиперстной кишки, предварительно перевязав идущие к ней сосуды. Культю пересеченной кишки ушивают и перитонизируют. В случае необходимости полного удаления двенадцатиперстной кишки производят пересечение начального отдела тощей кишки. После этого нижнюю часть двенадцатиперстной кишки выводят из-под верхних брыжеечных сосудов, а культю тощей кишки в последующем используют для наложения анастомозов. Мобилизованную головку поджелудочной железы вместе с двенадцатиперстной кишкой удаляют и производят тщательный гемостаз и перитонизацито их ложа. Проведение реконструктивного этапа обычно осуществляют по методике Чайлд (1944). Вначале накладывают панкреатоеюнальный анастомоз по типу конец в бок (рис. 12-313, 12-314) или конец в конец (второй вариант применяют реже, так как диаметр культи не всегда соответствует просвету кишки), затем — билиодигестивный анастомоз (его накладывают несколько дистальнее соустья культи поджелудочной железы; для отведения жёлчи целесообразнее производить холедохоеюносто-мию, так как в послеоперационном периоде реже возникают холангиты и сужения соустья) и заканчивают операцию восстановлением проходимости желудочно-кишечного тракта (гас-троеюноанастомоз). Предложенная последовательность снижает опасность забрасывания жёлчи и желудочного содержимого в зону пан-креатоеюноанастомоза и протоки поджелудочной железы (рис 12-315).
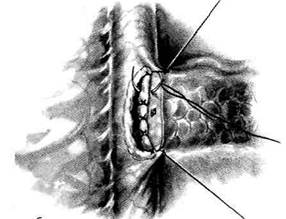
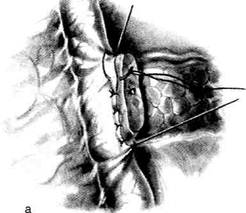
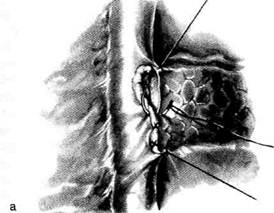
Рис. 12-313. Панкреатодуоденальная резекция. Наложение анастомоза между культей железы и тонкой кишкой по типу конец в бок. а — подшивание кишки к задней стенке культи железы, б — подшивание задней губы разреза кишки к внутреннему краю культи железы.
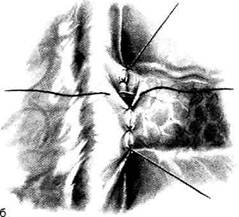
Рис. 12-314. Панкреатодуоденальная резекция. Наложение анастомоза между культей железы и тонкой кишкой по типу конец в бок. а — подшивание передней губы разреза кишки к наружному краю культи железы, б — ушивание перед--эй стенки анастомоза рядом узловатых серо-серозных швов.
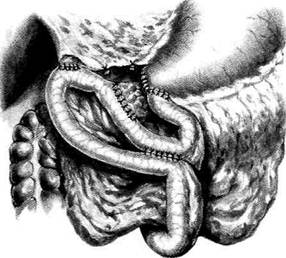
Рис. 12-315. Панкреатодуоденальная резекция в законченном виде (полусхематично).
Дата добавления: 2015-01-18 | Просмотры: 1553 | Нарушение авторских прав |