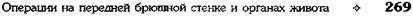|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ОПЕРАЦИИ ПРИ ОСТРОМ ПАНКРЕАТИТЕОстрый панкреатит — одно из наибо." тяжёлых заболеваний, сопровождающихся б-сокой смертностью. КЛАССИФИКАЦИЯ В России обычно используют классификацию, предложенную Шалимовым (1971). • Острый интерстициальный панкреат- г (отёк). • Острый геморрагический панкреатит. • Острый панкреонекроз. • Острый гнойный панкреатит. • Острый холецистопанкреатит. • Хронический панкреатит. В США (Атланта) в 1992 г. была предложена новая классификация острого панкреати-- • Острый панкреатит. ♦ Лёгкая форма протекает с минимальным-нарушениями функции органов и лего купируется. Основными морфологически -ми особенностями этой формы являются макроскопически — интерстициальный отек, микроскопически — пропитывание ткани поджелудочной железы лейкоцитами (преимущественно нейтрофилами) с небольшими очагами некроза ацинарных клеток и перипанкреатической жировой ткани. ♦ Тяжёлая форма (развивается в 20—25% слу чаев) — острый панкреатит с развитием осложнений (в ранние сроки органная недостаточность, в поздние — панкреатическая инфекция, сопровождающаяся некрозом более 30% ткани железы). Мак-роскопически — обширные некрозы окружающей жировой ткани, сопровождающиеся образованием мутного гемор-рагического выпота в брюшной полости Микроскопически — бляшки или сливные зоны некроза паренхимы поджелудочной железы с некрозом стенок сосудов, очаги кровоизлияний с разрывом панк-
реатических протоков. Важной особенностью также являются жировые некрозы внутри поджелудочной железы и выраженные явления воспаления. • Острое скопление жидкости — скопление в ткани или в области поджелудочной железы экссудата, богатого панкреатическими ферментами (без тенденшш к образованию грануляций или капсулы), возникающее в течение первых 4 нед развития острого панкреатита. Инфицирование скопившейся жидкости происходит редко (2,7%), в основном при развитии сочетанных холецистита и холангита или при крупноочаговом панкреонекрозе. • Панкреонекроз — диффузная или ограниченная область нежизнеспособной паренхимы поджелудочной железы, обычно с сопутствующим некрозом перипанкреатической клетчатки и склонностью к инфицированию. Микроскопически заболевание проявляется поражением паренхиматозной сети капилляров поджелудочной железы, ацинарных, островковых клеток, протоковой системы и некрозом перидолькового жира.
♦ Стерильный панкреонекроз. ♦ Инфицированный панкреонекроз — распространённое гнойно-некротическое поражение ткани поджелудочной железы и/или перипанкреатической клетчатки патогенными микроорганизмами. Чаще развивается в ранние стадии заболевания и имеет сомнительный прогноз вследствие развития системных осложнений (почечная недостаточность, нарушение свертываемости крови). Системные осложнения возникают вследствие выброса из нежизнеспособной ткани токсинов и вазоактивных веществ (эндотоксин, трипсин, фосфолипаза и др.). Выработка этих эндотоксинов зависит от распространенности некроза и степени бактериальной обсеменённости.
• Панкреатическая ложная киста — отграниченное псевдокапсулой скопление панкреатического сока в поджелудочной железе или в перипанкреатической области, возникающее вследствие острого панкреатита через 4 нед и более от начала заболевания. • Панкреатический абсцесс — ограниченное (диметром более 5 мм) скопление гноя внутри или в области поджелудочной железы, образующееся вследствие расплавления некротических тканей или вторичного инфицирования ложной кисты. Чаще возникает в относительно поздние стадии заболевания после купировании основного процесса и поэтому имеет относительно хороший прогноз. От инфицированного панкреонекроза отличается тем, что в экссудате мало или нет нежизнеспособной панкреатической ткани. Состоятельность подобной схемы была подтверждена клинически: она имеет как терапевтическое, так и прогностическое значение. На основании данной классификации острый панкреатит рассматривают как асептическое воспаление поджелудочной железы с возможным вовлечением прилежащих тканей, в основе которого лежат процессы некробиоза панкре-оцитов и ферментной аутоагрессии с последующим развитием некроза, дегенерации железы и присоединением вторичной инфекции. ОПЕРАТИВНЫЕ ВМЕШАТЕЛЬСТВА ПРИ ОСТРОМ ПАНКРЕАТИТЕ При остром деструктивном панкреатите производят следующие оперативные вмешательства (во внимание не принимают диагностическую лапаротомию). • Люмботомия в качестве самостоятельного доступа для дренирования забрюшинного пространства (см. выше). • Лапаротомия с дренированием поджелудоч- ной железы через люмботомию. • Лапаротомия, дренирование и тампонада сальниковой сумки: ♦ только с рассечением капсулы впереди железы или в сочетании с операцией на жёлчных путях и жёлчном пузыре (наружное дренирование внепечёночных жёлчных путей и жёлчного пузыря, холецист-эктомия); ♦ только без рассечения капсулы впереди железы или в сочетании с операцией на жёлчных путях и жёлчном пузыре. • Лапаротомия и оментопанкреопексия с глу- хим швом брюшной полости. • Лапаротомия и оментобурсопанкреатостомия. • Резекция поджелудочной железы. Лапаротомия с дренированием поджелудочной железы через люмботомию Как правило, данная операция показана при глубоком абсцессе поджелудочной железы или панкреонекрозе. 270 ♦ ТОПОГРАФИЧЕСКАЯ АНАТОМИЯ И ОПЕРАТИВНАЯ ХИРУРГИЯ ♦ Глава 12 Техника. Производят верхнесрединную ла-паротомию, мобилизацию селезёночного угла толстой кишки и смещение его вниз. Надавливая пальцем со стороны париетальной брюшины между селезёнкой и почкой, образуют выпячивание по задней подмышечной линии в десятом межреберье и над ним проводят послойный разрез мягких тканей. Продвигаясь вперед по направлению к сальниковой сумке, рассекают последовательно париетальный листок брюшины и желудочно-ободочную связку. Проведённую через этот канал дренажную трубку укладывают по оси на переднюю стенку поджелудочной железы и выводят наружу. Операцию заканчивают ушиванием париетального листка брюшины и отверстия в желудоч-но-ободочной связке. Накладывают послойные швы на рану. Дренирующий канал через желудочно-ободочную связку, как правило, длиннее и направлен косо вверх, в то время как при поясничном дренировании он прямой, короткий и направлен вниз (рис. 12-303). Лапаротомия, дренирование и тампонада сальниковой сумки Данный способ — наиболее старая и распространённая операция. Дренирование сальниковой сумки проводят введением дренажных трубок в отверстие пе-чёночно-желудочной связки (lig. hepatogastricum) с последующей укладкой их на переднюю стен- ку поджелудочной железы без рассечения кат-сулы, так как она является достаточно прони- цаемой и нежной, а всякие манипуляции с ней могут вызвать кровотечения (см. рис. 12-307) Однако перед дренированием сальниковой сумки многие авторы рекомендуют рассекать капсулу поджелудочной железы (в области половки железы рассекать брюшину не рекомендуется из-за возможности повреждения сосудов). По мнению сторонников данного способа декапсуляция уменьшает сдавление внутриор-ганных сосудов и предотвращает дальнейшее разрушение железы, а дренирование брюшной полости способствует выведению из организма токсичных веществ и препятствует образованию затёков и флегмон в забрюшинной клетчатке. Кёрте (1898) рассекал капсулу поджелудочной железы в шахматном порядке 4—5 продольными разрезами от головки к хвосту железы. Елецкая (1971) рекомендует рассекать капсулу, отступив на 3 см от хвоста поджелудочной железы и протяжённостью не более 2 см в сторону головки. Иванов, Молоденков (I960) после рассечения капсулы дополнительно отслаивали её, освобождая переднюю, а если возмож-но, то и другие поверхности поджелудочной железы. Выделение поджелудочной железы по окружности препятствует распространению экссудата по забрюшинной клетчатке и образованию флегмоны. Бакулев, Виноградов (1951) предложили перед дренированием сальниковой сумки с целью ограничения патологического очага от свободной брюшной полости
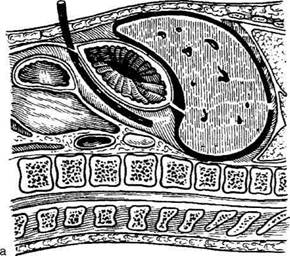
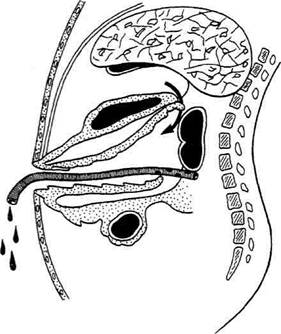
Рис. 12-303. Схема дренирования поджелудочной железы, а — через желудочно-ободочную связку (сагиттальный распил), б — через люмботомию и лапаротомную рану (горизонтальный распил на уровне XII грудного позвонка).
фиксировать края отверстия желудочно-обо-дочной связки к париетальной брюшине раны. При наличии некротических участков предварительно следует удалить их на границе с жизнеспособными тканями. О правильности проведения этой манипуляции свидетельствуют выступающие капельки крови. Лапаротомия и оментопанкреопексия с наложением глухого шва брюшной полости Техника. Выполняют верхнесрединную лапа-ротомию, рассекают желудочно-ободочную связку, вскрывают сальниковую сумку. Париетальный листок брюшины впереди поджелудочной железы не рассекают. Выкраивают два лоскута сальника на широкой питающей ножке и покрывают ими переднюю поверхность поджелудочной железы. В сальниковой сумке оставляют дренажную трубку и зашивают рану наглухо. Лапаротомия и оментобурсопанкреатостомия В последние годы данная операция широко используется при панкреонекрозе.
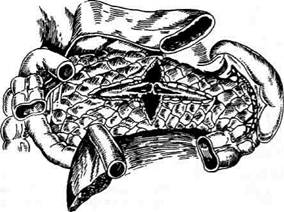
Техника. Выполняют верхнесрединную ла-паротомию, рассекают желудочно-ободочную связку для оментобурсопанкреатостомии. После вскрытия сальниковой сумки и рассечения париетального листка брюшины впереди поджелудочной железы производят поперечный клиновидный разрез ткани поджелудочной железы в центре во всю её ширину. От поперечного разреза проводят в стороны два продольных клиновидных разреза к головке и хво-сту поджелудочной железы до появления кровоточащих участков (рис. 12-304). После выполнения основного этапа операции на поджелудочной железе проводят санацию брюшной полости, а при необходимости — её дренирование. Из рассечённых листков желудочно-ободоч-ной связки формируется оментобурсопанкре -атостома путём подшивания рассечённой связки и сальника к желудку у малой кривизны и к корню брыжейки поперечной ободочной кишки. Сформированную оментобурсопанкре-атостому временно дренируют (рис. 12-305).
Рис. 12-305. Схема оментобурсопанкреатостомии и дренирования поджелудочной железы. Резекция поджелудочной железы В настоящее время немецкие и французские хирурги при поражении хвоста или тела поджелудочной железы производят частичную резекцию, а при поражении головки железы или тотальном панкреонекрозе — панкреато-дуоденальную резекцию. Дата добавления: 2015-01-18 | Просмотры: 2952 | Нарушение авторских прав |