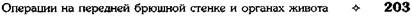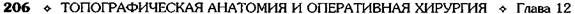|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
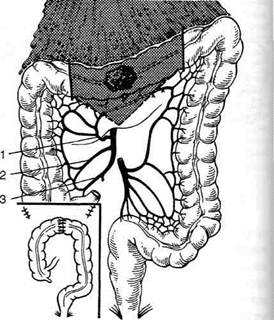
РЕЗЕКЦИЯ ТОЛСТОЙ КИШКИВ большинстве случаев резекцию толстой кишки производят при радикальном удалении раковой опухоли. Объём резекции определяется следующими моментами: • с обеих сторон от опухоли должно быть ре- зецировано минимум 10 см неизменённой части кишки; • линия резекции должна проходить через хо- рошо подвижный, со всех сторон окружённый брюшиной отрезок толстой кишки; • по возможности радикально удаляют цепоч- ку лимфатических узлов и прилежащие к ним сосуды. Известно, что правая половина толстой кишки получает кровь из верхней брыжеечной артерии (a. mesenterica superior), главный ствол которой не может быть пересечён из-за возможности нарушения кровоснабжения всей тонкой кишки. Иначе обстоит дело с левой половиной толстой кишки, кровоснабжающей-ся из нижней брыжеечной артерии (a. mesenterica inferior). Здесь может быть перевязан и главный ствол непосредственно у места его отхожде-ния от брюшной аорты. Отсюда понятна существенная разница в резекции опухоли, локализованной в правой и левой половинах толстой кишки. РЕЗЕКЦИЯ ПРАВОЙ ПОЛОВИНЫ ТОЛСТОЙ КИШКИ При резекции правой половины толстой кишки (правосторонняя гемиколэктомия) удаляют всю правую половину толстой кишки, захватывая 10—15 см конечного отрезка подвздошной кишки, слепую, восходящую ободочную, правый изгиб и правую треть поперечной ободочной кишки (рис. 12-191). Между петлей подвздошной кишки и поперечной ободочной кишкой накладывают иле-отрансверзоанастомоз. Из-за несоответствия ширины просвета тонкой и толстой кишок
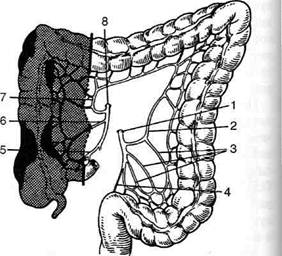
Рис. 12-191. Схема правосторонней гемиколэктомии (темным обозначена удаляемая часть толстой кишки). 1 — нижняя брыжеечная артерия, 2 —левая ободочная артерия, 2 — артерия сигмовидной кишки, 4 — верхняя прямокишечная артерия, 5 — подвздошно-ободочная артерия, 6 — правая ободочная артерия, 7 — средняя ободочная артерия, 8 — верхняя брыжеечная артерия. (Из: ЮхтинВ.И. Хирургия ободочной кишки. — М., 1988.) чаще накладывают анастомозы бок в бок или конец тонкой в бок толстой кишки. Накладывая анастомоз бок в бок, необходимо помнить, что оставление длинных слепых концов может привести к патологии, известной под названием синдром слепого мешка (комплекс клинических симптомов, вызванных скоплением кишечного содержимого в мертвом пространстве между ушитой культей киш-ки и местом анастомоза). В функциональном, отношении преимущество имеет инвагинации онный илеотрансверзоанастомоз конец тонкой в бок толстой кишки, который препятствует возможному обратному забрасыванию химуса через анастомоз из ободочной кишки в подвздошную (рис. 12-192). Техника выполнения анастомоза бок в бок Выполняют срединную лапаротомию и ревизию органов брюшной полости. Намечают объём операции в зависимости от характера и распространенности патологического процесса. Мобилизацию правой половины толстой кишки начинают с илеоцекального угла, захватывая 10—15 см подвздошной кишки. Для этого слепую кишку и восходящую ободочную отводят кнутри и, отступив на 1,5—2 см кнаружи от слепой кишки, рассекают ножницам заднюю париетальную брюшину вдоль правого бокового канала, продолжая разрез от илео-
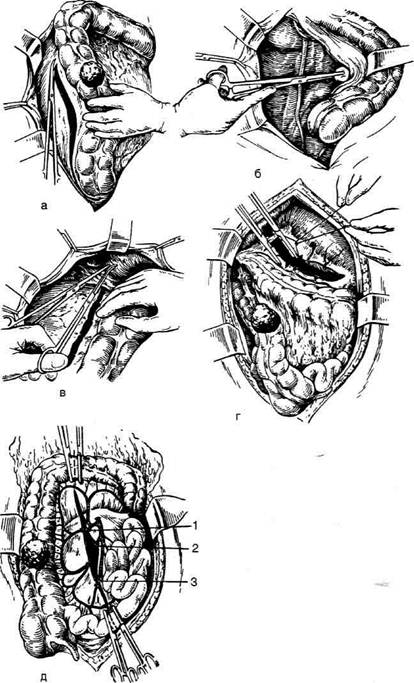
Рис. 12-192. Различные виды илеотрансверзостомии. а — схема правосторонней гемикол-эктомии, б — восстановление непрерывности кишки путём илеотрансверзостомии по способу бок в бок или конец в бок. (Из: Литтманн И. Брюшная хирургия. — Будапешт, 1970; Юх-тин В.И. Хирургия ободочной кишки. — М., 1988.) цекального угла по наружному краю слепой и восходящей ободочной кишки до правого из-гиба (рис. 12-193, а). Тупо выделяют кнутри слепую и восходашую ободочную кишки вме-сте с брыжейкой (рис. 12-193, б). Далее мобилизуют правый изгиб ободочной кишки и правую треть её. Для этого по час-тям пересекают между зажимами печёночно-ободочную связку и перевязывают шёлком (рис. 12-193, в). Так же пересекают соедини-телънотканные тяжи между двенадцатиперст-ной кишкой и задней поверхностью правого изгиба ободочной кишки с обязательной пе-ревязкой сосудов. При выделении правого из-гиба есть опастность повредить головку поджелудочной железы и панкреатодуоденальную артерию, что может нарушить кровоснабжение двенадцатиперстной кишки. Затем между зажимами по частям пересекают и перевязывают шёлком желудочно-ободоч-ную связку (lig. gastrocolicum) на протяжении 7-8 см от правого изгиба до уровня резекции правой трети поперечной ободочной кишки (рис. 12-193, г). Большой сальник удаляют соответственно уровню резекции поперечной ободочной кишки с перевязкой сосудов (при раке удаляют весь большой сальник). Затем рассекают брыжейку в области терминального отдела подвздошной кишки. Для этого, отсту-пив на 10—15 см от слепой кишки, тупым ин-струментом (зажим Кохера) ближе к кишке в брыжейке подвздошной кишки проделывают отверстие, через него проводят марлевую дер- жалку, которой приподнимают кишку, и от этого места в сторону слепой кишки брыжейку подвздошной кишки пересекают по частям между зажимами и перевязывают шелком. На удаляемую часть толстой и терминальный отдел тонкой кишки накладывают зажимы, между которыми кишки рассекают. Перевязывать и рассекать следует подвздошно-ободочную артерию (a. iliocolica), правую ободочную артерию (a. colica dextra) и ветви средней ободочной артерии (a. colica media) (рис. 12-193, д). При наложении илеотрансверзоанастомоза бок в бок петля подвздошной кишки анасто-мозируется с поперечной ободочной кишкой изоперистальтически, т.е. концы их «смотрят» в противоположные стороны. Анастомоз бок в бок должен располагаться на свободной стороне ободочной кишки на расстоянии 3—4 см от её конца и около 2 см от конца подвздошной кишки. На этом отрезке, отступив около 1 см от свободной ленты ободочной кишки и на 1 см от брыжеечного края тонкой кишки, между ними накладывают задний ряд узловых серозно-мышечных шёлковых швов на протяжении 6—7 см вдоль свободной ленты. Далее параллельно заднему ряду серозно-мышечных швов на расстоянии до 1 см от него вскрывают вначале просвет подвздошной кишки, не доходя до крайних нитей-держалок на 1 — 1,5 см. Затем параллельно разрезу подвздошной кишки вскрывают просвет ободочной кишки посредине свободной ленты. Внутренний ряд швов накладывают через все оболочки не- -2052
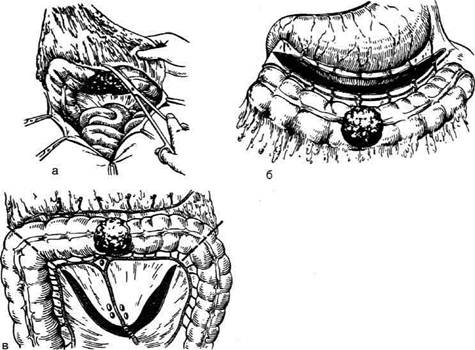
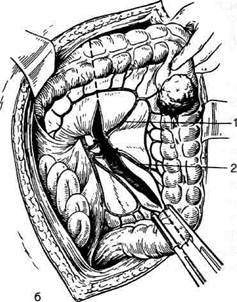
Рис. 12-193. Этапы выполнения правосторонней гемиколэктомии а — рассечение задней париетальной брюшины от слепой кишки до правого печеночного изгиба, б — отделение слепой и восходящей ободочной киш-ки кнутри, в — пересечение печёноч-но-ободочной связки, г— пересечение желудочно-ободочной связки, д — рассечение брыжейки ободочной киш-ки: 1 — правая ветвь средней ободоч-ной артерии, 2 — правая ободочная артерия, 3 — подвздошно-ободочная артерия. (Из: В.И. Юхтин. Хирургия ободочной кишки. — М., 1988.) прерывным обвивным кетгутовым швом или узловыми шёлковыми швами, наружный ряд (серозно-мышечные швы) накладывают узловыми шёлковыми швами. Петлю подвздошной кишки по обе стороны анастомоза дополнительно фиксируют к ободочной кишке двумя— тремя узловыми швами с каждой стороны. Техника выполнения инвагинашюнного илео-трансверзоанастомоза конец в бок. После удаления правой половины толстой кишки зашива- ют наглухо конец ободочной кишки, а конец подвздошной кишки остаётся открытым с наложенным на него мягким кишечным зажимом. Подвздошную кишку, отступив 2,5—3 см от её закрытого конца, анастомозируют в бок ободочной кишки на расстоянии 3—4 см от её зашитого конца узловыми серозно-мышечными шёлковыми швами, формируя таким образом заднюю стенку анастомоза (рис. 12-194, а). Далее параллельно швам задней стенки анастомо-
Рис. 12-194. Правосторонняя гемиколэктомия (наложение инвагинационного илеотранс-верзоанастомоза конец в бок). а — формирование задней стенки, б —анастомоз в разрезе. (Из: Юхтин В.И. Хирургия ободочной кишки. — М., 1988.) около 1 см от него) вскрывают ободочную кишку посредине свободной ленты, при этом длина разреза должна соответствовать диаметру просввета культи подвздошной кишки. По всей задней стенке будущего анастомоза накладыва-ют второй рад узловых швов между краем разре-заободочной кишки и стенкой подвздошной кишки на 0,7—1 см от первого ряда швов. Пос-ле этого снимают зажим и свободный конец подвздошной кишки длиной около 2 см с бры-жейкой погружают в просвет ободочной кишки и формируют переднюю стенку анастомоза двух-рядными узловьгми серозно-мьппечными шёл- ковыми швами (рис. 12-194, б). Края брыжейки толстой и тонкой кишок сшивают узловыми швами, чтобы в щель меж-ду ними не могли попасть и ущемиться петли тонкой кишки. Дефект задней стенки брюши-ны на месте удалённой ободочной кишки уст-раняют сшиванием краёв брюшины кетгутом, К ложу удалённой толстой кишки подводят дренажную трубку, которую выводят через отдельный разрез в правой поясничной или под-вздошной области и фиксируют к коже. РЕЗЕКЦИЯ ПОПЕРЕЧНОЙ ободочной кишки Операция показана при удалении опухоли, находящейся на подвижной части поперечной ободочной кишки (рис. 12-195). Техника. Производят срединную лапарото-мию с ревизией органов брюшной полости. Поперечную ободочную кишку можно мо- билизовать двумя способами. При первом спо-собе мобилизацию и рассечение желудочно- ободочной связки (lig. gastrocolicum) проводят междy желудочно-сальниковой артерией (a. gas- troepiploica) и стенкой толстой кишки, при этом большой сальник остаётся на толстой кишке, при втором способе большой сальник отсекают ножницами от кишки. Операцию целесообразно начинать с удаления большого сальника, чтобы облегчить дальнейшие манипуляции. Для этого большой сальник приподнимают и по бессосудистой зоне вблизи кишки отсекают ножницами на всём протяжении от правого до левого изгиба толстой кишки (рис. 12-196, а). Далее пересекают по частям между зажимами желудочно-обо-дочную связку (рис. 12-196, б). Брыжейку поперечной ободочной кишки пересекают между зажимами как можно дальше от стенки кишки (рис. 12-196, в). Среднюю ободочную артерию перевязывают и пересекают отдельно вблизи места отхожде-ния от верхней брыжеечной артерии. При раке перевязку артерии и вены целесообразно сделать в начале операции. При доброкачественных процессах в поперечной ободочной кишке целесообразно сохранить среднюю ободочную артерию, а пересечь и перевязать только её ветви, идущие к удаляемой части кишки. На удаляемую часть поперечной ободочной кишки накладывают с двух сторон жёсткие кишечные зажимы, а затем мягкие зажимы, между ними кишку пересекают и удаляют. Проходимость ободочной кишки восстанавливают наложением анастомоза конец в конец двухрядными узловыми шёлковыми швами по обычной методике (см. «Формирование межкишечного анастомоза»). После наложения анастомоза зашивают образовавшееся окно в брыжейке. Оставшуюся часть поперечной ободочной кишки подшивают узловыми шёлковыми швами к краям же-лудочно-ободочной связки.
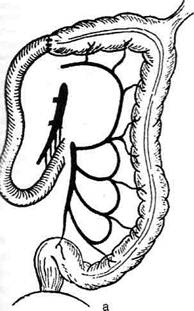
Рис. 12-195. Резекция поперечной ободочной кишки (схема), а —границы резекции и наложение асцендо-десцендоанастомоза при метастазах в лимфатические узлы, б — границы резекции и наложение трансверзо-трансверзоанастомоза при отсутствии ме - тастазов; 1 — средняя ободочная артерия, 2 — правая ободочная артерия, 3 — подвздошно-ободочная артерия. (Из: Юхтин В.И. Хирургия ободочной кишки. — М., 1988.)
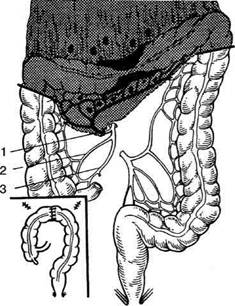
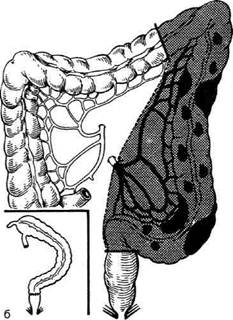
РЕЗЕКЦИЯ ЛЕВОЙ ПОЛОВИНЫ ТОЛСТОЙ КИШКИ (ЛЕВОСТОРОННЯЯ ГЕМИКОЛЭКТОМИЯ) Резекция левой половины толстой кишки (левосторонняя гемиколэктомия) показана при раковой опухоли левой половины толстой киш-ки. метастазы которой определяются вокруг нижней брыжеечной артерии (a. mesenterica in-ferior), левостороннем осложнённом неспепи-фическом язвенном колите, полипозе с малиг-низацией, осложнённом дивертикулите и др. При этой операции удаляют левую треть поперечной ободочной кишки, левый изгиб, нисходящую ободочную и сигмовидную ободочную кишки до средней или нижней трети (рис. 12-197, а) с наложением трансверзосиг-моидного анастомоза (неполная левосторонняя гемиколэктомия). Чаще удаляют всю сигмовидную ободочную кишку до прямой кишки с наложением трансверзоректального анастомоза (рис. 12-197, б) или с илеоколопластикой (полная левосторонняя гемиколэктомия). Техника. Производят нижнюю срединную лапаротомию с ревизией толстой кишки для уточнения характера и распространения пато-логического процесса. Ножницами рассекают наружный листок брюшины у корня брыжейки сигмовидной ободочной кишки вдоль левого бокового канала, продлевая разрез книзу до прямой кишки и кверху до селезеночного изгиба поперечной ободочной кишки. Рассекают диафрагмально-ободочную связку (lig. phre-nicocolicum) и часть желудочно-ободочной связки (lig. gastrocolicum) (рис. 12-198, а). У корня брыжейки сигмовидной ободочной кишки в забрюшинном пространстве обнажают мочеточник, который отводят кнаружи. Рассекают внутренний листок брюшины у корня брыжейки сигмовидной ободочной кишки, где обнажают нижнюю брыжеечную артерию (a. mesenterica inferior) и её ветви. При неполной гемиколэктомии нижнюю брыжеечную артерию сохраняют, а пересекают между зажимами и перевязывают только верхние сигмовидные артерии (аа. sigmoideae) (кроме нижней) и левую ободочную артерии (a. colica sinistra) у места их отхождения от нижней брыжеечной артерии (рис. 12-198, б). При полной левосторонней гемиколэктомии нижнюю брыжеечную артерию (a. mesenterica inferior) пересекают между зажимами у места её отхождения от аорты. При гемиколэктомии по поводу рака с целью профилактики гематогенного метастази-
Рис. 12-197. Левосторонняя гемиколэктомия (схема), а— неполная левосторонняя гемиколэктомия (перевязаны левая ободочная артерия и артерия сигмовидной кишки) с наложением трансверзосигмовидного анастомоза), б — полная левос-торонняя гемиколэктомия (перевязана нижняя брыжеечная артерия с наложением трансверзоректального анастомоза). Иэ:. Юхтин В.И. Хирургия ободочной кишки. — М., 1988.)
Рис. 12-198. Этапы операции левосторонней гемиколэктомии. а— рассечение брюшины левого бокового канала,ди-. афрагмально-ободочной и части желудочно-ободочной связки с перевязкой сосудов, б — рассечение брыжейки сигмовид-. ной кишки и части брыжейки поперечной ободочной кишки с пересечением и перевязкой левой ободочной и сигмовидной артерии (пунктиром обозначены границы резекции): 1 — левая ободочная артерия, 2 — артерия сигмовидной кишки.(Из: Юхтин В.И. Хирургия ободочной кишки. — М., 1988.) рования целесообразно вначале перед мобилизацией кишки перевязать указанные сосуды на протяжении. Следующим этапом операции является мобилизация левого изгиба ободочной кишки и левой трети поперечной ободочной кишки. Для этого пересекают между зажимами и перевязывают диафрагмально-ободочную связку (lig. phrenicocolicum) и далее желудочно-ободоч-ную связку (lig. gastrocolicum) до средней трети поперечной ободочной кишки, сохраняя сосуды большой кривизны желудка. При выделении левого изгиба требуется осторожность, чтобы не повредить сосуды селезёнки и хвоста поджелудочной железы. Большой сальник отсекают ножницами до уровня резекции левой трети поперечной ободочной кишки с перевязкой сосудов (при раке большой сальник удаляют полностью). После мобилизации сигмовидной ободочной, нисходящей ободочной кишок и левого изгиба с левой третью поперечной ободочной кишки проверяют достаточность кровоснабжения остающихся верхнего и нижнего отрезков толстой кишки. В пределах хорошо кровоснабжаемых участков накладывают кишечные зажимы на левую треть поперечной ободочной кишки (ближе к левому изгибу) и на мобилизованный от- резок сигмовидной ободочной кишки или рек-тосигмовидный отдел (жёсткие зажимы на удаляемую часть, мягкие — на остающиеся концы кишки). Кишку пересекают между зажимами и удаляют вместе с забрюшинной клетчаткой. Далее конец поперечной ободочной кишки низводят и накладывают трансверзосигмоидный (или трансверзоректальный) анастомоз конец в конец по обычной методике. После наложе-ния анастомоза сшивают края брыжейки и вос-станавливают целостность брюшины левого бокового канала. К области анастомоза подводят дренажную трубку с одним-двумя боковыми отверстиями, которую выводят через разрез в левой поясничной области и фиксируют к коже. Дата добавления: 2015-01-18 | Просмотры: 2251 | Нарушение авторских прав |