|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Циркулярное протезирование
Вторым по частоте использования методом реконструкции коарктации является резекция суженного участка с циркулярным протезированием — у 10 —40% больных, по данным И. А. Медведева (1970), De Bakey и соавторов (1960), Wisheard (1970). Для циркулярной пластики вначале применяли гомотрансплантаты из аорты (Gross, 1949, 1953). Отрицательной стороной их является наклонность к кальцификации, сужению, тромбозу и разрывам в отдаленные сроки (Schuster, Gross, 1962). Поэтому в настоящее время применяют гофрированные протезы из тефлона, дакрона, лавсана и других синтетических материалов. Основными показаниями к применению циркулярного протезирования при реконструкции коарктации являются: а) распространенные коарктации (гипопластический тип); б) возраст старше 30 лет, когда выражены атеросклеротические изменения стенки аорты; в) пост- и престенотические аневризмы; г) повторные операции по поводу рестеноза, аневризм в области шва. Этот метод пластики остается всегда резервным методом, который может быть использован при безуспешной попытке выполнить другие способы коррекции. Техника операции типичная и не требует детального описания. Вначале выполняют проксимальный анастомоз, а затем дистальный. Накладывают непрерывный обвивной шов сначала на заднюю, а затем на переднюю полуокружность анастомоза. Над протезом очень редкими швами сшивают медиастинальную плевру. Недостатки сегментарной циркулярной аллопластики связаны с недостатками аллопластических материалов, а также с фиксированной величиной их просвета, что может быть причиной повторного стеноза у детей. Считается, что ширина протеза у детей, независимо от возраста, должна составлять не менее 15—17 мм (Ю. Е. Березов, 1967, и др.). Ширину анастомоза с протезом иногда целесообразно увеличивать за счет включения в анастомоз подключичной артерии с рассечением части ее стенки. Методы обходного шунтированияпри коарктации перешейка аорты находят ограниченное применение. Обходное шунтирование сосудистым протезом может быть выполнено с меньшим риском для больного при резко выраженных патологических изменениях аорты на участке, примыкающем к коарктации. Наложение анастомозов осуществляют при тангенциальном пережатии аорты в области ее дуги и нисходящего отдела. В настоящее время практически отказались от применения обходного шунтирования с использованием левой подключичной артерии. Это обусловлено недостаточностью диаметра анастомоза, возможностью перегиба артерии у самого устья с последующей об-турацией просвета, опасностью расстройств кровообращения в левой верхней конечности (Wisheard, 1970). Наиболее физиологичным и приемлемым способом коррекции порока у детей является резекция с анастомозом конец в конец (С. М. Кавалеров, 1969; В. И. Бураковский и соавт., 1970; Tawes и соавт., 1969; Wisheard, 1970). Хорошая эластичность стенки аорты у детей позволяет сблизить концы аорты без пересечения колла-тералей. Рост анастомоза обеспечивается прерыванием линии шва: отдельными П-образными швами (Schuster и Gross, 1962), тремя обвивными непрерывными швами (Pelletier и со-авт., 1969), отдельными узловыми или П-образными швами на переднюю полуокружность анастомоза (В. И. Бу-раковский и соавт., 1970). Однако до настоящего времени отсутствуют точные клинические данные о возможности адекватного роста анастомоза у детей. Литературные сведения, основанные на экспериментальных исследованиях, противоречивы (Moss и соавт., 1959; Bull и соавт., 1963). Pelletier и соавторы (1969) изучили отдаленные результаты до 5 лет резекции коарктации с анастомозом конец в конец у детей в возрасте до 1 года методами аортографии и зондирования. Несмотря на отличные клинические результаты, у 50% больных выявлены остаточный стеноз и значительный градиент давления выше и ниже анастомоза. На основании этих исследований авторы ставят под сомнение рост анастомоза. У детей используют также непрямую истмопластику с заплатой из сосудистого протеза (В. В. Сатмари, С. Е. Дыкуха, 3974), а также из левой подключичной артерии (В. И. Бура-ковский с соавт., 1970). При реконструкции распространенных коарктации гипопластического типа применяют также обходное шунтирование левой подключичной артерии с нисходящей аортой — операция Blalook — Park (Tawes и соавт., 1969). При распространенном гипопластическом типе сужения используют также циркулярное протезирование аорты. При этом диаметр протеза и анастомозов должен быть не менее 15—17 мм (В. И. Бура-ковский и соавт., 1970). Для наложения достаточно широких анастомозов рассекают переднюю стенку дуги аорты или левой подключичной артерии, а также стенку нисходящей аорты. При сочетании коарктации с другими пороками сердца и сосудов во- прос о целесообразности одновременной или последовательной хирургической коррекции решают индивидуально в зависимости от характера гемодина-мических нарушений. Для уточнения тактики необходима точная кардиологическая диагностика. При открытом артериальном протоке показана одномоментная коррекция коарктации и перевязка протока. При сопутствующей недостаточности аортального клапана вследствие двустворчатой аномалии развития целесообразно устранить только коарктацию, так как после этого явления недостаточности клапанов могут уменьшиться или исчезнуть. При сопутствующем выраженном стенозе аорты (клапанном или подкла-панном) с высоким градиентом давления выше и ниже стеноза (больше 50 мм рт. ст.) показано двухэтапное хирургическое лечение с первоначальным устранением стеноза аорты или одновременная коррекция пороков, так как устранение только коарктации может привести к коронарной недостаточности (Schuster, Gross, 1962). При сочетании коарктации с дефектами перегородок сердца производят двух-этапную или одновременную коррекцию пороков (Г. М. Соловьев, Ю. А Хримлян, 1968; Burford и соавт., 1960; Pontius, 1962). Методы реконструкции при коарктациях атипичной локализации. При коарктации дуги аорты основным методом хирургической коррекции является обходное шунтирование сосудистым протезом из восходящей до нисходящей аорты при тангенциальном пережатии аорты без полного перерыва кровотока в ней. Доступ — срединная стернотомия с дополнительной задне-латеральной торакото-мией слева или поперечная билатеральная торакотомия по IV межре-берью. При ограниченных стенозах может быть использована методика резекции с анастомозом конец в конец или пластическое расширение просвета синтетической заплатой (обычно в условиях искусственного кровообращения). Коарктация нисходящей грудной аорты и брюшного отдела аорты редко бывает ограниченной по протяженности. Поэтому у большинства больных реконструкция возможна путем замещения протезом с резекцией сужения или методом обходного шунтирования с использованием сосудистых протезов (De Bakey и соавт., 1960) и селезеночной артерии (Glenn и соавт., 1952) (рис. 26). В последнем случае селезенку удаляют, а свободный конец артерии анастомозируют в бок аорты проксимальнее или дистальнее чревной артерии в зависимости от уровня расположения коарктации. Предложено также удлинять артериальный шунт свободным аутовенозным трансплантатом из большой подкожной вены бедра. Осложнения хирургического лечения и летальность.Операционная летальность зависит от возраста больных и наличия сопутствующих пороков сердца и сосудов. В то время как летальность у молодых пациентов с типичной коарктацией перешейка аорты, по данным большинства авторов, составляет 1—6%, у детей раннего возраста и у взрослых больных, особенно старше 30 лет, она резко возрастает. Летальность оперированных детей в возрасте до 1 года равна 20— 45% (Schumacker и соавт., 1968; Та-wes и соавт., 1969), причем более чем у 80% умерших были сочетанные пороки. Летальность детей раннего возраста, но старше 6 мес, значительно уменьшается и достигает средних цифр при этой патологии (Tawes и соавт., 1969). Летальность пациентов старше 30 лет—11,3%, старше 40 лет—13% (Braimbridge, Yen, 1965). Wisheart (1970) отмечает у всех умерших признаки ишемии левого желудочка до операции по данным ЭКГ и считает этот симптом важным в прогностическом отношении. Среди причин летальных исходов на первом месте стоит сердечная недостаточность, затем — разрывы анастомоза и кровотечения. • _', ' • -' i ' У, Г.
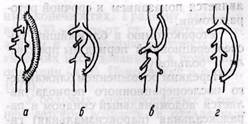
Рис. 26. Методы шунтирования при хирургической коррекции коарктации брюшной '•• аорты: а — сосудистым протезом; 6, в — селезеночной артерией (in situ); г — селезеночной артерией и аутовенозным трансплантатом из большой подкожной вены бедра Частота операционных и послеоперационных осложнений значительно колеблется и достигает 20—50% (В. В. Сатмари, С. Е. Дыкуха, 1974; Ownes и Swan, 1963). Наиболее частым осложнением хирургического лечения коарктации аорты является кровотечение из анастомозов и пересеченных коллатеральных сосудов — у 4—20% пациентов. Мы наблюдали кровотечение у 4 из 49 больных. Чаще всего источником кровотечения во время операции были межреберные сосуды. Особенно опасны кровотечения из правых межреберных артерий, доступ к которым затруднен. Выделять их следует в последнюю очередь и с большой осторожностью. При значительном, особенно остро развивающемся кровотечении, в послеоперационный период (продолжающееся обильное выделение крови через дренаж, расширение тени средостения по рентгенологическим данным, изменение гемодинамических показателей, коллапс) необходима срочная реторакотомия. Тромбоз в области анастомоза наблюдается относительно редко и является следствием технических ошибок (нерадикальное устранение коарктации, сужение просвета швами). Тромбоз анастомоза в ранний послеоперационный период является грозным осложнением в связи с недостаточностью коллатерального кровообращения, остро развивающейся перегрузкой левого желудочка и является показанием к срочной рето-ракотомии. Реторакотомию в ближайший послеоперационный период мы произвели 1 больному. Нередким осложнением ближайшего послеоперационного периода является абдоминальный синдром и парадоксальная (пароксизмальная) ги-пертензия — у 10—15% больных (Vuden, 1972). Мы наблюдали паро-ксизмальную гипертензию у 6 больных, абдоминальный синдром — у 3. Абдоминальный синдром проявляется болью в животе различной интенсивности и локализации и может привести к смерти при явлениях коллапса и острого живота. На секции обнаруживают артериолонекроз сосудов органов брюшной полости с некрозом кишечника, инфарктами почек. Пароксизмальная гипертензия наблюдается в ранний послеоперационный период. Артериальное давление обычно выше дооперационного уровня и трудно поддается лечению гипотензивными средствами. Этиология и патогенез этих осложнений окончательно не выяснены. Механизм их развития связан со сложной перестройкой режима кровообращения после устранения коарктации. Большую роль в патогенезе, несомненно, играет симпатическая нервная система. Существует точка зрения, согласно которой в основе парадоксальной гипертензии лежит увеличение выброса катехоламинов рефлек-торно через барорецепторы каротид-ного синуса в ответ на понижение артериального давления в верхнем сосудистом бассейне (Goodall и Sealy, 1965; O'Gorman и соавт., 1969). Стенка сосудов нижней половины тела атрофирована, приспособлена к низкому давлению. Поэтому при повышении артериального давления в нижней половине тела может возникнуть повреждение сосудистой стенки (артериит). Для предупреждения этих осложнений имеет значение минимальная продолжительность пережатия аорты, а также постепенное расслабление зажимов при включении кровотока. В плановом порядке назначают спазмолитики с первых суток послеоперационного периода, а при повышении давления более 140—150 мм рт. ст. вводят ганглиоблокаторы. В первые сутки после операции артериальное •давление контролируют ежечасно. Исследование гемодинамических сдвигов, наступающих в связи с операцией по поводу коарктации аорты, показали, что объем циркулирующей крови (ОЦК) в первые дни после операции значительно понижен по сравнению с дооперационным уровнем (В. И. Францев и соавт., 1971; В. В.Сатмари, С. Е. Дыкуха, 1974, и др.). Восполнение ОЦК после устранения коарктации аорты является важным фактором предупреждения парок-сизмальной гипертензии. Его осуществляют в основном кровезамещающими растворами. Основным критерием адекватного восполнения ОЦК является центральное венозное давление (ЦВД), которое после операции падает до 0 и удерживается в первые сутки на низких цифрах (В. В. Сатма-ри, С. Е. Дыкуха, 1974). Результаты хирургического лечения. Методы хирургической коррекции коарктации аорты хорошо разработаны. По данным литературы и собственных наблюдений, отличные и хорошие результаты в отдаленные сроки (до 10 лет и более) отмечаются у 80—95% больных, оперированных в оптимальные для хирургического лечения сроки. Артериальное давление после операции может снижаться медленно и продолжительное время; по данным Wisheart (1970),— по крайней мере в течение 5—10 лет. Однако, несмотря на радикальное устранение препятствия на пути кровотока в аорте (определяется отчетливая пульсация на артериях стоп), проксимальная гипертензия сохраняется у значительной части больных — 2—43%. Лучшие отдаленные результаты наблюдаются у больных, оперирован- ных в возрасте до 10 лет. Раннее оперативное вмешательство предупреждает развитие значительных изменений со стороны сердечно-сосудистой системы. Радикальность хирургической коррекции порока является важнейшим условием отличных и хороших результатов в отдаленные сроки наблюдения. Изучение результатов лечения больных демонстрирует преимущество прямых анастомозов и истмопластики по сравнению с циркулярным протезированием (С. М. Кавалеров, 1969, и др.). К. поздним осложнениям относятся аневризмы в области оперативного вмешательства и повторные сужения (рекоарктация). Источником образования аневризм являются значительно измененная и травмированная зажимами стенка аорты, прорезывание швов анастомоза. Мы оперировали больную с аневризмой в области анастомоза протеза и аорты, развившейся через 6 лет после первичной операции. Повторная операция выполнена после образования соединительнотканной капсулы ложной аневризмы. Наличие капсулы позволило вскрыть плевральную полость, мобилизовать большую часть легкого, которое было тесно спаяно с аневризмой, частично образуя ее стенку, и выделить дугу аорты и нисходящий отдел на некотором расстоянии от аневризмы. После резекции аневризмы вместе с протезом дефект грудной аорты замещен гофрированным лавсановым сосудистым протезом. В развитии сужений в области анастомозов большую роль играют технические погрешности операции (А. В. Покровский и соавт., 1972). К ним относятся небольшой диаметр анастомозов (меньше 15 мм), чрезмерное стягивание швов, неправильное сопоставление краев аорты с алло-протезом. Достаточно достоверным признаком нарушения нормального кровотока в аорте в отдаленные сроки у больных, оперированных в детском возрасте, является патологический градиент давления в верхних и ниж- них конечностях. Градиент давления выше 30—40 мм рт. ст. является показанием к проведению рентгенохирур-гических исследований и к повторной операции (А. В. Покровский и соавт., 1972). У больных, оперированных в раннем детском возрасте, в отдаленные сроки повторные стенозы, требующие хирургической коррекции, встречаются нередко — у 8% из 333 детей, 54% которых оперированы в возрасте до 1 года (Тawes и соавт., 1969). Основная причина — несоответствие роста аорты и диаметра анастомоза. Однако следует напомнить, что операцию у детей этого возраста выполняют, по сути, по жизненным показаниям, так как при одной лишь консервативной терапии смертность достигает 80% (Bur-ford и соавт., 1960). Клинические результаты (до 70% детей остаются в живых) оправдывают риск операции, хотя и ценой нарушенной гемодинамики и возможности повторной операции в отдаленные сроки (Pelletier и соавт., 1969). Приведенные данные о результатах хирургического лечения больных с коарктацией аорты убедительно свидетельствуют о том, что своевременно и радикально произведенная реконструктивная операция является единственно правильным и высокоэффективным методом лечения этого опасного порока развития. Дата добавления: 2014-06-28 | Просмотры: 1143 | Нарушение авторских прав |