|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
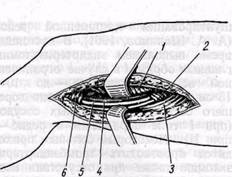
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ. Показания к операции. При определении показаний к хирургическому лечению учитывают различные факторыПоказания к операции. При определении показаний к хирургическому лечению учитывают различные факторы, основными из которых являются прогноз в отношении конечности при условии терапевтического лечения, местные условия операбельности, степень риска операции и прогноз в отношении жизни. Как и большинство авторов (Tingaund, Masson с соавт., 1970; Giessler, 1975, и др.), мы считаем, что восстановительная операция на сосудах принципиально показана всем больным с III и IV степенями ишемии, проявляющейся постоянной болью или язвенно-некротическими изменениями и ограниченной гангреной пальцев или стопы. Терапевтическое лечение таких больных малоэффективно, заболевание имеет тенденцию к прогрессированию, создавая угрозу ампутации конечности. Реконструктивные операции у больных с тяжелой ишемией конечности вполне обоснованно получили название «операций, спасающих конечность». В определенной степени их можно считать альтернативой угрожаемой высокой ампутации конечности. Однако показания у этой группы больных не являются абсолютными, безусловными, поскольку высокий риск операции, отсутствие анатомических предпосылок могут оказаться решающими при их определении. Следует все же подчеркнуть, что при тяжелой ишемии конечности и прогрессирующем течении заболевания у многих больных обоснована операция при высоком операционном риске, неблагоприятных анатомических предпосылках и относительно короткой предполагаемой продолжительности функционирования восстановленных сосудов. Временного успеха иногда достаточно для развития механизмов компенсации и сохранения конечности, даже если возникает повторная окклюзия сосудов. Если указанные тактические положения в отношении больных с тяжелой ишемией конечности в настоящее время не вызывают значительных разногласий, то по вопросу о показаниях к операции у больных с артериальной недостаточностью конечности в стадии перемежающейся хромоты су- ществуют противоречивые мнения. Больные сами также часто не считают операцию необходимой, поскольку при ходьбе на большую дистанцию значительно не ограничена их профессиональная, а также привычная двигательная активность в быту. Показания к реконструктивным операциям у больных с перемежающейся хромотой определяют индивидуально. При этом следует учитывать, кроме степени риска операции и местных условий операбельности, дистанцию ходьбы в соотношении со степенью ограничения привычной двигательной активности больного в быту, а также с профессиональными потребностями. Giessler (1975) и другие в зависимости от этого различают «терпимую» («выносимую») перемежающуюся хромоту, когда дистанция свободной ходьбы позволяет выполнять свою работу и привычную в быту, и «невыносимую», препятствующую выполнению профессиональных обязанностей, вызывающую обусловленную ею нетрудоспособность или резко ограничивающую активность. Мы склоняемся больше к активной тактике и считаем операцию показанной всем больным со II степенью хронической ишемии конечности, при отсутствии эффекта от терапевтического лечения, при условии невысокого риска операции и хороших анатомо-гемодинамических предпосылках для операции. При бедренно-подколенной окклюзии наблюдается относительно более быстрое прогрессирование заболевания. Эти особенности также следует учитывать при определении показаний к операции у больных с ишемией в стадии перемежающейся хромоты. При I степени ишемии хирургическое лечение не показано и его применяют лишь у отдельных больных. Успех операции, и особенно отдаленные результаты, во многом зависят от состояния сосудов притока и оттока. Длительность успешного восстановления кровотока зависит от наличия или отсутствия сужений проксимально и дистально по отношению к восстановленному сегменту артериального русла. Хотя для атеросклероза характерна сегментарность поражения магистральных артерий, однако атеромы обычно имеются на протяжении всего сосудистого русла конечности и в результате прогрессирования процесса в последующем могут стать причиной повторной непроходимости. Об этом следует предупредить больного, так как через несколько лет после операции, выполненной наилучшим способом, у него может развиться ишемия конечности (Nielubo-wicz, 1974). Поражение периферических артерий голено-стопного сегмента является основным фактором, ограничивающим возможности применения сосудистых восстановительных операций у больных облитерирующими заболеваниями артерий, особенно эндарте-риитом. Местные условия операбельности оценивают на основании данных аор-тоартериографии, которые уточняют во время операционной ревизии сосудов. Учитывая возможность ошибок при рентгеноконтрастной диагностике облитерирующих заболеваний артерий конечностей, операционная ревизия сосудов, а при необходимости и ангиография на операционном столе у некоторых больных, являются решающими при определении показаний к операции и для выбора метода реконструкции. Определяют степень риска операции (общую операбельность) для каждого больного в отдельности, а также оценивают прогноз с точки зрения отдаленных результатов, то есть соответствует ли ожидаемый эффект операции сопровождающим ее опасностям. Факторами, суживающими показания к хирургическому лечению и обусловливающими повышенный риск операции, являются: хроническая ишемическая болезнь сердца, церебро-васкулярная недостаточность, гипертоническая болезнь, мио-кардиальная, легочная и почечная недостаточность, язвенная болезнь желудка и двенадцатиперстной кишки, декомпенсированный сахарный диабет, хроническая венозная недостаточность конечности, наличие гнойного очага. К факторам, обусловливающим сомнительную эффективность восстановительной операции, относятся: ограниченная способность передвижения (параличи, контрактуры суставов, необратимые изменения тканей стопы и голени, последствия травм конечности), старческий возраст, наличие неизлечимой опухоли. Пожилой и старческий возраст не является противопоказанием к операции, вопрос об операции решают в зависимости от наличия указанных факторов риска. Современные возможности анестезиологического обеспечения и интенсивной терапии позволили значительно расширить показания к операции у больных с повышенным риском операции, в пожилом и старческом возрасте. У больных с тяжелой степенью ишемии при реальной угрозе высокой ампутации конечности допустимость определенной степени риска реконструктивной операции может быть обоснована статистическими данными, свидетельствующими о частых осложнениях и высокой летальности больных старше 60 лет после высокой ампутации бедра — 26—28% (Vollmar с со-авт., 1966, и др.), а по данным некоторых авторов, — даже больше. Кроме того, летальность значительно возрастает в первые 1—2 года после ампутации конечности вследствие воздействия психоэмоциональных факторов, резкого изменения образа жизни, ограничения двигательной активности больных. В то же время летальность больных после реконструктивных операций (включая и позднюю летальность) ниже, чем после ампутации конечности. При сочетании восстановительной операции и некрэк-томии или экономной ампутации стопы удается избежать высокой ампутации конечности у многих больных. Однако, как справедливо отмечает Gies-sler (1975), и сегодня не следует забывать, что тщательно обдуманная большая ампутация при некоторых обстоятельствах является для больного меньшим риском, чем сомнительное восстановление кровотока и стремление любой ценой спасти ногу. Выбор метода реконструктивной операции. Методом выбора при первичной реконструкции артерий бед-ренно-подколенной области являются аутопластические операции — ау-товенозное шунтирование и тромб-эндартериэктомия. Аллопротезы и гомотрансплантаты в настоящее время применяют исключительно редко по специальным показаниям. Аутовенозное шунтирование и тромбэндартериэктомия являются в определенной степени конкурирующими методами. Обычно отдают предпочтение одному из них, больше руководствуясь собственным опытом и личными убеждениями. При выборе метода операции учитывают также возможность неудачи, главным образом развитие ранней или поздней повторной закупорки и необходимость повторного вмешательства. Одни хирурги вначале выполняют тромбэндартери-эктомию, сохраняя вену для возможного повторного вмешательства, другие считают аутопластику веной единственным хирургическим методом, обеспечивающим успешное и продолжительное восстановление кровотока в бедренно-подколенной области. В последние годы тромбзндартери-эктомию (открытую и полузакрытую) и пластику веной при определенных предпосылках рассматривают как равноценные хирургические вмешательства (Shulz и соавт., 1976). Однако есть основания полагать (Darling и Linton, 1972, и наши наблюдения), что аутовенозное шунтирование в целом имеет преимущества по сравнению с тромбэндартериэкто- мией при распространенной окклюзии бедренно-подколенного сегмента: ниже операционная летальность (соответственно 1—2% и 4—8%), меньше частота ранних повторных тромбозов, кровотечений и гнойных осложнений. Отдаленные результаты лечения больных, по данным различных авторов, едва ли можно сравнить из-за неодинакового клинического материала, различных показаний и техники выполнения операций, а также продолжительности наблюдений. В литературе сообщают о лучших показателях после аутовенозного шунтирования, чем после тромбэндартериэк-томии. По данным Darling, Linton (1972), через 7 лет проходимость артериального венозного шунта сохранилась у 63% больных, артерии после тромбэндартериэктомии — у 23% больных. Мы полагаем, что ближайшие результаты лечения в большей степени зависят от технического совершенства проведения восстановительной операции, а не от метода, а отдаленные результаты — от состояния сосудов оттока, притока и скорости прогрес-сирования основного заболевания. Тромбэндартериэктомию можно произвести не у каждого больного, особенно в случае «незрелого» распространенного поражения, при кальцино-зе атером. Для выполнения эндарте-риэктомии необходимо выделение артерии на большом протяжении, требуется оснащение специальными инструментами, при этом большая вероятность технических ошибок, особенно при недостаточном опыте применения этих операций. Можно сказать, что эта операция технически более сложная, чем шунтирование веной. В начальный период работы при окклюзии поверхностной бедренной артерии мы применяли преимущественно Тромбэндартериэктомию полузакрытым и редко — эверсионным методом, а также разработанный нами способ замещения или обходного шунтирования одноименной веной (А. А. Шалимов, 1961). В настоящее время выполняем эндартериэктомию главным образом в случае ограниченной по протяженности — до 10— 15 см — окклюзии при условии хорошего состояния дистальных сосудов (при I типе поражения и редко — при II). Некоторым больным приходится производить тромбэндартери-эктомию также при отсутствии подходящей для шунтирования вены. Методом выбора при бедренно-подко-ленной окклюзии считаем обходное шунтирование большой подкожной веной. У больных с тяжелой ишемией конечности шунтированию веной следует отдавать предпочтение (Schulz с соавт., 1976). Мы также придерживаемся этой точки зрения. При длинном шунтировании от общей бедренной до подколенной артерии применяем преимущественно способ in situ с закрытым разрушением клапанов вены разработанными нами специальными устройствами — клапано-разрушителями. В случае позднего тромбоза венозного шунта у отдельных больных может быть выполнена в качестве повторной восстановительной операции тромбэндартериэктомия как самостоятельный метод или в сочетании с шунтированием. При этом могут быть даже более благоприятные условия вследствие прогрессирования атеросклероза и более равномерного поражения внутренней оболочки артерии (Van Dongen). При отсутствии аутовенозного трансплантата необходимой длины рекомендуется дополнить недостающую длину шунта сегментом поверхностной бедренной артерии после ее дезоблитерации или дакроновым протезом (Reichart с соавт., 1974). Производились попытки применения венозных гомотрансплантатов (Reichart с соавт., 1974, и др.), специально обработанных, превращенных в кол-лагеновую трубку гетерогенных (бычьих) артериальных трансплантатов (Keshishian с соавт., 1971; Mulch с соавт., 1976), дакрон-велюровых про" тезов (Simons с соавт., 1975). Независимо от применяемого способа реконструкции бедренно-под-коленного сегмента, при необходимости производят эндартериэктомию из общей глубокой бедренной и подколенной артерий. Хирургические доступы. Общую бедренную артерию, начальный отдел глубокой и проксимальный отдел поверхностной бедренных артерий обнажают через вертикальный разрез в бедренном треугольнике. Портняжную мышцу смещают лате-рально для обнажения поверхностной бедренной артерии. Позади артерии располагается одноименная вена. Доступ к поверхностной бедренной артерии в приводящем канале осуществляют через разрез кожи длиной 8—10 см по линии Quain, ориентируясь также на сухожилие большой приводящей мышцы бедра, которое легко прощупать. Конечность согнута в коленном суставе и умеренно ротирована кнаружи. При таком положении бедра передняя стенка приводящего канала обращена кпереди. В зоне проекции канала в подкожной клетчатке находятся большая подкожная вена и конечные кожные ветви запирательного нерва (г. cutaneus femoris medialis n. obtu-ratorii). Большую подкожную вену бедра смещают медиально. Рассекают глубокую фасцию. В верхнем углу раны обнаруживают портняжную мышцу, которую смещают крючком медиально после вскрытия ее фасциального футляра. Через клетчатку позади мышцы просвечивает фиброзная пластинка (lamina vastoadductoria), которая образует переднюю стенку гун-терова канала. Под ней расположены бедренные сосуды и лежащий впереди артерии подкожный нерв (п. saphe-nus). Нижнее отверстие канала приводящих мышц ограничено нижним краем m. adductor magnus и сухожилием этой мышцы. При выделении артерии Рис. 107. Схемы медиальных доступов к проксимальной (/), дистальной (2) и средней (3) частям подколенной артерии, а также доступа ко всем отделам подколенной артерии (4) с пересечением сухожилий в этом участке они могут быть рассечены. В верхнем отделе канала приводящих мышц бедренная артерия лежит впереди одноименной вены, а ниже — впереди и медиально. Бедренные сосуды в области канала приводящих мышц заключены в плотное фасциальное влагалище. При рассечении передней стенки его (lamina vastoadductoria) необходимо избегать повреждения п. saphenus и нисходящих артерий коленного сустава — важных коллатеральных сосудов, являющихся конечными ветвями глубокой артерии бедра. Они выходят из канала через отверстия в lamina vastoadductoria. Через нижнее отверстие канала приводящих мышц бедренные сосуды выходят в подколенную ямку. Подколенная артерия является непосредственным продолжением поверхностной бедренной артерии. Длина ее у взрослых составляет 12—18 см, диаметр в среднем — 5 мм. В анатомическом отношении можно выделить три сегмента: проксималь-
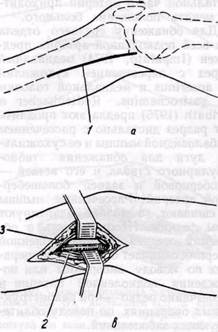
Рис. 108. Доступ к проксимальной части подколенной артерии через жоберову ямку: / — m. vastus medialis; 2 — lamina vastoadductoria и hiatus adductorius inferius; 3 — m. serai-membranosus; 4 — v. poplitea; 5 — a. poplitea. в — медиальная головка т gastrocnemius ный, средний и дистальный. Для обнажения каждого из них применяют различные доступы (рис. 107). При восстановительных операциях по поводу облитерирующих заболеваний подколенную артерию обычно обнажают в ее проксимальной или дистальной части, так как в среднем отделе, расположенном между головками икроножной мышцы, от нее отходят боковые ветви (аа. genus superior et inferior, aa. surales), имеющие важное значение для коллатерального кровообращения. В этой части артерия окружена венами и нервами, которые могут быть повреждены во время операции. Отрицательным моментом является также необходимость пересечения икроножной мышцы при заднем разрезе в подколенной ямке или сухожилий m. gra-cilis, т. semitendinosus, m. semimem-branosus. Проксимальный сегмент подколенной артерии — от нижнего отверстия канала приводящих мышц до канала, образованного головками икроножной мышцы. Облитериру-ющее поражение этого сегмента артерии наблюдается наиболее часто. Обнажают сегмент через жоберову ямку, расположенную выше медиального мыщелка бедра, между большой приводящей мышцей и m. vastus medialis спереди и полуперепон-чатой и нежной мышцами сзади. Положение больного на столе, как при обнажении поверхностной бедренной артерии. Разрез кожи, клетчатки и поверхностной фасции длиной 7—8 см проводят по краю сухожилия большой приводящей мышцы от верхнего края внутреннего мыщелка бедра кверху до портняжной мышцы. После рассечения фасциального футляра портняжной мышцы последнюю отводят кпереди. Рассекают глубокую фасцию и в рыхлой клетчатке между сухожилиями большой приводящей мышцы кпереди и полуперепончатой мышцей кзади обнаруживают подколенные сосуды (рис. 108). Клетчатку пересекают и разделяют тупым путем, коагулируя мелкие сосуды. Артерия расположена ближе к хирургу, кнутри от одноименной вены. При необходимости выделения и средней части подколенной артерии разрез можно продлить по медиальной поверхности коленного сустава или S-образно в подколенной ямке с пересечением медиальной головки икроножной мышцы. Средний отдел подколенной артерии ограничен туннелем, образованным икроножной мышцей. Артерия располагается глубоко на дне подколенной ямки, окружена нервами и веной, в связи с чем доступы к этому отделу связаны с опасностью их повреждения. Артерия располагается на дне подколенной ямки на planum popli-teum. В этой области п. tibialis и v. poplitea сначала располагаются кзади, а ниже — кнутри от артерии. Задний доступ через разрез в подколенной ямке используют редко. Недостатки его следующие: 1) возможно выделение артерии на ограниченном участке; 2) доступ осуществляют в положении больного на животе; 3) нередко развиваются рубцо-вые сгибательные контрактуры коленного сустава; 4) при необходимости выделения проксимальной или дистальной части артерии приходится менять положение больного. Для обнажения среднего отдела или всей подколенной артерии предложен (Imparato, 1974) медиальный разрез с пересечением сухожилий pes anserinus и медиальной головки m. gastrocnemius. Redtenbacher и Karibath (1976) предлагают продлить этот разрез дистально с рассечением камбаловидной мышцы и ее сухожильной дуги для обнажения тибио-фибулярного ствола и его ветвей — малоберцовой и задней большебер-цовой артерий. Рассеченные мышцы не сшивают, а только адаптируют швом фасции. Необходимость в обнажении средней части подколенной артерии возникает обычно при операциях по поводу аневризмы или повреждения подколенной артерии и чрезвычайно редко— при реконструктивных операциях по поводу облите-рирующих заболеваний. Дистальный сегмент подколенной артерии лежит дистальнее подколенной ямки от конца канала, образованного головками m. gastrocnemius, до начала га. soleus. На этом участке практически не отходят боковые ветви и относительно редко наблюдается облитерация артерии, в связи с чем этот отдел часто используют для анастомоза с веной при бедренно-подколенном шунтировании. Для доступа к дистальной части подколенной артерии и к области ее разветвления обычно применяют медиальный разрез (тибиальный доступ; McCaughan, 1958; Morris с соавт., 1959, рис. 109, а, б). Разрез проводят по передне-медиальной поверхности в верхней трети голени: по нижнему краю pes anserinus и параллельно большеберцовой кости на 2 см медиальнее ее края длиной 9—12 см. Рассекают кожу, клетчатку (избегать повреждения v. saphe-na magna), собственную фасцию. Отводят медиальную головку m. gastrocnemius книзу (кзади) и вдоль задне-медиальной поверхности большеберцовой кости в глубине раны после
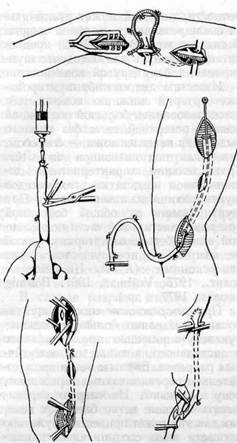
разделения клетчатки обнаруживают сосудисто-нервный пучок (рис. 109, в). Ближе к хирургу расположен п. tibialis, затем — v. poplitea и за ней — подколенная артерия. Вену и нерв обычно не выделяют или берут их вместе на держалку, а смещают кзади; рассекают и разделяют диссектором фасциальное влагалище между артерией и веной. С помощью диссектора отделяют артерию от вены и берут на катетер-держалку. Это облегчает последующее обнажение артерии на достаточном протяжении. При необходимости разрез продлевают в проксимальном направлении медиально с пересечением pes anserinus и медиальной головки m. gastrocnemius или S-образно в подколенной ямке с пересечением медиальной головки т. gastrocnemius, что обеспечивает также доступ к среднему сегменту артерии. Для обнажения области трифур-кации подколенной артерии — устья передней болынеберцовой артерии, тибио-фибулярного ствола, проксимального отдела задней большебер-цовой и малоберцовой артерий — необходимо продлить разрез в дисталь-ном направлении и частично пересечь m. soleus у места прикрепления к кости (рис. 109, г). Для достаточной экспозиции артерий обычно приходится пересекать и перевязывать переднюю большеберцовую вену и некоторые мышечные вены. Проксимальную часть передней большеберцовой артерии можно обнажить путем пересечения межберцовой мембраны. Некоторые хирурги (Evans с соавт., 1970, и др.) применяют для обнажения конечного участка подколенной артерии и проксимальных отделов берцовых артерий латеральный доступ с резекцией верхней части малоберцовой кости. Рис. 109. Медиальный доступ к дистальной части подколенной артерии и начальным отделам ее ветвей: а — г — этапы операции; 1 — схема разреза; 2 — икроножная мышца; 3 — камбаловидная мышца; 4 — подколенная вена; 5 — заднеберцовый нерв; 6 — подколенная артерия; 7 — передняя больше-берцовая артерия Медиальный доступ имеет важные преимущества перед другими: 1) обычно не требуется пересечения мышц и сухожилий, а также коллатеральных сосудов; 2) при необходимости выделения среднего сегмента подколенной или берцовых артерий разрез продлевают в соответствующем направлении без изменения положения больного; 3) из этого же доступа выделяют большую подкожную вену, необходимую для обходного шунтирования. Однако у некоторых больных накладывать анастомоз несколько неудобно вследствие глубокого расположения артерии. Техника тромбэндартериэктомии.В зависимости от протяженности и характера окклюзии применяют различные методы тромбэндартериэктомии. При открытой тромбэндартериэктомии, которую используют при ограниченной (3—5 см) окклюзии дисталь-ного отдела поверхностной бедренной или общей бедренной артерии, обнажают пораженный участок артерии и через продольную артериотомию удаляют тромб вместе с измененной ин-тимой. Производят боковую пластику артерии аутовенозной заплатой. Рекомендуется сохранять большую подкожную вену бедра и использовать для заплаты или конечный участок вены в области стопы, или ее дополнительную ветвь (v. accessoria) на бедре, или малую подкожную вену. Важно, чтобы заплата была соответствующей ширины и отсутствовало аневризмати-ческое выпячивание. Открытую тромбэндартеризкто-мию применяли при окклюзии поверхностной бедренной артерии на значительном ее протяжении (Edwards, 1960, 1962; Webster, 1966). В связи с травматичностью и большой продолжительностью операции, частыми осложнениями заживления раны в настоящее время этот способ реконструкции практически не используют. Однако в сочетании с обходным шунтированием веной в случае малого диаметра подкожной вены открытую тромбэндартериэктомию из поверхностной бедренной <артерии с последующей пластикой ее по типу заплаты из рассеченного вдоль узкого конца венозного шунта применяют и в настоящее время. Полуоткрытую тромбэндартериэктомию используют при окклюзии протяженностью более 3—5 см. Пораженный сегмент артерии обнажают на всем протяжении или только в области проксимального и дистального конца тромба. В области дистального конца закупорки артерию рассекают продольно на протяжении 1,5—2 см. На участке артериотомии облитерирующий цилиндр вылущивают под контролем зрения с помощью сосудистого шпателя и пересекают поперечно. Затем с помощью кольцевого дезоблитератора (рингстрипер Vollmar и другие) или интимотромб-экстрактора нашей конструкции отслаивают облитерирующий цилиндр в проксимальном направлении. При полуоткрытой методике артерию обычно рассекают также на участке проксимального конца окклюзии, что облегчает отслойку и удаление обтурирующего цилиндра между двумя разрезами артерии. Этим способом может быть удален тромб, закупоривающий цилиндр на большом протяжении (до 40—50 см). Особенно эффективно применение механических тромбэкстракторов в сочетании с газовой карбодиссекцией (А. А. Шалимов с соавт., 1973; Buff, Brunner, 1970, и др.). Субадвенти-циальное введение углекислого газа позволяет отслоить тромбинтималь-ный цилиндр, облегчает освобождение устьев боковых ветвей артерии. Нами усовершенствованы инструментарий и методика газовой тромбэндартериэктомии, предложен крио-карботромбэкстрактор, который объединяет в себе особенности газовой карбодиссекции и криохирургии. Тромбэндартериэктомию закрытым методом выполняют аналогичным образом через артериотомию без выделения артерии на всем протяже- нии, используя различные дезоблите-раторы, а также газовую карбодис-секцию. Тромбэндартериэктомию закрытым методом (вслепую) в дистальном направлении без выделения окклюзированного сегмента сосуда применяют лишь в исключительных случаях, учитывая опасность отслойки (флотации) края интимы под воздействием тока крови. Дисталь-ный конец удаленного тромбинти-мального секвестра следует тщательно осмотреть, он должен постепенно истончаться, иметь языкообразную форму без признаков отрыва. При подозрении на отрыв интимы выделяют этот участок сосуда и фиксируют край интимы к адвентицииП-образным швом. Целесообразно перекрыть край интимы венозной заплатой. В случае разрыва стенки сосуда или при невозможности отслоить и удалить тромбинтимальный секвестр на закрытом участке артерии последний обнажают и выполняют открытую эндартериэктомию. Оставленные обрывки интимы могут явиться причиной повторного тромбоза. С целью контроля просвета сосуда после полузакрытой интимотромбэктомии предложено применять ангиоскоп и удалять обрывки интимы с помощью специального инструмента в виде щеточки (Crispin, 1974). Применение его пока возможно лишь при реконструкции крупных сосудов. Мы применяли также эверсионную Тромбэндартериэктомию из поверхностной бедренной артерии. По нашим наблюдениям, результаты операции при успешном ее проведении хорошие, однако это вмешательство травматичное и может быть выполнено качественно у ограниченного количества больных. В настоящее время мы отказались от применения эвер-сионного метода. При тромбэндартериэктомии из поверхностной бедренной артерии рекомендуется с профилактической целью рассечь переднюю стенку нижнего отверстия канала приводящих мышц, включая сухожилие большой приводящей мышцы. Следует также устранить сужение устья или проксимальной части глубокой бедренной артерии. Для вымывания сгустков крови перед наложением шва временно снимают последовательно проксимальный и дистальный зажим или турникеты. Сильная пульсирующая струя крови из проксимального сегмента артерии и сильная струя — из дисталь-ного свидетельствуют о достаточной проходимости артериальных сосудов выше и ниже зоны облитерации. Непрерывный шов продольного сечения бедренных артерий, диаметр которых обычно меньше 6 мм, может вызвать сужение просвета сосуда, особенно на границе удаленной и оставленной интимы. Поэтому продольное сечение артерии чаще ушивают с помощью аутовенозной заплаты. Не рекомендуется использовать синтетическую ткань для пластики бедренных артерий. При этом следует стремиться, чтобы не было аневризмоподобного выпячивания заплаты. Некоторые хирурги (Wylie с со-авт., 1964; De Weese, 1966) предпочитают выполнять поперечную артерио-томию с тем, чтобы избежать применения венозной заплаты. Мы считаем, что поперечная ар-териотомия не обеспечивает достаточных условий для манипуляций и осмотра артерии, поэтому применяем ее очень редко. По мнению Cannon (1963), можно ушивать без заплаты и продольное сечение бедренных артерий. В случае атероматозно-язвенных изменений или кальциноза стенки артерии с поражением мышечной оболочки, при фиброзе артериальной стенки вследствие артериита, эндар-териита не следует применять Тромбэндартериэктомию. При безуспешной тромбэндартериэктомии лучше изменить план операции и выполнить обходное аутовенозное шунтирование. Техника аутовенозного шунтирования. Наиболее удобное положение больного — на спине с валиком в области подколенной ямки (Henry, 1957). В этом положении могут быть обнажены бедренные и подколенные артерии на любом уровне, а также выполнена поясничная симпатэкто-мия без изменения положения больного. Обнажают артерию в области проксимального и дистального концов ок-клюзированного сегмента. Центральный анастомоз у большинства больных выполняют с общей бедренной или поверхностной бедренной артерией в самой проксимальной ее части. Это обеспечивает анастомо-зирование с сосудом относительно большого диаметра, возможность ревизии и при необходимости тромб-эндартериэктомии. из глубокой бедренной артерии. Доступ типичный — в бедренном треугольнике, кнаружи на 1,5—2 см от проекции бедренной артерии. Для наложения дистального анастомоза, в зависимости от степени поражения подколенной артерии, обнажают начальную часть подколенной, дистальную часть поверхностной бедренной артерий в жоберовой ямке или дистальный сегмент подколенной артерии. По данным некоторых авторов, отдаленные результаты лучше при анастомозировании с общей бедренной и дистальной частью псдколен-ной артерий. Если выявляется сужение просвета проксимального сегмента подколенной артерии во время операции или по данным артериогра-фии, мы предпочитаем анастомозиро-вать шунт с дистальной частью подколенной артерии. При выделении артерии из этих же доступов одновременно обнажают подкожную вену и оценивают ее пригодность для шунтирования. При ре-версионном способе шунтирования не рекомендуется применять вены с минимальным диаметром менее 4 мм. Как и большинство хирургов, мы используем большую подкожную вену оперируемой конечности. После реконструкции бедренно-подколенного сегмента нередко возникает отек ко- нечности, который может увеличиться после резекции v. saphena magna. В связи с этим Bartos (1972) предпочитает применять для обходного шунтирования вену другой конечности. Известны два способа шунтирования артерий нижних конечностей: с использованием большой подкожной вены с реверсией ее и без полного выделения вены из ложа — способом, известным под названием «in situ». Сравнительная характеристика, достоинства и недостатки этих методов шунтирования изложены. ниже. При шунтировании от общей бедренной артерии к дистальной части подколенной или к берцовым артериям способ in situ имеет преимущества перед реверсионным (А. А. Шалимов с соавт., 1975; Vollmar, 1967; Bohmig ссоавт., 1977, и др.). При реверсионном способе шунтирования выделяют большую подкожную вену с помощью проксимального и дистального, а также промежуточных разрезов. Боковые ветви последовательно перевязывают и пересекают, вену извлекают. Не следует перевязывать боковые ветви близко к вене, так как это может привести к сужению просвета вены соединительнотканными волокнами адвентиции. Лигатуры должны быть надежными во избежание их соскальзывания при восстановлении артериального кровотока. Некоторые хирурги выделяют вену через один разрез на протяжении всего бедра. Заполняя венозный трансплантат физиологическим раствором с гепарином, проверяют его герметичность (рис. ПО). Раствор нагнетают под давлением и производят гидравлическое расширение трансплантата. При этом рассекают препятствующие его расширению соединительнотканные тяжи адвентиции. Мы вначале выполняем дистальный анастомоз. Это позволяет сократить время пережатия глубокой артерии бедра, а также максимально использовать наиболее широкую часть венозного трансплантата. Произво-
Рис. ПО. Этапы операции обходного ауто-венозного шунтирования методом реверсии (объяснение в тексте) дят продольную артериотомию подколенной артерии длиной 1—1,5 см. При необходимости удаляют атерому. Оценивают ретроградный кровоток и проходимость дистальных сосудов. С этой целью в берцовые артерии вводят сосудистые зонды или катетеры. Через катетер в дистальное сосудистое русло вводят физиологический раствор с гепарином. Дистальный анастомоз венозного трансплантата и подколенной артерии выполняют обычно конец в бок; при полной Закупорке проксимального и среднего сегментов подколенной артерии у некоторых больных мы выполняли анастомоз конец в конец. Применяют обычную технику анасто- моза обвивным непрерывным швом нитью 5—0 атравматической иглой. Большинство хирургов проводят шунт в подкожной клетчатке. Vollmar (1967) рекомендует проводить шунт в фасци-альном ложе m. sartorius. Диаметр туннеля не должен быть значительно больше, чем вены, поскольку это может привести к образованию гематомы вокруг шунта. Для образования туннеля и прогедения венозного трансплантата предложены различные приспособления (Rob и De Weese, 1967; Parsonnet и Driller, 1973; Blumenberg и Gelfand, 1974, и др.). Мы используем длинный корнцанг или специальный проводник с пластмассовой трубкой. Прежде чем проводить шунт, следует наполнить его раствором с целью устранения возможного перекрута шунта по оси. Проведение шунта в туннеле является ответственным этапом операции. Важно избежать перегиба, перекрута, избыточной или недостаточной длины шунта. Следующий этап — наложение проксимального анастомоза с бедренной артерией. Делают продольную артериотомию длиной 1,5—2 см на передне-медиальной стенке общей бедренной артерии над устьем глубокой артерии бедра. При выраженном об-литерирующем поражении общей и устья глубокой бедренной артерий отслаивают обтурирующий субстрат с помощью сосудистого шпателя или «клюва» сомкнутого москитного зажима от стенки артерии и пересекают в поперечном направлении. Затем производят эндартериэртомию из глубокой и общей бедренных артерий в проксимальном направлении. После извлечения тромбинтимального субстрата из глубокой артерии бедра проверяют ретроградный кровоток по характеру струи крови и степень сосудистого сопротивления при введении раствора гепарина через катетер. Восстановление кровотока в глубокой бедренной артерии является важным условием при любых рекон- структивных операциях на бедренных сосудах. Проксимальный анастомоз с бедренной артерией выполняют по типу конец в бок. В случае малого диаметра (меньше 4 мм) проксимальной части венозного шунта применяют один из способов расширения анастомоза (см. рис. 19, 21) или комбинированный шунт — производят открытую тромб-эндартериэктомию из проксимальной части поверхностной бедренной артерии и анастомозируют ее с более коротким венозным шунтом адекватного диаметра. Операция бедренно-подколенного шунтирования относится к технически сложным вмешательствам, поскольку приходится анастомозиро-вать сосуды среднего и малого диаметра. Чем меньше диаметр сосудов, тем сложнее техника анастомоза и тем больше вероятность технических ошибок. Совершенство операционной техники имеет решающее значение для успеха операции при реконструкции бедренно-подколенного сегмента. Чем дистальнее производят вмешательство, например на трифурка-ции подколенной и берцовых артериях, тем большее значение приобретает качество выполнения операции. Венозный шунт не должен быть слишком длинным (опасность перегиба) или слишком коротким (натяжение может привести к сужению шунта, несостоятельности анастомозов). Следует учитывать, что после иссечения венозного трансплантата вследствие эластичности он сокращается на V4 — 3/5 своей естественной длины. После снятия зажимов иногда возникает кровотечение между швами анастомозов. Обычно достаточно наложить салфетки на область анастомозов и оставить их в ране на 5—6 мин, чтобы кровотечение остановилось самостоятельно. У отдельных больных на кровоточащий участок накладывают дополнительные узловые или П-образные швы. Проверяют пульсацию сосудов дистальнее анастомозов. Для оценки эффективности восстановленного кровотока целесообразно измерять кровоток по шунту и бедренным артериям с помощью электромагнитного флоуметра. Артериография на операционном столе практически требуется только у некоторых больных с целью исключения различных технических ошибок. Раны ушивают послойно с оставлением под кожей резиновых выпускников. Техника операции бедренно-под-коленного шунтирования большой подкожной веной методом in situ изложена ниже. Наш опыт реконструктивного лечения больных с облитерируюгцими поражениями бедренно-подколенного сегмента основывается на 202 наблюдениях (1971—1977 гг). Окклюзионные поражения были обусловлены преимущественно атеросклерозом (170 больных), облитерирующим эндартериитом (26); у 6 больных наблюдались постэмболические окклюзии. Большинство больных были в возрасте 40—65 лет. Тяжелая степень ишемии конечности имела место более чем у 40% больных. Сопутствующие заболевания, являющиеся факторами риска операции (ишемическая болезнь сердца, церебральный атеросклероз, гипертоническая болезнь, сахарный диабет), отмечались более чем у половины больных. Более чем у 60% были распространенные поражения поверхностной бедренной и подколенной артерий. Обходное шунтирование выполнено у 141 больного, тромбэндартери-эктомия у 61 пациента. Применяли преимущественно (57 больных) полуоткрытую тромбэндартериэктомию с помощью сосудистых шпателей и интимотромбэкстрактора нашей конструкции. 4 больным произведена эвер-сионная эндартериэктомия. С целью предупреждения сужения сосудов применяли обычно боковую веноплас-тику заплатой, дистальный край интимы фиксировали П-образными швами и перекрывали заплатой. Ранние тромбозы шунта и дезоб-литерированных сосудов наблюдались у 13,8% больных. Ампутация конечности вследствие ишемии и послеоперационных осложнений выполнена почти у 10% больных. Летальность составила 2,9%, причем в группе больных, которым была произведена тромбэндартериэктомия, летальность составила около 5%. Таким образом, хорошие и удовлетворительные ближайшие результаты лечения отмечены у 84% больных. Ближайшие результаты существенно не отличаются в группах больных, которым произведены тромбэндартериэктомия и шунтирование веной, однако частота послеоперационных осложнений (кровотечение, нагноение ран) и летальность выше после тромбэндартери-эктомии. Дата добавления: 2014-06-28 | Просмотры: 1264 | Нарушение авторских прав |