|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Мышцы позвоночникаМышцы позвоночника под влиянием импульсов из нервной системы обеспечивают его сложнейшую ортоста-тику и динамику. Вопросы морфологии, физиологии и патофизиологии данного аппарата (иннервация, трофика, биомеханика, включая спиральную фиксацию и пр.) связаны со стержневыми проблемами вертеброневрологии, и о них речь будет в каждой главе. Здесь остановимся на деталях анатомии, представляющих интерес для вертеброневролога. Основные стороны анатомии удобно рассмотреть на примере мышц поясничного отдела позвоночника. Глава П. Некоторые сведения по анатомии и лучевой диагностике норм, и дистроф. пораженного позвоночника 11
Рис. 2.10. Длинные мышцы спины. Справа они показаны контурирующимися под поверхностным листком торако-люмбальной фасции (как это имеет место в положении стоя при легком наклоне вперед). Слева фасция надрезана. Тонкий медиальный край нижней части выпрямителя спины, слегка прикрывающий латеральную часть многораздельной мышцы, здесь не показан; мышечные контуры представлены так, как они определяются на живом визуально и при пальпации. В поясничной области различают восемь слоев: 1) кожа; 2) подкожная клетчатка; 3) поверхностная фасция; 4) глубокий слой подкожной клетчатки; 5) пояснично-грудная фасция; 6) три слоя мышц: выпрямитель спины, многораздельная, вращающие и межпоперечные; 7) костно-фасциальный слой; 8) предпозвоночные мышцы: большая и малая поясничные — с медиальной стороны и квадратная поясничная — с латеральной стороны. Таким образом, интересующие нас мышцы находятся между пятым и седьмым слоями. Под слоем подкожно-жировой клетчатки располагается поверхностная фасция, напоминающая нити паутины. Глубокими волокнами она соединяется с собственной фасцией. Собственная фасция — пояснично-грудная — плотная соединительнотканная оболочка, покрывающая весь поясничный отдел (рис. 2.10). Толщина ее на поперечном разрезе достигает 0,7-0,8 мм. Медиальный край фасции плотно сращен с надостистой связкой и остистыми отростками, а нижний край плотно срастается с крылом подвздошной кости и крестцом. В области наружного края выпрямителя спины вглубь и к середине (к поперечным отросткам) от поверхностного листка фасции отходит глубокий листок. Поверхностный и глубокий листки, прикрепляясь к позвоночнику на протяжении всего поясничного отдела и выше, образуют мышечное ложе, на поперечном разрезе имеющее форму треугольника. В это мышечное ложе заключен выпрямитель спины. Что касается мышц позвоночника, то заметим, что мы считаем обозначение всей этой группы спорным. Согласно данному выше определению позвоночника (не его скелета, а всей функциональной системы), межпозвонковые мышцы являются вертебральными, а не паравертебральными. В практических целях удобно называть позвоночными и поверхностные длинные мышцы, зоны начала и прикрепления которых расположены на позвонках. Позвоночные мышцы, включая мелкие мышцы глубокого слоя, иннерви-руются теми же грудными нервами, оболочечной ветвью которых является и синувертебральный нерв Люшка. Такой же является обратная ветвь грудного нерва (передняя ветвь — межреберная). Обратная (межпозвоночная ветвь) и иннер-вирует собственные мышцы позвоночника. Они по-разному развиты на разных уровнях в зависимости от особенностей функции мышцы. С учетом литературных данных и специальных анатомических исследований наших сотрудников И.З.Марченко (1972), Ш.С.Изосимовой и Л.А.Кадыровой (1979) важные для невропатолога сведения сводятся к следующему. Самой мощной и длинной мышцей поясничного отдела является выпрямитель спины — мышца, выпрямляющая позвоночник (рис. 2.11). Она залегает вдоль всего позвоночника от крестца до затылочной кости. Начинается от заднего отдела бугристости подвздошной кости, от дорзальной поверхности крестцовой кости, от остистых отростков нижних поясничных позвонков и отчасти от поверхностного листка грудо-поясничной фасции. Направляясь вверх, мышца делится в поясничной области на три части: латеральную — подвздошно-реберную, медиальную — остистую и расположенную между ними длиннейшую. В составе длиннейшей мышцы у 4 из 16 обследованных нашим сотрудником трупов четко выделялся самостоятельный пучок (Хижняк О.И., 1971). Он короче предыдущих и расположен под первыми двумя мышцами. Начинается он на гребне подвздошной кости, крестце и прикрепляется к поперечно- Ортопедическая неврология. Синдромология
Рис. 2.11. Короткие (сегментарные, глубокие) мышцы спины. Мышца, выпрямляющая позвоночник, убрана. му отростку третьего поясничного позвонка. Поэтому, по-видимому, указанный поперечный отросток часто бывает более развит, чем другие. По внешнему виду поясничная часть выпрямителя спины напоминает половинку писчего пера, острием обращенного вниз, и занимает пространство между XII ребром и крылом подвздошной кости. Общая длина этой части выпрямителя спины в зависимости от роста равна 16-21 см, ширина — 6-8 см. На уровне остистого отростка третьего поясничного позвонка мышечные волокна постепенно в виде клина (острие «пера») переходят в сухожилие, которое идет вниз, постепенно расширяясь, и на уровне первого крестцового позвонка достигает 3-4 см в ширину. На всем этом протяжении сухожилие сверху покрывает нижележащую многораздельную мышцу, как бы выполняя роль ее дополнительной фасции. Многораздельная мышца — одна из длинных мышц поясницы, относясь к поверхностному слою, хорошо определяется пальпаторно, а у худых субъектов — визуально. Одновременно она выполняет частично функции глубоких и коротких мышц. В связи с этим в нашей клинике данной мышце при обследовании больных уделяется особое внимание. Сверху и снаружи многораздельная мышца прикрыта выпрямителем спины. Ее полусухожильные пучки заполняют пространство между остистыми и суставными отростками позвонков на грудном и верхнем поясничном уровнях. Ниже третьего поясничного позвонка мышца постепенно расширяется, выходит за пределы линии суставных отростков и приобретает вид треугольника, вершиной обращенного вверх, а основанием — вниз. Проекцией ее на коже будут линии, проведенные: медиальная — по наружному краю остистых отростков, латеральная — отступая кнаружи от предыдущей линии на 1,5-2 см, до третьего поясничного позвонка. С этого уровня и вниз линия постепенно уклоняется кнаружи на 4-4,5 см от медиальной линии (см. рис. 2.11). Толщина и ширина мышцы неравномерны. Толщина на уровне второго поясничного позвонка составляет 3-3,5 см, а общая глубина залегания — 1,2-1,5 см. Эти сведения крайне важны для невропатолога. Они указывают, в какой мере фантастичными являются ставшие привычными представления о паравертебральных точках как якобы «корешковых». Прощупывая эту область, палец врача оказывает давление не на крупные нервные стволы, а на толстые фасции, сухожилия и чрезвычайно толстый мышечный слой с его нервными рецепторами. Многораздельная мышца в виде отдельных мышечных пучков начинается на крестце, задней ости крыла подвздошной кости, идет косо вверх под углом 70-80° снаружи внутрь и прикрепляется к верхушкам остистых отростков позвонков, перекидываясь через 2-4 позвонка выше. Начиная с четвертого поясничного позвонка и выше, мышечные пучки нижним концом прикрепляются к сосцевидным отросткам позвонков. Начальным местом прикрепления мышцы на поясничном уровне являются сосцевидные отростки, т.е. отростки суставных отростков верхних поясничных позвонков (Rauber А., 1903; Sobbota L., 1905; Воробьев В.П., 1938; Тонкое В.Н., 1962 и др.). Латеральный край многораздельной мышцы покрыт тонкой собственной фасцией, через которую хорошо просвечивают сухожилия мышечных пучков. Собственная фасция многораздельной мышцы хотя и тонкая, но довольно прочная на разрыв и, по-видимому, предназначена для сдерживания бокового напряжения этой мышцы. Волокна этой фасции идут в косом направлении винтообразно снизу вверх, изнутри кнаружи, пересекая в поперечном направлении ход мышечных волокон. Как уже упоминалось, в межмышечном пространстве между выпрямителем спины и многораздельной мышцей проходят кровеносные сосуды. Глава II. Некоторые сведения по анатомии и лучевой диагностике норм, и дистроф. пораженного позвоночника 29 К длинным мышцам поясницы относят и вращающие. Имеются длинные, более поверхностно расположенные, и короткие — глубокие. Длинные вращающие мышцы напоминают сигары, расширенные в центре и суживающиеся к периферии. Нижний конец их сухожильный, верхний — мясистый. Протяженность длинных мышц колеблется от 5 до 9 см. Более длинные расположены между I и II, II и IV поясничными позвонками и достигают 9 см. Короткие расположены между II грудным и II поясничным и III и V поясничными позвонками и равны 4,5-5 см. Мышечные пучки сухожильным концом начинаются на сосцевидных отростках, идут вверх под углом 70-75°, перебрасываются через один позвонок и прикрепляются к основанию остистого отростка. Глубина их залегания — 2-3 см, увеличивается в ка-удальном направлении. Длина коротких — 2,5-3 см, ширина — 0,8-1,2 см, толщина — 0,4-0,5 см. Нижним концом мышечные пучки начинаются там же, где и длинные, идут вверх под углом 60-70° медиально, прикрепляются к основанию остистого отростка и к дуге вышележащего позвонка. В нижней точке прикрепления мышечные пучки имеют интимную связь с капсулой межпозвонкового сустава. Короткие мышцы позвоночника представлены межостистыми и межпоперечными. Межостистые мышцы, парные, в количестве 2-3 с каждой стороны, начинаются и прикрепляются к остистым отросткам. Мышечные волокна идут не строго вертикально вверх. Под углом 75-80° они отклоняются вентрально, имеют подобно латеральным межпоперечным мышцам треугольную форму, обращенную вершиной вверх и внутрь, основанием — вниз. Вершина сухожильна, основание мясисто. Медиальной поверхностью указанные мышцы плотно прилегают к межостистой связке, латеральной — к вращающим и многораздельным мышцам. Эти мышцы непостоянны на всем протяжении поясничного отдела позвоночника. Так, у 9 из 16 трупов нашим сотрудникам не удалось их выделить между IV и V поясничными позвонками и первым крестцовым. Возможно, их препаровка на этом уровне требует каких-то особых приемов, но в литературе указаний по этому поводу нет. Межпоперечные мышцы, согласно нашим исследованиям, состоят из двух самостоятельных пучков: вентральных и дорзальных. Све- дения, содержащиеся в некоторых атласах о делении межпоперечных мышц на медиальные и латеральные, требуют пересмотра (рис. 2.11 ирис. 4.9). Т.к. функция этих мышц крайне важна для деятельности позвоночного сегмента, приводим детальное их описание. Вентральные межпоперечные мышцы простираются между поперечными отростками смежных позвонков широким вертикальным пучком на протяжении почти всего поперечного отростка. С вентральной стороны эти мышцы имеют хорошо выраженную фасцию. Их толщина, «мощность», возрастает в каудальном направлении от 1-1,5 мм между первым и вторым позвонками до 4-5 мм между четвертым и пятым. Они наиболее длинны между вторым и третьим позвонками — 3,3-3,5 см. Дорзальные межпоперечные мышцы в первых двух межпоперечных промежутках делятся на ясно выраженные медиальные и латеральные пучки. Медиальные протягиваются от добавочного отростка вышележащего позвонка до поперечного отростка нижележащего, латеральные — между поперечными отростками. Эти мышцы обычно, но не всегда, сверху мясисты, а в нижней части сухожильны. По нашим данным (Марченко И.З., 1972, 1995), дорзальные межпоперечные и вращательные (медиальная группа) — преимущественно фиксирующие, а более латеральные межпоперечные и вращающие мышцы — рычаговые, фазические. В следующих промежутках дорзальные мышцы чаще представлены одним пучком, расположенным между добавочными отростками смежных позвонков. По направлению книзу эти мышцы, в противоположность вентральным, становятся все более сухожильными и тонкими: 3-4 мм в первом и 0,8-1,1 мм в четвертом промежутках. Угол наклона дорзальных мышц во фронтальной плоскости по отношению к вертикали уменьшается от 30° в верхних сегментах до 0° в нижних сегментах. Обнаруживались также самостоятельные мышечные пучки, переходящие на гребень подвздошной кости от поперечных отростков четвертого и пятого поясничных позвонков, и пучки, переходящие с поперечного отростка пятого позвонка на латеральные части крестца. Межпоперечные мышцы подобны вантам на корабле, удерживающим мачту в вертикальном положении (Лебедкин СИ., Гер-
Рис. 2.12. Формирование лордоза за счет большой поясничной мышцы: а — схематическое изображение нижнепоясничного позвонка (вид сверху). Корень дужки своим наружным краем является продолжением боковой поверхности тела позвонка; б — схематическое изображение верхнепоясничного позвонка (вид сверху). Корень дужки отходит медиальнее. Остается участок задней поверхности тела позвонка (стрелка), где и прикрепляются глубокие пучки большой поясничной мышцы; в — схематическое изображение поясничного отдела позвоночника (вид сбоку) и некоторых пучков большой поясничной мышцы. Видно, что прикрепляющиеся к верхнепоясничным позвонкам мышечные пучки обеспечивают лордозирование. Ортопедическая неврология. Синдромология
ко П.Я., 1963). Глубина залегания мышечных пучков увеличивается в каудальном направлении, для дорзальных пучков она равна 2,5-3 см, для латеральных колеблется от 3,5 до 5 см. Они участвуют в разгибании позвоночного сегмента. Кроме того, одностороннее сокращение латеральных пучков вентральных межпоперечных мышц, судя по всему, приводит и к боковому сгибанию — сколиозированию в данном позвоночном сегменте. Между вентральными и дорзальными пучками у основания поперечного отростка над его верхним краем проходит сосудисто-нервный пучок, ветви которого иногда с вентральной стороны огибают мышечные пучки вращающих мышц, выходя на «поверхность» между вращающими и межостистыми мышцами. Под выпрямителем спины на всем протяжении поясничного отдела располагается глубокий листок фасции, который в виде веера прикрепляется к верхушкам поперечных отростков, XII ребру и подвздошной кости. В средней части глубокого листка имеются 3-4 овальных отверстия для прохождения кровеносных сосудов. Осторожно иссекая фасцию, можно обнаружить квадратную мышцу поясницы. Квадратная мышца поясницы — плоский тяж, внизу прикрепляющийся к крылу подвздошной кости, вверху — к XII ребру, с медиальной стороны — к поперечным отросткам. Большая поясничная мышца лежит кпереди от квадратной. Своей дорзальной поверхностью она прилежит к передней поверхности поперечных отростков поясничных позвонков. Глубина залегания большой поясничной мышцы неодинакова. Она увеличивается в каудальном направлении и колеблется от 3,5 до 5,5 см на уровне IV-V поясничных позвонков. Эта мышца начинается от боковой поверхности тела XII грудного и поясничных позвонков кроме пятого, передней продольной связки, межпозвонковых дисков, поперечных отростков и их связок. Мышечные пучки прикрепляются на теле XII грудного позвонка и первого поясничного несколько кзади, в 0,5-0,7 см от вертикальной оси тела этих позвонков. Чем ниже расположен позвонок, тем более кпереди смещается место прикрепления этой мышцы. Так, на четвертом поясничном позвонке место прикрепления большой мышцы поясницы находится приблизительно на расстоянии 1 см кпереди от вертикальной оси тела позвонка. Таким образом, создается впечатление, что верхние пучки этой мышцы являются антагонистами нижних. Если же рассматривать действие этой мышцы в положении стоя, то и верхние, и нижние ее пучки выполняют одну и ту же работу — формируют лордоз. Верхние пучки тянут «свои» позвонки несколько кзади, нижние — кпереди (рис. 2.12). Мышцы позвоночника в области малоподвижного грудного отдела развиты меньше, чем в поясничном и шейном отделах. Это, во-первых, мышцы межостистые, межпоперечные, а также мышцы, поднимающие ребра. Их пучки веерообразно расходятся от поперечных отростков к углам нижележащих ребер и прикрыты выпрямителем спины. Это, во-вторых, короткие мышцы: выпрямляющая позвоночник, или (неудачно) крестцово-остистая. На грудном уровне она составлена тремя стволами. Наиболее мощный, средний — длиннейшая мышца спины. Она начинается от поперечных отростков поясничных и нижних шести грудных позвонков и, следуя вверх, прикрепляется к поперечным отросткам всех грудных позвонков и к углам десяти ни-
жних ребер. Кнутри от этого ствола располагается медиальный ствол — остистая мышца спины. Она начинается от остистых отростков верхних поясничных и двух-трех нижних грудных позвонков, прикрепляясь к остистым отросткам верхних (Тц-Tvn) позвонков. Кнаружи от длиннейшей располагается подвздошно-реберная мышца спины. Начинаясь вблизи углов нижних пяти-шести ребер, она прикрепляется узкими сухожилиями к углам верхних пяти-семи ребер. Дистрофические изменения в этой мышце и ее болезненность нередко оказываются причиной ошибочного диагноза плеврита (Kelly M., 1944) или грудной жабы (Good M.G., 1950). Выпрямитель спины прикрывает поперечно-остистую мышцу. Входящая в ее состав многораздельная мышца, которая на поясничном уровне определяется визуально и пальпаторно, здесь располагается весьма глубоко. Ее косые пучки идут снаружи кнутри, снизу вверх от поперечных отростков к остистым. Еще глубже в том же направлении проходят пучки вращающих мышц, а поверхностнее, ближе к выпрямителю спины и более длинными пучками располагается полуостистая мышца спины. Функция названных трех частей поперечно-остистых мышц — вращение при одностороннем и разгибание при двустороннем действии. Чем глубже слои этих мышц, тем короче их пучки и тем локальнее их воздействие. Чем поверхностнее слои вращающих мышц, тем более обширно по протяжению позвоночного столба указанное воздействие. Разгибатели спины частично действуют и как вспомогательные мышцы вдоха. Если, кроме перечисленных мышц, учесть также и мускулатуру передней брюшной стенки, противостоящую опрокидывающему моменту, то станет ясной аналогия, которую провел Н.А.Бернштейн (1926): мышцы вокруг позвоночника подобны по своей функции растяжкам или вантам цепочной мачты (рис. 2.13). По мнению этого автора, мышцы туловища — это не только двигательный, но и структурный элемент, без которого прочность позвоночника мало отличается от нуля. Согласно результатам анатомо-физио-логических исследований Э.Ю.Остен-Сакена (1926), вынутый из трупа позвоночник обладает большей подвижностью, чем туловище у живого человека, у которого движения эти тормозятся функцией мышц. Защита костно-хрящевых и связочных структур позвоночника за счет его мышечного футляра особенно четко выступает при резких физических напряжениях. Согласно A.Schanz (1927), человек перед Глава П. Некоторые сведения по анатомии и лучевой диагностике норм, и дистроф. пораженного позвоночника
Рис. 2.14. Работа одновременного рефлекторного сокращения всех мышц туловища на сжатие позвоночника. подъемом тяжести, защищая позвоночник от перегрузки, как бы натягивает вокруг него «пневматическую шину»: он сначала делает глубокий вдох, замыкает голосовую щель, напрягает грудные и брюшные мышцы. Эта «шина» должна принять на себя часть давления поднимаемой тяжести (рис. 2.14). В таком мышечном корсете особую роль играет повышаемое при напряжении брюшных мышц внутри-брюшное давление, обеспечивающее опору для поясничного отдела позвоночника спереди (Сазонов В.П., 1986). Следовательно, мускулатура туловища не только является компенсатором статической недостаточности позвоночника, но и выполняет по отношению к нему защитную функцию. Позвоночник является, таким образом, весьма жесткой конструкцией. В поясничной области ему приходится выдерживать тяжесть всего туловища с руками и головой и преодолевать изгибающие моменты этого груза, а также внешнего воздействия при нарушении равновесия, т.е. деформации всех видов: сжатие, растяжение, изгибы, кручение. 2.1.5. Кровоснабжение Кровоснабжение грудного и поясничного отделов позвоночника обеспечивается ветвями аорты, шейного отдела — позвоночной артерией. Соответствующие корешковые артерии проникают через межпозвонковые отверстия в позвоночный канал. Один или два крупных артериальных ствола вступают в тело каждого позвонка сзади. Последние делятся на четыре ветви, которые, направляясь вперед, идут вверх, вниз, вправо и влево. Артериальные стволики, подходящие к поверхности позвонка, анастомозируют с сосудами длинных связок. Нередко один артериальный источник питает два позвонка. В последнем случае инфекционный, например туберкулезный, процесс может начинаться в области диска. Кровоснабжение поясничной части позвоночника со всеми его органотканевыми компонентами осуществля- ется через поясничные артерии — пристеночные ветви брюшной аорты. Это четыре парных сосуда, отходящие от задней стенки аорты и направляющиеся латерально на уровне I-IV поясничных позвонков. Две верхние ветви проходят позади ножек диафрагмы, две нижние — позади большой поясничной мышцы. Над поясничными артериями перекидываются соединительнотканные тяжи в виде мостиков, и оба сосуда оказываются расположенными в своеобразных костно-фиброзных каналах, которые предохраняют артерии от сдавливания. Достигнув поперечных отростков позвонков, каждая поясничная артерия у межпозвонкового отверстия делится на переднюю и заднюю ветви. Передняя, идя позади квадратной мышцы, направляется к передней стенке живота, а задняя идет к мышцам и коже поясницы. Перекидываясь над спинномозговым нервом, каждая дор-зальная ветвь у заднего края межпозвонкового отверстия делится на латеральную и медиальную мышечно-костные ветви. По пути к мышцам задние ветви отдают спинальные ветви. Поданным В.Н.Кравчук (1975), они чаще исходят непосредственно из поясничных артерий. Как правило, спи-нальная ветвь распадается на два артериальных сосуда, из которых один направляется к передней стенке позвоночного канала, другой — к спинному мозгу. К задней стенке позвоночного канала отходит самостоятельно артериальный сосуд or дорзальной ветви поясничной артерии на уровне заднего края межпозвонкового отверстия. Передние ветви вступают в межпозвонковые отверстия и направляются, как уже было упомянуто, к передней стенке позвоночного канала. Кровоснабжение диска претерпевает значительные изменения в течение онтогенеза. До 25-26-летнего возраста обеспечивается ветвями шести сосудов: двух дорзаль-ных, двух вентральных, двух аксиальных. Артериальные веточки создают мостообразные соединения — «аркады». Сосуды проникают в диски из тел позвонков (Obermuth H., 1930). Сплетения сосудов гуще на передней поверхности дисков (Радченко Е.И., 1958). С завершением периода роста тела, к 25-26 годам сосуды диска облитерируются уже полностью, питание осуществляется диффузией через гиалиновые пластинки. Это «идеальное» (Obermuth H., 1930; Coventry M., 1945), т.е. бессосудистое, состояние диска сменяется в пожилом возрасте состоянием изнашивания. В месте надрывов идет врастание сосудов, но эта реваскуляриза-ция диска относится уже к явлениям патологическим. Венозный отток от позвонков, твердой мозговой оболочки и частично от спинного мозга осуществляется мелкими венами, идущими рядом с одноименными артериальными стволиками. Эти мелкие вены несут кровь в венозные магистрали, расположенные внутри позвоночного канала. Два передних внутренних позвоночных сплетения называются продольными позвоночными синусами. Они идут между твердой мозговой оболочкой и задней продольной связкой. Два задних внутренних позвоночных сплетения находятся впереди дужек. Эти продольные магистрали связаны между собой поперечными венами. Из венозных магистралей кровь оттекает через ответвления, идущие в межпозвонковых отверстиях в сторону позвоночных вен (Baacke H., 1957). Веноспондилографические исследования показали, что вены позвоночника, с одной стороны, и вены спинного мозга и его оболочек, с другой стороны, обособлены, не имеют выраженных анастомозов (Begg А., 1954; Регеу О., 1956; Schobinger R., 1960). Ортопедическая неврология. Синдромология
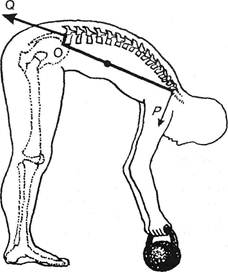
2.1.6. Иннервация позвоночника До недавнего времени считалось общепринятым, что костные, эпидуральные и оболочечные структуры в области позвоночника иннервируются преимущественно возвратным нервом (синонимы: синувертебральный, менингеаль-ный, оболочечный нерв — Luschka H., 1850)1. Это чувствительный нерв. Его волокна возникают в спинальных мозговых ганглиях и оставляют канатик несколько дистальнее их. Подобно тому, как возвратный менингеальный нерв Арнольда направляется из Гассерова ганглия кзади к оболочкам, к мозжечковому намету, также и из спинальных ганглиев подобный нерв — синувертебральный — возвращается в позвоночный канал через свое же межпозвонковое отверстие. Войдя в позвоночный канал и делясь на ветви, он направляется вверх и вниз (Tsukada К., 1938; Roof P., 1940). Ветви одной и другой стороны встречаются в области задней продольной связки. Иннервация задней стенки позвоночного канала обеспечивается ответвлениями или от указанных нервов, или от белых соединительных ветвей. Имеется «перекрывание» соседних зон, что объясняет широкое распространение поясничных болей при грыже лишь одного диска. Термин «менингеальная ветвь» не полностью отражает назначение нерва, т.к. он иннервирует не только твердую мозговую оболочку, но и надкостницу тел и дужек позвонков, включая венозные эпидуральные сплетения (Ткач З.А., Зяблое А.И., 1964). В его состав входят мякотные афференты, через которые следуют импульсы к телам клеток спинальных ганглиев. Таким образом, болевые и рефлекторные проявления при патологии в области позвоночного канала в первую очередь обусловлены поражением окончаний возвратного нерва Люшка. Нейропептид Р, участвующий в сенсорике и проводимости, был обнаружен в задней продольной связке и его не оказалось в фиброзном кольце и желтой связке (Korkala О. et ai, 1985). Ряд особенностей болевого синдрома объясняется тем, что нерв Люшка является не только соматическим, но и вегетативным. Отходя одной более толстой ветвью от общего ствола спинномозгового нерва, он двумя другими тонкими отходит от серых соединительных ветвей ближайших ганглиев симпатического ствола и от поясничного сплетения (Отелин А.А., 1965; Suseki К. et ai, 1996). На шейном уровне, где имеется сплетение позвоночной артерии, симпатические волокна к задней стенке идут от него. Все названные нервы разветвляются в костях, связках, сосудах и оболочках спинного мозга. Благодаря макро- и микроскопическому исследованию под бинокулярной лупой, удалось получить уточненные сведения об иннервации позвоночника (Отелин А.А., 1965; Bogduk N., 1988). Оказалось, что каждый позвонок получает до 30 нервных стволиков, из которых часть идет глубже надкостницы самостоятельно или сопровождая сосуды. Источниками стволиков являются: 1) канатик; 2) его задняя ветвь; 3) передняя ветвь; 4) нерв Люшка; 5) симпатические узлы пограничного ствола; 6) серые соединительные ветви. Наибольшее количество веточек в области шейных позвонков отделяется от симпатического ствола и нерва Люшка. Волокна из симпатического ствола создают сплетения на боковой поверхности пары позвонков. Инкапсулированных рецепторов здесь нет, а имеются свободные нервные окон- чания в виде остриев, пуговок, петелек, что объясняет высокую болевую чувствительность надкостницы. В других частях позвонка, в надкостнице также содержится мало инкапсулированных рецепторов. От канатика три-четыре ветви направляются в дужку и корень поперечного отростка, в толщу желтых связок. От задней ветви канатика волокна идут в капсулу сустава и остистый отросток. При этом надкостничные волокна ответвляются от стволиков, иннерви-рующих глубокие мышцы спины. Наиболее обильно снабжена свободными и инкапсулированными рецепторами надкостница в области межпозвонковых отверстий. На шейном уровне ветви синувертебрального нерва направляются вверх, иннервируют капсулу соответствующего диска, ее поверхностные и глубокие слои (Bogduk N., 1988). Чувствительные волокна связок позвоночника и твердой мозговой оболочки идут в составе нерва Люшка. Субдуральные волокна этих нервов особенно выражены в шейном отделе. Безмиелиновые нервные волокна обнаружены в передних и задних продольных связках и в фиброзном кольце (Jung A., BrunschwigA., 1932; Мальков Г.Ф., 1946; Lindeman К., Kuhlendahl Н., 1953; Sturm А., 1958; Fernstrom U., 1960 и др.). P.Roofe (1940) установил, что фиброзное кольцо иннервиру-ется обнаженными окончаниями тонких безмиелиновых волокон. В боковых его отделах А.А.Отелин (1965) находил осумкованные фатерпачиниевы тельца. В задней продольной связке волокна оканчиваются в форме клубочков. Некоторые волокна связаны с кровеносными сосудами. Все анатомы и физиологи сходятся на том, что существует общность чувствительной иннервации капсул позвоночных суставов, связок и мышц, сходство тех же рецепторных телец Руффини и Пачини. При этом, однако, отмечают и некоторые особенности рецепторики капсул суставов. V.D.Wyke (1967, 1979) в согласии с данными других авторов выделяет в суставных капсулах 4 типа рецепторов: 1,11 и III — механорецепторы, IV— ноцицепторы. I тип образован инкапсулированными тельцами, волокна II тип образован инкапсулированными коническими и продолговатыми тельцами, волокна хорошо миелинизированы. Эти рецепторы, быстро адаптирующие глубокие слои капсулы к растяжению, оказывают рефлекторно-фа-зические воздействия на мускулатуру позвоночника и конечностей и вызывают кратковременное пресинаптическое торможение ноцицептивных импульсов. III тип — типичные рецепторы связок и мест прикрепления сухожилия к кости. По форме это длительно адаптирующие органы Гольджи. Их нет в капсулах суставов. Образованы одиночными веретенообразными широкими тельцами, волокна обильно миелинизированы, возможно, тоже тормозят ноцицептивные импульсы. IV тип — неинкапсулированные, голые (свободные), тонко миелинизированные ноцицепторы, повсеместно встречающиеся в фиброзных тканях связок, капсул и быстро реагирующие на механические и химические раздражения. Они вызывают боль и рефлекторные ответы поперечно-полосатых и гладких мышц. 1 По свидетельству A.Steindler (1940), нерв был описан J.Purkinge еще в 1845 г. Глава П. Некоторые сведения по анатомии и лучевой диагностике норм, и дистроф. пораженного позвоночника 33 Следует, однако, указать, что вопрос об иннервации фиброзного кольца остается спорным. A.Jung и A.Brunschwig (1932), G.Wiberg (1949), C.Hirsch и Schajowich (1953), D.Stellwell (1956) нервных окончаний в нем не нашли. В иннервации диска и других образований позвоночника вегетативные нервы принимают существенное участие (см. 6.1.5.2). Что же касается нижнепоясничных корешков, то они лишены симпатических волокон. Известно, что Якобсонов спинальный симпатический центр и соответствующие эфферентные симпатические волокна в составе передних корешков, а также белые соединительные ветви отсутствуют ниже II поясничного спинального сегмента. Источник вегетативных нарушений при патологии нижнепоясничного уровня следует искать не в сдавленном корешке, а в других структурах. Передние ветви спинальных нервов образуют сплетения. Иннервация посегментарная. Задние ветви тех же нервов иннервируют глубокие мышцы, кожу шеи, спины и крестцовой области. Выйдя из задних межпозвонковых отверстий, они ниже грудных ПДС и крестцово-подвздошных связок образуют коннективы — заднее пояснично-крестцо-во-копчиковое сплетение (Trolard Р., 1882; Соколов В.В., 1947). Особенно обильное скопление связей, петель отмечено в задней длинной крестцово-подвздошной связке кнаружи от двух верхних крестцовых отверстий. Ветви нижних крестцовых и копчиковых ветвей объединяются в задних крестцово-поясничных связках. 2.2. Дистрофические поражения позвоночника и их лучевая диагностика Представления о дегенеративных и дистрофических процессах в позвоночнике и соответствующие дефиниции меняются по мере приобретения все новых фактов макро-, микро- и рентгеноанатомии (Rokitansky К., 1844; Рохлин Д.Г., 1930, 1941; ШенкА.К., 1935; Каган М.И., 1937; Та-гер И.Л., 1949-1971; Гейнисман Я.И., 1953; Рубашева А.И., 1961, 1967; Жарков П.Л., 1981, 1983 и др.). Во избежание терминологического и понятийного разночтения считаем целесообразным опираться на классические труды G.Schmorl, HJunghans (1932) и Н.С.Косинской (1961, 1966). В последней работе строго различаются проявления изношенности, т.е. возрастные изменения — спондилез, и патологии, дегенеративно-дистрофические поражения — остеохондроз. Ранняя возрастная изношенность позвоночника является выражением недостаточного биологического совершенства человека. Это его дань природе за переход в вертикальное положение (Reischauer F., 1955; Sturm A., 1968; Сак Н.Н., 1990). На данном филогенетическом этапе нижнешейные и нижнепоясничные отделы позвоночника с его мышцами оказались в неблагоприятном положении. Перегрузки падают на короткое плечо системы рычага первого рода, на поясничную область (рис. 2.15). Длинное плечо рычага — туловище удлиняется при вытянутых вперед руках. В теоретической механике считается, что общий вес тела сконцентрирован в центре тяжести — вся масса тела как бы сосредоточена в этой точке. У мужчины ростом 165 см и весом 60 кг общий центр тяжести для верхней половины
Рис. 2.15. Один из рычаговых механизмов позвоночника. Перегрузка пояснично-крестцового диска в момент подъема тяжести определяется действующими силами рычага первого рода с точкой опоры О. Соотношение его длинного плеча (Р, туловище) и короткого (ниже точки опоры — часть поясницы) — '/9. Поэтому в нижнепоясничном отделе позвоночника при подъеме тяжести возникает растягивающая сила Q, которая в 10 с лишним раз больше нагрузки Р. тела до таза, т.е. той его части, которая своим средним весом в 29 кг оказывает давление на пресакральныи диск, располагается на 14 см выше центра тяжести туловища в области I поясничного позвонка, а от пресакрального диска — на высоте 32 см. При вытянутых вперед руках этот центр находится на высоте 37 см и впереди от фронтальной плоскости на 6 см (Огиенко Ф.Ф., 1970). F.Bradford и R.Spurling (1945), S.Mathiash (1956) произвели расчеты силы, действующей по закону рычага на пресакральныи диск в момент наклона тела при удерживании груза в вытянутых вперед руках. Были получены ориентировочные цифры: у первых авторов — 1600 фунтов, у второго автора — 1500 кг при удерживании груза в 100 кг. Согласно расчетам Ф.Ф.Огиенко (1969), в момент отрыва груза от пола позвоночник подвергается компрессии, превышающей исходную нагрузку по меньшей мере в 9,5 раза. Эта сила амортизируется дисками. Если в них имеются дегенеративные изменения, легко может возникнуть разрыв фиброзного кольца, выпадение пульпозного ядра. По расчетам A.Nachemson (1976), у человека весом 70 кг при наклоненном вперед туловище под углом 20° удержание руками груза в 15 кг сопровождается нагрузкой в 200 кг на диски Lni-iv-Liv-v- Эта нагрузка уже составляет 300 кг, когда угол наклона достигает 70°. Такая же большая нагрузка в 300 кг возникает и в момент наклона туловища на 20° при подъеме груза в 50 кг. Столь неблагоприятные отношения и создают условия для раннего изнашивания дисков в нижнепоясничном и нижнешейном отделах — «плата за прямо-хождение». В зависимости от характера движения позвоночника точкой опоры могут быть при сгибании (последовательно) пульпозное ядро, передние края диска или смежных позвонков; при разгибании — пульпозное ядро, меж- 2-886 Ортопедическая неврология. Синдромология
позвонковые суставы и даже остистые отростки; при наклонах — пульпозное ядро и один из суставов. В обычном вертикальном положении люмбосакральный диск мужчины весом 60 кг и ростом 165 см испытывает нагрузку 1,35 кг/см2. При вытянутых же горизонтально вперед руках позвоночник проявляет функцию рычага 1 -го рода. Его длинное плечо, простирающееся от точки опоры — люмбосакраль-ного диска вверх, удлинено за счет вытянутых рук. В этих условиях сила сжатия диска составит 66 кг. Если в вытянутых руках удерживать груз в 10 кг, то и на этот раз для сохранения равновесия момент противодействующей силы мышц-разгибателей спины должен быть равным моменту силы тяжести верхней половины тела, но с добавлением силы груза. В данном случае, по расчетам Ф.Ф.Огиенко (1970), общая сила сжатия диска составляет уже 26 кг. При легком наклоне вперед эта сила увеличивается вдвое сравнительно с обычным ортоградным положением, составляя 60,6 кг, а при сгибании туловища под углом 90° она уже составляет 210 кг, т.е. превышает нагрузку в вертикальном положении в 7 раз. Если при этом удерживать груз в 30 кг, она уже составляет 480 кг. В этом положении противодействующая сила реализуется уже за счет одних лишь пассивных, главным образом связочных, элементов — мышцы уже выключены (Floyd F., Silver P., 1950; Эниня Г.И., 1959 и др.). Отсюда частота разрывов межостистых связок ниже остистого отростка IV поясничного позвонка (Risanen P., 1960; Селиванов В.П., 1966). Если в этом положении не удерживать груз, а отрывать, поднимать с пола, сила сжатия также составит 480 кг, но она может быть и значительно большей, т.к. необходимо преодолеть еще инерцию массы. Позвоночник в данном варианте выполняет уже функцию особого рычага III рода: обе силы располагаются по одну сторону от точки опоры, и активная сила находится ближе к ней. При изучении распилов более 3000 позвоночников человека G.Schmorl и H.Junghans (1929) наблюдали дистрофические изменения в перегружаемых нижнепоясничных и нижнешейных дисках. С годами дегенеративно-дистрофические изменения дисков и прилежащих костно-фиброзных тканей прогрессируют, начиная с 3-4-го десятилетия и становясь к старости уделом всех людей. Фиксирующие (иммобилизующие) разрастания тел позвонков, связок — это приспособительные физиологические механизмы защиты от микро- и макротравматизации. Таков деформирующий спондилез. 2.2.1. Деформирующий спондилез Деформирующий спондилез в своем наиболее распространенном варианте является следствием первичных дистрофических изменений фиброзного кольца с отторжением его шарпеевских волокон от костной краевой каемки тела позвонка. При движениях позвоночника студенистое ядро, сохраняющее свою упругость, вытесняет в сторону фиброзное кольцо. Это усиливает нагрузку на края тел позвонков и приводит также к натяжению передней продольной связки, которая обызвествляется в месте своего прикрепления к каемке. Так, по современным воззрениям, об- разуются спондилотические разрастания — «клювы», «усики», кольцевидный остеофитоз. При последующем разрастании у смежных позвонков образуются фиброзные и костные соединения. Высота тел и межпозвонковых дисков существенно не изменяется, замыкающие пластинки не всегда утолщаются. Согласно данным И.Л.Клионера (1957) и Т.П.Виноградовой (1957), костные «спондилотические» выступы — не обызвествленные связочные структуры, сросшиеся с позвонком, а продолжение спонгиозы тела позвонка, губчатая ткань. Существуют и другие варианты формирования тех же спондилотических разрастаний, например локальных травматических или компенсаторных над очагом туберкулезного спондилита (Шенк А.К., 1935; Короткша PH., 1960). Так или иначе, при спондилезе позвоночника сегмент не расшатан, а, наоборот, фиксирован костными разрастаниями за счет увеличения поверхности тел позвонков и суставных отростков. Рентгенологические симптомы спондилеза характеризуются, во-первых, распространенностью процесса, захватом не одного, а многих сегментов (исключение — гигантские локальные разрастания при травме). Они представлены, во-вторых, деформацией тел позвонков, передними и боковыми выступами тел позвонков. Эти выступы, в отличие от костных разрастаний, наблюдаемых при остеохондрозе, направлены не горизонтально, а вертикально. Высота дисков долго остается нормальной. 2.2.2. Остеохондроз1 Термин внедрен в клиническую литературу A.Hildebrandt (1933). В начальной стадии нет изменения фиброзного кольца и гиалиновых пластинок. В основе процесса лежит первичное поражение пульпозного комплекса взрослого человека. В начальной стадии наступает высыхание и некроз ткани ядра, потеря его тургора. В центре образуется полость с крош-кообразным содержимым. Эту стадию G.Schmorl (1932) обозначил как хондроз. Затем начинается секвестрация и фрагментация внутренних слоев фиброзного кольца с разрушением его волокон от центра к периферии. Наружные волокна выпячиваются в угол между телом позвонка и передней продольной связкой. Со временем, наряду с изменениями фиброзного кольца и гиалинового хряща, уплотняются подхря-щевые пластинки, на них определяются мелкие хрящевые разрастания (макро- и микроскопические исследования Coventry M. et al., 1945). В.С.Майкова-Строганова (1959) на сагиттальных распилах позвоночника показала распространение склероза вглубь тела позвонка. Одновременно происходят регрессивные изменения. Развиваются кистоподобные образования, уменьшаются вертикальные размеры тел позвонков. Наиболее часто, согласно патологоанатомическим материалам (Miller J.A. et al., 1988), страдают диски LjV-v и Lin-rv- Это не соответствует клиническим данным о более частом поражении дисков Liv-v и Lv-S| (см. ниже). Рентгенографическая картина остеохондроза в различных стадиях изучалась М.Е.Альховским (1939), И.ЛТагером (1949), А.Е.Рубашевой и В.А.Сизовым (1961) и др. и схематически показана на рис. 2.166, г. Спондилографические признаки остеохондроза характеризуются уплощением диска (уменьшением высоты межпо- 1 Этим термином в прошлом обозначали асептический некроз костей, субхопдрально расположенных участков скелета. Ныне эти поражения называют остеохондропатией — см. БМЭ. Глава II. Некоторые сведения по анатомии и лучевой диагностике норм, и дистроф. пораженного позвоночника
Рис. 2.16. Схематическое изображение морфологических и рентгенологических признаков остеохондроза: а — нормальный межпозвонковый диск (вид сверху). Пульпозный комплекс в центре, окружен фиброзным кольцом; б — контуры рентгенограммы смежных позвонков и рентгеноневидимого между ними межпозвонкового диска в боковой проекции: 1 — замыкающие пластинки, 2 — краевая каемка, лимбус; в — фаза распада диска, остеохондроз; г — схема соответствующей рентгенологической картины остеохондроза: утолщение и неровность замыкающих пластинок тел позвонков, краевые параллельно направленные разрастания; сопутствующий межпозвонковый артроз (стрелка) — утолщение и неровность замыкающих пластинок суставных отростков. звонковой щели), утолщением и неровностью замыкающей пластинки, уплотнением отделов кости, краевыми горизонтально направленными костными разрастаниями, сдвигом смежных тел позвонков, лучше выявляющимися при разгибании или сгибании туловища. Смещение вышележащего позвонка кзади по отношению к нижележащему в условиях экстензии называется ретро- или псевдоспондилолистезом, если это смещение превышает 1-2 мм. Такая «разболтанность» сегмента — одно из рентгенологических проявлений синдрома, которое ортопеды определяют как нестабильность позвоночного сегмента. Симптом выявляется при рентгенологическом исследовании с разгибанием в пояснице, еще лучше — с растяжением (Friberg Q., 1987). В некоторых случаях весьма информативны спондилограммы в боковой проекции в условиях вертикальной нагрузочно-раз-грузочной пробы (Вислый А.Л., 1993). По существу «расшатанность» ПДС (локальная гипермобильность) является первейшим признаком остеохондроза, проявлением не изменения, а поражения, болезни, срыва опорно-двигательной функции позвоночника на уровне одного его звена. В этом месте прошу читателя перевести дух, чтобы с чувством отдать дань глубокого уважения морфологам, биохимикам, ортопедам-хирургам, выполнившим серьезную работу по изучению пульпозного ядра и его дистрофии. Зададимся, однако, одним вопросом. Итак, пульпозное ядро, инициирующее остеохондроз, считалось гомогенным (его даже пытались заменить протезом). При его дистрофии только и оставалось, что удалить его хирургической ложкой или (чудо техники!) отсосать эндоскопически. Такова ли суть самого распространенного хронического заболевания у человека? Вспомним, что и великий Гиппократ считал головной мозг слизью, которая течет в носовые ходы. И мы, грешные дети нашего поколения, долго считали пульпозный комплекс упругим студнем. Читатель убедится, что пульпозный комплекс взрослого человека — это сложно функционирующий орган (см. гл. 14); что он нуждается в прямых и обратных связях с соседними сегментами и со всем организмом; что он, подобно зрелому головному мозгу, не дан функционально человеку с рождения; что остеохондроз в современном понимании — не «дегенерация или... эпифизарный некроз... центров оссификации» (Stedman's Medical Dictionary). Та остеохондропатия — другая болезнь. Х.Ф.Файзиев и А.Д.Калашник (1969) считают характерным для остеохондроза и некоторое уплотнение тел позвонков, смежных с пораженным диском. Ранним симптомом остеохондроза является описанная нами скошенность передних углов тел позвонков (1962). На КТ и МР-томографи-ческой картине дистрофических поражений позвоночника мы остановимся в главе о диагнозе. Ортопедическая неврология. Синдромология
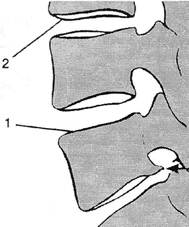
Рис. 2.17. «Задний контурирующий остеофит» тела Lv позвонка (стрелка). Слева — спондилограмма, справа — схема: 1 — замыкающая пластинка; 2 — лимбус. Виден псевдоспондилолистез Ly. 2.2.3. Хрящевые узлы Хрящевые узлы (грыжи) возникают обычно на фоне остеохондроза. Другого происхождения хрящевые узлы, выпадающие вверх или вниз, т.е. в сторону тел позвонков, — хрящевые узлы тел позвонков. Это так называемые узлы или грыжи Шморля, возникающие вследствие дистрофии или травмы замыкающих пластинок (McCallJ., 1985). Они локализуются в дорзальных отделах замыкающей пластинки при флексионных перегрузках и в середине — при аксиальных перегрузках (Kohlbach W., 1989). Если грыжи одинаковы, они клинически малозначимы. Впрочем, нередко проникновение грыжи Шморля в тело позвонка может сопровождаться болью. В зависимости от локализации прорыва различают боковые, задние и задне-боковые узлы тел. Наличие многих узлов тел в грудном отделе приводит к образованию юношеского кифоза с клиновидной деформацией позвонков, фиброзом диска и фиксацией соответствующего отдела позвоночника. Образованием хрящевых узлов объясняют утолщение тела позвонка при травматическом спондилите. На рентгенограммах они распознаются по склерозирован-ному третьему контуру поверхности тела позвонка. Проникновение ткани одного пораженного диска в тела смежных позвонков при нечеткости границ соответствующих костных дефектов может имитировать картину туберкулезного спондилита — псевдоспондилитическая грыжа диска (Guerundon С. et al, 1964). От грыжи Шморля следует также отличать уплотнения псевдоинфекционного генеза (Williams J.L. et al., 1968), когда в замыкающей пластинке через 1-2 месяца после начала болей появляется участочек деминерализации, в котором затем возникает склероз, захватывающий большую часть тела позвонка. Такие уплотнения выявлялись иногда после дискэктомии и при болезни Бехтерева. Грыжи Шморля в передних отделах тел позвонков иногда отторгают его секвестр (см. рис. 2.18 а), определяемый на снимке как треугольная тень. Ровные края, а порою и реактивные уплотнения на скошенном теле позвонка позволяют отличить эту тень от тени травматического секвестра (Lamb D.W., 1954; Косинская Р.С., I960; Ру-башева А.Е., 1967; Попелянский Я.Ю. и соавт., 1966; Ша-ков И.И., 1966; Borics J., Duclos Н., 1972). О возможном клиническом значении этих образований см. ниже. Хотя это и не травматический секвестр, о его отношении к травме см. гл. «Этиология». Хрящевые узлы дисков — грыжи диска — это передние, задние, задне-боковые грыжи с выпадением студенистого ядра через дистрофически измененное или травматически поврежденное фиброзное кольцо. Соотношение частот боковых и срединных грыж — 1:2 (МоделкинА.П., 1979). В выпавшей массе студенистого ядра клетки пролиферируют и заполняют позвоночный канал и межпозвонковое отверстие, обусловливая картину корешковой компрессии. Ткани, окружающие узел, склерозированы, в них впаяны нервы, по направлению к ним пролиферируют сосуды. При постепенном развитии узлы проходят фазы формирования, фиксации и обратного развития. Хотя сам диск рентгеноневидим, диагноз его грыжи довольно прост в тех случаях, когда имеется спондилографи-ческая триада Вагг'а (1947): уплощение диска, сколиоз и сглаженность лордоза на уровне пораженного позвоночного сегмента. Однако такая полная картина, по крайней мере на поясничном уровне, встречается не чаще, чем у 15% больных (Arseni С, Simionescu М., 1973). Применение функциональных проб (см. ниже) делает спондилографическое исследование более информативным. Но и на обычных обзорных рентгенограммах имеется ряд существенных дополнительных признаков остеохондроза и грыжи диска. Рентгенографически при грыже диска обнаруживается иногда заострение заднего нижнего угла краниально расположенного тела позвонка. Позже, когда развивается «остеофит» — экзостоз, иногда формируется контурирующий с краниальной стороны выпавшего диска (рис. 2.17). Экзостоз простирается на 1/3-1/2 всей массы узла в межпозвонковое отверстие. Закругленный в виде выемки нижний контур такого «остеофита» моделирует верхний край грыжи (KovacsA., 1950; Hadley L., 1951; Баранов Л.И., 1964, 1968). Другой рентгенологический симптом задней грыжи — ос-теопороз задне-нижнего угла тела позвонка, испытывающего воздействие со стороны выпавшего диска (Schnitzer G., 1961). Уплощение диска на рентгенограмме зависит от величины выпавшей массы. Обызвествление выпавшей массы диска — это был, пожалуй, до внедрения ЯМР единственный прямой спондилографический симптом грыжи диска, но встречается он весьма редко (Knutsson F., 1942, 1944; Гей-нисманЯ.И., 1953). Что касается уплотнения при спондилезе, то А.А.Лем-берг (1966) с помощью буккиграфии и гисторентгенографии подтвердил относительную сохранность межпозвонковых Глава П. Некоторые сведения по анатомии и лучевой диагностике норм, и дистроф. пораженного позвоночника
Рис. 2.18. Симптом скошенности тела позвонка. Варианты: а — обызвествление выпяченной вперед части фиброзного кольца (горизонтальная стрелка); утолщение противолежащих замыкающих пластинок на этом уровне наиболее выражено в области скошенности; б — скошенность верхнего края тела Cvi параллельна нижней линии «клюва» тела вышележащего позвонка — скошенность моделируется вышележащим «клювом»; в — хрящевой узел передней части тела Cvi —скошенность в виде ступеньки; г — врожденный блок тел Qn-iv, подвывих в суставе Ctv-v, на теле недоразвитого позвонка Сц «скошенность» в виде ступеньки, но без утолщения замыкающих пластинок — недоразвитие лимбуса. щелей, но лишь на первых этапах развития спондилеза. В последующем уплотняются противолежащие замыкающие пластинки, значительно увеличиваются губовидные разрастания передних отделов тел позвонков, соответственно месту прикрепления передней продольной связки. Источником этих разрастаний являются не только костеобра-зующие элементы позвонка, но и трансформационная ос-сификация периферических участков смещенного дистрофически измененного диска. Участки эти в 71 % обызвеств-ляются (Rathke К, 1932). Реже (в 6,5%) происходит обызвествление пульпозного ядра. В 1958 г. H.Luschka описал ме-лоподобные включения в студенистом ядре. На рентгенограммах этих ядер находят расплывчатые затемнения, которые R.Beneke (1897) оценил как обызвествления. H.Schmorl (1951) стал различать первичные (дистрофического, отнюдь не травматического генеза) и вторичные (например, при туберкулезе) обызвествления. H.Heldt (1934), обобщив литературные материалы, писал о хронически-ревматических обызвествлениях. Эти процессы в области студенистого ядра и фиброзного кольца особенно характерны для пожилых (Rathke К, 1932). Возможность обызвествлений диска у детей паталогоанатомы отрицают, а рентгенологи их выявляли в качестве исключительного раритета (Рейнберг С.А., 1964). В случае распространенного кальциноза пульпозных ядер следует заподозрить алкаптонурический охроноз (см. ниже). Нередко рентгенологически выявляются признаки обызвествления подвздошно-поясничной связки. Мы выявляли их иногда и на трупах. При анализе 2834 рентгенограмм Л.А.Кадырова обнаружила изменения пояснично-подвздошных связок в 5,5%, чаще среди женщин. Определялось усиление тени в местах прикрепления к верхней задней ости подвздошной кости, неравномерные утолщения и обызвествления. Лишь в 31 наблюдении более молодых пациентов эти изменения были связаны с ревматическими поражениями позвоночника ив 15% — с болезнью Бехтерева (известна общая тенденция к окостенению связочной ткани при коллагенозах). С внедрением MP-томографии стала возможной визуализация грыжевых секвестров и утолщений желтой связки (ModicM.etal, 1984). Итак, прямые спондилографические признаки остеохондроза встречаются редко, косвенные же можно схематичес- ки определить так: 1) локальное изменение конфигурации ПДС, а на снимках с функциональными пробами — сдвиг смежных позвонков; 2) уменьшение высоты межпозвонкового пространства; 3) утолщение, неровность и горизонтальные разрастания замыкающих пластинок, иногда в форме краниального контурирующего остеофита; 4) иногда остео-пороз задне-нижнего угла над пораженным диском. При MP-томографии в 11% находят признаки жировой дегенерации в телах позвонков (Холин А.В. и соавт., 1994). Нами (1962) обращено внимание на часто встречающийся симптом шейного остеохондроза, выявляемый на боковых рентгенограммах, — скошенность тела позвонка в области передней части краевой каемки. В этом случае на снимках выявляется пологий или крутой спуск линии верхней замыкающей пластинки. Среди больных шейным остеохондрозом этот симптом был отмечен нами в 17%, а затем С.С.Ши-фриным (1965) - в 20%, И.И.Камаловым (1989) - в 17%, причем этот автор придает скошенности большее диагностическое значение, чем уплощению диска. Примерно у 25% среди больных с этим симптомом мы наблюдали скошенность тела смежного позвонка. Линии проекций замыкающих пластинок, расходясь под углом, как бы охватывают находящуюся между ними часть выпяченного вперед диска. Генез этого симптома становится особенно ясным в тех случаях, когда имеется обызвествление передней части фиброзного кольца (рис. 2.18). Как следует из приведенных схем, «стертость» тела позвонка, его скошенность формируется, «моделируется» выпяченным вперед диском. Выраженность утолщения в области деформации замыкающей пластинки косвенно указывает на интенсивность и продолжительность статических и динамических нагрузок, способствующих возникновению процесса. Если к периоду обследования позвоночный сегмент уже обездвижен фиброзом диска, костными спайками и пр., феномен скошенности служит свидетельством истории развития данной формы патологии диска. Несколько сходные со скошенностью рентгенологические картины могут наблюдаться при расположенном в переднем отделе хрящевом узле тела позвонка (рис. 2.18 в) и при недоразвитии краевой каемки (рис. 2.18 г). Некоторые авторы высказывались в пользу единого патогенеза при всех формах дистрофического изменения и по- Ортопедическая неврология. Синдромология
ражения позвоночника (Тагер И.Л., 1949; Morton D., 1951; Aufdermauer М., I960; Иргер И.М. и соавт., 1963). Чем глубже развивается процесс при остеохондрозе, тем в большей степени присоединяются признаки спондилеза: «клювы», «усики», вовлечение соседних сегментов. При далеко зашедшем спондилезе в отдельных сегментах возникает уплощение диска и утолщение замыкающих пластинок, т.е. формально признаки остеохондроза. Итогом репаративного процесса является фиброз диска, приводящий к обездвиженности данного позвоночного сегмента. На поясничном уровне такая дифференциация возможна чаще. Однако в клиническом плане важно то, что при спондилезе на одном уровне (с соответствующей фиксацией позвоночного сегмента) соседние диски нагружаются в большей степени. В таких условиях создаются возможности для остеохондроза в указанном соседнем диске, а также для возникновения хрящевого узла. В отдельных случаях у больных остеохондрозом обнаруживается на рентгенограммах обызвествление диска, чаще в грудном и шейном отделах (Sigman С, Silverstein С, 1962), находят также полоски обызвествления не передней, а задней продольной связки (или паутинной оболочки — оссифицирующий арахноидит). Эти изменения по признаку оссифицирования близки к спондилезу, но сочетаются, как упомянуто, с остеохондрозом (Семенова-Тян-Шанская В.В., Сидорова Т.Г., 1973). Своеобразным вариантом спондилеза считают и фиксирующий лигаментоз Форе-стье (ForestierJ., Rotes-GuerolJ., 1950), пластинчатое обызвествление передней продольной связки, соседствующей с интактными позвонками и дисками. Таким образом, существует взаимное переплетение всех трех процессов: спондилеза, остеохондроза и хрящевых узлов. Клиницисты нередко объединяют все три формы термином «остеохондроз» в широком смысле слова. Это оправдано при наличии клинических проявлений со стороны больного ПДС. При отсутствии основного элемента данной триады — самого остеохондроза подобное определение не оправдано. На практике важно определить отношение выпяченной массы к позвоночному каналу, к прилегающим к задней продольной связке оболочкам спинного мозга, к корешку, ее величину. F.Bucheit et al. (1975) с помощью специальных контрастных методик выделили топографические формы грыжи диска с ретрокорпоральными секвестрами. Фрагменты могут располагаться пре- и ретролигаментарно, легко мигрируя вниз, реже вверх и располагаясь либо впереди корешка, либо позади него, преламинарно. По мере развития дистрофического процесса величина грыжи увеличивается, все более и более угрожая указанным структурам. Отсюда стремление клиницистов определить стадии грыжевого процесса с учетом величины грыжи и степени вовлечения связок, оболочек и корешков. Наиболее четко классифицируют I стадию выпячивания — протрузии при сохранном фиброзном кольце и II стадию выпадения — пролапса, собственно грыжи, когда мякотное ядро выпадает через дефект этого кольца (Friberg S., 1941). W.Duncan, T.Hoen (1942) предложили рассматривать следующую, III стадию полного выпадения секвестров с фиброзной фиксацией к ним корешков. G.Schmorl и H.Junghans (1957) различали следующие виды пролапса диска: пендулирующий, способный к вправлению; фиксированный за счет спаек; инкарцерированный, выпавший за пределы диска, но сохранивший связь с основной массой студенистого ядра — без спаек; свободный, секвестрированный. Некоторые хирурги пользуются понятием секвестра грыжи диска для обозначения неотделившейся части грыжи и потерявшей прямую связь с фиброзным кольцом. Они применяют термин «секвестрированная протру-зия», т.е. секвестр внутри фиброзного кольца (Луцик А.Я., 1994). Применение термина в такой интерпретации по-своему оправдано, когда подобный секвестр ущемляется в трещине фиброзного кольца при мануальной терапии. Различают и изолированную резорбцию диска, характеризующуюся его уплощением, наличием вакуумов в нем, сморщиванием желтой связки на данном уровне, отсутствием реактивных уплотнений тел позвонков и наличием спаек, выпотеванием фибрина, уменьшением венозного рисунка со стазом в корешках (Williams Р.С., 1932). Картина ЯМР характеризуется потерей сигналов в Ti (темный диск), а позже — вокругдисковым просветлением до половины канала в Т2 (Crock К, 1990). В литературе наиболее принята классификация стадий по L.Armstrong (1952). Автор обобщил изложенные выше представления о стадийности процесса. I стадия. Начальные дистрофические изменения в студе II стадия. Смещенное пульпозное ядро располагается Дата добавления: 2015-01-18 | Просмотры: 2131 | Нарушение авторских прав |