|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ПОРАЖЕННОГО ПОЗВОНОЧНИКА2.1. Морфология нормального позвоночника Анатомическое определение позвоночника: опорная рессора, состоящая из костных сегментов, прочно связанных между собой межпозвонковыми дисками и мощным связочным аппаратом (Тагер И.Л., Дьяченко В.А., 1971). Это определение позвоночного скелета. Если же рассматривать позвоночник как анатомо-физиологический комплекс, такое определение должно включать в себя и его мышечный аппарат и может быть сформулировано следующим образом: позвоночник — это орган опоры, движения и защиты, состоящий из сегментарно организованных костных и соединительнотканных структур, стато-динамическая функция которых обеспечивается рессорным и нервно-мышечным аппаратом. 2.1.1. Поясничный отдел Строение позвонков поясничного уровня представлено на рис. 2.1. Тело каждого нижележащего позвонка шире и выше вышележащего (за исключением высоты тела IV поясничного позвонка). По направлению вниз нарастает также высота межпозвонковых дисков. Исключение составляет V поясничный диск, как бы сплющенный в задних отделах. Также и тело V поясничного позвонка наиболее изменчиво: сзади оно ниже, чем спереди. Губчатое вещество его построено сложнее, чем в других позвонках: пластинки массивнее, а ячейки крупнее (Фортушнов Д.И., 1955). Верхние и нижние покрытия тел позвонков — плотный кортикальный слой, слегка вогнуты. Фиброзное кольцо эмбриогенетически связано с сосудами надкостницы (Бут Н.И., 1959). Оно состоит у детей и юношей из внутреннего и наружного слоев крестообразно пересекающихся волокон, которые своими концами — так называемыми шарпеевскими волокнами — проникают в вещество краевой каемки тела позвонка. К отроческо-юноше-скому возрасту студенистое ядро как остаток хорды исчезает, и его начинает продуцировать третий, внутренний слой фиброзного кольца, а мукополисахариды синтезируются хондробластами (Сак Н.Н., 1991). С годами волокна фиброзного кольца теряют эластичность, и к 60 годам оно представлено фиброзно-хрящевой тканью. Гиалиновые пластинки прикрывают замыкающие пластинки тел позвонков и как бы вправлены (как часовые стекла) в краевые каемки («лимбусы») прилегающих тел позвонков. За счет гиалиновых пластинок, по энхондральному типу, до юношеского возраста осуществляется рост позвонков в высоту. Через эти пластинки путем диффузии происходит питание студенистого ядра (Ubermuth Н., 1930; Виноградова Г.П., 1959). Быстрота обмена жидкости в бессосудистом диске значительна: контрастное вещество, введенное в нормальный диск, исчезает из него через 20 минут (Cloward L., BuzaidR., 1958; Осна A.M., 1979). Студенистое ядро1 образуется из остатка хорды и остается таковым до юношеского возраста, затем продуцируется внутренним слоем фиброзного кольца. Оно представляет собой эллипсоидное бессосудистое (а в первые два года также и бесклеточное) образование эластической консистенции. Благодаря тургору диска давление его равномерно передается на фиброзное кольцо и гиалиновые пластинки. Пульпоз-ное ядро (пульпозный комплекс) диска преобразует вертикально действующие силы в радиальные. Это определяет динамику коллагеновых структур в течение онтогенеза: пластинчатые структуры с эллиптическими подушкообразными пластинками, которые и обеспечивают амортизационные функции (Franceschini М., 1960). В положении человека лежа внутридисковое давление составляет 2-3,5 кг/см2 (Цивь-янЯ.Л., Райхинштейн В.Х., 1981). Оно максимально повышается в положении сидя — 6-10 кг/см2 и относительно уменьшается в положении стоя (на 25%) и лежа (на 50%). При динамических пробах (натуживание и пр.) внутридисковое давление несколько повышается, а при наличии поясничных болей обнаруживает большую вариабельность. Бесцветное в первое десятилетие жизни, с преобладанием несульфатированных форм гликозаминогликанов и же-латинообразное по консистенции пульпозное ядро с годами становится белым и менее эластичным, фиброзно-желати-нозным. Оно состоит из отдельных хрящевых и соединительнотканных клеток, слабо дифференцированных коллагеновых волокон и межклеточного вещества. Оно содержит протеины и мукополисахариды, в том числе гиалуроновую кислоту (Silven В., 1947; Silven В., Paulson S., 1951; Hirsch С, Snellman О., 1951). Высокая способность связывать воду объясняется наличием полярных гидроксильных групп полисахаридов. Обладая высокими имбибиционной и гидрофильной способностями (Раудам Э.М. и соавт., 1952), студенистое ядро у новорожденного содержит 88% воды. У пожилых людей количество воды в ядре уменьшается до 70%, как и влагосвязывающая способность (Паймре P.M., 1973). С годами гиалуроновая кислота и другие кислые мукополисахариды под влиянием гиалуронидазы деполимеризуются, студенистая ткань теряет свои окисляющие свойства и вязкость, диск высыхает и лишается тургора (Bercovici S., Parechivesco E., 1958). Для понимания этих процессов важны сведения о биохимии пульпозного ядра. Его полисахаридный комплекс представлен кислыми мукополисахаридами (гликозаминог-ликаны по новой терминологии) двух видов: хондроитин- 1 Эту терминологию следует уточнить: у детей — студенистое ядро, у взрослых — пульпозный комплекс. Такая замена нотохорды — типичный пример программированной в эмбриогенезе клеточной гибели (Weinstein S.L., 1994). См. также 10.2.4. Ортопедическая неврология. Синдромология
Рис. 2.1.а. Варианты строения межпозвонковых дисков взрослого человека (горизонтальные срезы): а — вариант, напоминающий межпозвонковый симфиз; б — вариант, напоминающий межпозвонковый диартроз; 1 — наружный слой фиброзного кольца; 2 — средний (второй) слой фиброзного кольца; 3 — «внутренний слой» (т.е. пульпозный комплекс) межпозвонкового диска; 4 — выросты «внутреннего слоя»; 5 — полость диска; в, г — схема основной амортизирующей системы межпозвонкового диска в виде волокнистого каркаса гиалиновых пластинок среднего слоя стенки диска вокруг «внутреннего слоя» пульпозного комплекса в условиях компрессии (в) и дистрак-ции (г). Толстые стрелки — силы сжатия и растяжения, тонкие — пути диффузии метаболитов в этих условиях. Полость диска различной формы (здесь — кресто- и таврообразная) — из Сак Н.Н., 1991. Глава II. Некоторые сведения по анатомии и лучевой диагностике норм, и дистроф. пораженного позвоночника
сульфатом и кератинсульфатом. Хондроитинсульфат продуцируется хондроцитами и разрушается в щелочной среде при коллагенозах, артритах и других процессах в хряще. Это разрушение происходит под влиянием протеолитических ферментов хондроцитов, фибробластов и других клеток (Patridge S., 1948). В распаде мукополисахаридов участвуют гидролитические ферменты: гликозидаза, сульфатаза, пен-тиугидролаза. Дезинтеграции молекул белково-углеводного комплекса с истощением хондроитинсульфата придают большое значение в возникновении дистрофического процесса в дисках. Признавая важную роль гиалуронидазы, под чьим влиянием происходит деполимеризация мукополисахаридов, Н.А.Чудновский (1966) считает, что более грубые и более специфические изменения в пульпозном ядре вызывает другой фермент — папаин. Специфическое воздействие папаина на пульпозное ядро впервые показал L.Smith (1964). Под влиянием гидролиза белкового компонента мукополисахаридно-белкового комплекса высвобождается хондроитинсульфат. Подобное действие оказывают и другие протеолитические ферменты, экстрагируемые из тканей животного (катепсины); их общность показали А.Барто, В.Грасман (1938), А.В.Благовещенский (1940). В условиях разрушения клеток при макро-и микротравматизации, при определенных гуморальных сдвигах хондрокатепсины разрушают белки хряща и вымывают хондроитинсульфат, при этом увеличивается и количество хондрокатепсинов. Этот механизм особенно важен в период протеолиза, некробиотических процессов, сменяющихся процессами репаративными. На первых же порах в стадии отека основного вещества большую роль играет, видимо, гиалуронидаза. В последующем положение о роли лизосомальных ферментов в патогенезе дистрофического процесса в диске было подтверждено результатами биохимических исследований А.И.Верес и соавт. (1981). Оказалось также, что уменьшению устойчивости диска к действию лизосомальных ферментов способствует исчезновение из него гепарина. E.Budecke et al. (1964) дали количественную характеристику возрастной динамики содержания мукополисахаридов в диске, что точнее гистохимических исследований B.Silven (1947, 1948), И.Г.Фалька и В.П.Модяе-ва (1963), Н.А.Чудновского (1965, 1966), А.В.Мельниченко и соавт. (1965) и др. Было установлено не только возникающее с возрастом общее снижение концентрации хондрои-тинсульфатов, т.е. уменьшение способности диска связывать воду, но оказалось, что с возрастом в нем доминирует хондроитин-6-сульфат, тогда как у детей преобладает хонд-роитин-4-сульфат. С возрастом снижается и содержание гексозаминов в студенистом ядре (Слуцкий Л.Н., Осна А.И., 1966). Н.И.Хвисюк и соавт. (1976) показали, что некоторые биохимические сдвиги в диске (обеднение гиалуроновой кислотой, неколлагеновыми белками, гексозаминами) особенно выражены у лиц, заболевших до 20 лет. Мы полагаем, что в этих процессах крайне важную роль, наряду с микро-травматизацией (чрезмерные статико-динамические нагрузки на диск), играют патологические импульсы из вне-позвоночных тканей. В заключительной главе приведены новые материалы, согласно которым остеохондроз развивается не в пульпозном ядре детей, а в пульпозном комплексе взрослого. Он сменяет пульпозное ядро, подвергшееся редукции к периоду пубертата (Сак Н.Н., 1991). Если эта редукция задержива- ется, позвоночный сегмент оказывается гипермобильным (Кадырова Л.А., личное сообщение). Пружинящие свойства позвоночника определяются главным образом относительной высотой дисков. Чем толще эти амортизирующие прокладки, тем сильнее эффект гашения силы давления. Гибкость позвоночника в каждом направлении прямо пропорциональна квадрату высоты диска и обратно пропорциональна 4-й степени его диаметра (Иск R., 1911). У взрослого высота диска составляет в среднем 1/3 высоты примыкающего тела позвонка (в шейном — 1/4, в грудном — 1/5). Эластометрические исследования Ф.Ф.Огиенко (1970) показали, что сжимаемость всех поясничных дисков под влиянием груза, подвешенного к поясу, в среднем составляет около 4 мм. Согласно результатам исследований А.И.Саблина и Л.К.Семеновой (1973), у женщин диски более упруги и выдерживают большую нагрузку, чем у мужчин. В 20-30 лет диски выдерживают нагрузку до 2500 кг, а в 70 лет — до 110 кг (см. рис. 2.1. а). С годами и в патологии фиброзные кольца лишаются способности растягиваться и передавать упругие воздействия студенистого комплекса, они только выпячиваются. Исчезает передача и трансформация нагрузок. Величина касательных напряжений в неизмененных дисках в 1,5-2,5 раза больше, чем в дистрофически измененных дисках (Фищенко В.Д. и соавт., 1989). Дело к тому же не только в механических дефектах, студенистое ядро не мертвое неорганическое образование, не резиновая шайба, а сложный орган (см. «Заключительные суждения»). Каждая пара смежных позвонков соприкасается в трех точках. Эти точки лежат в вершинах треугольника, стороны которого соединяют между собой пульпозное ядро и два межпозвонковых дугоотростчатых сустава. При такой связи звеньев кинематической пары подвижность в ней определяется не только формой и ориентацией суставных фасеток (рис. 2.2 ирис. 2.7), но и степенью эластичности диска и суставных капсул. На спондилограммах в боковой и прямой проекциях удается определить прямоугольные контуры тел позвонков (рис. 2.3). При слегка косом ходе луча краниальная и каудальная замыкающие пластинки двухконтурны. Вогнутые контуры более плотные — это суммарное изображение замыкающих пластинок, истинные контуры их вогнутостей. По выпуклому же, более тонкому, нельзя судить о вогнутости всей пластинки — это тень отдаленной от кассеты краевой каемки тела позвонка, лимбуса (рис. 2.4). Два смежных позвонка вместе с соединяющими их диском, фиброзными образованиями (капсула суставов, связки) и межпозвонковыми мышцами составляют один двигательный сегмент позвоночника (Schmorl G., Junghans H., 1932) — позвоночно-двигательный сегмент (ПДС). Для грудного отдела сюда входят два смежных ребра (Sagebiel L., 1984). В течение жизни это звено, по существу межпозвонковый симфиз, трансформируется в синдесмоз. Из фиброзных образований важное значение придают связкам, в первую очередь передней продольной, покрывающей передние и боковые поверхности тел позвонков и дисков, задней продольной, покрывающей соответствующие задние поверхности, межостистым и надостной. Передняя продольная связка, весьма плоская в поясничном и грудном отделах, тонка на шейном уровне. Задняя продольная связка не играет существенной роли в фиксации позвонков при кифозировании. Эта функция — Ортопедическая неврология. Синдромология
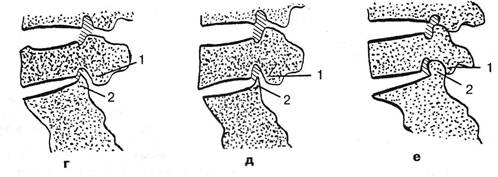
Рис. 2.3, Варианты межпозвонковых отверстий (заштрихованы) в нижнепоясничном отделе позвоночника при нормальном (а, б) и при уплощенном диске Lv-Si (в, г, д, е). 1 — нижний суставной отросток Lv; 2 — суставной отросток крестца. При варианте д рецессус обли-терирован; 3 — foramen intervertebralis. См. также рис. 2.7. На основании собственных наблюдений и литературных данных: V.Putti (1910), Т. Horwitz, M. Smith (1940), С. Badgley (1955), P. Sehlesinger (1957). Глава II. Некоторые сведения по анатомии и лучевой диагностике норм, и дистроф. пораженного позвоночника
Рис. 2.4. Схема спондилограмм поясничного отдела позвоночника: а — в косой; б — в боковой; в — в прямой проекциях. 1 — fissura artic-ularis Liv-v; 2 — foramen intervertebrale Ly-Si; 3 — discus intervertebralis; 4 — proc. spinosus; 5 — foramen intervertebrale; 6 — proc. articularis inferior; 7 ~- proc. transversus; 8 — proc. articularis superior; 9 — fissura articularis; 10 — limbus; 11 — planum obturatorium. Горизонтальные линии на уровне V позвонка — сагиттальный и фронтальный размеры канала, см. рис. 2.19. прерогатива задних отделов: связок, мышц и суставов. Задняя связка, в отличие от передней, плотно прикреплена не к позвонкам, а к дискам. Согласно исследованиям Л.Г.Плеханова (личное сообщение), это не очень мощное образование является по существу стенкой надхрящницы и надкостницы — наружной стенки твердой мозговой оболочки. В пределах одного двигательного сегмента промежутки между дужками и суставными отростками позвонков (см. выше) заполнены желтыми связками. В отличие от других связок позвоночника они состоят не из коллагеновых, а из эластических волокон. Связки эти весьма толсты, особенно между V поясничным позвонком и крестцом (от 2 до 7 мм: Friberg S., 1941; Саруханян В.О., 1955). Сближая позвонки, они противодействуют обратно направленной силе упругости студенистого ядра, стремящегося увеличить расстояние между позвонками. По мнению P.Hanraets (1959), они также препятствуют «раздуванию» дурального мешка в вертикальном положении тела и травматизации нервных элементов позвоночного канала. Желтая связка отсутствует в промежутке между дугами атланта и аксиса. Аналогичные образования между этими дугами называются атланто-аксиальной мембраной. Между этой мембраной и задней поверхностью суставного отростка остается отверстие, пропускающее второй шейный нерв. Существует группа связок между затылочной костью и 1-П шейными позвонками, которая, вместе со специальными суставами этой области, способствует подвижности головы. Между поперечными отростками натянута довольно развитая на поясничном уровне межпоперечная связка. Остистые отростки соединяются межостистыми связками, на которые падает особенно большая нагрузка, особенно значительная в области между V поясничным позвонком и крестцом, т.к. длинная связка, соединяющая вершины остистых отростков (надостистая), на этом уровне часто обрывается (Risanen P., 1960). Для патологии пояснично-крестцового отдела имеет значение проходящая здесь особая связка. Мы считаем целесообразным назвать ее люмбосакральной трансфорами- нальной связкой. Выделенная А.И.Борисевич и А.И.Фор-тушновым (1955) более чем у половины обследованных трупов, она делит указанное отверстие пополам, причем под ней проходит Si поясничный корешок, а над ней — вена. Через 14 лет B.Golub и B.Silkerman (1969), не будучи тогда знакомы с русской публикацией, вновь описали эту связку. Начинаясь от переднебоковой поверхности тела и нижнего края основания поперечного отростка V поясничного позвонка и пересекая упомянутое межпозвонковое отверстие, связка прикрепляется к боковой массе крестца. Подвздошно-поясничная связка развивается лишь к 10 годам как часть квадратной мышцы поясницы, а позже метаплазирует в коллагеновые волокна. К старости происходит ее гиалинизация. Она тянется от поперечного отростка IV и V поясничных позвонков до гребня подвздошной кости то к средней линии, то к внутренней губе (Кадырова Л.А., Изосимова Ш.С., 1977) сантиметров на 6-7 кнаружи от верхней задней ости. Группа крестцово-подвздошных связок укрепляет крестцово-подвздошное сочленение. Т.к. упомянутые связки или некоторые места их прикрепления к костным выступам могут быть прощупаны, их болезненность и соответствующие отраженные явления весьма важны как в диагностике, так и в выборе мест терапевтических воздействий. При первом типе таза по Гутману, при котором высоко поставленный крестец располагается почти вертикально, а поперечные отростки каудального поясничного позвонка относительно тонкие, подвздошно-поясничная связка развита слабо и направляется от подвздошной кости по направлению вверх к указанному поперечному отростку. При втором же типе таза, при котором крестец расположен ниже и горизонтальнее, связка и поперечные отростки каудального позвонка гораздо более мощные. Крестцово-поясничный синхондроз укрепляется связками, которые в филогенезе были мышцами и которые будут представлены детальнее при описании связанных с ними патологических проявлений. Это передняя и задняя крест-цово-подвздошные, крестцово-остистая и крестцово-бу-горная связки. IS Ортопедическая неврология. Синдромология
Рис. 2.5. Фото суставных отростков шейного отдела позвоночника в боковой проекции. Менискоидные структуры хорошо определяются благодаря деревянным распоркам, обеспечивающим зияние суставных щелей (по L.Penning, G. Tondury, 1963; см.рис. 2.19). Суставные капсулы (сумки) являются продолжением надкостницы эпифизов или метафизов смежных костей. Наружный слой — внесуставные плотные связки с их продольными, круговыми и косыми связками. Внутренний слой — синовиальная оболочка. Она выпячивается в форме синовиальных сумок из-под наружного слоя и окутывает близлежащие сухожилия, мышцы. Транссудатом синовиальной оболочки является синовиальная жидкость, включающая и продукты десквамации ее поверхностных слоев, а также суставных хрящей. Та часть синовиальной оболочки, которая по периферии суставной щели вдается в форме кольца, содержит хрящевые клетки (Dorr W.M., 1962) и называется менискоидом (FickR., 1904; Santo К, 1935; Veraguth О., 1940; Tondury G., 1940, 1958; Zuckschwerdt L. et al, 1955; Brocher J., 1958; Penning L., 1964; Emminger K, 1957, 1967; Kos J., 1968; Wolf J., 1968; Med M., 1973; Чудновский НА., Зайцева Р.Л., 1988; Wolff H.-D., 1989). В основании своем он представлен рыхлой альвеолярной соединительной тканью и сосудистым слоем, а клиновидный край его — крепким волокнистым хрящом. В составе мени-скоида имеются и эластические волокна. Все это обеспечивает менискоиду амортизирующую функцию, подобную функции межпозвонкового диска (рис. 2.5). Имеются некоторые данные об иннервации синовиальной оболочки и ме-нискоидов (Erwin W.M. etal., 2000). Эти анатомические особенности, свойственные и мелким суставам, изучались особенно детально в области шейного отдела позвоночника. Область диска со смежными телами позвонков является как бы полусуставом. «Шарнирные» движения в позвоночном сегменте осуществляются вокруг диска, в особенности вокруг студенистого ядра как вокруг точки опоры. Суставные отростки при сгибании-разгибании позвоночника совершают скользящие движения по отношению друг к другу, а дуги с остистыми отростками либо раздвигаются, либо сближаются. Даже при сильнейших сгибаниях и разгибаниях позвоночника рентгенологически не определяют никаких соприкосновений костных частей позвонков (Гальперин М.Д., Терпугов Е.А., 1963). По наблюдениям L.Hadley (1951), межпозвонковые отверстия при сгибании позвоночника увеличиваются, а при разгибании — уменьшаются на треть своего исходного размера (см. рис. 4.3). Также и сагиттальный диаметр позвоночного канала при сгибании туловища увеличивается, а при разгибании — уменьшается. В двигательном сегменте возможны движения вдоль вертикальной оси в результате сдавливания и растяжения дисков, вращение вокруг фронтальной оси при сгибании и разгибании, вокруг сагиттальной оси — при наклонах. Ротация в поясничном отделе, как уже упоминалось, возможна в ограниченных пределах. Ей препятствуют суставы, где верхневнутренняя сочленовая поверхность вогнутая, а нижненаружная — выпуклая. Задняя поверхность тела позвонка соответствует передней границе позвоночного канала. Задняя же его граница, соответствующая тени передней поверхности остистого отростка, на поясничном уровне не просматривается из-за накладывающейся тени суставных отростков. Она определяется на середине линии, соединяющей верхний полюс вышележащего и нижний нижележащего суставного отростка. Сагиттальный диаметр позвоночного канала в норме должен быть не меньше 2 мм (Sortland О., 1977). Корни дуг отходят в верхнепоясничных позвонках от задней поверхности тела, в нижнепоясничных — от задне-боковых поверхностей тела позвонка. К обсуждению значения этих особенностей нижнепоясничных позвонков мы вернемся при анализе функции подвздошно-поясничных мышц, а также при анализе роли боковых карманов (рецес-сусов) позвонков. Межпозвонковое отверстие, как видно на рис. 2.2 и 2.3, ограничено сверху и снизу корнями дуг. Спереди оно ограничено задним краем диска и тел противолежащих позвонков, покрытых задней продольной связкой. Пресакральное межпозвонковое отверстие сравнительно с вышележащими имеет наименьший вертикальный и наиболее длинный горизонтальный размеры (Борисевич A.M., Фортушнов Д.И., 1955). Сзади расположены суставные отростки смежных позвонков и покрывающие их капсулы. Если рассматривать межпозвонковое отверстие как канал, ось которого расположена в поясничном и грудном отделах фронтально, а в шейном косо, то задняя стенка его образована также и латеральными — суставными (капсуляр-ными) отделами желтой связки, которые J.Keegan (1947) называет межсуставными связками. В отличие от ламинарного отдела, т.е. от собственно желтой связки, межсуставная связка состоит из легко разделяемых продольных пучков и распространяется под края суставных отростков. Межпозвонковые суставные щели на поясничном и нижнегрудном уровнях расположены почти в сагиттальной плоскости, на шейном и верхнегрудном — в косо-фронталь- Глава II. Некоторые сведения по анатомии и лучевой диагностике норм, и дистроф. пораженного позвоночника
Рис. 2.6. Схема рентгенограммы шейного отдела позвоночника. Проекции: а — косая; б — прямая; в — боковая; 1 — tuberculum anterius; 2 — tuberculum posterius; 3 — proc. articularis superior; 4 — fissura articularis; 5 — dens; 6 — arcus anterior; 7 — axis; 8 — arteria vertebralis; 9 — corpus vertebrae; 10 — proc. uncinatus; 11 — foramen intervertebrale; 12 — тень противолежащей дужки, проецируемая в межпозвонковое отверстие; 13 — anomalia Kimmerle; 14 — сагиттальный диаметр позвоночного канала (сравнить с величиной вышерасположенного диаметра тела позвоночника). ной. Хотя суставы эти относятся к малоподвижным, указанное направление их плоскостей обеспечивает относительно свободные движения сгибания и разгибания туловища (в каждом суставе — до 5° и более; самая свободная капсула — С\.и). Поясничные суставы, в отличие от вышележащих, относятся не к плоским, а к цилиндрическим. Щели суставов Ly-Si стоят под некоторым углом, суживающимся кпереди, а расстояние между ними больше, чем в вышележащих суставах. Крестцово-подвздошное соединение рассматривают и как синхондроз, и как единственный синовиальный сустав таза. Крестец суживается кзади лишь в верхнем (S|_n) сегменте. Чем вертикальнее поставлен крестец (I тип таза по Гутман-Эрдману), тем менее выражено это сужение кзади. На рентгенограмме в прямой проекции указанное сужение (конвергирование) оценивается по расстоянию между двумя, передним и задним, плотными краями суставной поверхности. Суставные поверхности недостаточно конгруэнтны: на подвздошных костях они длиннее и уже, на крестце — короче и шире. Сустав содержит и суставные хрящи, и синовиальную жидкость, и капсулу — имеются все признаки истинного сустава. Только объем движений в нем ограничен как упомянутой неконгруэнтностью, так и очень мощным связочным аппаратом. Мышц же, специально предназначенных для движений в данном суставе, у человека нет. Движения до нескольких миллиметров в крестцово-подвздошном суставе возможны вокруг фронтальной оси, приблизительно на уровне второго крестцового сегмента. При наклоне вперед суставные поверхности отделяются друг от друга. При наклоне назад происходит взаимное сближение лобковых костей. Эти качательные движения сопровождают, амортизируя, также наклоны позвоночника вперед и назад. Возможны и асимметричные движения: на стороне опорной ноги крестец под тяжестью позвоночника опускается вниз и вперед, а подвздошная кость сдвигается кзади. И все же возможны движения не только в одной плоскости, но и в других: здесь происходят и некоторые спиралевидные перемещения (Раубер А.С., 1903). Движения крестца и лобкового симфиза сопряжены с другими движениями тела и с краниосакральным ликворным ритмом. 2.1.2. Шейный отдел Важные для клиники специфические особенности шейного отдела позвоночника определяются рядом особенностей и, в первую очередь, наличием переходных краниоцер-викального и цервикоторакального отделов. Отсюда не только своеобразное строение двух верхних шейных позвонков и соответствующих фиброзных и мышечных структур, но и наличие сосудистых стволов, кровоснабжающих мозг и руку. То же касается и околопозвоночных вегетативных нервных образований. Наличие внутрипозвоночной артерии связано с особенностью костного кольца, образованного вокруг нее задним бугорком — собственно поперечным отростком и передним бугорком — дериватом ребра. В какой мере особенности статокинетики и других функций каждого отдела позвоночника сказываются на его морфологии, станет яснее после изложения соответствующих анатомических деталей. Известные читателю анатомические картины здесь представлены с учетом интересов клинициста. Мы опускаем данные по анатомии краниоцер-викального перехода, превосходно описанные в статье J.Dvorak в книге H.-D.Wolff (Hrsg., 1988). Многие детали костных структур шейного отдела позвоночника, в особенности те из них, которые окружают спинной мозг и корешок, могут быть определены на рентгенограммах почти так же точно, как на препарате (рис. 2.6). Ортопедическая неврология. Синдромология
Рис. 2.7. Форма и направление суставных плоскостей в различных отделах позвоночника (по M.Med, 1975). Глава П. Некоторые сведения по анатомии и лучевой диагностике норм, и дистроф. пораженного позвоночника
Тела шейных позвонков, в отличие от того, что наблюдается в поясничном и грудном отделах, отделены друг от друга диском не на всем протяжении. В боковых частях тела позвонков вытянуты вверх, обхватывая тело вышележащего позвонка. Поэтому на прямой рентгенограмме тело каждого позвонка как бы сидит в седле, образуемом телом нижележащего позвонка. Вытянутые края тел позвонков называются полулунными или крючковидными (когтистыми) (рте. uncinatus), или, по J.Fraser(1958), нейроцентральными отростками. Место соединения крючковидного отростка с нижнебоковым углом тела вышележащего позвонка — сустав (Luschka Н., 1858) — было названо Trolard (1898) унко-вертебральным сочленением. Вертикальный размер межпозвонковых дисков вблизи унковертебральных сочленений уменьшается. Поверхности унковертебральных сочленений покрыты суставным хрящом. Снаружи сустав покрыт капсулой. Некоторые авторы (Rathcke F., Tondury J., 1944; Bartschi-Rochaix W., 1949; Frykholm R., 1951) не считают это образование суставом и называют его унковертебральной щелью. W.Wassilew (1965) проследил его развитие как в онтогенезе (оно почти не встречается до 20-летнего возраста), так и в эксперименте, заключив, что оно образуется вследствие воздействия определенных статико-динамических нагрузок. Мы исследовали позвоночники некоторых животных: крючковидных отростков не оказалось у собаки, тигра, медведя, они слабо развиты на позвонках обезьяны из группы наземных четвероногих — у лемура; недостаточно развиты у обезьян типа бурого капуцина. Вместе с тем они хорошо выражены у животных, для которых характерно вертикальное положение туловища и шеи и большая ее подвижность: у мартышки Шмидта, орангутанга, гориллы. Интересно, что, будучи слабо выраженными у некоторых обезьян из группы наземных четвероногих, крючковидные отростки у кенгуру мало чем отличаются от подобных образований у высших обезьян и человека. Другой важной особенностью шейных позвонков является наличие широкого и изогнутого поперечного отростка. Кроме задней части отростка (заднего бугорка), соответствующего поперечным отросткам других уровней, здесь имеется и передний бугорок отростка — рудимент ребра. Между передним и задним бугорками отростка расположено поперечное отверстие, foramen processus transversi, через которое проходит позвоночная артерия. Артерия окутана симпатическим нервом, берущим начало от нижнего шейного симпатического узла. Через поперечные отверстия проходят также позвоночные вены. На снимке шейного отдела позвоночника в боковой проекции хорошо определяются тела позвонков. Рентгенопро-зрачные пространства между ними соответствуют дискам. На заднюю часть тела накладывается тень поперечного отростка в форме подковы, открытой кверху. Передняя часть этой полудуги соответствует переднему бугорку отростка, задняя часть дуги — заднему бугорку. При условии правильной укладки линия заднего бугорка отростка сливается с задним краем тела. Счет позвонков на рентгенограммах принято производить сверху вниз, пользуясь ориентиром — телом и зубом аксиса (Си), а также остистым отростком его, являющимся наиболее крупным. На 2 мм кпереди от передней поверхности его зуба расположена задняя поверхность передней дуги атланта. Вместе с ее бугорком передняя дуга атланта расположена позади ветвей нижней челюсти. Зад- няя дуга атланта видна под чешуей затылочной кости. Верхний шейный уровень, начиная от шейно-затылочных суставов и кончая нижней замыкающей пластинкой аксиса, — особая часть позвоночника. Она характеризуется отсутствием межпозвонкового диска, наличием срединного атланто-аксиального сустава Крювелье, особым положением дугоот-ростчатых суставов Cmi впереди, а не позади позвоночной артерии, своеобразным мышечным воротником и пр. Все это объясняет и особые клинические проявления при патологии этого отдела (Попелянский А.Я., 1978; Wolff H.-D., 1988). Тела остальных шейных позвонков по форме приближаются к кубикам, размер которых равномерно увеличивается в каудальном направлении. О наличии физиологического лордоза судят по дугообразной линии задних краев тел. Она не должна быть уступообразной. Позади этой дугообразной линии и до линии оснований остистых отростков — проекция позвоночного канала. В этой области на снимке видны как дужки позвонков, так и суставные отростки. Последние по форме напоминают ромбы, причем передний верхний угол ромба никогда в норме не заходит за линию заднего края тела (KovacsA., 1956). Между тенями суставных отростков видны направленные несколько косо суставные щели. При точной укладке проекции симметричных суставных отростков и суставных щелей совпадают. Суставные поверхности различны по своей форме (рис. 2.7). В среднешейном отделе они более плоские, в нижне- и верхнешейном выглядят секторами цилиндра (Med M., 1975). Остистые отростки в основании своем граничат в форме вогнутой кзади линии с тенью дужек. По размерам самым мощным является отросток Си, самым длинным — отросток Суп. При анализе снимков в боковой проекции для невропатолога особо важны следующие отношения рентгеновиди-мых костных образований с рентгеноневидимыми нервными и другими мягкими структурами. На шейном уровне представляется возможным довольно точно определить сагиттальный размер позвоночного канала (см. рис. 2.6). Для измерения его проводится линия между задне-нижним углом тела позвонка и самой передней частью линии, ограничивающей дужку и остистый отросток. Этот диаметр на уровне Cy-Cvi в норме не должен быть меньше 12 мм (Lindgren Е., 1937; Boijsen Е., 1954; Wolf В. etai, 1956). Следует, естественно, учитывать стандартное фокусное расстояние и расстояние объекта от пленки во время рентгенографии. Отношение сагиттальных размеров канала и тела позвонка оценивают с помощью цервикального коэффициента М.Н.Чайковского (1967). В норме он не превышает 1-1,2. Об отношении костных образований с корешками по профильной рентгенограмме судить трудно, т.к. ось отверстия, через которое проходит корешок, имеет косое направление. Все же следует помнить, что задней границей его является межпозвонковый сустав, главным образом верхний суставной отросток, т.е. передний угол того ромба, каким на снимке представляется суставной отросток. На рентгенограмме в задней прямой проекции два верхних шейных позвонка прикрыты проекцией тела нижней челюсти (для получения соответствующего изображения снимки делаются в положении лежа с раскрытым ртом). Остальные пять позвонков изолированно прослеживаются лишь соответствен- Ортопедическая неврология. Синдромология
Рис. 2.8. Варианты proc. uncinatus по форме и расположению относительно тела позвонка: а-д — вид сверху. Варианты направления отростков в сторону по отношению к телу позвонка, когда они угрожают расположенным латеральнее позвоночным артериям (а, г, частично д), в стороны и кзади, когда они угрожают корешкам (в); е, ж — вид сзади: е — вариант «крыши» — отросток, заостренный кверху, при появлении разрастаний, располагаясь далеко от артерии, долго не угрожает ей; ж — вариант «стенки», угрожает артерии уже при незначительных разрастаниях. но телам позвонков, корням дуг и остистым отросткам. Проекции суставных и поперечных отростков сливаются. Поэтому пользуются термином «боковые массы шейного отдела позвоночника» условно, как рентгеноанатомичес-ким понятием (Майкова-Строганова B.C., 1952). На рентгенограмме в задней прямой проекции тело позвонка приближается по форме к прямоугольнику. Хорошо контурируется вогнутость верхней поверхности тела — по бокам поднимаются кверху крючковидные отростки. Контуры замыкающих пластинок весьма четки как на вогнутой краниальной, так и на слегка выпуклой каудальной поверхностях тела. Между телами определяются рентгенологически прозрачные области дисков, высота которых по направлению к крючковидным отросткам уменьшается. При сохранности нормального лордоза нет резкого различия в высоте дисков, а при отсутствии сколиоза высота дисков справа и слева одинакова. Все же о высоте дисков лучше судить по профильной, а не по прямой рентгенограмме. На фоне тел позвонков видны остистые отростки. При правильной укладке у здоровых людей все остистые отростки расположены в средней плоскости на фоне воздушного столба трахеи. Расстояние между всеми остистыми отростками одинаково. Корень дужки с каждой стороны проецируется ниже крюч-ковидных отростков и чуть в сторону от них. Он представляется в виде кружка. Чаще хорошо виден лишь внутренний край корня дужки в форме четкого полуовала. Расположенные латерально от корней дужек поперечный и суставной отростки проецируются в виде сплошной неоднородной массы с волнистыми контурами (упомянутые выше боковые массы). Верхушки поперечных отростков все же нередко выходят за эту волнистую линию. Особенно это относится к отросткам Суц, которые всегда больше, а часто значительно больше вышележащих поперечных отростков. Поэтому от данного позвонка удобно вести счет шейных позвонков снизу вверх. Определению VII шейного позвонка помогает также то, что под ним расположен I грудной позвонок с его огромными поперечными отростками и ребрами. Суставные щели межпозвонковых суставов при правильной укладке и среднем физиологическом положении шеи на прямой рентгенограмме не видны и выявляются лишь при гиперлордозе. Позвоночный канал на задней прямой рентгенограмме легко реконструируется на фоне тел и межпозвонковых дисков и ограничен внутренними краями корней дужек. Измерение ширины канала, по C.Elsberg и С.Dyke (1934), не представляет трудности (см. толстую линию в области тела L/унарис. 2.4). Позвоночная артерия проходит через отверстия поперечных отростков, которые не определяются на заднем прямом снимке. Артерия реконструируется вдоль боковых масс от Cvi и выше. Проведенное нами изучение костных препаратов 62 позвоночников показало, что внутренний край поперечного отверстия соответствует линии наружной поверхности тела позвонка. Иными словами, позвоночная артерия почти вплотную примыкает к телу позвонка, здесь ее ориентировочно и следует реконструировать. Глава II. Некоторые сведения по анатомии и лучевой диагностике норм, и дистроф. пораженного позвоночника 23 Для клинициста имеет значение также тот факт, что степень наклона крючковидного отростка внутрь бывает различной. Наиболее часто наружный скос отростка покатый (форма «крыши», рис. 2.8е). Но мы видели препараты, на которых при отсутствии дистрофических изменений позвонка наружная поверхность отростка стоит отвесно (форма «стенки», рис. 2.8 ж). В этом случае уже небольшое направленное кнаружи разрастание вершины отростка, т.е. верхнего края «стенки», вызывает деформацию позвоночной артерии. Для рентгенологической оценки состояния межпозвонковых отверстий шейного отдела позвоночника важно учитывать их особенности на данном уровне. В поясничном и грудном отделах оси этих отверстий расположены фронтально, отверстие хорошо определяется на боковой рентгенограмме. Сверху и снизу отверстие ограничено вырезками корней дужек смежных позвонков, сзади — передней частью межпозвонкового сустава, спереди — задним краем диска и прилегающими частями позвонков. На шейном уровне впереди отверстия вместо диска расположено унко-вертебральное сочленение. За счет патологических разрастаний составных частей унковертебральных сочленений чаще всего происходят сужение отверстия и компрессия корешка. Ось отверстия на шейном уровне проходит не во фронтальной, а в косой плоскости. Поэтому для выявления отверстий необходимы снимки в косой проекции (в 3/4) отдельно для правой и левой сторон (см. рис. 2.6а). При этом следует учесть, что межпозвонковые отверстия Cvi-vn и Cy-vi открыты вперед и в сторону больше, чем на 45° (Hadley J., 1951). Т.к. вертеброневролога чаще всего интересуют нижнешейные межпозвонковые отверстия, мы предпочитаем такую укладку, выявляющую отверстия, открытые почти в сторону, т.е. укладку, близкую к применяемой для бокового снимка. Больной лежит на исследуемом боку. Голова остается в том же положении, как и при укладке для боковой рентгенограммы. Верхнее при данном положении плечо наклоняется вперед на 25-30°. При вертикальном положении кассеты можно производить снимки в положении больного сидя. Центрировать луч следует на область нижнешейных позвонков или на угол нижней челюсти соответственно позвонку CIV. Рекомендуется слегка наклонить тубус с учетом, что отверстия направлены вниз на 10°. На снимке в косой проекции состояние тел позвонков и дисков хуже поддается анализу в силу особенностей хода лучей. На тела и диски накладываются тени суставных отростков другой стороны с их рентгенологическими щелями и корнями дуг. Зато суставные отростки исследуемой стороны видны хорошо. Изображение их дает представление не только о частях, направленных в сторону межпозвонкового отверстия, но и о латеральной части сустава. Эти данные могут оказаться полезным дополнением к боковым и прямым снимкам при оценке состояния суставных отростков и межпозвонковых суставов. Наиболее значимыми деталями снимка, однако, являются межпозвонковые отверстия, которые приближаются по форме к овалу с более длинным вертикальным размером (Spurting G., Scowille W., 1944; БурдейГ.Д., 1966), иногда к трапеции с закругленными краями. Это разнообразие не препятствует основному звену рентгеноанатомического анализа, т.е. выяснению возможного сужения горизонтального диаметра отверстия за счет внедрения в него разрастаний со стороны унковертебрального или, реже, межпозвонкового суставов. Следует помнить, что с годами площадь межпозвонкового отверстия уменьшается и у практически здоровых людей, больше всего на уровне Cv-vi (Бурдей Т.Д., 1966). На рентгенограмме позвоночника здорового человека у той части отверстия, которая ограничена телами позвонков, прослеживается щель унковертебрального сустава. В этом месте линия окружности межпозвонкового отверстия прерывается: щель унковертебрального сустава выглядит перемычкой между межпозвонковой щелью и межпозвонковым отверстием. Снизу эта перемычка ограничена направленным вверх заострением крючковидного отростка, сверху — противолежащей фасеткой унковертебрального сустава, т.е. нижним краем тела противолежащего позвонка. Эти образования в норме не выдаются в область отверстия, как и верхние суставные отростки или какие-либо разрастания межлозвонкового сустава. Негустые тени дужек, накладывающиеся на область межпозвонковых отверстий, не принимаются во внимание при рентгеноанатомическом анализе снимка шейного отдела позвоночника в косой проекции. Желтая связка, как уже упоминалось, отсутствует в промежутке между дугами атланта и аксиса. Аналогичные образования между этими дугами называются атланто-ак-сиальной мембраной. Между мембраной и задней поверхностью суставного отростка остается отверстие, пропускающее второй шейный нерв. Существует группа связок между затьшочной костью и 1-Й шейными позвонками, которая вместе со специальными суставами этой области способствует подвижности головы. При выключении разгибателей шеи в детском возрасте шейный лордоз в последующем не образуется. У новорожденного позвоночный столб почти прямой. Шейный лордоз формируется под влиянием сокращения затылочных и лестничных мышц и тяжести головы (Сеченов И.М., 1906; Николаев Л.Н., 1960 и др.). Шейное утолщение спинного мозга максимально выражено на уровне позвонка Civ. На этом уровне канал плотно охватывает спинной мозг (Ястребова П.А., 1954). Поперечное же сечение канала максимально на уровне Си, что определяется мышечной тягой. Она действует на дужки в области остистых отростков (самый крупный отросток — Си). При этом процессе образования лордоза тела позвонков смещаются вперед, а дужки отклоняются кра-ниально, что увеличивает передне-задний отдел позвоночного канала (Малиновский К.Н, 1911; Сперанский А.Ф., 1926). В момент сильного наклона головы вперед задние мышцы шеи больше не удерживают позвоночник (Matiash H., 1956). При этом вся сила направляется на задние продольные и желтые связки, а передние части нижних шейных дисков подвергаются резкому сдавливанию. Указанные диски — точки опоры рычага первого рода, длинное плечо которого еще более удлиняется при наклоне головы вперед. Это плечо включает шею и голову, вес которых не представляет больших абсолютных цифр. Поэтому некоторые авторы считают, что нагрузки на шейный отдел позвоночника меньше, чем на поясничный. Однако в этих расчетах не учитывались относительно меньшая площадь шейных дисков и давящий на них вес плечевого пояса, поскольку верхняя порция трапециевидной мышцы прикреплена к шейным позвонкам. При соответствующих расчетах на см2 площади диска, приведенных в работе Н.Matiash, нагрузка на диск Ly-S| составляет 9,5 кг/см2, а нагрузка на диск СугСуп — И,5 кг/см2. Таким образом, в наиболее подвижном нижнешейном отделе Ортопедическая неврология. Синдромология
позвоночника развивается самое значительное давление на диски. Для компенсации создающихся напряжений на этом уровне, в отличие от поясничного отдела, губчатое вещество позвонков состоит не из вертикальных пластинок, а из горизонтальных, что обеспечивает лучшее сопротивление не только статическим, но и динамическим нагрузкам. 2.1.3. Грудной отдел позвоночника, грудная клетка Скелет грудной клетки, как известно, образуют грудной отдел позвоночника, ребра и грудина. В последней различают рукоятку, тело и мечевидный отросток. Ключичные вырезки рукоятки (место сочленения с ключицами) находятся в ее верхне-наружной части. В нижне-наружной же части рукоятки, в месте соединения ее с телом грудины, подобные вырезки меньших размеров служат для сращения с хрящом I ребра (здесь сустава нет). Ниже располагаются такие же вырезки для II-VII ребер, причем VII пара ребер прикрепляется в месте соединения тела грудины с мечевидным отрост- ком. Суставные сумки грудино-реберных суставов укрепляются передними и задними лучистыми грудино-реберными связками. Они соединяются со связками противоположной стороны, образуя фиброзную оболочку грудины. Фиброзной тканью соединяются между собою и реберные хрящи на уровне Ту-Тк, а также хрящи IX и X ребер. Таким образом с грудиной соединяются хрящи 7 истинных ребер (6 из них — в виде суставов), остальные 5 называются ложными. Их хрящи не подходят к грудине, каждый из них прикрепляется к хрящу вышележащего ребра. Хрящи XI и XII ребер совсем не достигают подреберья и лежат свободно в мышцах брюшной стенки. Эти ребра называются колеблющимися. Их головки сочленяются с телами одноименных позвонков. Каждая из головок остальных ребер сочленяется не с одним, а с двумя смежными позвонками — позвоночно-реберный сустав (по новой терминологии — сустав головки ребра). Узкое место перехода тела ребра в его головку называется шейкой. На границе шейки с телом ребра у 10 верхних ребер имеется бугорок ребра с суставной поверхностью. Последняя сочленяется с суставной ямкой поперечного от-
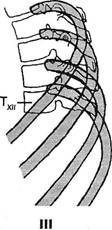
Рис. 2.9. а — скелет грудного сегмента: 1 — суставная ямка поперечного отростка; 2 — суставная поверхность бугорка ребра; 3 — шейка ребра; 4 — тело позвонка; 5 — головка ребра; 6 — вырезка ребра в грудине; 7 — тело грудины; 8 — реберный хрящ; 9 — передний конец ребра; 10 — угол ребра; 11 — бугорок ребра; 12 — поперечный отросток; б — схема рентгенограммы грудного отдела позвоночника: I — верхнегрудной отдел в прямой проекции: косая стрелка — артроз сустава бугорка ребра; горизонтальная стрелка — артроз сустава головки ребра; II — шейно-грудной отдел в боковой проекции; III — нижнегрудной отдел в боковой проекции. Глава II. Некоторые сведения по анатомии и лучевой диагностике норм, и дистроф. пораженного позвоночника
ростка соответствующего позвонка — это поперечно-реберный сустав (сустав бугорка ребра). Щель сустава бугорка ребра расположена почти сагиттально, т.е. в благоприятных проекционных условиях. Эти и другие соединения истинных ребер показаны нарис. 2.9 (см. также рис. 2.7). Толщина ребер и расстояние между ними в зародышевом периоде определяются толщиной межреберных нервов. Согласно механизму H.Holtzer (1952), «межреберные нервы держат ребра на расстоянии» (см. ниже механизм стеноза позвоночного канала). Ребра и нервы при этом составляют «решетчатую сеть» (Blach-Schmidt Е., 1960;Леонтюк А.С., 1969; см. ниже концепцию M.Roth, 1985). Грудные позвонки обнаруживают некоторые особенности сравнительно с шейными и поясничными. Тела их выше шейных и высота увеличивается по направлению к шейным позвонкам. Они относительно более вытянуты в сагиттальном направлении сравнительно с позвонками соседних отделов. Во фронтальной же плоскости тела позвонков нешироки, соответственно ближе расположены и корни (ножки) дуг позвонков: фронтальный диаметр позвоночного канала здесь меньше, чем в шейном и поясничном отделах. Согласно данным С.Г.Юмашева (1969), производившего измерения позвоночного канала на трупах, и Н.М.Маджидова и М.Д.Дусмурато-ва (1982), пользовавшихся для тех же целей эпидурографи-ей, фронтальный диаметр от Ту расширяется по направлению книзу с 14,2 до 14,7 мм. Судить о размерах позвоночного канала и межпозвонковых отверстий целесообразнее по результатам спондило-, томо-, контрастно-рентгенологических и ЯМР исследований (см. ниже). Суставные щели в шейном отделе расположены во фронтальной, наклоненной вперед плоскости, приближаясь к горизонтальной, в поясничном — в сагиттальной. В грудном отделе по направлению сверху вниз имеет место некоторое смещение суставной щели из фронтальной плоскости с приближением к сагиттальной. Суставные отростки располагаются почти вертикально, суставные поверхности верхних суставных отростков обращены кзади, нижних — кпереди. Как и в шейном отделе, суставы здесь относятся к разряду плоских малоподвижных — амфиартрозов. Легкая вогнутость щели обращена вперед, что вообще характерно для суставов в зоне кифоза (Med M., 1975). Межпозвонковые отверстия имеют форму овала. Рентгенограммы верхних грудных позвонков в боковой проекции производятся с подкладыванием под голову руки, согнутой в локтевом суставе. Центральный пучок лучей направляется на надключичную ямку. Для выполнения той же рентгенограммы средних и нижних грудных позвонков лучевой пучок направляется на VII-VIII позвонки, руки исследуемого подняты кверху. Рентгенограммы в прямой задней проекции, во избежание проекционных наложений элементов плечевого пояса, следует делать отдельно для верхних и отдельно для нижних грудных позвонков. Для выявления суставов головок ребер поворачивают больного на 7-10° в снимаемую сторону — приподнимают здоровый бок. D.Hohman (1969) рекомендует снимки под углами от 10 до 45°. Рентгеноанатомический анализ рентгенограммы в боковой проекции затруднен из-за проекционных наложений элементов ребер. Тень позвоночника очерчивается резче при глубоких дыхательных движениях — из-за неясного изображения движущихся ребер. Для выявления суставных щелей можно дополнительно сделать томограммы с глубиной срезов на 3-4 см выше плоскости остистых отростков. Корни (ножки) дуг, отходящие от задних поверхностей тел, ограничены верхними и нижними вырезками, расположенными по вертикали границами межпозвонкового отверстия. За ними находятся верхние и нижние суставные отростки. Щели между ними почти отвесные, должны бы хорошо просматриваться в данной проекции. Но этому, как упомянуто, препятствуют проекционные наложения теней ребер. Суставные отростки сзади ограничивают межпозвонковое отверстие. В условиях тех же проекционных наложений плохо дифференцируются остистые отростки, из-за чего с трудом просматривается и задняя граница позвоночного канала. В грудном отделе позвоночника суставные поверхности, покрытые гиалиновым хрящом, укреплены тонкими сумками: связкой бугорка ребра (идет от бугорка ребра к верхушке поперечного отростка) и тремя реберно-поперечными связками, в том числе верхней и латеральной. В капсулах суставов описывают небольшие карманы и менискоидные выпячивания в суставную полость (Hohman D., 1968). Вывих в суставах, в силу их прочного укрепления связками, по мнению R.Fick (1911), невозможен. Зато капсулы межпозвонковых суставов претерпевают деформацию, растягиваются при сдвиге смежных позвонков. В.В.Гонгальский (1990) показал на экспериментальных моделях и на спондилограммах людей, что при вращательном смещении смежных позвонков (при подвывихе) суставная межпозвонковая щель расширяется, зияет. Распределение щелей дугоотростчатых (межпозвонковых) суставов в верхнегрудном отделе ближе к косо-фронтальным плоскостям шейных суставных поверхностей. Чем ниже уровень грудного ПДС, тем ближе плоскости суставных щелей к сагиттальным поверхностям поясничных суставных отростков. За счет грудного отдела осуществляется преимущественно сгибание позвоночника, т.к. траектория движения шейного и поясничного отделов при этом меняется в направлении их выпрямления. В нижнегрудном отделе позвоночника достигается наибольший размах его боковых движений. Верхнегрудные же отделы с их реберными креплениями — относительно фиксированный штатив для подвижного шейного отдела. Что касается функции позвоночного столба как целого, то некоторые данные биомеханики и физиологии будут изложены после описания его мышц и при обсуждении верте-брального синдрома. Изгибы позвоночника, включая поясничный и шейный лордозы, развиваются к 5-6 годам, и по мере их закрепления меняется форма дисков. У новорожденных высота дисков одинакова спереди и сзади, у взрослых они приобретают клиновидную форму (Иваницкий М.Ф., 1940). На поясничном уровне клиновидность больше выражена в нижних сегментах, а большая высота клина обращена кпереди. По данным R.Fick (1911). средняя высота тел поясничных позвонков почти одинакова (25-28 мм), высота же дисков нарастает в каудальном направлении. В пятом диске передняя высота больше, чем задняя, в среднем на 9 мм. Такая форма является не причиной изгибов, а их следствием: изгибы развиваются в онтогенезе под влиянием различных факторов, в первую очередь мышечной тяги. По мнению M.Roth (1985), кифоз — остаток зародышевой позы, лордоз — следствие диссоциации в темпе роста нервных и костных позвоночных структур. Ортопедическая неврология. Синдромология
Таблица 2.1 Средний объем движений поясничного и шейного отделов позвоночника
Таблица 2.2 Объем движений в поясничных НДС
В литературе приводится много обобщенных данных об объеме возможных движений в позвоночнике с учетом возраста. Так, к 70 годам подвижность поясничного отдела на 25% ниже, чем в возрасте до 30 лет. В верхнепоясничном же отделе объем движений после 40 лет компенсаторно увеличивается (Hilton R.C., 1979). Поданным нашей клиники, эти изменения в поясничном отделе следующие (табл. 2.1). В каждом отдельном поясничном сегменте экстензия возможна в пределах Г, в этой позе флексия удается до 10° (стереорентгенографические исследования Plamandon A. et al, 1988). S.Rolander (1966), объединив данные различных авторов, представляет возможный объем движений поясничных сегментов следующим образом (табл. 2.2). Таблица 2.3 Объем движений в шейно-затылочной области (в °)
Суставные щели в шейном отделе при всей подвижности этого отдела представляют собою часть не круга, а цилиндра с общей осью для симметричных суставов или для одного цилиндра (MedМ., 1973, см. рис. 2.7). Наиболее лордози-рованы ПДС Civ-v, Cy-vi и CVi-vn- Если в поясничном отделе позвоночника преобладают движения вокруг фронтальной оси, в шейном отделе весьма значительны и ротационные в суставе Крювелье и межпозвонковых суставах. Накло- ны головы в атланто-окципитальном суставе вокруг фронтальной оси возможны в пределах 8-13° (Wolff H.-D., 1988), а всего по отношению к фронтальной оси Cvn аксис наклоняется на 45°. Объем движений в шейно-затылочном отделе М.Ф.Иваницкий (1965) представляет следующим образом (табл. 2.3). В грудном отделе наибольший объем движений возможен в его верхних и нижних ПДС. В наиболее подвижном сегменте Txi-хн разгибание возможно до 4,8°, сгибание — до 5°. Указывают на относительную подвижность сегмента Thi-iv- В среднегрудных сегментах подвижность ничтожна. Боковое же сгибание во всем грудном отделе не превышает суммарно 30°. В исследовательских целях пытаются выразить подвижность позвоночника в специальных коэффициентах (Попелянский А.Я., 1979; Буховцев Ю.П., 1991). Что касается объема движений грудной клетки, то следует учесть, что обареберно-позвоночных сустава каждого ребра комбинированные: движения в них при акте дыхания происходят одновременно. Движения в суставах ребра осуществляются вокруг продольной оси его шейки. Она направляется спереди назад и кнаружи. В суставах, благодаря вращению вокруг оси шейки и небольшого скольжения в области сустава бугорка ребра, осуществляются колебательные движения реберной дуги вперед и назад, вверх и вниз, подобно движениям дужки ведра. В верхних ребрах преобладает элемент вращения, в нижних — скольжения. Лопатку относят к скелету верхней конечности, располагается же она в области грудной клетки позади II-VII ребер. Нижний угол находится на уровне остистого отростка Суш и верхнего края VIII ребра. Реберная поверхность несколько вогнута и образует подлопаточную ямку, заполненную подлопаточной мышцей. Применительно к задаче исследования нормальной и патологически измененной грудной клетки важны некоторые особенности конгруэнтности реберной и лопаточной поверхностей грудной клетки — в условиях «плоской» или «круглой» спины. Дата добавления: 2015-01-18 | Просмотры: 2209 | Нарушение авторских прав |