|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Нейропатия седалищного нерваНесколько выше подколенной ямки седалищный нерв делится на общие мало- и большеберцовый нервы. Кровоснабжение нерва обеспечивается двумя системами: 1) артерии, продолжающиеся в нерв из крестцового нервного сплетения; 2) ветви, вступающие в нерв из лежащих поблизости артерий, в первую очередь из нижней ягодичной, пронизывающей подгрушевидное отверстие медиальнее нерва. Обе системы анастомозируют между собою. Сосуды в нервном стволе располагаются или по магистральному типу, или пучками, или по рассыпному типу (Выренков Ю.Е., 1957). Наиболее крупной является a. comitans n. ischiadici. Венозные сосуды располагаются как эпиневрально, так и внутриствольно. В атласе В.И.Шувкуренко (1949) представлены иллюстрации их анастомозов с vv. perforantes. Кровь из венозных сосудов седалищного нерва, включая v. ischiadica, вливается в нижнюю ягодичную вену, которая подходит к нерву под грушевидной мышцей. Варикозное расширение вен седалищного нерва наблюдали M.Bichat (1830), М.М.Левантовский (1925), Е.М.Мар-горин (1949). Расширение вен особенно выражено в эпине-вральной зоне. Оно возникает преимущественно у пожилых, часто не сочетаясь с подобными изменениями подкожных вен. K.Reinhardt (1918), инъецируя вены хроможелати-ном, обнаружил у 25% обследованных трупов флебэктазии и варикоз как внутри седалищного нерва, так и на его поверхности. Выявились также склеротические участки на периферии, соединительнотканные разрастания, спайки их с нервными пучками, склероз питающих сосудов, сдавление нервных пучков. Однако дегенеративных изменений нервных волокон обнаружено не было. Среди 37 трупов с указанными отклонениями лишь в одном случае в диагнозе фигурировал ишиас. Автор полагает, что при «флебогенном ишиасе» не болезненны типичные точки, боли незначительны. При ходьбе они не усиливаются, а, наоборот, исчезают. Длительное же стояние сопровождается болями, начинающимися в стопе. Таким образом, существуют топографо-анатомические предпосылки и некоторые патологоанатомические подтверждения механического воздействия измененной грушевидной мышцы на нервно-сосудистые образования, в первую очередь на седалищный нерв и нижнюю ягодичную артерию с возникновением вазомоторных нарушений, отека и более грубых нарушений кровообращения в нем (см. рис. 4.10, 4.20, 4.21). Не исключается возможность травма-тизации нерва и там, где он на протяжении 5-25 мм проходит непосредственно на кости по выходе из малого таза (Ки-селъ-Рябцева З.М., 1948). Возможна также травматизация ствола пояснично-крестцового сплетения, где он идет еще выше мышцы и находится в непосредственном контакте с крестцово-подвздошным сочленением, если здесь имеются костные разрастания. Возможно поражение нерва и позади бедренной кости. Задний сосудисто-нервный пучок бедра проходит в фиброзном миофасциальном ложе из фасций окружающих мышц. Седалищный нерв окружен и собственным тонким фиброзным влагалищем, а его сосуды окружены лишь рыхлой клетчаткой. Со времени D.Cotugno в течение 200 лет рассматривали синдромы поясничного остеохондроза как воспаление седалищного нерва. Это были в основном ошибочные суждения. Вместе с тем мы знаем, что не менее чем у 1/3 больных поясничным остеохондрозом встречается синдром грушевидной мышцы, при котором поражение седалищного нерва часто имеет место. Правда, не воспаление, а компрессия нервного ствола. Так или иначе, это поражение проявляется симптомами ишиаса. Реальность механизма компрессии нерва в подгрушевидном пространстве подтверждается описанными выше анатомическими отношениями и результатами новокаинизации мышцы. О том же говорят и упомянутые опыты на трупах: при приведении ноги и, особенно, ее ротации седалищный нерв подвергался заметной компрессии под растянутой грушевидной мышцей (Thiele G., 1950; Кипервас И.П., Миллер Л.Г., 1971). О компрессии нервов под грушевидной мышцей писали еще A.H.Freiberg и T.Vinke (1934), C.Long (1955), а впоследствии — J.A.Adams (1980), M.R.Rask (1980), T.Solheim et al. (1981), R.P.Hallin (1983), J.M.Stein et al. (1983), P.M.Barton et al. (1988), Д.Г.Герман и соавт. (1989), И.П.Кипервас и М.В.Лукьянов (1991). Что касается компрессионно-сосудистого фактора, важного при туннельных синдромах, то в подгрушевидной ямке сдавление нижней ягодичной артерии вряд ли может привести к сколько-нибудь заметным расстройствам, т.к. седалищный нерв получает сегментарные артериальные ветви. Длительное же сдавление вен, находящихся в одном фасциаль-ном ложе с седалищным нервом (диаметр их достигает 2-4,5 мм), может привести к их расширению, включая и варикозное. Напомним, что и на трупах людей, не болевших ишиасом, находили в седалищном нерве расширения сосудов (Reinhardt А., 1918), признаки продуктивного хронического воспаления, варикозное расширение вен, склеротические и другие изменения сосудов нерва (Новицкий И.С., Па-рельман И.М., 1934). Симптомы сдавления седалищного нерва и сосудов в подгрушевидном отверстии часто сочетаются с корешковыми синдромами. Однако при них чаще, чем при корешковой компрессии преобладают признаки раздражения, а не выпадения. В работе R.Katayama (1978) сообщается о наблюдаемой иногда гипоальгезии кожи наружной половины подошвы. Правда, важный признак раздражения — боль является существенным симптомом и корешковой компрессии. Боль у больных с корешковой компрессией имеет колющий, простреливающий характер, распространяется по зоне определенного дерматома, усиливается при строго определенных движениях в пояснице, при кашле, чихании и пр. Боль же, обусловленная воздействием грушевидной мышцы на седалищный нерв, чаще тупая, мозжащая. Она нередко оценивается больными как чувство тяжести, распространяется по всей ноге или преимущественно по зоне иннервации малоберцового нерва, уменьшается при полусогнутом положении ноги на подушке. Нередки парестезии по всей ноге, особенно в стопе. В случаях глубокой компрессии ствола седалищного нерва с его симпатическими волокнами встречаются и ощущения Ортопедическая неврология. Синдромология
жжения; усиливаются боли ночью, в тепле, при волнении, перемене погоды и при других ситуациях, неблагоприятных для вегетативной нервной системы. Правда, эти боли не достигают степени каузальгических, как это имеет место, например, при ранении седалищного нерва. Постоянные или приступообразные боли при такого рода ишиасе отличаются также и от пароксизмов простреливающих корешковых болей, т.к. в области компрессии нет хрящевых или костных структур. Сдавление происходит между напряженной мышцей и плотной крестцово-остистой связкой, поверхность смягчается близнечной мышцей. Требуются дополнительные исследования для выявления возможности растяжения седалищного нерва над другими мышцами, над которыми он проходит. Все эти ткани не создают такой жесткой ком-премирующей ситуации, которая существует в области костных краев позвоночного канала или межпозвонкового отверстия, с одной стороны, и плотной тканью грыжи — с другой. Вследствие этого объективные признаки компрессии седалищного нерва характеризуются в меньшей степени явлениями выпадения. Преобладают симптомы раздражения. К последним следует отнести упомянутый выше стволовой симптом Бехтерева и Виленкина. Пудендонейропатя На этот вертеброгенный синдром мы обратили внимание (Попелянскш Я.Ю., Ризаматова СР., 1983) в связи с тем, что у некоторых больных с грыжей поясничного диска наблюдаются легкие проявления, характерные для компрессии конского хвоста при явном отсутствии такой компрессии. Больные жалуются на боли в промежности, копчике или ягодице. Выявляются непродолжительные задержки мочеиспускания. В отличие от того, что наблюдается при каудопатии, симптомы, сколько бы ни продолжалось заболевание, остаются односторонними, боли обычно не распространяются дистальнее ягодицы, а если и распространяются, то носят некорешковый характер. Всегда обнаруживается болезненность седалищной ости, болезненность и укорочение крестцово-остистой связки, увеличение коленно-соскового расстояния (крестцово-остистая и крестцово-бугорная связки в филогенезе были мышцами). Половой (срамной) нерв образуется передними ветвями S2-S4 нервов и является самой толстой ветвью полового сплетения. Он располагается под грушевидной мышцей медиальнее внутренней половой артерии. Нерв выходит из полости таза, огибая седалищную ость или прикрепляющуюся к нему крестцово-остистую связку. Далее он возвращается в полость таза и седалищно-прямокишечную ямку. От нерва здесь отходят прямокишечные, промежностные нервы, а также тыльный нерв мужского полового члена или клитора. Эти нервные образования имеют отношение к чувствительности аногенитальной области, к функции поперечно-полосатых мышц. Они имеют отношение и к функции гладких мышц (связи с афферентными и эфферентными симпатическими волокнами). Компрессия нерва возможна как из-за воздействия напряженной грушевидной мышцы, так и вследствие сдавления между крестцово-остистой и крестцово-бугорной связками, особенно тогда, когда нерв расположен в крайнем верхнемедиальном положении. Обусловленность вышеописанной нами клинической картины поражением полового нерва установлена на основании перечисленных клинических и электрофизиологических данных и специального анатомического исследования на свежих трупах с измерением давления, оказываемого на нерв окружающими тканями. Синдром запирательного нерва N. obturatorius, выйдя из подвздошной мышцы, прилежит к крестцово-подвздошному сочленению. Далее он лежит рядом с боковой стенкой таза и вместе с одноименными сосудами выходит через запирательный канал на медиальную поверхность бедра. Этот канал образован запира-тельной бороздой по верхнему краю и запирательной перепонкой. Нерв иннервирует наружную запирательную мышцу, вращающую бедро кнаружи. Нерв участвует в иннервации аддукторов бедра, которые осуществляют его ротацию, отдает веточки к нежной и гребешковой мышцам, к коже внутренней поверхности бедра. Т.к. диаметр канала большой, компрессия нерва в нем возможна лишь при значительном растяжении сосудисто-нервного пучка, при лонном остеите с воспалительным отеком тканей, особенно при резком сгибании бедра (Sunderland S., 1968). Больные жалуются на боль и парестезии в паху по медиальной поверхности бедра. Она усиливается при внутренней ротации бедра, его отведении и разгибании. Следует учесть вариабельность кожных зон иннервации нерва из-за его связей с бедренным нервом. Зачастую боль при раздражении запирательного нерва распространяется по внутренней поверхности голени, стопы до первых пальцев (Вишневский А.С, Максименков А.Н., 1949). Гипоальгезия или гиперестезия локализуется в коже средней и нижней третей бедра. При наличии запирательной грыжи боли усиливаются при кашле, чихании — при увеличении внутрибрюшного давления, что сочетается иногда с интермиттирующей кишечной непроходимостью. Гипотрофия и слабость мышц, иннервируемых запиратель-ным нервом, проявляются главным образом ослаблением аддукции. Иногда отмечаются и спазм аддукторов, контрактура тазобедренного и коленного суставов, коксальгия (Fettweis Е., 1966). Из-за слабости аддукторов развиваются неустойчивость при стоянии и ходьбе, ограничение объема движений в тазобедренном суставе, покачивание кнаружи. Парестетическая меральгия Бернгардта-Рота Заболевание характеризуется парестезиями в зоне иннервации наружного кожного нерва бедра. За 10 лет до описания этого заболевания, в 1885 г., W.Hager сообщил о следующем наблюдении. У 26-летней женщины тупые боли по наружной поверхности левого бедра появились после ушиба этого места. При сильных напряжениях боли приобретали колющий характер. В 3 см кнаружи от передней верхней ости подвздошной кости в месте выхода наружного кожного нерва бедра была выявлена резкая болезненность. Резекция участка нерва в 6 см привела к анестезии наружной поверхности бедра и исчезновению болей, дотоле не прекращавшихся в течение нескольких лет. В 1895 г. M.Bernhardt, а вскоре и В.К.Рот описали заболевание, характеризующееся парестезиями по передне-наружной поверхности бедра. Глава TV. Синдромы поясничного остеохондроза
Первый назвал его невральгией, второй — меральгией. Оба описали его клинические особенности, подчеркнув ограничение своеобразных парестезии исключительно зоной наружного кожного нерва бедра. В том же году описание заболевания на основании самонаблюдения дал S.Freud. Встречается оно довольно часто, преимущественно у мужчин среднего и пожилого возраста. Парестезии и боли появляются вначале на ограниченных участках, а затем, сливаясь, захватывают всю передне-боковую поверхность бедра: вначале периодически, а затем постоянно, сначала в форме одних лишь парестезии, а потом и болей. К первоначальным ощущениям онемения присоединяется чувство ползания мурашек, покалывания, жжения или холода, напряжения или давления. Кожа этих отделов бедра кажется плотной, «мертвой», «покрытой плотной тканью». В начале заболевания парестезии появляются и усиливаются при стоянии и ходьбе, трении одежды, а затем становятся постоянными. Присоединяющиеся боли также могут усиливаться от перечисленных выше причин, значительно ослабевая в положении больного лежа с согнутыми ногами. Иногда они, наоборот, уменьшаются при активных движениях. В некоторых случаях боли становятся весьма интенсивными, каузальгоподобными, сопровождаясь выраженными вегетативными нарушениями. В зоне парестезии обнаруживаются участки гипоестезии болевой, осязательной, а иногда и температурной. В некоторых случаях отмечаются гиперестезии и гиперпатии. Часто определяется болезненность, иногда с иррадиацией вниз по бедру в точках выхода бокового кожного нерва бедра. Отмечали трофические расстройства: кожа передне-боковой поверхности бедра бывает истончена, отмечается выпадение волос, может отсутствовать потоотделение. Н.А.Кры-шова (1945) наблюдала и набрякшую надколенную связку. Двигательных расстройств не бывает, но в связи с болевыми ощущениями автор отмечала нарушения ходьбы, напоминающие перемежающуюся хромоту. Заболевание носит необратимый характер, развивается на протяжении десятков лет, сопровождается нередко ремиссиями и обострениями. M.Bernhardt (1987) перечислял следующие «этиологические моменты»: истерия, беременность, заболевания периода родов, травмы, охлаждение, алкоголизм, сифилис, лихорадочные заболевания, ожирение, сидячий образ жизни. Указывают, кроме того, на ревматизм, интоксикации, нарушения обмена веществ, исхудание, дегенеративные заболевания, васкулярные нарушения полости таза и ног, аневризмы аорты, энтероптоз, опухоли в области таза, камни мочевого пузыря, сирингомиелию, рассеянный склероз, спинную сухотку, авитаминозы, прогрессивный паралич, менингит, трихомоноз, спинномозговую анестезию, циррозы и, наконец (приходится ли удивляться?), верхнепоясничную вертебральную патологию (Rosenbeck С, 1925; Ескег Л., 1938; Moritz Р., 1959). Большое значение придают, естественно, травмам и компремирующим факторам, равно как внутри брюшной полости, так и на бедре: микротравмы в области паховой связки, трение нерва о кость и связку, особенно при разгибательных движениях бедра, остеопластиче-ские процессы в области передне-верхней ости подвздошной кости, ношение тяжелых предметов в кармане брюк, узких поясов, бандажей, корсетов, давление беременной матки, опухолей таза. А.Я.Попелянский и Ф.А.Хабиров (1983), В.П.Веселовский и О.Ш.Самитов (1988) придают особое значение вертеброгенному синдрому напряжения подвздошно-поясничной мышцы. При всей важности этих воздействий различные авторы все больше убеждаются в том, что возникновение заболевания определяется рядом индивидуальных особенностей нерва. Известно, что наружный кожный нерв бедра — одна из ветвей поясничного сплетения и образуется из Lj и Ьз спи-нальных нервов. Он выходит из-под латерального края большой поясничной мышцы, иногда прободает ее ниже подвздошно-пахового нерва и направляется косо вниз и ла-терально к передней верхней подвздошной ости, ложась под подвздошной фасцией на поверхность квадратной мышцы поясницы, а затем на подвздошную мышцу. Здесь он пересекается стволом глубокой артерии, огибающей подвздошную кость, подходит под пупартову (паховую) связку и приблизительно в 10 см ниже передней верхней ости подвздошной кости (иногда — выше, иногда — ниже) прободает широкую фасцию 2-3 ветвями, медиальнее начальной части портняжной мышцы. Далее ветви спускаются вниз до коленного сустава. Подчеркивают следующие анатомические особенности, имеющие значение для возникновения патологии данного нерва.
При выходе из таза на бедро нерв описывает более или менее острый угол сверху вниз и кзади (Stookey В., 1928). В 17% случаев обнаруживается веретенообразное утолщение нерва в месте выхода его из таза на бедро (рис. 4.27). Начинаясь проксимальнее связки, это утолщение нерва продолжается и дистальнее, до места деления на конечные ветви. Длина веретенообразного участка достигает 1,5-3 см, а толщина — 3-8 мм. В случаях наличия анастомозов с передним кожным нервом бедра веретенообразные утолщения не регистрировались (Nathan Р., 1960). Утолщение такого рода многими авторами наблюдалось и в других нервах, в местах, где нерв подвергается трению о кость или связку. Отсюда P.Nathan (1960) справедливо заключает, что и в тех случаях, в которых обнаружены описанные утолщения, в основе ме-ральгии лежит микротравматизация нерва. Особенно доказательным в этом отношении оказалось то, что у 2 из 60 обследованных трупов нерв подходил не под пупартову связку, а прободал гребень подвздошной кости. В этих случаях ангу-ляция и утолщение нерва были выражены особенно резко. По мнению H.Koppel, W.Thompson (1960), ущемление нерва происходит в месте его прохождения через паховую связку, а зона широкой фасции клинически не существенна. Ортопедическая неврология. Синдромология
Характерной чертой нарушений чувствительности наружного кожного нерва бедра является выпадение эпикритичес-ких и сохранение протопатических компонентов чувствительности. Выраженность боли и парестезии в проксимальном отделе ноги, возможно, обусловлена свойственным проксимальным отделам феноменом суммации за счет волокон спино-таламического пути (Drooglever К, Fortuyn J., 1949). Единичные патологоанатомические исследования указывали на явления периневрита и интерстициального неврита с атрофией нервных волокон (Bailey H., 1928; Stookey В., 1928). Отмечается скопление липоидных образований в мякотных оболочках и шванновских клетках. Оказываются крайне замедленными фагоцитоз и жировая инфильтрация клеточных элементов эндоневрия, периневрия и подвижных клеток, а шванновские оболочки не освобождаются от липоидных включений. Многие осевые цилиндры в нервных стволах находятся в состоянии распада на отдельные отрезки. Между тем, по данным B.King (1941), Duarte (1953), гистологическая картина нерва оказалась нормальной. И.Ю.Головченко (1971) показал, что и при отсутствии данного заболевания с возрастом происходит нарастание периаксональных изменений в нерве. Это приводит к выраженным дегенеративным изменениям, к вторичному склерозированию нерва. Происходит разрежение мякотных нервных волокон, калибр оставшихся волокон уменьшен. Со стороны клеточных элементов реакция уменьшается. В отличие от многих патологических процессов, демиелинизация не сопровождается выраженным освобождением мякотных волокон от продуктов распада. Регенерация не происходит. Особенностью возрастных изменений данного нерва является и то, что в нем не происходит гипертрофии и гиперплазии оболочек нерва, которые подвергаются лишь уплотнению. Таким образом, можно говорить о характерной для возрастных особенностей данного нерва недостаточности (преждевременном ослаблении) таких приспособительных функций, как воспаление, регенерация, репарация. Основные видимые изменения в нерве происходят в мякотных волокнах, тогда как тонкие находятся в более удовлетворительном состоянии. Описываемые изменения, столь свойственные данному нерву, оказываются почти неизбежным спутником пожилого и старческого возраста. Иногда это никак не проявляется клинически, часто при детальном исследовании чувствительности у стариков обнаруживается гипоальгезия кожи наружных поверхностей бедер, а у многих развивается и ме-ральгия. Здесь уместна следующая аналогия: дизрафия является почвой для развития сирингомиелии, а миелодиспла-зия, непроцессуальная, но проявляющаяся клинически, является, видимо, переходной формой от дизрафии к сирингомиелии. Подобно этому описанные возрастные особенности наружного кожного нерва являются почвой заболевания, а выявляющиеся у стариков гипоальгезии на бедрах являются переходной, но в данном случае процессуальной формой на пути к развитию меральгии. Чтобы этот переход к мераль-гии осуществился, требуются: 1) определенная предугото-ванность нерва, определенная степень дезадаптации его, что вместе с его видовыми особенностями входит в понятие причины болезни; 2) определенный разрешающий фактор, что входит в понятие условий возникновения болезни. К этим условиям и относится то множество факторов, в первую очередь локальных, которые принимались ошибочно за «причинные», за этиологию. В какой мере остеохондроз может быть одним из условий развития парестетической меральгии, можно будет судить после соответствующих строгих клинико-статистических исследований. Какой бы ни была роль вертеброгении и реакции фиброзных тканей паховой области, специфика синдрома говорит об особой значимости дефектных, рано изнашивающихся нервных структур. Их запрограммированные особенности, видимо, и имеют отношение к этиологии. Под действием определенных условий возрастные проявления приобретают новые качества, переходя в проявления болезни. Это положение в отношении остеохондроза нами было высказано на I Всероссийском съезде невропатологов в 1962 г. Существо этиологии заболевания вряд ли ограничивается одними лишь периферическими факторами и, в частности, предуготованностью со стороны нерва. Большинство описанных выше морфологических сдвигов в нерве касается пожилых, да и некоторых молодых людей. Возможность болезни и болезнь морфологически представлены одной и той же картиной: та же фиб-ротизация, та же замедленность репаративных изменений и пр. Периферический фактор как фактор болезни сомнения не вызывает хотя бы потому, что давно проводившиеся операции невротомии или устранения ангуляции нерва оказывают лечебное воздействие (Lee К, 1941). Однако возникновение болезни Бернгардта-Рота происходит при условии констелляции периферических и центральных факторов подобно тому, как для невральгии тройничного нерва требуется констелляция полисинаптических периферийно-центральных механизмов (Ерохина Л.А., 1973; Савицкая О.В., 1977). В этой связи многие из упомянутых экзо- и эндогенных факторов, особенно общих, воздействующих и на центральную нервную систему, должны рассматриваться как условия изменения степени предуготованности со стороны не только периферического нерва, но и центральных звеньев (Melzack R. et ai, 1965). Все вышеописанное нами следует учитывать также и в отношении других синдромов ущемления периферических нервов. Синдром подкожного нерва ноги Внутренний кожный или подкожный, или скрытый нерв (п. saphenus) — ветвь бедренного нерва, в начальной части лежит над подвздошно-гребешковой фасцией (рис. 4.28 а). Пройдя через нижне-внутреннюю часть бедренного (Скарпо-ва) треугольника, нерв прободает мышечную фасцию (lamina vastoadductoria) в нижней трети бедра. Эта плотная пластинка является крышей субсарториального (Гунтерова) канала, ограниченного изнутри приводящими, а снаружи — медиальной широкой головкой четырехглавой мышцы. Здесь-то, в месте прободения скрытым нервом фасций, несколько выше надколенника по медиальной поверхности бедра, и возможна компрессия нервного ствола и сопровождающих его сосудов (Кадырова Л.А., Речицкий И.З., 1988). В этом месте, проходя вместе с бедренной артерией и веной в рыхлой клетчатке, нерв лишен собственного фиброзного влагалища (Ма-зонко Э.А., 1963) (см. рис. 4.28 б). Перед выходом из канала нерв, отдав небольшую надколенную ветвь, продолжается вниз, сопровождаемый скрытой веной, как нисходящая ветвь нерва. Он обходит сзади мыщелок бедра и снабжает кожу внутренней поверхности голени и стопы. На уровне коленного сустава возможна компрессия веточки нерва, которая может Глава ГУ. Синдромы поясничного остеохондроза
происходить в самой связке выпавшим мениском, костными разрастаниями по краям сустава и другими процессами (Koppel H., Thompson W., 1960; Герман Д. Г. исоавт., 1989). Начало клинических проявлений связывают с макро- и микро-травматизацией. Л.А.Кадырова и И.З.Речицкий (1988) указали на роль вертеброгенных миоадаптивных расстройств в зоне Гунтерова канала. Т.к. нерв является кожным, симптоматика ограничивается нарушениями в сфере чувствительности. Зона расстройств определяется уровнем поражения и вариабельностью нерва. Больные жалуются на ощущения каузаль-гоподобного характера, реже — на ночные парестезии, в большей степени в области пятки, медиальной лодыжки, в меньшей степени — по передне-медиальной поверхности голени, внутренней поверхности коленного сустава. Таковы и зоны гипоальгезии. При поражении надколен-никовой ветви расстройства чувствительности ограничиваются зоной внутренних отделов сустава, боли усиливаются при разгибании в суставе, поэтому больные предпочитают ходьбу с неполным разгибанием в нем. Поколачивание и интенсивная пальпация внутренней поверхности бедра в нижней трети воспроизводят спонтанные боли. Уровень наибольшей болезненности, по данным различных авторов, соответствует 2-3 см над верхним краем надколенника. Регистрируется снижение скорости проведения сенсорных импульсов. Боли усиливаются при отведении бедра, в приводящих мышцах могут прощупываться болезненные гипертонусы. Усиление болей при ходьбе вследствие повышения тонуса аддукторов, положительные результаты элеваторного и «турникетного» тестов объясняются «обкрадыванием» кровотока нервного ствола в условиях тонической и фазной мышечной активности. Синдром малоберцового нерва Синдром перонеальной нейропатии характеризуется явлениями раздражения и выпадения в зоне иннервации малоберцового нерва и нейроостеофиброза в начале малоберцовой мышцы, где нерв подвергается компрессии. О ранимости малоберцового нерва было известно давно. В XIX веке при изучении параличей ног у рожениц было обращено внимание на преимущественное страдание мышц, иннервируемых малоберцовым нервом (Basedow V., 1938; Valleix К, 1841; Romberg M., 1853 и др.). Levebre (1876), а затем Hunermann (1892) объясняли эту поражаемость анатомическими особенностями: двигательные волокна малоберцового нерва идут в составе 1_4 и L5 нервов, расположенных почти непосредственно на острой безымянной линии и легко сдавливаемых головкой плода. Здесь же возможно сдавление и внутренней подвздошной артерии с ее ветвями, крово-снабжающими седалищный нерв. Однако подобные параличи все же редки. Иногда наблюдали параличи мышц, иннервируемых малоберцовым нервом, при вправлении вывиха тазобедренного сустава, причем предварительное растяжение укороченной ноги предотвращает подобное осложнение (HoffaA., 1900;LorenzL., 1900; HartungH., 1906). Но и эти параличи возникают в очень редких случаях. Предполагали и роль высокого уровня ветвления малоберцового нерва (Dorion, 1884; Kunepeac И.П., Миллер Л.Г., 1971), ранимости его вообще, например, при нейропатиях (Kutner R., 1905). Уже давно было известно о частом вовлечении малоберцово-
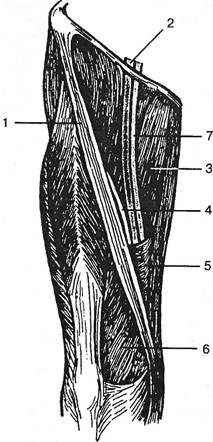
Рис. 4.28 а. Скрытый нерв (4) рядом с бедренной артерией (2) у подхода под lamina vastoadductoria (5). Схематическое изображение: 1 — портняжная мышца; 3 — длинная приводящая мышца; 6 — медиальная головка четырехглавой мышцы; 7 — бедренная вена.
Рис. 4.28 б. Поперечный распил левого бедра на уровне его середины. (Фото с препарата З.А.Мазонко, 1963) 1 — мед. головка четырехглавой мышцы; 2 — межфасциальное ложе главного сосудисто-нервного пучка бедра; 3 — длинная приводящая мышца; 4 — седалищный нерв; 5 — общее фиброзное влагалище заднего сосудисто-нервного пучка. 7-886 202 Ортопедическая неврология. Синдромология го нерва и при «ишиасе», «пояснично-крестцовом радикулите». На эту особенность уже давно указывал D.Cotugno (1764), а в последующем J.Guinon и E.Parmentier (1890), E.Remark (1892), N.Chiray и E.Roger (1930) — симптом Пуанта, Ф.Ф.Огиенко (1970), Д.Т.Шамбуров (1966), В.И.Само-сюк, Ф.А.Хабиров и соавт. (1979) идр. Г.С.Топровер (1931) при выполнении операции растяжения седалищного нерва кровавым путем почти во всех наблюдениях отмечал появление легкого пареза малоберцового нерва. При сдавливании всего седалищного нерва или при химическом воздействии на него, например скипидаром (Gerard R., 1927), возникающие при этом параличи захватывают преимущественно мышцы, иннервируемые малоберцовым нервом. В описанных наблюдениях повреждения седалищного нерва после неудачных инъекций лекарственных веществ (Федорова А.Б., 1959, 1975 и др.) также подчеркивается преимущественная локализация явлений выпадения и раздражения в зоне иннервации малоберцовых волокон нерва. Гипоальгезия кожи по наружной поверхности голени у больных с вертеброгенным синдромом грушевидной мышцы затрудняет дифференциальный диагноз между этим синдромом и компрессией корешка Si (Кипервас И.П., 1971). Пучки, из которых образуются больше- и малоберцовый нервы, кровоснабжаются по-разному. Все артерии седалищного нерва, как ответвляющиеся от нижней ягодичной артерии (иногда от внутренней артерии), так и идущие от средней огибающей бедренной и от перфорирующей артерий, входят парными продольными стволами в проксимальный отдел большеберцового нерва (Hoffmann М., 1903). В противоположность этому кровоснабжение малоберцового нерва осуществляется одним-единственным тонким стволом, ответвляющимся от нижней ягодичной артерии. Все остальное кровоснабжение этого нерва идет по ответвлениям сосудов, питающих болыпеберцовый нерв через цепь анастомозов. Волокна большеберцового нерва окружены обильной сетью кровеносных сосудов относительно большого диаметра, чего нельзя сказать о волокнах малоберцового нерва. Если вызвать в нерве нарушение кровоснабжения его растяжением, оно гораздо быстрее возобновляется в большеберцовом нерве. Понятно, что при механических воздействиях первыми пострадают волокна малоберцового, а не большеберцового нерва. Впрочем, волокна малоберцового нерва несколько более растяжимы (Lorenz L., 1890). Особенно большое значение имеют различные гистологические особенности волокон малоберцового нерва, более толстых и с большей обкладкой миелина сравнительно с более тонкими волокнами большеберцового (Шаргородский Л.Я., 1946; Дойников Б.С., 1955; Thomas P. et ai, 1955; Erlanger J., Gasser H., 1937). При патологии первыми поражаются толстые волокна, требующие более интенсивного обмена и хуже переносящие аноксию. Не удивительно, что после смерти животных электрическая возбудимость исчезает раньше в мышцах, иннервируемых малоберцовым, чем большеберцовым нервом (Gerard R., 1927). Таким образом, большинство авторов связывает частое поражение малоберцового нерва вообще и при дискогенных процессах в частности с поражением волокон этого нерва не на голени, а в проксимальном отделе — там, где они проходят в составе седалищного нерва, или еще проксимальнее. Особенно настаивают на этом J.\acek et al. (1965), описавшие клиническую и электромиографическую картину пяти таких больных. Эта точка зрения не учитывает наблюдения клиницистов о компрессии самого малоберцового нерва под сухожилием двуглавой мышцы, особенно у лиц, работа которых требует сидения на корточках, стояния на коленях (Guillain G. etal., 1934; Jong J., 1947; Nagler S., RangelL., 1947; Kaminsky V., 1947; Wright V., Braatzl, 1953;StaalA. etal., 1965; Seppalainen A. et ai, 1977; Попелянский Я.Ю., 1983). Предрасположенность к подобным компрессиям передается по аутосомно-доми-нантному типу. Описаны и семейные случаи данного синдрома (Герман Д.Г. и соавт., 1989). Возможны и острые травмы того же типа. Приводим одно из наших наблюдений. Больной В.Б., 31 год, тракторист. За три месяца до поступления в отделение правая нога, согнутая под углом 10-15° в колене, оказалась зажатой между двумя бревнами в течение 30-50 минут. Испытывал умеренную боль в месте сдавления — в нижней трети бедра и в верхних отделах голени. На другой день болей не испытывал, но стопа и голень стали отечными, повисла стопа: при ходьбе приходилось высоко поднимать ногу. Через 20 дней отек спал, появились шевеление пальцев кроме большого, ощущение прохождения электрического тока к большому пальцу от середины голени. В дальнейшем оставался такой же парез. Испытывал незначительные постоянные боли ниже надколенника. В соматическом статусе патологии не найдено, но в крови: лейкоц. — 17 000; пал. — 9; л. — 11; м. — 9; РОЭ — 20 мм/ч; через три недели: лейкоц. — 12 000; пал. — 4; лимф. — 14; кл. Тюрка — 1:100; РОЭ — 16 мм/ч. В области внутренней поверхности нижней трети правого бедра — странгуляционная борозда 103 см, по наружной поверхности — 32 см. В области гребня большеберцовой кости — багрово-синее пятно 2,5 х 2,5 см. Рентгенологических изменений голени и стопы нет. Ходит высоко поднимая правую ногу: отвисает стопа, не может стоять на пятке, но свободно стоит на носке. Невозможно разгибание и почти невозможно (лишь 5°) отведение стопы; разгибание пальцев минимальное. Очень негрубая гипотрофия перонеальной группы мышц правой голени. Гипоес-тезия в промежутке между I и II пальцами правой стопы. Вибрационная чувствительность латерального мыщелка — 8-9°, медиального — 4-5°, ахиллов рефлекс справа не вызывается, стопа и голень справа на ощупь чуть холоднее, чем слева. По данным электрофизиологических исследований, поражение правого малоберцового нерва и соответствующих мышц. Такова картина сдавления малоберцового нерва под сухожилием двуглавой мышцы. Условия для его сдавления имеются и в более дистальной зоне (рис. 4.29). Общий малоберцовый нерв у бокового угла подколенной ямки прободает начало латеральной головки икроножной мышцы, а затем огибает снаружи шейку малоберцовой кости. Здесь он проходит между пучками начальной части длинной малоберцовой мышцы через богатый фиброзными тяжами мышечно-малоберцовый канал (Marwah V., 1964). В этом фиброзном кольце нерв делится на три ветви: глубокую, поверхностную, возвратную. Когда во время форсированного движения стопы мышца растягивается, нерв может подвергнуться растяжению, а также сдавлению между этой мышцей и костью (Koppel В., Thompson W., 1960). Компрессия и натяжение нерва на этом уровне случаются, естественно, и независимо от вертеброгенных механизмов. Видимо, и у части больных поясничным остеохондрозом нельзя Глава IV. Синдромы поясничного остеохондроза
ет место при корешковой компрессии и не выявляется при некорешковой люмбоишиальгии, включая синдром грушевидной мышцы (Усманова А.И., 1971). Определялось снижение скорости в среднем на 10% в малоберцовом нерве при нормальной скорости в большеберцовом. Это происходило при компрессии как L5, так и Si корешков. При раздражении малоберцового нерва в латеральной части подколенной ямки, за головкой малоберцовой кости и по межлодыжечной линии на передней поверхности голеностопного сустава мы регистрировали токи действия с короткого разгибателя пальцев. Кроме того, скорость проведения импульса по волокнам малоберцового нерва, идущего в составе седалищного нерва, измерялась в сегменте, расположенном между точкой выхода седалищного нерва в поверхностные слои бедра (на границе верхней и средней третей его) и проксимальными точками стимуляции голени (Рапопорт Г.М., 1973). В контрольной группе было выявлено относительное постоянство величины скорости распространения возбуждения на всем протяжении малоберцового нерва, включая проксимальные его волокна в составе седалищного нерва (колебания в пределах 1-3 м/с с тенденцией возрастания скорости в участках, расположенных выше точек стимуляции на голени). У больных поясничным остеохондрозом эти раздельные (выше и ниже колена) показатели оказались различными при различных синдромах (табл. 4.5).
Из таблицы видно, что в случаях, когда парез разгибателей обусловлен корешковым поражением, скорость проведения импульса по малоберцовому нерву снижена в одинаковой степени в проксимальных и дистальных отделах соответствующих волокон. Когда же имеет место слабость разгибателей стопы вследствие некорешковой патологии, выявляется снижение скорости проведения импульса дистальнее головки малоберцовой кости. Речь идет о больных паралитическим ишиасом или о больных с болезненностью в области длинной малоберцовой мышцы чуть ниже головки мало-берцовой кости в месте прохождения малоберцового нерва. В последней группе детальное исследование чувствительности выявляло гипоестезию не в Si, зона эта не распространялась выше дерматома голени и не захватывала V палец. Это был наружный край голени и тыл стопы — зона малоберцового нерва, поражаемого в условиях миоадаптивно формируемого миофиброза малоберцовой мышцы. Здесь же подчеркнем значение местной, в области головки малоберцовой кости, патологии тканей и местной патологии малоберцоао-го нерва. Т.к. маловероятно, чтобы местные изменения нерва были первичными, следует думать о наличии изменений в тканях у головки малоберцовой кости и, соответственно. о вторичных изменениях в проходящем через них нерве. Описываемый участок совпадает с точкой для иглотерапии Таблица 4.5 Скорость проведения возбуждения по малоберцовому нерву у больных с корешковой компрессией (в м/с)
Ортопедическая неврология. Синдромология
Цзу Сань-Ли. Ее считают одной из самых мощных рефлекторных зон нижней половины тела с ваготонической направленностью действия, точкой «божественного спокойствия», «азиатского спокойствия». Об этом говорят местная болезненность ниже головки малоберцовой кости — зона, аналогичная другим болевым точкам в местах прикрепления фиброзных и мышечных тканей к кости. Об этом свидетельствуют случаи возникновения вторичной патологии малоберцового нерва при длительном пребывании в положении на корточках — при перенапряжении фиброзных и мышечных тканей в участке данного нерва, а также тот факт, что после введения гидрокортизона в этот участок наблюдается, как правило, уменьшение болей. В компрессии волокон малоберцового нерва не только на голени, но и в подгрушевидном участке седалищного нерва или в корешке имеет место механизм двойного сдав-ления (UptonA.R.M., McComasA.T., 1973). Синдром большвберцового нерва Большеберцовый нерв, п. tibialis — наиболее крупная ветвь, продолжение седалищного нерва. Он соприкасается с плотными структурами в двух местах: там, где проходит под сухожильной дугой камбаловидной мышцы, и позади внутренней лодыжки. Сухожильная дуга, arcus tendineus т. solei — плотная фиброзная ткань, натянутая между обеими костями голени, служит местом начала части мышцы. Большеберцовый нерв, подходя под сухожильную дугу, входит в голено-подколенный канал, canalis cmropopliteus. Канал начинается в подколенной ямке. Его отверстие спереди ограничено подколенной мышцей, сзади — упомянутой сухожильной дугой. Здесь под сухожильной дугой находится первая туннельная зона икроножного нерва. Синдром наблюдается при перегрузке и гипертрофии икроножной мускулатуры (Mastalgie ¥., 1981; Кравале И.А., 1989; Кравале И.А., Бер-зинъш Ю.Э., 1991). Больные жалуются на боли в подколенной ямке и задних отделах голени, усиливающиеся при ходьбе, иногда крампи. Участи больных определяется гипер- или гипоальгезия по задней поверхности голени и в различных зонах подошвы. Боли можно воспроизводить а) глубокой пальпацией в течение 1 минуты по средней линии голени на 3-5 см ниже линии, соединяющей мыщелки бедренной кости; б) форсированным разгибанием стопы: приседанием, турникетной пробой, тестом элевации. В тех случаях, когда нет четких явлений выпадения со стороны моторики и чувствительности, за туннельный синдром ошибочно принимаются рефлекторные синдромы стеносолий или крампи. Ниже сухожильной дуги нерв вначале проходит между камбаловидной и задней большеберцовой мышцами кнаружи от одноименных сосудов, а ниже — вдоль медиального края ахиллова сухожилия в борозде между длинным сгибателем большого пальца и длинным сгибателем пальцев, под lig. lacinatum, позади внутренней лодыжки. Далее нерв делится на наружный и внутренний подошвенные нервы. В нижнем отделе подколенной ямки от болыпеберцового нерва отходит внутренний кожный нерв голени, который посредине голени прободает фасцию голени, ложится поверхностно и, анастомозируя с ветвью малоберцового нерва, образует икроножный нерв, п. suralis. Он лежит вдоль латерального края ахиллова сухожилия. Значение нерва важно в диагностической практике: им часто пользуются в качестве биопсийного материала. От нерва отходят наружные пяточные нервы. Здесь в области икроножного нерва находится вторая зона возможной компрессии нерва (Pringle R. et al., 1974; Кравале И.А., Берзиньш Ю.Э., 1991), на наружной лодыжке у сухожилий малоберцовых мышц или по ходу кожной ветви по наружному краю стопы. Нельзя считать этот синдром типичным туннельным, т.к. он обычно диагностируется при спаечных процессах после травм, при артрозах, гигромах близлежащих суставов, при ношении тесной обуви. С другой стороны, боли, как и при туннельных синдромах, обнаруживали связь с ходьбой, избыточным весом. Больные жалуются на боли и парестезии за наружной лодыжкой и по наружному краю стопы. Боли воспроизводятся пальпацией и поколачиванием за наружной лодыжкой, форсированным приведением стопы, турникетной и элевационной пробами. Синдром тарзального канала (KoppelH., Thompson W., 1960) При изложении стопных периартрозов мы указали на исключительные перегрузки, испытываемые мышцами и фиброзными тканями стопы человека, особенно ее передними отделами. Эти ткани становятся не только источником патологической импульсации, но и фактором компрессии нервных стволов в области стопы. На медиальной поверхности голеностопного сустава большеберцовый нерв может быть сдавлен в «пяточном канале Рише», который по аналогии с карпальным каналом называют тарзальным (Serre H. et al., 1965). В этом туннеле нерв делится на конечные ветви. Канал направляется косо вниз и вперед, делясь на верхний — залодыжковый и нижний — подлодыжковый этажи. Верхний этаж снаружи ограничен задним краем внутренней лодыжки и связкой, которая, направляясь отсюда назад и вниз, прикрепляется к задне-медиальным отделам таранной кости (задняя боль-шеберцово-таранная часть дельтовидной связки, retinaculum flexorum). Изнутри канал здесь ограничен внутренней кольцеобразной связкой, образующейся в результате слияния поверхностного и глубокого апоневрозов голени. Нижний этаж канала снаружи ограничен внутренней поверхностью пяточной кости, а изнутри — дупликатурой той же кольцеобразной связки. В этой дупликатуре располагается приводящая мышца большого пальца. В канале проходят сухожилия задней большеберцовой мышцы, длинного сгибателя пальцев и длинного сгибателя большого пальца. Между двумя последними в верхнем этаже канала проходит сосудисто-нервный пучок — находящиеся в фиброзном влагалище большеберцовый нерв, артерия и вены (рис. 4.30). Нерв располагается кнаружи и кзади от артерии, проецируясь на равном расстоянии от ахиллова сухожилия и внутренней лодыжки. В нижнем этаже он делится на внутренний и наружный подошвенные нервы, иннервирующие кожу подошвы кпереди от пятки и расположенные здесь короткие мышцы. Возможность сдавления большеберцового нерва в тар-зальном канале была установлена хирургами, наблюдавшими утолщение внутренней кольцеобразной связки и других фиброзных тканей и исчезновение болевого синдрома после декомпрессии нерва (Keck С, 1962 — 1 наблюдение; Lam S., 1962, 1967— 10 наблюдений; Sidey ]., 1963 — 1 наблюдение; McGillD., 1964— 1 наблюдение; ТиккА.А., Вирро Т.Э., 1985 — 10 наблюдений). В последующем синдром тарзального канала описывали M.Mumenthaler et al. (1964), N.Babbage (1965), H.Serre et al. (1965), М.В.Ирецкая и соавт. (1970), F.Manz Глава TV. Синдромы поясничного остеохондроза
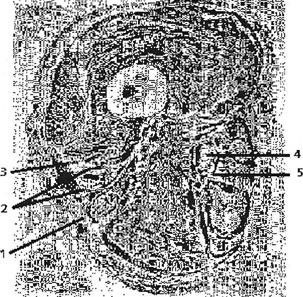
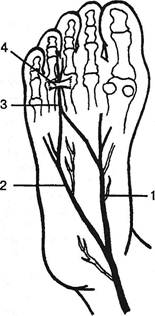
Рис. 4.30. Условия ущемления большеберцового нерва в тарзаль-ном канале: 1 — большеберцовый нерв; 2 — сухожилие длинного сгибателя пальцев стопы; 3 — медиальная дельтовидная связка, ее большеберцово-таранная часть; 4 — мышца, отводящая большой палец стопы; 5 — задняя большеберцовая артерия; 6 — латеральная лодыжка. (1992) соответственно на сериях по 12, 6, 8 наблюдений. В фиброзном влагалище компрессия большеберцового нерва возможна при варикозном стазе, при набухании близлежащего сухожилия и влагалища длинного сгибателя большого пальца (Koppel Н., Thompson W., 1960), при кистах и ганглиях, опухолях, гематомах (Manz F., 1992), особенно при травмах стопы и дистальных отделов голени, при форсированной пронации стопы. Указывают на роль форсированной ходьбы, длительного стояния, валыусного плоскостопия. Мы выявляли этот синдром у тучных женщин с Х-образным положением ног. D.Lloyd и A.Agarwal (1970) описали синдром у больной с ревматоидным артритом и тендовагинитом влагалища сухожилий задней большеберцовой мышцы и длинного сгибателя пальцев. Возможна компрессия и плантарных ветвей (рис. 4.30). Наружная ветвь довольно резко переходит на подошвенную поверхность через сухожильный край квадратной мышцы Сильвия, а внутренняя — через нижний край пя-точно-ладьевидной связки (Koppel Я., Thompson W., I960). Клинические проявления сводятся к жгучим или ноющим болям в области подошвы и пальцев, иногда и в задних отделах голени, к ощущениям ползания мурашек, покалывания, жжения, онемения и к гипоестезии, нередко с гипер-патией в зоне иннервации подошвенных ветвей. Боли могут иррадиировать вверх, вплоть до коленных суставов (Babbage N., 1965). Как и парестезии, они испытываются ночью, иногда при ходьбе, нажатии на педали автомашины, усиливаются при сдавлении канала, при поколачивании по нему, а также при пронации и экстензии стопы. По данным М.В.Ирецкой и соавт. (1970), такую же боль провоцирует резкое сгибание в коленном суставе или сдавление голени манжеткой тонометра в течение одной минуты (элевацион-ная и турникетная пробы). Отмечаются легкие парезы сгибателей пальцев. Находят также негрубые нарушения потоотделения и трофики кожи на стопе, а иногда и легкую припухлость позади и ниже лодыжки. Компрессией ветвей большеберцового нерва можно, видимо, объяснить и некоторые пяточные боли (Петров К.Б., 1985). Медиальные пяточные ветви прободают поперечную связку сгибателей голеностопного сустава на 1,5-2 см кзади и книзу от медиальной лодыжки, проходят вместе с артери- ей и веной между двумя фиброзными тяжами этой связки как между браншами ножниц. Здесь возможно ущемление пяточных ветвей, особенно у лиц с продольным плоскостопием. При нем происходит поворот заднего отдела стопы вокруг поперечной оси в суставе Шопара — усугубляется горизонтальное положение пяточной кости; задний отдел стопы отклоняется на вальгус вокруг продольной оси в таран-но-пяточно-ладьевидном суставе — пронация пяточной кости. Сдавление нерва возможно и вследствие нейроостео-фиброза у мест выхода пяточных ветвей при голеностопных периартрозах. Больные жалуются на ломящие и жгучие боли в пятке, чаще ближе к ее внутреннему краю, вначале — только после длительной ходьбы, затем — после сна. Особенно болезненны первые шаги. Труднее стоять, чем ходить. Нередко боли испытываются и в других отделах стопы, бывают крампи, встречается отечность по внутреннему краю стопы, соответственно месту выхода пяточного нерва. Отек может распространяться на соседние области: по внутреннему краю ахиллова сухожилия, на свод стопы. Боль в пятке резко усиливается при постукивании по ней ладонью, при ходьбе на пятках, отмечается болезненность при пальпации в зоне выхода нервных веточек, там же обычно определяется зона неустойчивой гипер- или гипоестезии. Эти нарушения усиливаются при тракции поперечной связки пассивным отведением пятки кнаружи и кзади. Метатарзалыия (Morton F., 1876) Описывая болевой синдром в области IV метатарзофалан-гового сустава, T.Morton (1876) полагал, что боль обусловлена ущемлением пальцевых ветвей наружного плантарного нерва между головками IV и V метатарзальных костей вследствие гипермобильности V кости. L.Betts (I940) уточнил локализацию синдрома и связь его с поражением (укорочением и ирритацией) четвертого плантарного нерва пальцев. Нерв этот толще других, более фиксирован и имеет не один, а два источника: одна ветвь отходит от медиального плантарного нерва, другая — от латерального плантарного (рис. 4.31). Сформировавшись таким образом, он далее направляется между коротким сгибателем пальцев и подошвенным апоневрозом проксимальнее головок метатарзальных костей. Здесь плантарный нерв четвертого пальца прободает апоневроз, идя под глубокой поперечной плюсневой связкой (рис. 4.32). Дистальнее связки нерв возвращается в щель между III и IV пальцами, делясь на медиальную и латеральную ветви, иннервирующие противолежащие части соответствующих пальцев. В 1944 г. L.Baker и H.Kuhn на 18 трупах подтвердили указанные выше анатомические отношения и на основании операционных находок определили процесс как «локализованный дегенеративный фиброз с нейроматозной пролиферацией четвертого плантарного нерва». R.McEIvenny (1943) писал о нейрофиброме или ангионейрофиброме как о неврите с разрастанием фиброзной ткани; H.Winkler et al. (1948) — о дистрофическом процессе с отложением гиалина и разрастанием коллагеновых волокон оболочек нерва, расслаивающих его пучки; L.King (1943), W.Bickel и M.Dockerty (1947) — о склерозирующей невроме с разрастанием соединительной ткани и сосудов периневрия. Н.Koppel и W.Thompson (1960), отвергнув на основании своих оперативных находок роль компрессии нерва между головками тарзальных костей, т.к. этому препятствует поперечная интертарзальная связка, считали, что травматизация нерва происходит под самой связ- Ортопедическая неврология. Синдромология
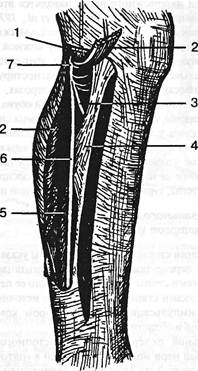
Рис. 4.31. Условия деформации плантарных ветвей болылеберцо-вого нерва на подошве: 1 — плантарная медиальная ветвь нерва (и артерия); 2 — сухожилие длинного сгибателя пальцев; 3 — мышца, отводящая большой палец; 4 — пяточный бугор; 5 — квадратная мышца стопы; 6 — плантарная латеральная ветвь нерва и артерии.
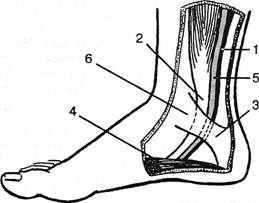
Рис. 4.32. Условия ущемления 4-го подошвенного пальцевого нерва под связкой между головками III и IV плюсневых костей: 1 — медиальный подошвенный нерв стопы; 2 — латеральный подошвенный нерв стопы; 3 — 4-й подошвенный пальцевой нерв стопы; 4 — глубокая поперечная плюсневая связка. кой. Некоторые авторы связывали процесс с ишемией за счет уплощения передних отделов стопы («передняя плоская стопа»). ААЛиев и Б.Т.Куликовский (1994) указывают на роль ригидности и других структур при сокращении подошвенного апоневроза, блокаде шопарова и лисфранкова суставов, что способствует ишемии нерва. Заболевание встречается нечасто: среди всех «политен-допериоститов» в среднем в 1% (Schindel E., 1951). Клиническая картина всеми авторами представлена однотипно. На фоне постоянной боли и парестезии в области головок III-IV метатарзальных костей возникают приступы резких болей: «как вбитый гвоздь», «иголка в коже», «как разрез кожи». Иногда боль иррадиирует в близлежащие зоны. Зоны иррадиации, особенно вверх, во время приступа расширяются. По мнению H.Koppel и W.Thompson (1960), это связано с богатством анастомозов медиального и латерального подошвенного нервов. Продолжительность приступов, по нашим наблюдениям, от 0,5 до 10-15 минут. Некоторые пациенты снимают обувь, чтобы потереть или придавить пораженную область. Боль усиливается при стоянии или ходьбе и уменьшается в покое. При пальпации определяется болезненность в области головок III-IV метатарзальных костей и близлежащих мягких тканей на подошвенной, но иногда и на тыльной поверхностях стопы. V.Winkler et al. (1948) прощупывали иногда болезненный узелок в кожной складке между пальцами. Незначительную гипоальгезию кожи IV и III пальцев находили лишь в редких случаях. У трех наблюдавшихся нами больных выявлялась, наоборот, гиперестезия с элементами гиперпатии. Рентгенологическое исследование не выявляет патологии. Требуются, однако, повторные исследования, чтобы исключить развивающуюся костную перестройку, так называемую маршевую стопу Дойчлендра (Рейнберг С.А., 1964). Удаление пораженного нервного стволика избавляет пациента от болевых ощущений. Учет ущемления тибиального нерва с преимущественным вовлечением то одних, то других его ветвей важен в целях адекватной диагностической оценки. В наших публикациях от 1981 г. (БМЭ) и 1983 г. (1-е издание руководства) мы подчеркивали отсутствие достоверных данных в пользу вертеб-рогенного характера синдрома. По мнению К.Б.Петрова (1991), он встречается у больных поясничным остеохондрозом в 24%. В случае вовлечения четвертого плантарного нерва иррадиация в III-IV (иногда и в V) пальцы может симулировать картину компрессии корешка Si. В случае вовлечения внутреннего подошвенного нерва встречается преимущественная иррадиация боли в большой палец, и тогда возможна ошибочная трактовка симптома как обусловленного якобы компрессией корешка L5. Так, во втором наблюдении J.Langfitt и T.Elliot (1967) кордональные боли, т.е. проводящиеся по задним канатикам спинного мозга, распространялись от шеи до ноги и испытывались преимущественно в области большого пальца. В настоящее время в поисках местных причин подобной избирательной локализации следует учитывать и возможность синдрома тарзального канала, который может сопутствовать любому заболеванию, в том числе и остеохондрозу. В других случаях вертеброгенных болей, иррадиирую-щих в латеральные отделы стопы и соответствующие пальцы, следует помнить о возможной метатарзальгии. 4.1.2.4. Рефлекторные сосудистые синдромы При различных синдромах поясничного остеохондроза встречаются сосудистые нарушения в области больной ноги. Они возможны как в тканях конечности, так и в ее vasa nervorum, что приводит к ишемии нерва. В последнем случае говорят об ишемическом «неврите». Понятие ишемического неврита в литературе, к сожалению, остается клинически нераскрытым. Имеются детальные описания морфологичес- Глава IV. Синдромы поясничного остеохондроза
кой картины ишемии в нервах при облитерирующем артериите, травме, обморожении конечности, стенозе магистральных сосудов (Charcot J., 1895; Goldflamm S., 1895; Лапин-скийМ.Н., 1897; Ходос Х.Г., 1936; Панченко Д.И., 1936-1945; White J.C., Warren J., 1944 и др.). В клинической же их картине не удавалось развести признаки ишемизации, с одной стороны, тканей конечности и их рецепторов и ишемии интернирующих их нервных стволов — с другой. Современные методики аорто- и артериография при стенозе магистральных сосудов и даже артерио-, радикуло- и спинография (Djindjian R., 1970) также не внесли чего-либо нового в понимание клинической специфики ишемического неврита (Бо-голепов Н.К. и соавт., 1976). Лучшей «моделью» ишемичес-кой неиропатии могла бы быть картина компрессии корешка и его радикулярной артерии. Однако картина при этом усложняется присоединением миелопатии — это модель не «чистой» неиропатии — миелорадикулоишемии. При закупоривающем тромбозе позвоночной артерии ишемизация шейных корешков не наступала. В них, как и в пояснично-крестцовых корешках, фиброз оказывался обусловленным костными изменениями, но не стенозом питающих сосудов (Jates С, 1968). Имеется описание хирургически верифицированного кровоизлияния в корешке Ьз (Бротман М.К., 1971), но и оно не разграничило указанные картины. Описывают и безболевые парезы и резчайшие боли. Казалось бы, что характерны парестезии в зоне иннервации обескровленного нерва, но и они в описаниях не вездесущи. Можно было бы надеяться, что задача будет разрешена в связи с современными методическими возможностями. Далее будут представлены первоначально установленные клинические критерии диагностики острой ишемии нервного ствола. Говоря же о нейрососудистых синдромах остеохондроза, мы в настоящее время с большой степенью уверенности в состоянии оценивать клинические проявления рефлекторных изменений просвета сосудов конечностей, а не ишемических нарушений в периферических нервах. В пораженной конечности больные испытывают нередко ощущение зябкости или жжения, она холоднее или, реже, теплее на ощупь, чем «здоровая», отмечаются изменения окраски ее кожи: побледнение, синюшность, иногда мраморность, отмечаются также нарушения потоотделения, незначительная отечность. Вазомоторные сдвиги в самих мышечных и фиброзных тканях, в коже, в подкожной клетчатке, костях и других тканях ноги являются причиной ряда признаков, которые И.П.Кипервас (1978) объединяет в «вертеброгенный нейроваскулярный синдром», точнее в нейроваскулярный компонент вертеброгенных синдромов. В зависимости от места раздражаемых афферентов вегетативно-сосудистые реакции приобретают местный характер с различной степенью сужения сосудов органов, с изменением структуры системы терморегуляции, топографии терморегуляторной сократительной активности мышц (Хаютин В.М., 1964; Костнж П.Г., Преображенский Н.М., 1978; Тихонова А.Е., 1983). Когда же в клинической картине вегетативно-сосудистые нарушения выступают на первый план, можно говорить и о сосудистом синдроме поясничного остеохондроза или о сосудистой форме вертеброгенной люмбоишиальгии. С формированием такого синдрома некоторые его проявления могут оставаться в период ремис- сии (чувство зябкости в ноге и пр.), но особенно четко они выступают в период обострения. С учетом этих преимущественных проявлений в острой стадии и в стадии ремиссии сосудистые синдромы, поданным нашей клиники, составляют среди других форм люмбоишиальгии 9%. Наиболее характерной формой вазомоторных сдвигов при остеохондрозе является спазм сосудов всех калибров на пораженной ноге. Н.Ф.Филиппович (1971), применив анги-отензотонографию, установил снижение периферического кровообращения с наиболее грубым спазмом артериол и капилляров. М.А.Мяги (1986) наблюдал гипертонию мелких сосудов и уменьшение пульсового давления, последний признак более стойкий. Те же результаты наблюдаются и при ре-овазографии (Липунова П.В., 1965; Дривотинов Б.В., 1973; Зайцев Е.П., 1977 и др.). Осциллографические исследования установили спазм крупных сосудов (см. ниже). Это, однако, лишь тенденция, а не обязательная особенность для всех форм и стадий заболевания. Около 40% больных не обнаруживает ангиоспастической реакции (Охрименко Н.Н., 1967). Уже давно многие авторы, интересовавшиеся вегетативно-сосудистыми нарушениями при пояснично-крестцовом радикулите, наблюдали два их типа. При относительно легких формах отмечался вазоспастический тип: повышение сосудистого тонуса, кожная гипотермия, болевые проявления, изменения окраски кожи и легкие расстройства чувствительности. Эти нарушения сопровождаются осциллогра-фическими и капилляроскопическими признаками сосудистого спазма. При более тяжелых и затяжных формах описывался вазодилататорный тип, переход в парез сосудистой стенки: снижение сосудистого тонуса, кожная гипертермия, более выраженные боли, нарушения чувствительности, отечность кожи и подкожной клетчатки, уплотнение мышц и болезненность, особенно в местах прикрепления их сухожилий к костям (Русецкий И.И., Попов Н.П., 1937; Жо-ров СМ., 1940; Дробинский АД, 1952; Манович З.Х., 1957; Смирнов Ю.Д., 1957; Бугаенко П.А., 1967; Мазулина Т.Н., 1969; Богин Ю.Н. и соавт., 1975; Барвинченко А.А., 1982 и др.). Этому соответствуют некоторые гуморальные показатели, изученные М.М.Ищенко и М.П.Шевчук (1972): повышенное выделение адреналина с мочой в остром периоде и последующее угнетение симпатикоадреналовой системы1. Согласно И.П.Кипервасу (1976), осцилло- и реовазографи-ческие исследования указывают на грубую спастико-атони-ческую дистонию с преобладанием спазма на стороне поражения при компрессионно-корешковых синдромах и менее грубую двухстороннюю — при рефлекторных люмбоиши-альгиях. М.А.Мяги (1986) отмечал понижение тонуса артерий ноги, если имеются грубые явления выпадения функции корешка. Впрочем, по данным Л.З.Лауцевичуса (1950), равно как и по нашим наблюдениям, нет параллелизма между выраженностью фиброзных и мышечно-дистрофи-ческих изменений, с одной стороны, и вазомоторными нарушениями — с другой. Дата добавления: 2015-01-18 | Просмотры: 2269 | Нарушение авторских прав |