|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
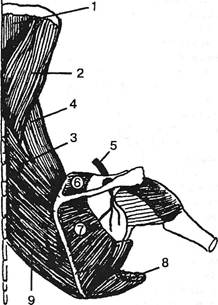
Синдром мышцы, поднимающей лопатку («лопаточно-реберный синдром»)Частое вовлечение какой-либо мышцы в рефлекторный тонический или дистрофический процесс еще не является поводом для выделения соответствующего синдрома. В этом случае поражение мышцы, поднимающей лопатку, можно обозначить как синдром только лишь в кавычках. То же касается другого обозначения — «лопаточно-реберный синдром» (Michele A. et al, 1950, 1968). Он отражает роль лопаточно-реберных, т.е. костных элементов, вовлекаемых в данную патологию вместе с их ближайшими мягкими структурами: связками, слизистыми сумками. Роль этих структур подтверждается тем, что клинические проявления часто обнаруживаются у лиц с недостаточной конгруэнтностью поверхностей лопатки и грудной клетки. Это субъекты с «круглой» или плоской спиной. Согласно A. Sola и R.Williams (1956), а также J.Travell и D.Simons (1983), поражение мышцы, поднимающей ло-
Рис. 5.10. Схематическое изображение некоторых мышц лопатки и надлопаточного нерва: 1 — полуостистая головы; 2 — ременная головы; 3 — малая ромбовидная; 4 — поднимающая лопатку; 5 — надлопаточный нерв; 6 — надлопаточная; 7 — подлопаточная; 8 — большая круглая; 9 — большая ромбовидная. патку, встречается исключительно часто, выступая в качестве основной причины «болезненной скованной шеи» или кривошеи. Развитию же страдания способствуют функциональные факторы: перенапряжение мышц, фиксирующих лопатку. Наиболее выраженные изменения находят в мышце, поднимающей лопатку. Это мышца второго слоя спины. Прикрытая трапециевидной, она лентовидно простирается в заднебоковых отделах шеи (рис. 5.10). Места ее начала — задние бугорки поперечных отростков четырех верхних шейных позвонков. Мышца аналогична лестничной, начинающейся от передних бугорков поперечных отростков шейных позвонков. Если передняя лестничная прикрепляется к первому ребру, описываемая мышца прикрепляется к верхнему отделу медиального края лопатки и к верхнему ее углу. Обе мышцы, подобно упругим вантам, обеспечивают движения шеи в передне- и заднебоковом направлениях и ее динамическую фиксацию. По отношению же к верхнему углу лопатки мышца осуществляет тягу его вверх и внутрь, а надостная, начинающаяся от стенок надостной ямки, особенно от верхнего угла лопатки, осуществляет ее тягу кнаружи при фиксированном плече. Это относится и к подостной мышце. Описанные отношения крайне важны, т.к. в надостной мышце часто локализуются болезненные мышечные уплотнения, здесь часто испытываются спонтанные боли при лопаточно-реберном синдроме. J.Travell и D.Simons (1983), а также A.Sola и R.Williams (1956) указывают на то, что поражение этой мышцы встречается исключительно часто, выступая в качестве основной причины «болезненной скованной шеи» или кривошеи. Больные с «лопаточно-реберным синдромом» жалуются на чувство тяжести, ноющие и мозжащие боли вначале в об- 9-886 Ортопедическая неврология. Синдромология
ласти лопатки, ближе к ее верхне-внутреннему углу, затем и в надплечье, с отдачей в плечевой сустав, реже, в плечо и по боковой поверхности грудной клетки. Одновременно болевые ощущения испытываются в шее, особенно при динамических нагрузках на нее, зачастую при перемене погоды. Эти перегрузки определяют во многом хронически-ре-цидивирующее течение. «Триггерный пункт» — наиболее болезненная зона, при давлении на которую боли отдают в надплечье и шею — место прикрепления мышцы, поднимающей лопатку. Паравертебральные точки В.Г.Лазарева (1936) на уровне Тщ-Ту, видимо, связаны с явлением нейро-остеофиброза в том же пункте и в капсулах соответствующих поперечно-реберных суставов. A.Abrams еще в 1910 г. в книге «Spondylotherapy» обратил внимание на особенности физикальных показателей в вертебро-паравертебральной зоне на уровне Trv-Tvi. Это уровень бифуркации трахеи. При фонендоскопии здесь определяется тупость, распространяющаяся больше вправо, особенно при увеличении бронхиальных желез. Автор указывает при этом и на признак Петрушевского — болезненность между лопатками. Стимуляция этих пунктов давлением сопровождается усилением или возникновением болей в лопаточно-плечевой области. При движении лопатки нередко определяется характерный хруст в области ее внутреннего угла. Диагностике синдрома способствует и проба с новокаиновой инфильтрацией мышцы вблизи места прикрепления ее к лопатке. Е.С.Заславский (1976) выявил у больных с поражением мышцы, поднимающей лопатку, электромиографические и микроциркуляторные сдвиги, характерные для нейродис-трофического процесса. При дистрофических поражениях позвоночника верхнелопаточные боли наиболее часто возникают у лиц с поражением ПДС Cjv-v и реже — CV-vi (Попелянский А.Я., 1978; Заславский Е.С., 1979). Описываемый синдром — проявление патологии не только данной, но и некоторых соседних мышц: вертикальной порции трапециевидной, надостной, подостной, подлопаточной и др. Вместе с костно-хрящевыми структурами мышечно-фиброзные ткани шеи при их поражении в верхних отделах являются источником иррадиационного болевого вегетативного синдрома в краниовертебральной области. Включение в патологию данной, как и других шейных мышц, определяется не только их локальными особенностями. Т.к. тонус повышается, мышцы шеи предпочтительнее других поражаются при невротических головных болях напряжения. Это касается, в частности, синдрома мышцы, поднимающей лопатку (Четких Н.Л., 1992). Поражение нижних ПДС шейного отдела позвоночника является чаще источником подобных брахио-пекторальных синдромов. Их окраска определяется соответствующими анатомо-физио-логическими особенностями верхнего, среднего и нижнего уровней цервикальной патологии (Albert И., 1963; Попелянский А.Я., 1978). Так, при дистрофической патологии верхнешейного уровня вертебральный синдром характеризуется ограничением поворотов головы. В этих условиях, по данным А.Я.Попелянского (1978), возможные еще ротационные движения шеи мало отражаются на сосудистых реакциях, возникающих в ответ на искусственное растяжение сплетения позвоночной артерии. Во время же наклонов головы, которые при верхнешейной патологии сохранились в достаточной мере, упомянутые сосудистые реакции угне- тены. Другими словами, угнетаются реакции на сохраненные, но потому опасные, т.е. не обеспечивающие защитной иммобилизации, движения. При поражении среднего и нижнего уровней, когда больше ограничены наклоны головы, упомянутое угнетение сосудистых реакций наблюдается в ответ на повороты головы. Другая особенность вертебрального синдрома верхнего уровня, по наблюдениям того же автора, — это относительно неблагоприятное течение, нередко с тяжелыми экзацер-бациями церебральных проявлений. Особенности вертебрального синдрома нижнешейного уровня — это преобладание супрабрахиальгической и скапулальгической иррадиации боли при искусственном раздражении рецепторов пораженного диска, большая, чем при верхнем уровне, частота и продолжительность обострений. Особенности вертеб-ральной патологии среднешейного уровня — отсутствие альгических иррадиации за пределы шеи, выраженная скованность шейного отдела; в анамнезе и статусе этих больных весьма часто встречаются сопутствующие заболевания внутренних органов. Скапулальгию при данном синдроме не следует смешивать со специфическим синдромом Персонейдж-Тернера (см. 5.1.1.5). 5.1.2.4. Синдром малой грудной мышцы Синдром обусловлен мышечно-тоническими, нейродис-трофическими нарушениями в этой мышце и сдавлением проходящего под ней нервно-сосудистого пучка. Малая грудная мышца — треугольной формы, залегает позади большой грудной. Начинается тремя-четырьмя зубцами между костной и хрящевой частями II-V ребер. Поднимаясь косо кнаружи и кверху, она постепенно суживается и прикрепляется коротким сухожилием к клювовидному отростку лопатки. Иннервируется передними грудными нервами, исходящими из надключичной части плечевого сплетения. Нервно-сосудистый пучок на плече может придавливаться позади малой грудной мышцы под клювовидным отростком лопатки к головке плечевой кости. При этом подключичная артерия компремируется в месте ее перехода в подмышечную: между мышцей и клювовидным отростком (см. рис. 5.8). Иногда там же может сдавливаться и вена. Компрессия этих образований может быть вызвана сильным отведением руки (гиперабдукция при наркозе, иммобилизации плечевой кости, во время сна с запрокинутой за голову рукой и пр.). Отсюда еще одно название некоторых вариантов синдрома — гиперабдукционный. Не только при патологическом состоянии мышцы, но и у большинства здоровых людей пульс лучевой артерии исчезает или становится слабым при разведении рук в стороны и подъеме их вверх на 45-180° почти до упора в виски. Считалось, что синдром малой грудной мышцы возникает вследствие мак-ротравматизации, а также при микротравматизации из-за часто повторяемых движений, указанных выше (Wright P., 1945; Mendlowiz М., 1945; Lang Е., 1959; HoffH., Tschabitcher, 1958). При этом трофика в мышце нарушается, происходят и контрактурные изменения, что приводит к сдавлению стволов плечевого сплетения и подключичной артерии. Более всего страдает при этом латеральный вторичный ствол плечевого сплетения, который иннервирует малую грудную мышцу. Это обстоятельство еще более усиливает ее спазм. Глава V. Синдромы шейного остеохондроза
Клиническая картина при трактовке данного синдрома как местного без учета других очагов, импульсация из которых вызывает напряжение мышцы, представлялась следующим образом. Больные испытывают ломящие или жгучие боли в области данной мышцы, больше на уровне III-V ребер. Вегетативный оттенок их подтверждается и тем, что они нередко усиливаются ночью. Чаще все же боли испытываются при движениях, требующих сокращения или растяжения мышцы. Последняя обнаруживает болезненность при пальпации: рука пациента приподнята над головой, врач II-IV пальцами обхватывает большую грудную мышцу и отодвигает ее из подмышечной области в медиальном направлении. При этом мышца определяется как напряженная, плотная, в ней иногда прощупываются болезненные узлы. Ее можно прощупать и сквозь расслабленную большую грудную мышцу в момент глубокого вдоха. Для этого больной должен прижать руку к туловищу, отвести ее кзади и книзу. Щипковой пальпацией можно обследовать мышцу через подмышечную впадину, проводя свой большой палец под большую грудную мышцу до определения массы малой грудной. Ее захватывают пальцами вместе с большой грудной мышцей. Болезненность определяется также и в месте прикрепления мышцы к клювовидному отростку, в области ее начала на границе между хрящевой и костной частями II-IV ребер. В месте наибольшей болезненности с диагностической и лечебной целью можно вводить 5-10 мл 0,25-2% раствора новокаина. Инфильтрацию мышцы можно произвести как через подмышечную область, так и через толщу большой грудной мышцы. Эффект наступает через 5-7 минут: уменьшаются боли и парестезии, увеличивается объем движений в плечевом суставе. Больных беспокоят парестезии в области передней грудной стенки и ульнарного края предплечья и кисти, слабость в руке, больше в дистальных отделах. Двигательные нарушения преобладают обычно в мышцах, иннервируемых срединным нервом. Гипоальгезия часто отмечается в зоне иннервации локтевого нерва. Повреждения верхних отделов мышцы при маммэктомии нередко сопровождаются грубыми явлениями выпадения со стороны всего локтевого нерва. Вегетативные нарушения выступают в форме побледнения и отечности кисти, а также изменений пульса, являющихся следствием не только компрессии подкрыльцевой артерии, но и раздражения ее симпатического сплетения. Признаком уменьшения просвета подкрыльцевой артерии является систолический шум во время отведения и поднимания руки. Исследования, в том числе электромиографические, проведенные в нашей клинике И.П.Кипервасом (1975), Е.С.Заславским (1976), И.Б.Гордоном и соавт. (1971), а также М.А.Чоботасом (1973) и др., показали, что описанная картина редко выступает в изолированном виде и обычно сопровождается мышечно-тоническими, нейродистрофическими симптомами шейного остеохондроза или поражениями на грудном уровне и в других мышцах и зонах. Отмечали сопутствующие симптомы со стороны передней лестничной мышцы, позвоночной артерии. Травмы и другие местные поражения мышцы являются дополнительными и провоцирующими факторами, которые под влиянием импульсов из больного позвоночника или другого очага патологической импульсации превращают возможность синдрома в действительность. Все это обусловлено рефлекторным напряжением мышцы. Что же касается случаев, когда нервно-сосудистый пучок сдавливается под клювовидным отростком лопатки сухожилием малой грудной мышцы во время чрезмерного отведения руки, то этот симптомокомплекс, характеризующийся больше субъективными нарушениями (боли и парестезии) и реже — легким парезом руки, преимущественно механического происхождения. Гиперабдукционным следует называть только данный вариант синдрома. Плечевое сплетение может быть сдавлено не только передней лестничной и малой грудной, но в некоторых случаях также лопаточно-подъязычной мышцей. Сухожильная перемычка и, в большей степени, латеральная головка ее подключичной области располагаются над лестничными мышцами по линии, как бы пересекающей их (см. рис. 5.8). Больные испытывают боли в плече и шее, особенно при отведении руки назад и головы в противоположную сторону. Боли и парестезии усиливаются при давлении на область гипертрофированного латерального брюшка, что соответствует зоне средней и передней лестничных мышц (Adson A., 1927; Fiske С, 1952; Sola A.E. et ai, 1955). Больные испытывают боли в плече и шее, особенно при отведении головы в противоположную сторону, при давлении на латеральную головку мышцы (область передней и средней лестничных мышц). О патологии данной мышцы следует помнить при дифференциации синдромов лестничных и грудных мышц с другими видами патологии, проявляющимися компрессией плечевого сплетения. В какой мере синдром малой грудной мышцы связан с шейным остеохондрозом, сочетаясь с проявлениями шейной дистрофической патологии, можно судить по сочетанию его с плечелопаточным периартро-зом. Этот последний синдром характеризуется тоническим напряжением мышц, приводящих плечо, в том числе большой грудной мышцы. 5.1.2.5. Плечелопаточный периартроз В прошлом в учебниках по невропатологии и медицинских документах часто употреблялся диагноз «плексит плечевого сплетения». В современной литературе этот диагноз почти не встречается. Мнение о якобы частом воспалении плечевого сплетения было опровергнуто данными о другой механизме поражения при синдроме малой грудной мыцшы или при скаленус-синдроме. В клиническую картину плечевого плексита в прошлом включали также боли в области плечевого сустава, сопровождающиеся контрактурой мышц, приводящих плечо и фиксирующих его к лопатке. Если же такой больной попадал на прием к ортопеду, диагноз определялся как плечелопаточный «периартрит». Не без основания сосредоточивали внимание на нервном сплетении, т.к. боли сочетатись с тугоподвижностью сустава (Ерецкая М.Я., 1941). Еще и в настоящее время пациент с такой клинической формой зачастую не находит своего врача в поликлинике: невропатолог направляет его к хирургу, а тот — к невропатологу. Со времен S.Duplay (1872), описавшего клиническую картину плечелопаточного «периартрита», процесс в капсуле сустава рассматривался как воспалительный (Аронович Т.Д., 1928; Бржозовский А.Г., 1930; РотенбергЛ.Е., 1933; Kahlmeter G., 1936; Штремель А.Х., 1941; Бадюл П.А., Ба-дюлА.А., 1950; Кохановский И.Ю., 1950; Фарберман В.И. и соавт., 1959). Ортопедическая неврология. Синдромология
Рис. 5.11. Фронтальный распил плечевого сустава (схема): 1 — сухожилие двуглавой мышцы; 2 — субакромиальная сумка; 3 — акромион; 4 — полость сустава; 5 — поперечная связка лопатки; 6 — лопатка. Правда, был установлен асептический характер изменений периартикулярных тканей: кусочки периартикулярной ткани, взятые во время операции, оказались стерильными. Но и тогда вовлечение в патологический процесс нервов периартикулярных тканей и стволов плечевого сплетения продолжали ошибочно рассматривать как вторичный неврит. Своеобразие патологии этой области во многом определяется функционально-анатомическими особенностями плечевого сустава в связи с очеловечиванием обезьяны. Плечевой сустав (рис. 5.11) — это самое свободное из всех сочленений человеческого тела, т.к. поверхности головки плеча и сочленовной ямки лопатки сильно различаются по величине. Капсула же очень просторна и не напряжена. Она сама по себе весьма тонка, но почти везде подкрепляется вплетающимися в нее волокнами сухожилий ряда мышц. Над капсулой сустава снаружи расположен акромиальный отросток лопатки, спереди — ее клювовидный отросток. Между этими отростками над капсулой сустава натянута клюво-акромиальная связка: образуется как бы крыша над капсулой плечевого сустава. Когда же плечо отводится, поднимаясь вверх во фронтальной плоскости, под «крышу» уходят и бугорки плеча. Пределы этой «крыши» расширяются нижней поверхностью дельтовидной мышцы. Таким образом, имеется два слоя анатомических образований: сверху — дельтовидная мышца, акромион, клювовидный отросток и связка, снизу — капсула сустава и бугорки плеча. Между этими двумя слоями, как и между всякими другими подвижными анатомическими образованиями, существует слизистая сумка. Для понимания генеза болевых и контрактурных феноменов при плечелопаточном периартрозе следует рассмотреть анатомические отношения, складывающиеся при отведении руки в сторону и поднятии ее кверху. Это движение не под силу одной дельтовидной мышце. При нем большой бугорок и соответствующий участок капсулы подходят под акромион и клюво-акромиальную связку. Неизбежно должно возникнуть трение участка об акромион и клюво-акромиальную связку. Это сдавление и трение уменьшаются субакромиальной сумкой, при патологии которой может возникнуть дефект капсулы. Вторым чрезвычайно важным фактором, обеспечивающим беспрепятственное отведение руки, поднятие ее кверху и предотвращающим удар бугорка плеча об акромион, является действие надостной и подлопаточной мышц. Они приближают головку плеча к суставной впадине лопатки, «приякоривают» ее, создавая точку опоры (вращения) для головки плеча. Только после этого дельтовидная мышца может поднять плечо во фронтальной плоскости. О динамике активности «приякоривающих» мышц дает представление регистрация ЭМГ активности подлопаточной мышцы по ходу подъема руки вверх до 180°. Эта активность нарастает по мере отведения руки по горизонтали до 90°. Когда же рука поднимается вверх, активность уменьшается (Jnman V. et al, 1944). Иннервация суставной капсулы идет из тех же источников, из которых иннервируются мышцы, чьи сухожилия вплетаются в эту капсулу. Глава V. Синдромы шейного остеохондроза Развивающиеся в периартикулярных тканях плечевого сустава возрастные дистрофические изменения форсируются из-за выраженности и своеобразия нагрузок, а также вследствие падающих на этот сустав микро- и макротравм. По данным В.А.Широкова (1995), в последние годы, в связи с механизацией и автоматизацией производства, большую роль играют не перегрузки, а нарушения контроля и регулирования технологических процессов. На почве травматических повреждений и кровоизлияний происходит сморщивание суставной капсулы и заращение слизистых сумок. Возрастные изменения капсулы плечевого сустава, согласно анатомическим данным И.Л.Крупко (1959), сводятся к ее истончению, разволокнению с образованием щелей, особенно у большого бугорка плеча, к отложению извести в ней, деформирующим изменениям на площадках ак-ромиального, клювовидного отростков и большого бугорка плечевой кости. Наружная стенка субакромиальной сумки, покрывающая нижнюю поверхность акромиального отростка и клюво-акромиальную связку, бывает стертой, а сама связка в нижней своей поверхности — разволокненной. На нижней поверхности акромиона часто находят рентгенографически легкую вогнутость (Камалов И.И., 1993). Все эти изменения обнаруживают почти постоянно на препаратах трупов лиц, умерших в возрасте от 40 лет и старше. Микроскопические возрастные изменения в связочно-сухо-жильном участке капсулы начинаются с набухания коллаге-новых волокон и их разволокнения. Разволокнение усиливается с годами, волокна истончаются или же в них наступает гиалиноз с последующим некрозом, обызвествлением. Пока локализация очагов обызвествления основывалась на одних рентгенографических данных, их связывали с субакромиальной бурсой. Отсюда распространенный термин «каменный бурсит» — bursitis calcarea. В дальнейшем оказалось, что данный термин не точен. E.Codman (1934), J.Lecapere (1950), А.Я.Шнее (1951) указывают, что «каменный бурсит» является обызвествлением не слизистых сумок, а сухожилий мышц и их влагалищ, чаще всего сухожилия надостной мышцы вблизи прикрепления его к кости. Поэтому справедливее было бы говорить не о бурсите, а о тендините или перитендините, тендинозе (Sandstrom С, 1938; Жарков Т.А., 1966, 1983). Среди больных политендопе-риоститами данная форма отмечается в среднем у каждого пятого (Schindel Е., 1951). Хотя локальные нарушения в периартикулярных тканях изучались ортопедами, ориентировка в соответствующих проявлениях необходима не в меньшей степени и невропатологу, чтобы оказывать лечебные воздействия на эти местные очаги с одновременным учетом и других — неврологических, корешковых, церебральных или иных механизмов заболевания. Артроз сустава неизбежно сопровождается реактивными изменениями периартикулярных тканей. Нет истинного или псевдопериартроза, есть его варианты. В картине периартроза могут преобладать следующие местные проявления. Тендиноз сухожилия надостной мышцы. В том случае, когда в участках некроза и фибриноидного перерождения сухожилия отлагается известь (tendinosis calcarea), заболевание, если оно проявляется клинически, обычно принимает острое течение. Вслед за ощущением дискомфорта и тяжести в плече появляются сильные грызущие боли, особенно по ночам. Они иррадиируют в проксимальном и дистальном направлениях. Довольно скоро наступает ограничение движений, вплоть до возникновения «замороженного плеча» Обнаруживается положительный признак Довборна, болезненность в зоне большого бугорка, межбугорковой борозды, в надостной ямке, по ходу сухожилия и до самой мышцы. Боли уменьшаются, а объем движений увеличивается при отведении плеча в положении максимально нарушенной ротации (Абдрахманов А.Ш., Оржовский Н.Б., 1984). Особенно острым становится течение при прорыве солей кальция в сумку (субакромиальный бурсит). Тогда в области сумки обнаруживается болезненное выбухание, а в пункта-те — прозрачная желтоватая жидкость. Острый бурсит длится 1-4 недели, хронический — до 1-6 месяцев. При прорыве солей в сустав развивается картина артрита. Обычно же при отсутствии обызвествления тендиноз развивается исподволь, рука начинает уставать при работе, особенно при отве-дении плеча. Обнаруживаются узелки Мюллера в надост-ной мышце, болезненность в месте ее прикрепления. Нередко происходит разрыв или надрыв дистрофически измененного сухожилия (Codman E.A., 1934; Bosworth В.. 1941). Наиболее часто — в 80% — это происходит после неловкого движения, падения на приведенную руку и пр. (Aбдрахма-нов А.Ж., Орловский Н. Б., 1984), но после 40 лет в 50% ных разрывов наблюдали и спонтанное начало. При разрыве сухожилия нарушается «приякоривание» головки плеса растягивается капсула сустава. В острых случаях появляется припухлость в месте разрыва, а на второй-третьей неделе - гипотрофия мышцы. Надплечье опущено вследствие растя-жения дельтовидной мышцы, болезненность отмечается и в близлежащих зонах. Активное отведение плеча невоз-можно, больному не удается удержать в горизонтальном по-ложении и пассивно отведенную руку — признак Леклерка падающей руки или «симптом плети». Боли усиливаются при напряжении пассивно отведенного плеча вследствие раздражения мягких тканей между акромионом и его го-вкой. После блокады надостного нерва восстанавливается активное отведение плеча в положении с оттягиванием го-ловки плеча вниз, т.е. при субакромиальной декомпрессии Если после новокаинизации места разрыва становится воз-можным отведение плеча, можно думать, что разрыв непол- ный, имеется лишь надрыв. Значительно реже, по Р. А Зул- -карнееву (1979) — в 6%, преобладающим является тендиноз не наружных ротаторов плеча, а его двуглавой мышцы. Впрочем, различить эти процессы можно лишь в начальных стадиях периартроза. Для поражения длинной головки дву-главой мышцы характерна болезненность в ней в момент супинации согнутого в локте предплечья и одновременного сжатия кисти в кулак (симптом Юргенсона). A.M.Бриксман (1984) отмечал боли и при сгибании предплечья в положе-нии пронации, а также при отведении руки кзади. Над лок-тевой ямкой образуется мышечное выпячивание. Встреча-ется вариант плечелопаточного периартроза при поражении длинной головки трехглавой мышцы плеча у места ее нача-ла — у подсуставного бугорка лопатки (Frolich E. 1989). Сле- дует учесть подверженность указанного участка нейроос-теофиброзу, т.к. эта головка — мышца двусуставная. Кроме того, длинная головка, подобно надостной мышце, учавству-ет в приякоривании головки плеча, когда оно отведено в сторону, в приведении плеча большой круглой мышцей. При стимуляции длинной головки трехглавой мышцы пле-ча ее основной функцией оказывается аддукция Ортопедическая неврология. Синдромология
(Duchenne G.B., цитата по TravellJ., Simons D., 1982). Таким образом, она является активной участницей формирования плечелопаточного периартроза. Другими редкими формами, сопровождающимися соответствующей местной болезненностью и припухлостью, являются ключично-акроми-альный артроз и коракоидит. Отдельно выделяют капсулит (капсулез), чаще у женщин старше 40 лет (Neviaser J., 1945; Batenam J., 1972; Агабабо-ва Э.Р. и соавт., 1985; Широков В.А., 1995). Характерно постепенное начало, монотонное течение более 6 месяцев, отсутствие травмы в анамнезе. Боли постоянные, усиливающиеся по ночам. Плечо приподнято, атрофия мышц негрубая. Периартикулярные ткани болезненны. Пассивные и активные движения весьма ограничены. Положительны проба на утомляемость и «феномен застегивания подтяжек» — боли при ротации плеча внутрь (Ro&oky S. et al, 1978; Vischer T.L., 1979; Агабабова Э.Р. и соавт., 1983). Признавая эту дифференциацию, которая должна отражаться при оформлении диагноза, после работ И.Л.Крупко (1959), тендиниты в области плечевого сустава, равно как и коракоидиты, лигаментиты, разрывы сухожилий и каменный бурсит, описывавшиеся ранее как самостоятельные нозологические единицы, считаются единым процессом — плечелопаточным периартритом, точнее периартрозом (Фридланд М.Р., 1934). Последовательность местных поражений при плечелопа-точном периартрозе, по данным А.Я.Попелянского (1993), такова: «триггерные» зоны в подлопаточной мышце и ска-пулокостальные изменения в надостной мышце, ее сухожилии и в надлопаточном нерве. В последнее время выделяют и форму с преимущественно костно-дистрофическим поражением. Она характеризуется неравномерно распределяющимися дистрофическими нарушениями плечевой кости, распространением этого процесса и на другие кости (Кузнецова И.Е., Веселов-ский В.П., 1994). В какой мере плечелопаточный периартроз является самостоятельной формой поражения опорно-двигательного аппарата и каково участие нервных аппаратов в процессе, мы обсудим после анализа клинической картины. Заболевание иногда связывают с макротравмой, но наиболее часто — с микротравматизацией в условиях профессиональных перегрузок. Этим объясняют и преимущественное страдание правой руки (Шнее А.Я., 1931; Шейкин А.И., 1938; Werkgartner F., 1955;ФарберманВ.И., 1959; Элькин М.К., 1963; Широков В.А., 1995 и др.). Как и на поясничном уровне, следует различать шейные рефлекторные сосудистые синдромы с преобладанием вазоспазма и вазодилатации в широкой и цервико-краниальной и цервико-мембральной зонах и локальные вазодистонии или компрессии. Так, у операторов прокатных цехов, а также у работающих на волочении тонких трубок, по данным нашей клиники, проявление плечелопаточного периартроза обусловлено частотой движений рук и неблагоприятной рабочей позой (Колтун В.З., 1971; Васильева Л. К, 1975). Среди волочилыциц, стоящих слева от станка и совершающих значительно больше движений правой рукой, плечелопаточный периартроз в 85% случаев возникает в правой руке, а у стоящих справа от станка заболевала левая рука. Страдание описывали у вязальщиц, столяров, машинисток, волочильщиков труб, прачек, ткачих, грузчиков, кузнецов. А.Дортгеймер и О.Попеску (1959) подчеркну- ли провоцирующую роль некоторых видов спорта: метания копья, диска, толкания ядра. У спортсменов, обращающихся в подобных случаях с «растяжением мышц», обнаруживают картину координаторного миопатоза по В.С.Марсовой (1935). Е.В.Усольцева и Н.К.Кочурова (1953) находили при этом уплотнение мышц в местах перехода их в сухожилие, удлинение хронаксии и неравномерность колебаний электромиографической кривой. До недавнего времени недостаточно учитывались пре-морбидные особенности периартикулярных тканей сустава и, в частности, остаточные явления их неонатальной патологии. Между тем окружность плечевого пояса плода часто больше окружности его черепа: затрудненное выведение плечиков — частая особенность рождения травмированных детей. При извлечении головки при тазовом предлежании плечевой пояс служит опорой для руки акушера. Часто плечо травмируется при запрокидывании ручки за голову плода при рождении его в тазовом предлежании. У травмированных новорожденных выявляется болезненность и ограничение движений в суставе, увеличение его окружности, болезненность периартикулярных тканей, а морфологически—их пропитывание кровью, разрывы волокон, дистрофия, утолщение дельтовидной мышцы, расширение суставной щели (Дергачев КС, 1964; Холкина Г.Ф. и соавт., 1993). При описании клинической картины плечелопаточного периартроза указывают в первую очередь на болевые симптомы: 1) боли, чаще спонтанные, больше ночью при лежании на больной стороне, усиливающиеся при движениях и иррадиирующие в шею, в руку; 2) боли, появляющиеся при отведении руки и при закладывании руки за спину; 3) болезненность периартикулярных тканей при ощупывании. Боли могут возникнуть остро, например, при неловком движении, после травмы, чаще же они нарастают постепенно и отдают из области плечевого сустава в руку или шею. Отмечается болезненность наружной поверхности плеча в области его бугорков, клювовидного отростка, верхнего края трапециевидной мышцы. Вторая важная группа симптомов связана с контрактур-ными явлениями в области сустава. В отличие от заболеваний самого сустава (инфекционный моноартрит, туберкулез, гигантоклеточная и злокачественная опухоли), затруднены не все движения в суставе. Если отведение руки в сторону резко ограничено, маятникообразные движения плеча в пределах 30-40° всегда остаются свободными. При попытке отвести руку в сторону и вверх появляется резкая боль в области бугорков плечевой кости и акромиона. У некоторых больных, однако, возможно преодоление этой боли, если пассивно поднимать руку вверх. С момента, когда большой бугорок плечевой кости и измененные ткани в области субакромиальной сумки уходят под акромион и прекращается их трение, боль исчезает. Вся эта последовательность субъективных и объективных проявлений определяется как симптом Довборна. Удерживание руки в положении бокового отведения невозможно. Ротация плеча, особенно кну-три, резко затруднена. По мере развития заболевания все больше нарастает атрофия дельтовидной, над- и подостной, подлопаточной мышц, что подтверждалось патоморфологически (Schaer H., 1936), длинной головки двуглавой мышцы (Hitchcoc H., Bechtol С, 1948). Т.к. капсулу сустава, над- и подостную Глава V. Синдромы шейного остеохондроза
мышцы иннервирует надлопаточный нерв, представляет интерес тот факт, что при его стимуляции удлиняется латентный период М-ответа надостной мышцы (Бер-зинъш Ю.Э., Ципарсоне Р. Т., 1983). Наряду с этим прогрессируют и контрактурные явления — плечо оказывается прижатым к груди, отведение его становится все более ограниченным, осуществляясь за счет лопатки. Возникает вынужденная поза: рука прижата к туловищу, плечо приподнимается, повышается тонус в трапециевидной, подлопаточной и круглой мышцах, в широчайшей мышце спины и др. — «симптом вынужденного положения руки» (Карлов В.А., 1965). При длительном течении заболевания ограничение движения в суставе становится весьма выраженным — «замороженное плечо», «капсулит» (Beetham W.P., 1978). Иногда выявляется гипоальгезия по наружной поверхности плеча. W.Bartschi-Rochaix (1953) описывает при плече-лопаточном периартрозе зону гиперестезии величиной «в два франка». Зона эта расположена над болезненной областью большого бугорка плеча. И.Л.Крупко (1943), произведя анатомическое исследование подмышечного нерва, установил, что межбугорковая ветвь его подходит очень близко к связочно-сухожильной части капсулы. Он допускает возможность поражения этой ветви, что может вызвать «отголосок» через подмышечный нерв в форме кожной гипо-альгезии. Ю.Э.Берзиньш и Р.Т.Циперсоне (1983) у половины больных с такими расстройствами чувствительности выявили удлинение латентного периода М-ответа дельтовидной мышцы. Вслед за J.Kirbi и G.Kraft (1972) они допускают возможность компрессии нерва в зоне фиброзно измененных мышц — большой и малой круглых (сверху и снизу), длинной головки трехглавой мышцы кнаружи от плечевой кости, т.е. в зоне четырехстороннего отверстия. Не исключено, что эти легкие гипоальгезии имеют в ряде случаев вегетативный генез. Рентгенографические симптомы, по мнению J.King и O.Holmes (1927), выявляются редко. С этим не согласуются данные большинства рентгенологов, особенно пользующихся полипозиционными исследованиями (Иса-енко Е.И., 1966); А.С.Вишневский (1938) подчеркивает важность выявления следов перенесенных травм. Нередко обнаруживается декальцинация в смежных с суставом участках кости, просветление большого бугра плечевой кости. Очаги обызвествления большей частью лежат как раз против большого буфа, могут оставаться годами, не проявляясь клинически, или же исчезать под влиянием лечения, а иногда самостоятельно. В настоящее время известно, что эта тень соответствует чаще всего обызвествленному сухожилию надостной мышцы. Нередко отмечаются и симптомы деформирующего артроза плечевого сустава: шипы на площадке большого бугра, склероз краевых частей большого бугра, склероз подхрящевого слоя в области суставной впадины лопатки — «симптом кольца» по В.С.Майковой-Строгановой и Д.Г.Рохлину (1957). Мы изложили основную картину плечелопаточного пе-риартроза так, как она представлялась возможной до установления патогенетической связи этого процесса с шейным остеохондрозом. Уже в 1932 г. D.C.Keyes и Е.Compere обратили внимание на сочетание дистрофических поражений шейного отдела позвоночника с плечелопаточным периартрозом. A.Oppenheimer в 1938 г. описал синдром отечной руки, указав на связь процесса с патологией шейного отдела позво- ночника. При этом он подчеркнул, что до появления симптомов в области кисти у больных задолго до этого (от нескольких недель до 20 лет) наблюдались боли в плечевом поясе и дельтовидной мышце. В 1941 г. E.Fenz у 18 из 49 больных «шейным спондилезом» обнаружил боли в области плечевого сустава («неврогенная артральгия»). В 1948 г. P.Duus сообщил о рентгенологическом и последующем анатомическом исследовании одного больного, страдавшего в течение 7 лет жестоким плечелопаточным периартрозом. Было обнаружено резкое сужение межпозвонковых отверстий шейного отдела позвоночника. Такая же связь отмечена в наблюдении №5 из работы W.Brain et al. (1952). F.Reischauer (1949) находил симптомы шейного остеохондроза почти у всех больных плечелопаточным периартрозом, а у 2/3 он выявлял и корешковые симптомы. Подобные же данные приводил J.Yong (1952). О тесной связи шейного остеохондроза с плечелопаточным периартрозом писали J.Lecapire (1952), R.Gutzeit (1951), H.Passler (1955), H.Mathiash (1956), A.Stuim (1958), G.Chapchal (1958) и др. Указывают также на различные проценты больных с плечелопаточным периартрозом при шейном остеохондрозе (15% — Metz U., 1955; Арутюнов А. И., Бротман М.К., 1960; 19% - Bente D. et al., 1983; 23% — Bente D. et al., 1953; 28% - Tonnis W., Krenkel, 1957). Особенно доказательными в отношении доли корешковой патологии при плечелопаточном периартрозе яапяются наблюдения R.Frykholm (1951). У 9 из 30 больных с шейно-корешковым синдромом была картина плечелопаточного периартроза. Результаты операции фасетэктомии у 2 пациентов, у которых в течение 2-3 лет обнаруживались симптомы плечелопаточного периартроза, оказались поразительными: через 10-12 дней после декомпрессии корешка симптомы эти исчезли. В практике невропатолога плечелопаточный периартроз, по нашим данным, встречается весьма часто, выступая кгк один из симптомов шейного остеохондроза (в 26,35 Из 79 обследованных нами больных с этим проявлением остеохондроза было 40 мужчин и 39 женщин. У 46 периартроз был справа, у 28 — слева, у 5 — двухсторонний, у 4 из них — с преобладанием справа. Все говорило в пользу того, что симптомы шейного «радикулита», наблюдавшиеся нами при периартрозе, не связаны с первоначальным поражением капсулы сустава, как полагали некоторые упомянутые выше авторы. Впрочем, может быть, шейный остеохондроз является лишь сопутствующей патологией при плечелопаточном периартрозе, если учесть распространенность остеохондроза у лиц старше 40 лет? Так, в частности, писал П.Матцен в руководстве по ортопедии от 1968 г. Он считал, что положительный эффект от лечебных воздействий на шейные нервные образования обусловлен не их этиологической или патогенетической ролью, а тем, что воздействия на шею одновременно улучшают кровоток и в руке. Для ответа на поставленные вопросы мы в работе от 1960 г. обратили внимание на начальные симптомы заболевания. Более чем в половине наблюдений страдание начиналось не с симптомов периартроза, а с других проявлений шейного остеохондроза: с прострелов, болей в различных отделах руки, но не в области плечевого сустава, с парестезии в пальцах руки и с синдрома позвоночной артерии. В меньшем числе наблюдений заболевание с самого начала Ортопедическая неврология. Синдромология
Болезненность типичных болевых точек у 300 больных остеохондрозом, в том числе у больных плечелопаточным периартрозом (в абсолютных числах и %) Таблица 5.3
проявлялось симптомами плечелопаточного периартроза. Однако и у этих больных в последующем или одновременно с периартрозом развивались корешковые и другие симптомы шейного остеохондроза, а рентгенография шейного отдела позвоночника выявила шейный остеохондроз или спондилоартроз. Итак, первым доказательством патогенетической связи заболевания периартроза с остеохондрозом является развитие плечелопаточного периартроза на фоне симптомов шейного остеохондроза или спондилоартроза. Вторым доказательством является развитие у больных шейным остеохондрозом других нарушений, близких по своей патогенетической сущности к плечелопаточному пе-риартрозу. Речь идет об общности ряда нейродистрофичес-ких нарушений в области костных выступов в местах прикрепления к ним мышечных сухожилий — о явлениях ней-роостеофиброза. На руке, по мнению A.Merlini (1930), выражением таких дистрофических расстройств являются «эпикондилит» плеча, «стилоидит», поражение в области эпифизов локтевой и лучевой костей. Как было показано выше, при плечелопаточном периартрозе основная патология возникает в местах прикрепления мышечных сухожилий и связок к бугоркам плечевой кости и к клювовидному отростку. Тут же возникает болезненность описанных нами точек дельтовидной мышцы и надэрбовской точки. Сосуществование этих нейродистрофических нарушений при шейном остеохондрозе и плечелопаточном периартрозе указывает на то, что и плечелопаточный периартроз имеет отношение к шейному остеохондрозу. Рассмотрим соответствующие данные (табл. 5.3). Из таблицы видно, что болезненность точки позвоночной артерии встречается практически одинаково часто как у больных шейным остеохондрозом вообще, так и у имеющих плечелопаточный периартроз (Р>0,05). Точки же в зонах костных выступов чаще оказываются болезненными при плечелопаточном периартрозе, чем в остальных группах. Надэрбовские точки и точка передней лестничной мышцы болезненны несколько чаще при плечелопаточном периартрозе (Р<0,05). Несомненно, в группе больных плечелопаточным периартрозом чаще болезненны верхняя точка Эрба, область клювовидного отростка, точка прикрепления дельтовидной мышцы (Р<0,01); чаще в этой группе отмечались и болезненность в области наружного надмыщелка плеча (Р<0,02). Весьма демонстративны различия в отношении точки прикрепления дельтовидной мышцы к плечу: у лиц с плечелопаточным периартрозом она болезненна в 2 раза чаще, чем у прочих больных (44 и 21%). Это наблюдение позволяет объяснить давно известный факт: при форсированном отведении руки в сторону или вперед, при напряжении передней или средней головки дельтовидной мышцы больные плечелопаточным периартрозом часто жалуются на боль не столько в области плечевого сустава, сколько в верхней и средней части плеча. С развитием плечелопаточного периартроза болевые феномены, связанные с ним, становятся доминирующими, а корешковая боль, распространяющаяся в зоне какого-либо дерматома, отступает на второй план. Боли, связанные с плечелопаточным периартрозом, концентрируются преимущественно в местах прикрепления сухожилий и связок к костным выступам, это боли «глубокие», склеротомные. Вот почему V.Inman и J.Saunders (1944) отмечали распространение болей по склеротомам не только при травмах костей и сухожилий, но и при плечелопаточном периартрозе. Как следует из рис. 3.26, склеротомы в области плечевого сустава и плеча не ограничиваются одним лишь уровнем Су. Этим склеротомам соответствуют уровни Cvi и Суп, столь часто поражаемые при шейном остеохондрозе. Отдача боли в зону плечевого сустава при раздражении рецепторов диска наблюдалась при введении в него жидкости и на уровне Ciii.iv и Qy_y, Cv-vi и Cvi-vn (Попелянский А.Я., Чуднов-ский Н.А., 1978). Синдром плечелопаточного периартроза встречается при шейном остеохондрозе любой локализации. Поэтому несомненно ошибочным является мнение А.Д.Динбург и А.Е.Рубашевой (1960) о связи плечелопаточного периартроза и плечелопаточной боли вообще с патологией одного лишь диска Civ_y. Появление очагов в костно-надкостнично-сухожильных тканях изменяет характер и зону распределения ощущений. Связан плечелопаточный периартроз с патологией и верхнегрудного отдела позвоночника, и соответствующих позвоночно-реберных суставов (Steinrucken H., 1981), а также с патологией расположенных непосредственно на грудной клетке мышц, в частности грудных, подлопаточной (Jnman V. et al, 1944). Здесь уместно указать на предложенные авторами тесты на торакогенное ограничение объема движений в плечевом суставе. При блокаде ПДС Тш_|у или Тн-ш возможно: а) ограничение объема активного отведения плеча кзади; ограничение объема пассивной абдукции выпрямленного плеча (учитывается при отсутствии поражения вращательной манжетки, «замороженного плеча» и заболеваний органов грудной клетки); б) ограничение объема активного обхватывания ладонью головы при отведении плеча. Изложенное выше позволяет присоединиться к мнению авторов, которые считают, что поражение нервных стволов вторично по отношению к плечелопаточному периартрозу (ШтремельА.Х., 1941; Бадюл П.А., БадюлА.А., 1950; Коханов-ский И.Ю., 1960). Это не означает, однако, что процесс, как полагают упомянутые авторы, носит характер восходящего неврита. Нельзя также согласиться с отрицанием первич- Глава V. Синдромы шейного остеохондроза
ной роли нервного поражения. Отраженные явления в нервах и сплетении вторичны по отношению к периартрозу, но он сам вторичен по отношению к поражению нервов в связи с остеохондрозом. Этот взаимоподдерживающий кольцевой механизм в какой-то степени отражен в высказывании E.Fenz (1941) о неврогенной артральгии и артро-генной невральгии у больных с патологией шейного отдела позвоночника. Это не означает, однако, что патология нервной системы развивается обязательно вследствие поражения нервных стволов. Как в случае поражения корешков в позвоночнике и нервных стволиков в области капсулы плечевого сустава, так и при их интактности на периферии формируются очаги нейроостеофиброза по рефлекторным механизмам. Пе-риартикулярные ткани плечевого сустава — лишь один из адресатов патологических нервных импульсов из позвоночника или других очагов. Таким образом, вторым доказательством возможного вертебрального генеза плечелопаточного периартроза следует считать то, что он является составной частью других вертеброгенных синдромов. Третьим доказательством возможного неврогенного, а не локального механизма периартроза является его своеобразие у больных с церебральными очаговыми заболеваниями. Плечелопаточный периартрит выявляется у больных на стороне постинсультного гемипареза в 15-20% (Столярова Л.Г. и соавт., 1989). Их патогенез был изучен на нашей кафедре экспериментально (Веселовский В.П., 1978). Создание мозгового очага способствовало развитию характерных экстравертебральных синдромов при наличии поражения позвоночника. Так, у больных гемиплегией, у которых не может быть и речи ни о «восходящем», ни о «нисходящем» неврите, возникают нередко боли в разболтанном или пораженном контрактурой плечевом суставе. Источником этих болей во многих случаях является раздражение чувствительных нервных окончаний периартикулярных тканей, а также тонически напряженных мышц (Ван-Синь-дэ, 1956; Аникин М.М. и соавт., 1961). В последующем мы установили, что источником этих болей является отнюдь не органически пораженный зрительный бугор, а сопутствующий церебральному очагу шейный остеохондроз. Плечевые боли при гемиплегии нельзя считать «талами-ческими». Против этого говорит и время их возникновения через недели и месяцы после инсульта, по данным J.Budinova-Smela et al. (1960), через 1-3 месяца после инсульта. О том же говорит их локализация не во всех тканях и суставах на стороне гемиплегии, зависимость болей от позы и движений. Также и двигательные нарушения, формирующиеся в данной зоне в восстановительном и резидуаль-ном периодах гемиплегии, не могут быть объяснены одними лишь церебральными влияниями. Известно, что поза Вернике-Мана характеризуется спастической гипертонией разгибателей голени, стопы, приводящих мышц бедра, а в руке — сгибателей, пронаторов и приводящих мышц. Однако мышечно-тонические взаимоотношения в области плечевого сустава оказываются весьма своеобразными. Вне связи с проблемой остеохондроза или плечелопаточного периартроза возможность контрактуры мышц плечевого сустава при гемиплегии подчеркивалась еще E.Brissaud (1880), Л.О.Даркшевичем (1891). Наряду с напряжением мышц, приводящих плечо, а также некоторых мышц надплечья, плечо часто опущено и суставная щель зияет: увеличивается расстояние между акромионом и головкой плечевой кости (Ткачева К.Р., 1968; Smith R.G. etal, 1982). Специальное клиническое исследование, проведенное в нашей клинике М.М.Алексагиной (1972), позволило установить наличие существенного периферически-нервного компонента в развитии болевого синдрома. Мышечный тонус в парализованных конечностях у 13 из 22 обследованных был повышен, у 9 — понижен. У 2 больных повышенный до этого тонус понизился со дня появления болевого синдрома в руке (на 4-й и 11-й дни основного заболевания). Другие особенности клинической картины позволили четко определить болевой синдром как плечелопаточный периартроз и высказаться в пользу его связи с шейным остеохондрозом. В анамнезе у всех больных удалось выявить боли или хруст в шее, «радикулиты», у некоторых — ранения в руку, у одного — контрактуру Дюпюитрена. Одновременно с появлением болей развивались характерные для плечелопаточного периартроза нейроваскулярные, нейродистрофические и мышечно-тонические нарушения на стороне брахиальгии. У 12 больных ограничение объема движений головы и все типичные точки на шее были выражены весьма значительно. У всех наблюдались отечность, синюшность и похолодание кисти, передняя лестничная мышца была резко болезненной, напряженной и утолщенной. У 20 имелась болезненность клювовидного отростка, точек прикрепления дельтовидной мышцы к плечевой кости, плечелучевой мышцы и других мест прикрепления сухожилий и связок к костным выступам. В мышцах плечевого пояса пальпировались болезненные узлы Мюллера или Корнелиуса. Появилась резкая боль при активном и пассивном отведении руки в сторону, вперед, при закладывании ее за спину. У 11 больных наблюдался симптом Довборна. В области приводящих мышц плеча отмечалось повышение кожной температуры. Таким образом, у всех наших больных на стороне гемипареза развивалась типичная картина плечелопаточного периартроза с синдромом передней лестничной мышцы. На рентгенограммах шейного отдела позвоночника определялись выпрямление лордоза, уплощение дисков, передние и задние экзостозы, т.е. изменения II—III степеней по Зекеру. На снимках плечевого пояса имелся диффузный пороз костной ткани на стороне брахиальгии, у 4 — «симптом кольца» по В.С.Майковой-Строгановой (1957). Боли в парализованной руке возникали в сроки от 2 до 45 дней, у 3 — через 2-3 месяца после начала церебрального заболевания. Они развивались постепенно в течение 3-4 дней, были чаще ноющего, мозжащего характера, беспокоили при активных и пассивных движениях, реже возникали спонтанно по ночам. У всех наблюдалось снижение пальпаторного тонуса на стороне брахиальгии, а у 13 это сочеталось с повышением тонуса по пирамидному или экстрапирамидному типу при пассивных движениях, гипотрофия мышц гипотенара и межкостных мышц. У 19 обследованных, у которых мышечный тонус был понижен или незначительно повышен (I-II степени), обнаруживалось увеличение корако-акромио-брахиальной щели на стороне брахиальгии. С учетом сложных нейрогенных особенностей мышеч-но-тонических механизмов следует считать упрощенными представления о периартрозах после инсульта как артропа-тии с растяжением капсулы сустава из-за тяжести руки 9-886 Ортопедическая неврология. Синдромология
(Ткачева Г.Р. и соавт., 1966). Достаточно указать на тот факт, что боли в капсуле сустава возникают и в постели, когда силы тяжести в отношении руки ни при чем. По мнению P.Henning (1992), играет роль тонус мышц, фиксирующих головку плеча (автор различает две конституции: варусный гипертонус, чаще у мужчин, и валыусный, гипотонический, чаще у женщин). Соответственно при подъеме плеча головка касается «крыши» сустава в большей или меньшей степени. Далее мы сосредоточили внимание на мышцах, которые обнаруживали наибольшую пальпаторную болезненность и плотность в данной группе больных: на большой круглой, большой грудной и подлопаточной. Исследования Л.С.Лернер (1977, 1978) установили, что наиболее грубые электромиографические сдвиги, а также наиболее грубое снижение лабильности отмечались в приводящих мышцах сравнительно с отводящими. Оценка состояния шейного отдела позвоночника и связанного с ним плечелопаточного периартроза позволила получить адекватное объяснение болевого синдрома в области плеча и при гемиплегии. Он обусловлен формирующимися вертеброгенными синдромами плечелопаточного периартроза и лестничной мышцы у больных гемиплегией при наличии возрастных изменений в капсулах суставов. Наши наблюдения согласуются с электромиографическими данными тех авторов, которые показали, что при гемиплегии в процесс вовлекаются не только центральные, но и периферические нейроны (Goldcamp О., 1967; Bhala R., 1969) — обнаруживаются денервационные потенциалы. По мнению Ю.С.Юсевич (1958), K.Krueger и G.Wyalonis (1973), они обусловлены альтерацией периферических мотонейронов вследствие выключения трофического влияния кортикоспинальных волокон. Сама по себе эта трактовка не объясняла факт вовлечения в патологию мышц руки при интактности периферических мотонейронов, иннервирую-щих мышцы ноги. Все приведенные выше наблюдения, а также данные, на которых остановимся ниже, показали значимость центральных влияний при гемиплегии при наличии периферического очага в зоне плечевого сустава. Таким образом, третьим доказательством не местного, а нейрогенного характера синдрома плечелопаточного периартроза является возможность его возникновения у церебральных больных на стороне других проявлений очаговой патологии мозга. Само по себе рефлекторное напряжение мышц, фиксирующих плечевой сустав при вертеброгенной патологии, на первых порах является защитным как компонент регионарной миофиксации (Веселовский В.П., Иваничев Г.А., Попе-лянский А.Я. и др., 1984). Ниже мы убедимся, что источником импульсации, формирующей данный, как и любой другой вертеброгенный синдром, кроме вертебральных и церебральных очагов могут стать другие пораженные органы или ткани: любой источник импульсации из верхнего квадранта тела при определенных условиях может вызвать дефанс приводящих мышц плеча, а также соответствующие нейродистрофичес-кие нарушения, склеротомные боли и другие вегетативные расстройства. Четвертое доказательство не локального, а нейрогенного механизма этого синдрома — возможность его возникновения в ответ на импульсацию из любого, не только позвоночного очага. К периоду развития плечелопаточного периартроза при шейном остеохондрозе корешковые боли, если они имели место, сменяются склеротомными. Эти боли, равно как и корешковые гипоальгезии и нарушения рефлексов, не исчезали полностью. Сочетание «первичных» склеротомных симптомов делает клиническую картину весьма сложной, но вполне доступной неврологическому анализу. Т.к. плече-лопаточный периартроз является процессом нейродистро-фическим, важно установить, в какой мере при нем выражены другие вегетативные, в частности, нейрососудистые изменения. Многие считают вегетативные нарушения ведущими факторами патогенеза плечелопаточного периартроза. Некоторые авторы во главу угла плечелопаточных болей, включая и периартроз, ставят поражение звездчатого узла (Reischauer Щ 1949; Leriche R., 1955; Бротман М.К., 1962 и др.). Боли в плечелопаточной области возникают при искусственной ирритации звездчатого узла (Leriche R., Fontaine R., 1925; Поленов А.Я., Бондарчук А.Б., 1947). К вегетативным нарушениям имеют отношение и контрактурные явления, без которых нет картины плечелопаточного периартроза. При пассивных контрактурах отмечают понижение кожной температуры в дистальных отделах пораженной конечности, иногда цианоз, усиление сосудосуживающей адреналиновой реакции — картину симпатического раздражения (Русецкий И.И., 1954). При измерении температуры кожи у 15 больных шейным остеохондрозом с картиной плечелопаточного периартроза O.Stary (1959), Я.Ю.Попелянский (1960) обнаружили гипотермию в данных отделах конечности. Нарушается сенсоболевая адаптация и реактивность кожи руки на ультрафиолетовое облучение (Разумнико-ва Р.Л., 1969). Результаты проведенного нами изучения некоторых нейрососудистых изменений при плечелопаточ-ном периартрозе приводятся в табл. 5.4. Из приведенной таблицы следует, что нейрососудистые нарушения в области кисти у больных плечелопаточным пе-риартрозом встречаются чаще, чем в целом в группе больных шейным остеохондрозом без данного синдрома. То же относится и к мышечным дистрофическим изменениям, которые также должны рассматриваться как следствие вегетативных нарушений. Что касается рефлекторных процессов, которые ведут к тугоподвижности, зависящей от мышечных контрактур при артикулярных и периартикулярных поражениях, то здесь мы встречаемся с теми же механизмами, которые обсуждались в связи с шейными прострелами, контрактурой передней лестничной, малой грудной и других мышц. Мышцы в области плечевого сустава являются, с одной стороны, адресатом, куда направляются патологические импульсы из позвоночника, с другой стороны, находясь в состоянии контрактуры, являются и источником патологических импульсов, направляющихся в спинной мозг. Таким источником могут быть и перетруживаемые мышцы, страдающие от микротравматиза-ции, и импульсы из внутренних органов, в частности, при инфаркте миокарда (Osier W., 1897; Карчикян С.Н., 1928; Howard Т., 1930; Ротенберг Л.Е., 1933; Edeiker J., Wilfarth С, 1948; Askey J., 1941; JonsonA., 1943; Steinbrocker О. etal, 1948; Хвесина, 1949; Bayer H. et ai, 1950; Альбов Н.А., 1951; Дядь-кин Н.П., 1951; Swan D., McGowany, 1951; Ерусалимчик Х.Г., 1952; Jarvinen, 1952; Haus W., 1954; Parade G, 1955; Parade G., Bockel P., 1955; Тетельбаум А.Г., 1956; Steinbrocker O., Argyros N., 1957; Акимов С.А., 1959; Somerville W., 1959; Попе- Глава V. Синдромы шейного остеохондроза Таблица 5.4 Распределение частоты различных нейрососудистых изменений в области кисти пораженной руки у больных шейным остеохондрозом, в том числе у больных плечелопаточным периартрозом (в абсолютных числах и %)
лянский Я.Ю., 1961; Welfling Y., 1963; Дубровская М.К., 1965; Гордон КБ., Попелянский Я.Ю., 1966; Юренев П.Н., Семенович К.К, 1967; Боснев В., 1978; Четких Н.Л., 1992 и др.). Подобные нейродистрофические синдромы в области плеча и передней грудной стенки встречаются, по данным различных авторов, в 10-20% (Гордон И.Б., 1966). Они описывались и при плевролегочных заболеваниях (Jonson A., 1959; Заславский Е.С., 1970; Morandi G., 1971). Весьма часто их наблюдают при повреждении в руке, в частности, при переломе луча в типичном месте (Логачев К.Д., 1955; Kohlrausch W., 1955; Dietrich К, 1961; Строков B.C., 1978 и др.). Таким образом, четвертым доказательством нейрогенной природы плечелопаточного периартроза и, в частности, в связи с импульсацией из вертебрального очага, является возможность развития того же синдрома и из других очагов — из различных тканей верхнеквадрантной зоны на ип-силатеральной стороне. Другие примеры участия висцеро-генного механизма в развитии плечелопаточного периартроза будут приведены ниже. Чтобы рассмотреть подробнее вопрос о взаимоотношении между различными очагами раздражения и рефлекторными контрактурами в области плечевого сустава, следует предварительно установить характер контрактурных явлений при плечелопаточном периартрозе. Учитывая хорошо установленный факт наличия дистрофических изменений в периартикулярной капсулярно-сухожильной ткани, следует признать, что в данном синдроме имеется компонент пассивной сухожильно-мышечной контрактуры со всеми характерными для нее вегетативно-сосудистыми рефлекторными влияниями. Однако даже в стадии выраженных явлений объем возможных активных движений в плечевом суставе при плечелопаточном периартрозе меньше объема пассивных движений. Следовательно, это не только пассивная, но и активная контрактура. Уменьшение активно-кон-трактурных проявлений при помощи лечебных воздействий ведет к уменьшению болей. В таких случаях становится ясным, что решающим моментом в синдроме были не сами по себе изменения в периартикулярной соединительной ткани, а рефлекторные мышечные напряжения. Наиболее часто источником рефлекторного воздействия на мышцы плечевого сустава, причиной, ведущей к их тоническому напряжению, является пораженный диск. Удаление пораженного диска, как уже упоминалось, з некоторых наблюдени- ях ведет к исчезновению симптомов плечелопаточного периартроза. В связи с этим мы совместно с А.И.Осна (1966) проследили эффект новокаинизации пораженного диска. Под рентгенологическим контролем, уточняющим положение игл, введенных в диски, через них вводится 2% раствор новокаина (от 0,5 до 2-3 мл). Уже через две-три минуты значительно уменьшаются или исчезают контрактуры в мышцах плечевого сустава, и объем движений, дотоле резко ограниченный, значительно увеличивается. Болезненность же типических точек остается обычно без перемен. Через несколько дней, если процедура не повторяется или не применяются другие лечебные мероприятия, контрактурные явления восстанавливаются, хотя уже в менее выраженной форме. Приводим характерный пример. Больной П., 55 лет. В течение четырех лет страдал цервикалыией, а за год до поступления в стационар съг испытывать боли в правом предплечье и руке: картина типичного плечелопаточного периартроза. При поступлении правую руку отводил не более чем на 50°, и то лишь за счет лопатки (рис. 5.12). На спондилограмме остеохондроз Cy-vi, пневмомиелография показывала выпячива-ие диска Симу, а дискография — разрыв фиброзного кольца Civ-v- В этот последний диск было введено 2 мл 2% раствора новокаина. Через 2 минуты объем движений в г.пе-чевом суставе резко возрос. Через два часа поднимал руку чуть выше горизонтали — эффект, оставшийся и после. Сила сжатия увеличилась с 40 до 50 кг. Последующие физиотерапевтические воздействия в течение месяца привели к практическому выздоровлению. Дата добавления: 2015-01-18 | Просмотры: 11366 | Нарушение авторских прав |