|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Глава 13 ПРОФИЛАКТИКАКорректные суждения о профилактике остеохондроза требуют учета полифакториальности заболевания, преимущественной роли наследственного предрасположения и в первую очередь статико-динамических перегрузок. Поэтому в системе образования, санитарной пропаганды и профотбора важен дифференцированный подход к лицам из семей с предрасположением к остеохондрозу сравнительно с другой частью человечества, относительно свободной от риска заболевания. Это относится также к двум группам людей: 1) с наличием врожденных аномалий позвоночника; 2) без таких аномалий. В отношении лиц с наследственной предрасположенностью или с аномалией развития позвоночника в большей степени актуальны все рекомендации, которые необходимы при вторичной профилактике, т.е. при предупреждении обострений. Это в большой степени касается и первичной профилактики, сведения о которой читатель почерпнет и в парагра лишь, что особенно взвешенная тактика профилактики требуется начиная с детского и юношеского возрастало периода прочной фиксации фиброзного кольца в лимбусе. С одной стороны, не допускаются мощные рывковые нагрузки, злоупотребление штангой и пр., с другой стороны, требуется укрепление мышечного корсета, что особенно важно для детей с суставной гипермобильностью (она отмечается у 7% школьников — Carter С, Williams R., 1964). Что касается режима питания, наши сведения весьма скромны. Следует, пожалуй, помнить о роли протеинодефицитного фактора питания в формировании узкого позвоночного канала. У детей размеры позвоночного канала в скелетах древних индейцев, как, впрочем, и у негров Южной Африки, оказались меньше, чем у питающихся богатыми белком продуктами (Care G.A. etai, 1985). 13.1. Профилактика обострений, противорецидивная терапия Ремиссия является целью лечебных усилий врача. Однако при изложении лечебных средств, начиная от хирургических и кончая лекарственными, мы многократно фиксировали внимание на том, какой ценой достигается ремиссия. Это, видимо, небезразлично и для дальнейшего течения заболевания, т.к. за ремиссией следует новое обострение. Поэтому следует добиваться ремиссии. Остановимся на качестве достигнутой ремиссии и на средствах лечения в период относительной ремиссии, на профилактике обострений (вторичной профилактике). Будет ли ремиссия устойчивой или нет — это зависит от ряда факторов, среди которых до последнего времени фиксировался главным образом один — патогенетическая ситуация в позвоночнике, в пораженном и соседнем сегментах с их нервными образованиями. На них в первую очередь и направляются мероприятия оперативные, лекарственные и даже курортные (Осна А.И., 1973). Однако качество ремиссии не в меньшей, а в некоторых отношениях в большей степени зависит и от экстравертебральных факторов: от ряда экстеро-, интеро- и проприоцептивных влияний, состояния центральных аппаратов, иммунологической и гуморальной конъюнктуры во всем организме. А т.к. все эти факторы действуют в человеческом обществе, речь пойдет и о роли труда и быта, спортивных и других условий в развитии, лечении и профилактике остеохондроза и его синдромов. С наступлением относительной или полной ремиссии больной остеохондрозом не исчезает из поля зрения врача. На данной стадии возникает новая задача — профилактика нового обострения. В частности, насущной задачей становится дальнейшее укрепление мышечного корсета, мышечного воротника и, что не менее важно, создание такого режима труда и быта, при котором практически исключались бы повторное выпадение диска, дополнительный отек корешка травматического генеза, а также повторная декомпенсация в сфере экстравертебральных факторов. Санитарная пропаганда, диспансерные, санаторно-курортные мероприятия, организация профилакториев, специальных зон и групп здоровья в зависимости от уровня постановки дела могут в той же мере препятствовать, в какой и способствовать повторным обострениям. Непоправимо отрицательную роль играют непродуманные, рецензируемые случайными «авторитетами» публикации в популярных журналах о различного рода гимнастических комплексах, о «секциях закаливания», о «моржах», которые навсегда распрощались с недугом благодаря какому-либо виду спорта, стандартному комплексу упражнений и пр. В этом крайне серьезном вопросе нежелательны попытки самостоятельных публикаций, популяризации отдельных медикаментов, упражнений и т.д. Нельзя согласиться с V.Janda и K.Lewit (I973), рекомендующими упражнения наклона туловища вперед и сопровождающиеся подниманием предметов, расположенных впереди больного. Любые наклоны типа «подъемного крана», пусть и при полусогнутой ноге — это наклоны туловища вперед более чем на 15-25°. Это относится и к рывковым движениям шеи. Такие движения, как показали ЭМГ, клинические и кинезиологические исследования нашей клиники и согласно литературным данным, совершаются при выключенной или недостаточно активной мускулатуре. Связочный аппарат, а также капсулы суставов подвергаются при этом перерастяжению (Henssge J., 1969). Подъем тяжестей в этой позе является важнейшим стимулятором декомпенсации. Для больных же, однажды перенесших приступ болезни, особенно для тех, у которых были поражены сегмент Ly-Si и корешок Sb наиболее опасны наклоны туловища вперед. Эта опасность больше у пациентов с плохо натренированной поясничной мускулатурой: она в момент Ортопедическая неврология. Этиология, патогенез, диагностика, лечение
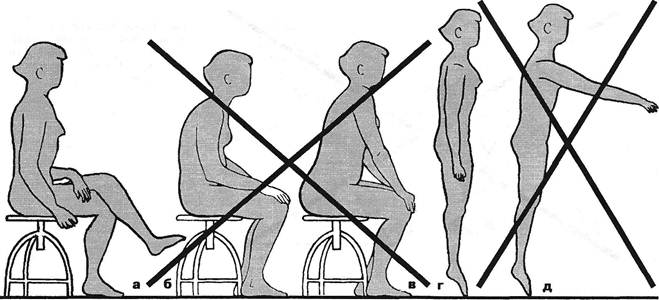
разгибания туловища остается малоактивной, разгибание совершается больше мышцами тазобедренного сустава. Плохо фиксированный же больной позвоночный сегмент остается во власти травмирующих перегрузок, как бы безнаказанно обрушивающихся на диск и суставы. К началу ремиссии может идти речь лишь об осторожном приседании на корточки с подниманием предмета, расположенного сбоку и чуть кпереди или кзади от больного. В период устойчивой ремиссии можно, но не внезапно, не невзначай поднимать и тяжелые грузы из положения приседания со слегка разогнутой спиной. Исследования D.Hart et al. (1987) показали, что подъем тяжести в положении поясничного лордоза уменьшает сгибательный момент в грудном отделе, активизирует разгибатели спины. В кифотическом же положении поясницы при этом подавляется активность указанных мышц. Когда больной в период неполной ремиссии занят тяжелым физическим трудом, в целях профилактики обострений рекомендуют ношение пояса штангиста (На-стев Г., Ценов И., 1965). Особая осторожность требуется при добавочных динамических нагрузках в виде ударов и толчков, как, например, во время езды в автомобиле (Lippert А., 1966). Это особенно важно для людей с суставной гипермобильностью (с гипермобильностью ПДС). На шейном уровне все это способствует травматизации корешка и позвоночной артерии унко-вертебральными разрастаниями, а спинного мозга — задними костными разрастаниями. С другой стороны, физическая активность и специальные упражнения необходимы, т.к. гипокинезия грозит не только остеопорозом позвонков (а потому и усилением костно-хрящевой дистрофической патологии — Матцен П., 1968; Подрушняк Е.П., 1972), но и демобилизацией мышечного корсета, детренированно-стью координации поясничных мышц, их «ловкости» (По-пелянский Я.Ю. с соавт., 1975). Имеются некоторые данные о предрасположенности: гипокинезия способствует возникновению синдромов остеохондроза чаще всего у обладателей группы крови А, особенно у тех из них, у родителей или сибсов которых в анамнезе были синдромы остеохондроза в возрасте до 30 лет (Рицнер М.С., Шехтер И.А., 1977). Формы бытовой, трудовой деятельности, а также спортивные упражнения должны быть специально продуманы. Так, под влиянием упражнений метания диска люмбоса-кральные структуры подвергаются динамическим напряжениям и деформациям на скручивание (Дортгеймер А. и соавт., 1959 и мн. др.). Эти напряжения особенно значительны при подготовительных движениях. Для повреждения диска при скручивании препарата позвоночника достаточен статический момент силы в 4,5 кг при угле поворота в промежутке Liv-v ДО 20°. Поэтому вращательный момент может превосходить деформирующую силу во много раз. Деформация возможна при неумелом выполнении метания снаряда вследствие слабой техники, отсутствия тренировки. Опасна внезапная остановка во время подготовительных вращательных движений, когда снаряд еще не пущен. Та же деформация на скручивание возможна при нанесении ударов теннисной ракеткой, при метании камней. Мышцы-антагонисты туловища действуют противоположно направлению вращения тела. Они могут вовремя не сработать в момент холостого удара, например, когда удар ракеткой по мячу с отскоком в неожиданном направлении не достигает цели. В этом случае туловище совершит поворот вокруг своей оси на угол, больший физиологически допустимого: не было своевременного сигнала в виде реакции соударения для тормозящей работы мышц-антагонистов. Ф.Ф.Огиенко (1971), описывая механизм развития люмбоишиальгии у косца, установил, что боль в пояснице возникла в момент, когда больной не встретил подсказанного ему зрением и личным опытом сопротивления (не оказалось ожидаемого плотного сорняка). Туловище по инерции совершило несоразмерно большой разворот влево, соответствующие мышцы вовремя не выключились, а их антагонисты вовремя не сократились: нейтрализация крутящегося момента выпала на долю суставно-связочного аппарата позвоночника. Координация деятельности различных мышечных групп и темп усилий совершенствуются в процессе «врабатывае-мости». В процессе производственного обучения постепенно уменьшаются интервалы времени, в течение которых успевают развиться волны ускорений, скоростей и завершиться мышечные тетанусы (Косилов С.А., 1960). Известно, что врабатывание и процессы утомления стимулируют восстановительные процессы в организме (Фольборт Г.В., 1958) и способствуют нейрогуморальной перестройке (Фроль-кис В.В., 1969). Эргометрические исследования в условиях выполнения легкой работы установили уменьшающееся с возрастом утомление при удлинении периода врабатыва-ния (Муравов И.В., 1966). Таким образом, физическая деятельность, притом деятельность активная, приводящая к утомлению, особенно у пожилых, стимулирует восстановительные процессы и улучшает координацию мышечных групп. Однако выбор упражнений, их интенсивность и темп должны обеспечить полную безопасность для пораженного диска, межпозвонкового сустава, равно как и для экстравер-тебральных мышц. Поэтому целесообразно пользоваться в первую очередь безусловно безвредными формами физических упражнений, например, плаванием, т.к. оно сочетает физическую активность поясничных мышц с растяжением. При плавании в бассейне целесообразно поддерживать температуру воды в пределах 27-28°С. При этом артериальное давление и пульс восстанавливаются в течение 5 минут после плавания. Плавание особенно ярко иллюстрирует принцип, пропагандируемый M.Feldenkrais (1973): достигать успехов не столько за счет физического напряжения, сколько путем вовлечения в действие максимального числа мышц — оптимальное построение движений (Бернштейн Н.А., 1947). При более низких температурах перегружаются системы терморегуляции (Тихонова А.А., 1990). У пловцов, занимающихся этим видом спорта с детства, остеохондроз развивается редко. Вряд ли можно считать обоснованным предостережение CArseni и M.Stanciu (1970), считающих недопустимым плавание в стиле брасс из-за требующейся при этом поясничной гиперэкстензии. Недостаточно разработан вопрос о целесообразных рекомендациях по бытовой и рабочей позе сидя и стоя у больных остеохондрозом (рис. 13.1). Напомним, что внутридис-ковое давление минимально в положении лежа, оно возрастает в положении стоя и особенно в положении сидя. В этой позе максимальным оказывается и внутримышечное давление в паравертебральной области поясницы. Обычно при сидении с сохранением физиологического лордоза нагрузка на диски меньше и распределяется равномернее, чем при кифозе. Однако дело не в одних лишь дисках. Еще со времен H.Meyer (1867) продолжается спор о преимуществах Глава XIII. Профилактика
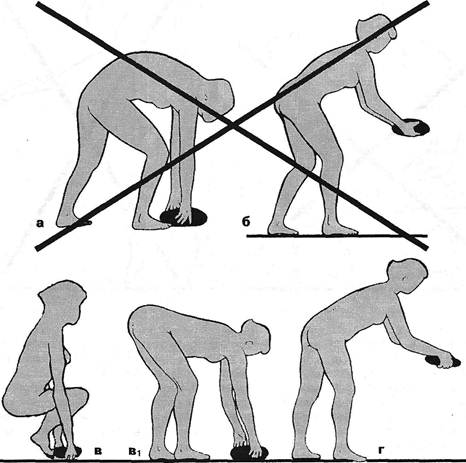
Рис. 13.1. Правильное (а) и неправильные (б, в) положения сидя; правильная (г) и неправильная (д) стойка. лордотической (Эрисман Ф.Ф., 1959; Корсунская М.И., 1928; Флеров Д.В., 1953) или кифотической позы сидя (Akerblom В., 1948; Lunderwold A., 1951; Сидоров О.А., 1962; Vanessova M., 1964; Повилейко Р.П., 1965; Williams Р., 1965; Arseni С, Stanciu M., 1970). При лордотической позе («передний вид посадки») таз наклонен вперед, а падение тела предотвращается напряжением поясничных мышц. При кифотической позе, наоборот, напрягаются брюшные мышцы. В первом случае требуется опора для туловища спереди, во втором — сзади. В тех случаях, когда лордотическая поза несомненно предпочтительна сравнительно с кифотической, она может быть достигнута не только благодаря определенной форме спинки стула, но и наклоненному вперед на 14° сиденью (Огиенко Ф.Ф., 1980). Для решения вопроса о предпочтительной позе сидя или стоя следует учесть степень статического напряжения, требуемого при этом на разных этапах пребывания в этих позах. H.Habestreit (I930) показал, что в положении сидя энергозатраты вначале незначительны, а при продолжительном пребывании в этом положении они превосходят энергозатраты, требуемые в положении стоя. Особенно вредно сидение в наклонном положении. При этом, поданным О.А.Сидорова (1962), выполняется мышечная работа, большая почти в два раза сравнительно с сидением прямо. В наклонном же положении стоя эта работа больше в 5 раз. Статическое напряжение — самая утомительная форма мышечной деятельности. Длительное физическое напряжение ведет к острому нарушению обменных процессов — исчерпанию запасов АТФ в мышцах (Добровольский В.К., 1967). Не удивительно, что у гребца ощущение усталости появляется не столько в мышцах плечевого пояса, выполняющих динамическую работу, сколько в икроножных мышцах (Скрябин В.В., Розенблат В.В., 1958). Да и в спокойном положении сидя, если оно продолжительно, обменные процессы в мышцах нарушаются, в частности, выключается венозный насос камбаловидной мышцы. Особенно значительны все эти изменения при врожденном или приобретенном недоразвитии мускулатуры позвоноч- ника и брюшного пресса, что ведет к перегрузке его сустав-но-связочного аппарата (Hadley L., 1951; House F., O'ConnorS., 1958; DarrisC, 1960; Koworth M., 1963). По мнению В.3.Колтуна (1971), посадка не должна быть фиксированной в каком-либо, даже наиболее выгодном со всех точек зрения одном положении. Лишь чередование видов посадки (переднего, заднего и промежуточного положений) способно обеспечить периодическую смену работающих мышц и изменение величины статических усилий. Все это касается и положения головы — не рекомендуется длительное пребывание в положении с наклоненной головой. Требуются дальнейшие исследования, в какой мере целесообразны различные посадки в зависимости от характера и направления пролапса, от степени нейроостеофиброза поясничных и других мышц и т.д. На этапе регрессирования и в начале ремиссии мы рекомендуем сидение на стуле, максимально придвинутом к столу: так, чтобы туловище было иммобилизовано между столом и спинкой стула. Также и сидение оператора на производстве или в автомобиле и кабине летчика должно обеспечить опору на спинку (Гончаров З.Н., 1964; Берновский К.Б., Сипухин Я.М., 1965; Williams P., 1965; Eisner R., 1969). Больным с болями в области копчика лучше избегать продолжительной езды в автомобиле (Thiele G., 1950). В положении стоя, на производстве, при умывании или на кухне больному остеохондрозом следует полностью исключить позу полунаклона или наклона. Поднимать предмет следует, согнув ноги в коленях и сохраняя вертикальное положение туловища. В случае же наклона в тазобедренном суставе следует сгибать ноги и в коленях (рис. 13.2). Поднимание тяжелого груза без крайней надобности — не для человека, склонного к обострениям остеохондроза. Как уже упоминалось выше, этот вид работы сказывается неблагоприятно в условиях несостоятельности кинематической цепи «позвоночник-ноги» и при отсутствии остеохондроза у лиц с плоскостопием. У больных остеохондрозом при наличии функциональной недостаточности стоп пребывание Ортопедическая неврология. Этиология, патогенез, диагностика, лечение
в положении стоя вызывает утомление на 8-10-й минуте. При выполнении той же задачи, но с дополнительным грузом, утомление регистрировалось уже на 5-8-й минуте и при отсутствии функциональной недостаточности стоп. При длительной ходьбе, особенно по лестнице с высокими ступенями, возникают толчкообразные статико-дина-мические нагрузки на диски и на зоны нейроостеофиброза на ногах. Особенно нежелательна при этом поза гиперлордоза. У человека в положении легкого гиперлордоза при спуске по лестнице с высокими ступенями нагрузка примерно удваивается сравнительно с нагрузкой при низких ступенях и нормальных физиологических искривлениях позвоночника (Munchinger R., 1964). Профилактика обострений — это профилактика поражений не только диска, но и экстравертебральных структур. При длительном существовании пареза "отдельных мышц в викарно перегружаемых соседних мышцах формируется нейроостеофиброз. Поэтому массаж паретичных мышц, их стимуляция — это профилактика нейроостеофиброза соседних мышц. Сказанное касается и позных перегрузок, например при послеоперационном фиксированном кифозе (еще одно отрицательное последствие оперативного лечения остеохондроза). После перенесенного поражения грушевидной мышцы дистрофические нарушения развиваются в различных мышцах голени неравномерно — больше других страдает длинная малоберцовая мышца. Воздействия на нее и на викарно перегружаемую икроножную мыш- цу, особенно ее внутреннюю головку, требуют дифференцированного подхода: первую следует стимулировать, во второй необходимо устранять явления нейроостеофиброза. Остается неразрешенным вопрос о регуляции нагрузок на продольные мышцы и аддукторы бедра (о соотносительной интенсивности упражнений и процедур и об их характере). Индивидуальная оценка профилактических мероприятий требуется и при других синдромах. Вторичная профилактика в период ремиссии включает укрепление мышечного корсета и мышечного воротника. Упражнения для укрепления мышечного корсета не должны сопровождаться фазической активностью поясничных мышц, т.е. возможностью смещения неполноценного диска. Они не должны перегружать и диск статико-динамичес-кими нагрузками в положении больного стоя или сидя. Но и при этом выбор упражнений должен вестись с учетом безопасности для пораженных дисков и складывающихся на данном этапе двигательных стереотипов. Так, рывковый подъем руки сказывается механически и синергически (через мышечный корсет) на состоянии поясничных ПДС и крестцово-подвздошных сочленений (брахиокруральный симптом А.А.Опокина, 1935). Мы предлагаем в этих целях безопасную интенсивную синергическую активность мышечного корсета. В положении на спине при согнутых в коленях ногах больной совершает 6-8 активных движений против сопротивления: ладонями вытянутых рук он поочередно сопротивляется сгибанию бедер (ладонями отталки- Глава XIII. Профилактика
вает сопротивляющиеся колени), их разгибанию (ладонями пытается прижимать сопротивляющиеся колени к животу), их приведению и отведению; следующие два движения — прижимание локтей (и одновременно таза) к постели и прижимание ладони к ладони. В любой последовательности эти упражнения выполняются по 3-4 минуты несколько раз в день (см. «Лечебная физкультура»). Для шейной мускулатуры рекомендуется изометрическое произвольное напряжение самих шейных мышц (Касва-надзе З.В., 1971, 1990). При разработке профилактических мероприятий следует, наконец, учитывать роль психогенно вызванного мышечного напряжения при наличии определенной возбудимости центральных аппаратов. Т.к. через эти аппараты замыкаются и патологические рефлексы, следует считать, что профилактика рефлекторных синдромов — это и снижение такой возбудимости. В.А.Миненков (1978), выявивший у больных остеохондрозом ряд психопатологических синдромов, главным образом неврозоподобных, считает, что лечение психотропными средствами требуется и в порядке профилактики обострений. По наблюдениям Л.Р.Хаббарда (1996), устранение клеточной «записи» (инграммы) о давней психогенной или другой травме в системе психосоматики — важнейший путь профилактики «артрита». «Исчезает инграмма — уходит боль, пропадает артрит» (с. 73). При всех диагностических и других трактовках сама мысль более чем интересна. Важное значение в профилактике обострений имеет и предотвращение неблагоприятных температурных влияний. Согласно нашим наблюдениям над рабочими ремонт-но-инструментального завода, в цехах, где не устранены сквозняки, люмбальгии и люмбаго обострялись в три раза чаще, чем в цехах без сквозняков. На роль данного фактора указывали все авторы, занимавшиеся заболеваемостью «радикулитами» в условиях производства. Необходимо остерегаться не только сквозняков, но и влажного холода, пота, поэтому не следует кутаться (Лихтенштейн В.А., 1967). Значение охлаждения было подчеркнуто в главах о патогенезе и течении. Особенно велико значение охлаждения как раздражителя, вызывающего неблагоприятные рефлекторные реакции. Кроме того, холод является разрушающим фактором в иммунобиологическом компоненте патогенеза. Предотвращение обострений — это, в частности, исключение охлаждения, макро- и микротравм. Такова система воздействия режима и физических факторов. Что касается травм, например, в условиях трудовых и спортивных перегрузок у лиц, перенесших одно или несколько обострений, то это не только перегрузки, воздействующие на диск механически. Травма сказывается неблагоприятно на мышце, поврежденные элементы которой становятся аутоантигенами. В плане профилактики следует учесть, что повреждения дистрофично-мышечных тканей происходят, во-первых, как уже упоминалось, при резких маховых движениях, превышающих по амплитуде пределы подвижности в соответствующих суставах. Это возможно в условиях спортивной деятельности при соскоке с гимнастического снаряда с чрезмерно резким прогибом, в момент замаха или задержанного выпуска снаряда при метании (Добровольский В. К., 1967). Повреждения происходят, во-вторых, при внезапном противодействии сильному сокращению или растяжению сокращающейся мышцы. Это воз- можно при закрепощенном некоординированном движении, особенно при поднятии тяжестей, срыве намеченного движения. Повреждение, в-третьих, происходит при ударе по мышце или сухожилию в момент их сокращения. При отсутствии остеохондроза и явлений нейроостеофи-броза умеренные боли в мышцах в начальном периоде интенсивной тренировки быстро проходя щи. Однако у некоторых тренирующихся, особенно при нагрузках большой интенсивности, развивается острая миальгия. Боли беспокоят не только при движениях и ощупывании, но и в покое. Появляется общее чувство разбитости, иногда повышается температура тела из-за общей интоксикации. Объем движений ограничивается, а наиболее нагруженные мышцы приобретают почти хрящеподобную плотность. Если при ощупывании расслабленных мышц в них определяются уплотненные участки, говорят об остром миогелозе и объясняют его исчерпанием запасов АТФ в «окоченевших» участках. Требуются специальные исследования для выяснения взаимосвязи аутоиммунных процессов мышц и дисков, диагностической и прогностической значимости описанных клинических, биохимических и иммунологических сдвигов — в какой мере они имеют и не имеют отношение к остеохондрозу. Однако, и это ясно уже в настоящее время, лицам, перенесшим обострение остеохондроза, противопоказаны не только перепады температур, не только известные неблагоприятные позы, особенно при подъеме тяжести, но и упомянутые маховые движения, резкие прогибы в момент замаха, внезапные противодействия сильному сокращению или растяжению мышцы и др. Возникает вопрос о сроках, в течение которых недопустимы или относительно нежелательны мышечные перегрузки. Этот вопрос связан и с продолжительностью необходимого предупредительного лечения в стадии ремиссии. По этому поводу имеются разрозненные данные. Л.О.Голо-сова (1969), наблюдавшая эффективность вибрационных ванн при шейном остеохондрозе, обратила внимание, что повторный курс требуется через 6-8 месяцев, без чего часто наступает рецидив. Относительно поясничного остеохондроза имеются наблюдения В.И.Приходько (1968), согласно которым в тяжелых случаях требуется противорецидивное лечение через 3 месяца, а в более легких — через 6 месяцев. Ранние сроки противорецидивного лечения (через 2-3 месяца), по данным автора, требуются у лиц, у которых был недостаточным эффект лечения в остром периоде. Так, в нашей клинике ТИ.Бобровникова и И.З.Марченко (1963) показали, что обострения легче возникают у тех, у кого при выписке из стационара остаются мышечно-тонические нарушения и локальные вегетативно-сосудистые нарушения. В.И.Приходько (1968) придает особое значение стойкому спастическому состоянию сосудов ног. Естественно, что одного этого показателя недостаточно для решения вопроса о времени проведения противорецидивного лечения. Кроме того, не только устойчивое вазоспастическое, но и вазопа-ретическое состояние, притом еще в большей степени, требует лечебных мероприятий. Как показано нами, вазодила-тация наблюдается часто при наличии дополнительного экстравертебрального очага ирритации, особенно со стороны гениталий или других внутренних органов. В этой связи сроки противорецидивного лечения должны определяться и наличием экстравертебральных заболеваний. Лечение указанных заболеваний требуется и тогда, когда с обычной 544 Ортопедическая неврология. Этиология, патогенез, диагностика, лечение Таблица 13.1 Схема «профилактического лечения» больных с различными синдромами поясничного остеохондроза в стадии ремиссии
точки зрения гинеколога или интерниста «процесс закончен». Рубцовые изменения в малом тазу или брюшной полости и при отсутствии воспаления являются источником патологической импульсации, зачастую субсенсорной. Поэтому невропатолог и в подобного рода случаях должен настаивать на соответствующем лечении. Итак, сроки противорецидивного лечения находятся в пределах между 3 и 6 месяцами после завершения обострения. Что же касается характера требуемых мероприятий, то он определяется как особенностями патогенеза резиду-альных явлений, так и условиями проведения этих мероприятий. В период ремиссии одни авторы ограничивают объем лечебных мероприятий массажем и ЛФК, другие — комплексом самых разнообразных нейроортопедических, физиотерапевтических, инъекционных и других лекарственных средств. Выбор средств профилактического лечения во многом определяется, как упоминалось выше, патогенезом резиду-альных явлений, которые в любое время могут стать актуальными, процессуальными. В этой связи необходимы, во-первых, мероприятия по укреплению мышечного корсета и воротника в целях стабилизации пораженного сегмента. Во-вторых, требуются мероприятия по размягчению и рассасыванию эпидуральных и арахноидальных Рубцовых образований, по улучшению кровообращения в корешках. Сказанное относится и к необходимым воздействиям на экстравертебральные очаги поражения. Как было показано в нашей клинике, в период ремиссии требуется детальный учет зон нейроостеофиброза в районах викарных и позных перегрузок. Учет зон нейроостеофиброза необходим с целью локального воздействия аппликациями димексида с другими лекарственными веществами, воздействия фоно-форезом гидрокортизона, сегментарным массажем и пр. Если нейроостеофиброз локализован в подколенной ямке и сопровождается приступами крампи, требуется назначение препаратов атропина и воздействие на церебральную патологию, проведение курса инъекций, например, растворов глюкозы и сернокислой магнезии. Т.к. функциональная недостаточность стоп является в некоторой степени и следствием остеохондроза, и фактором его усугубления, потребовалась разработка специального комплекса ее лечения. В целях «воспитания» нормальных реципрокных отношений в деятельности мышц голени Глава XIП. Профилактика
и стопы после активного расслабления мы предлагаем проводить специальные упражнения (Иваничев Г.Л., 1975). Больной медленно, но ритмично в течение трех секунд совершает сгибание стоп с одновременным сгибанием пальцев. Следующие три секунды выделяются для расслабления до исходного уровня. Отдых — 10-15 с. Затем в таком же темпе проводится разгибание стоп, далее опять сгибание стоп и в том же порядке движения пронации и супинации и т.д. Больному рекомендуется дальнейшее применение упражнений на расслабление и тренировку координации в домашних условиях. Установлено, что лучшие результаты наблюдаются при сочетании тренировки координации и ЛФК. Критерием компенсации функциональной недостаточности стоп является исчезновение утомляемости мышц голени и стоп при статической работе по удержанию веса тела в течение 15 минут, сокращение времени упомянутой динамической пробы и нормализация биоэлектрических показателей реципрокных отношений. В нашей клинике разработана схема «профилактического лечения» остеохондроза позвоночника в стадии ремиссии с учетом синдромов предшествовавшего острого периода, а также с учетом выраженности резидуальных явлений — едва выявляемых, скрытых (1 группа), слабо выраженных, явно не препятствующих трудовой деятельности (2 группа) и выраженных резидуальных явлений (3 группа). Данные для патологии поясничного отдела представлены в табл. 13.1. Способствует урежению и укорочению обострений работа по «профилактическому лечению» в специальных амбулаториях и стационарах. По инициативе новокузнечан в начале 60-х годов (Гутман Е.Г., Заславский Е.С., 1974) такие учреждения диспансерного типа были созданы в Ставрополе, Киеве, Донецке, Биробиджане, Запорожье, Иваново и других городах. И.А.Шехтер и М.С.Рицнер (1978) сообщают о дополнении специализированного стационара соответствующим поликлиническим звеном. Специальный кабинет был создан при областной поликлинике без увеличения штатного расписания за счет перераспределения потока неврологических больных. Врач и фельдшер занимаются приемом и консультацией больных остеохондрозом, реабилитацией, диспансеризацией и методической работой. Кабинет оснащен тракционным оборудованием с комнатой для инъекционного лечения. Рядом располагаются физиотерапевтический кабинет, комнаты для массажа и ЛФК. Благодаря организации кабинета удалось снизить почти наполовину количество выдаваемых больничных листов, продолжительность пребывания на больничном листе при рефлекторных синдромах, в меньшей степени (с 22 до 18 дней) — при корешковых синдромах. Б.Ф.Зимовский еще в 1966 г. рекомендовал организацию специализированных 90-коечных отделений при всех областных больницах. Это уже осуществлено во многих регионах. 13.2. Профилактика обострений в условиях производства В условиях промышленного и сельскохозяйственного производства профилактика и заболеваемость обнаруживают зависимость от следующих четырех факторов: система разработок, степень освоения проектных мощностей, степень механизации работ и качество медицинского обслуживания. Кроме неблагоприятных рабочих поз, способствую- щих развитию дистрофических процессов в опорно-двигательном аппарате, в условиях производства следует избегать стереотипизма движений и локальных статических напряжений, которые относят к III типу производственной вредности (Тарасова Л.А., 1991). Соответствующие сенсомотор-ные нарушения и по устранении этих вредностей регрессируют медленно. Т.к. неблагоприятные статико-динамичес-кие нагрузки, особенно в условиях тяжелого физического труда, способствуют обострению, важнейшее профилактическое значение приобретает автоматизация производства и механизация всех трудоемких работ. Однако на пути данных оценок имеются существенные подводные камни. Как показали исследования наших сотрудников в условиях горного и металлургического (Прохорский A.M., 1971), а также автомобильного производства (Веселовский В.П., 1976), частичной механизации недостаточно для снижения заболеваемости остеохондрозом. Многие подсобные операции, связанные с работой угольного комбайна или современного станка, требуют самых неблагоприятных рабочих поз, локальных нагрузок (Астапенко М.Т., Эрялис П.С., 1975), превышения оптимальных амплитуд рабочих движений. Так, на ремонтно-инструментальном заводе мы наблюдали, как токари при удалении стружки из-под станины станка вынуждены совершать рывковые движения, находясь в позе «подъемного крана». Эти операции у 65% токарей, страдавших поясничным остеохондрозом, были непосредственным фактором обострения заболевания. То же касается отдельных профессий. На том же заводе, где поясничным остеохондрозом болеет в среднем 3 на 100 работающих, среди слесарей заболеваемость составляет 9 на 100, а среди электромонтеров — 35 на 100. Подобные наблюдения неоднократно приводились в литературе (Хоцянов Л.К., 1961; Wilson P., 1962; Максимчук З.М., Момот М.И., 1965; Сил-лам А.Л., 1967; Чернявский А.А., 1968, 1959; Delank H., 1973; MusiollA. etal., 1975; Горник В.М., 1976 и др.). Максимальная механизация подсобных работ, «малая механизация» — важное средство профилактики обострений остеохондроза. Важным социально-производственным фактором профилактики обострения остеохондроза является устойчивость штата работающих, отсутствие текучести кадров, что обеспечивает возможность хорошего производственного обучения, тренировки, выработки оптимальных рабочих ритмов, совершенной координации движений. Этой же цели служит профилактика производственного травматизма, раннее выявление висцеральных и других заболеваний как экстравер-тебральных факторов. Отсюда необходимость предварительных и периодических медицинских осмотров. Важное значение для профилактики обострений остеохондроза имеют санитарно-бытовые сооружения: производственные бани, душевые с их отделениями, фотариями. Периодическое посещение последних способствует установлению хорошей ремиссии и урежению обострений (Матошин В.М., 1960;СвидлерС.М., 1960; Прохорский A.M., 1971 и др.). Немаловажно наличие нормально действующих гардеробных, сушилок, хорошо продуманной спецодежды и др. Наблюдение за условиями труда и быта на промышленных предприятиях осуществляется врачами медико-санитарных частей совместно с районным профпатологом, про-мышленно-санитарным врачом санитарно-эпидемиологической станции в содружестве с отделом техники безопасности и профсоюзной организацией. Соответствующий 18-886 Ортопедическая неврология. Этиология, патогенез, диагностика, лечение
опыт по профилактике обострений остеохондроза имеется и в нашей стране, и за рубежом (Japichino A., Bray E., 1962; Wilson P., 1962; Devlin H., Goldman M., 1966 и др.). Все больные с синдромами остеохондроза должны быть взяты на диспансерное наблюдение, что вполне осуществимо в условиях производства (Кокарев А. Ф., 1961; Журавлев Е.В., 1970; Веселовский В.П., 1976; Хабриев Р.У., 1983). Для этого требуются автоматизированные или полуавтоматизированные системы для проведения профилактических осмотров и соответствующей обработки материалов диспансеризации лиц с факторами риска. В процессе их осмотра невропатолог или ортопед устанавливает группу диспансерного наблюдения. Однако не везде имеются условия для этого. Поэтому некоторые авторы предлагают брать на учет в среднем 25% лиц, болеющих длительно и часто (Богатырева И.Д., 1962; Весенша В.А., 1966; Лудянский Э.А., 1977). Мнение о том, что на учет должны быть взяты лишь лица, выполняющие тяжелый физический труд, недостаточно обосновано: данная категория лишь в большей степени, чем лица других профессий, нуждается в больничном листе, тогда как угроза обострения для всех одинакова. В главе о диагнозе описана больная С, у которой диагностированный синдром позвоночной артерии отвлек внимание от опухоли мозга. При своевременной диспансеризации врач, оценивая картину в динамике, мог своевременно выявить нетипичные для вертеброгении признаки. Дополнительное обследование и своевременная диагностика опухоли позволили бы спасти жизнь больной. По мнению Т.Г.Морозовой (1974), периодические осмотры находящихся на диспансерном учете и противорецидивное лечение следует проводить два раза в год. Более дифференцированный подход предложен ИАШехтером и М.С.Рицнером (1975). В зависимости от качественной характеристики неврологического синдрома, частоты экзацербации и полноты ремиссий все пациенты распределяются на четыре учетные группы: 1) больные со стойкой компенсацией процесса — полная ремиссия в течение 2 лет (осмотры один раз в год; рекомендуется ЛФК и санаторно-курортное лечение); 2) больные с неустойчивой компенсацией — полная или хорошая неполная ремиссия, экзацербация 1-2 раза в год, длительностью не более 10 дней (осматриваются два раза в год в «опасные» для обострения периоды и проводится противорецидивное лечение — ЛФК, физиотерапия, тракция; трудоустройство через ВКК); 3) больные с субкомпенсацией процесса — трудоспособность, как правило, ограничивается, экзацербации по два-пять раз в год, длительностью 3-4 недели, ремиссии неполные, синдромы компрессионные (комплексная противорецидивная терапия три-четыре раза в год, госпитализация, трудоустройство, курортное лечение); 4) больные с декомпенсацией процесса — длительные и частые экзацербации, нестойкие и неполные ремиссии, повторные случаи лечения в стационаре до 4-8 недель, смена профессии, оперативное лечение, инвалидизация (осматриваются ежеквартально, комплексная консервативная терапия, рациональное трудоустройство, курортное лечение). Р.У.Ха-бриев (1983), предлагая в основном ту же практику, кладет в основу выбора определенного комплекса противорецидив-ного лечения коэффициент выраженности болезни (КВБ). При этом рекомендуется проводить все лечебные мероприятия амбулаторно или в профилактории, а при высоком значении КВБ (выше 2,0) — в стационаре. Важную роль в профилактике остеохондроза играют предварительные медицинские осмотры. Их задача — не допустить на работу, требующую рывковых движений, подъема тяжестей и пребывания в неудобных позах, лиц с остеохондрозом или склонных к его развитию. Задачей этих осмотров и выделения указанных больных является также помощь в выборе ими профессий, проведение соответствующей санитарно-просветительской работы. В условиях производства в целях прогнозирования и профилактики желательно вьщелять не только заболевших или перенесших обострение в прошлом, но и тех, у кого обострения возможны в будущем, т.е. лиц, подверженных действию факторов риска. Эту группу можно дифференцировать от группы лиц, которые не заболеют. Р.У.Хабриевым (1988) был предложен метод выявления ранних признаков синдромов остеохондроза с использованием ЭВМ на этапе доврачебного осмотра. 1-й этап — средний медработник анкетирует всех рабочих и на основании результатов обработки данных в ВЦ выделяются группы: а) не нуждающиеся в диспансеризации; б) подвергающиеся неблагоприятным экзо- и эндогенным факторам; в) перенесшие в прошлом обострение; 2-й этап — цеховой (участковый) терапевт по унифицированной схеме обследует подвергающихся неблагоприятным факторам и из них выделяет группу, нуждающуюся в осмотре невропатолога; 3-й этап — невропатолог выделяет группу нуждающихся в диспансерном наблюдении, учитывая данные общего осмотра лиц, направленных терапевтом, и лиц, имеющих в анамнезе обострение заболевания. Этот метод, кроме сплошного охвата трудящихся, позволяет экономить время, на которое отрываются от работы обследуемые. Работа может быть облегчена при использовании ЭВМ для диагностики и прогнозирования синдромов остеохондроза путем линейно-дискриминантного, последовательного статистического и кластерного анализов, применяющихся в кибернетике и статистике для распознавания образов. По данным Б.ВДривотинова с соавт. (1979), воспользовавшихся этими методами для прогнозирования и диагностики компрессионных синдромов, факторами риска являются некоторые производственные условия (статические и динамические нагрузки, метеорологические факторы, стаж указанных условий); поясничные боли как спонтанные, так и после физической работы; травмы; заболевания желудочно-кишечного тракта; высокий рост и наследственная предрасположенность. С учетом этих и указанных ниже факторов целесообразно единомоментное анкетирование. Полученная информация кодируется, вводится в ЭВМ, которая сравнивает факторы риска каждого рабочего с обучающим массивом и вычисляет вероятность принадлежности его к группе «заболевших». Затем печатающее устройство выдает список лиц, у которых вероятность заболевания превышает некоторый порог (в данном случае — 0,8). Особое внимание обращается на группу риска, с которой и проводится профилактическая работа. Как подчеркивалось в главах по этиологии и патогенезу, остеохондроз особенно рано и часто развивается у лиц с дизрафическим статусом, с аномалиями пояснично-крестцового перехода; неблагоприятному течению способствуют и другие аномалии и заболевания опорно-двигательного аппарата. Поэтому при предварительных осмотрах следует фиксировать внимание и на функциональной недостаточности стоп, деформациях позвоночника и конечностей, варикозном расширении вен Глава XIII. Профилактика
конечностей, остаточных явлениях травм позвоночника и конечностей. В перспективе можно предположить широкую организацию работы по медико-генетическим консультациям с учетом наследственной предрасположенности к остеохондрозу. Важность такой работы определяется тем, что выборочная диспансеризация длительно и часто болеющих способствует снижению временной и стойкой нетрудоспособности, но не предупреждает роста первичной заболеваемости, вне поля зрения выборочной диспансеризации остаются лица с доклиническими проявлениями заболевания. С целью выявления лиц с наследственной предрасположенностью в Новокузнецке И.Р.Шмидт и соавт. (1977) провели популяцион-но-генетическое обследование 8513 человек популяции старше 17 лет. Авторы использовали пятигрупповую систему при переходе на всеобщую диспансеризацию (Цин-кер М.Н. с соавт., 1973). Первая группа — все клинически здоровые (старше и моложе 30 лет), у которых при флюорографии выявлены аномалии позвоночника и признаки дистрофии в дисках или имеются данные о семейной отягощенное™ остеохондрозом. Вторая группа — больные в периоде стойкой ремиссии с наличием в анамнезе слабых проявлений заболевания, не сказывающихся формально на трудоспособности. Третья группа — больные в период ремиссии с наличием в анамнезе приступов заболевания с нарушением трудоспособности. Четвертая группа — больные в период неполной ремиссии с частичным ограничением трудоспособности, с прогрессирующим рецидивирующим течением. Пятая группа — больные в период обострения, требующие стационарного лечения. Наконец, важным элементом профилактики остеохондроза и его обострений является санитарная пропаганда. Она должна быть серьезно продуманной, с минимумом рекомендаций общего характера, т.к. мероприятия, полезные для одного пациента, могут оказаться губительными для другого. Образцом профессионализма и хорошей деонтологии в вопросах санитарной пропаганды является «Памятка больному остеохондрозом позвоночника» (НИИ комплексных проблем гигиены АМН; Шмидт И.Р., Заславский Е.С., 1978). Эффективность нацеленных организационных мероприятий, проводимых в последние годы с учетом вертеброгенного характера заболевания, не вызывает сомнения. Так, профилактическая и противорецидивная лечебная работа в ночном профилактории Невинномысского химкомбината обеспечила снижение заболеваемости остеохондрозом в два раза сравнительно с другими промышленными предприятиями города (Кульба-ков И.Н. с соавт., 1973). Подобная работа в условиях Нижегородского автозавода позволила снизить частоту обострений и добиться ремиссии более трех лет у половины диспансерных больных, а в контрольной группе — лишь немногим более чем у одной трети. По данным А.М.Прохорского (1987), обследованные до пребывания в профилактории болели в среднем 2,8 раза, после же — лишь 0,5 раза: снижается показатель повторности (отношение числа случаев заболевания к числу заболевших в течение года). Поданным В.М.Горника (1976), профилактическая работа, проведенная совместно с врачами Московского металлургического завода «Серп и молот», позволила снизить заболеваемость пояснично-крестцовыми «радикулитами» и сократить продолжительность временной нетрудоспособности в 2-2,5 раза. Глава 14 ЭКСПЕРТИЗА 14.1. Трудности экспертизы при вертеброгенных заболеваниях Экспертиза при вертеброгенных заболеваниях — это практически оценка того, в какой мере больной способен передвигаться, трудиться. В какой мере вопросы трудоспособности при поясничных, шейных или грудных болях не могут быть решены однозначно за счет одной какой-либо группы признаков, в какой степени они определяются множеством факторов, включая и социально-исторические, можно судить по следующим данным. Отношение к поясничным болям как к серьезной причине нетрудоспособности было различным в различные исторические периоды. Так, в Казанской неврологической клинике в 1898 г. находился 41 человек, в том числе лишь 4 с заболеваниями периферической нервной системы. Среди 867 амбулаторных больных в 1898 г. по поводу болей в пояснице и ноге обратилось лишь 36, т.е. более 4% (Первушин В.П., 1899). В 1977 г. в той же клинике указанная группа (больные остеохондрозом позвоночника) составляет в базовом республиканском стационаре 22-25%, в городских стационарах (не принимающих ургентных больных) — 50-57%, в поликлиниках — около половины всех обращающихся. Среди стационарных больных в неврологическом отделении больницы горняков в Австрии вертеброгенные заболевания составляют 42% + 5% радикулярных синдромов неясного генеза (Turnher С, Barolin G., 1987). Экспертная значимость проблемы станет ясной при сравнении с составом остальных больных стационара: полинейропатии — 9%, по-лирадикулоневриты — 7%, неврозы — 4%, опухоли нервной системы — 3%, опоясывающий лишай — 3% (итак, 66% заболеваний периферической нервной системы), энцефало-миелиты — 1%, арахноидиты — 1%, прочие — 8%. По-видимому, в наш век уменьшения доли физического труда в быту и производстве (при непривычных перегрузках на уборке картофеля и пр.) создались более благоприятные, чем в прошлом, условия для вертеброгенной патологии и сузились возможности спонтанной компенсации. Об этом говорит и тот факт, что в настоящее время заболеваемость поясничным остеохондрозом с временной утратой трудоспособности у городского населения в 1,5-2 раза выше, чем у сельского (Кульбеков И.Н., Прохорский A.M., 1973; Батя-сов Ю.И., 1973). Изменились представления о значимости заболевания, о его, так сказать, сигнальном значении в сознании не только врача, но и больного. F.Thomson и R.Gordon (1928) сообщали: с тех пор, как в английских страховых кассах начали выдавать пособия больным «фиброзитом», т.е. главным образом страдающим остеохондрозом, врачи стали значительно чаще диагностировать это заболевание, причем не только при тяжелых, но и при легких его вариантах. В настоящее время в Англии в связи с вертеброгенными поясничными болями фиксиру- ют ежегодно потерю 30 млн. рабочих дней, в Швеции — 2 млн., в США, в одном лишь штате Вашингтон, — до 0,5 млн. (Chaffln D., 1974). Центральная страховая касса Лиона (более 1 млн. населения) регистрирует ежегодно более 85 000 случаев люмбаго. Во Франции (Plenier R., 1974) и в Швеции (Banur E., Reiclin J., 1958) этот процент выше, притом от 10 до 50% застрахованных, получающих ссуды по болезни, составляют больные остеохондрозом, в том числе 25% оперированных по поводу грыжи диска. В перерасчете на затрачиваемые средства по выплате пособий, если учитывать продолжительность обострений, удельный вес страховых затрат, эти цифры окажутся еще выше. В США от 30 до 60% всех расходов по пособиям тратится на больных, страдающих поясничными болями (McDonald U., 1958). По данным J.Bonica (1981), поясничная боль стоит народу Калифорнии в среднем 200 млн. долларов в год: это около 4 млн. болеющих, 45 млн. дней ограниченной трудоспособности, 30 млн. койко-дней. Поясничными болями, согласно данным Национального центра здоровья, страдает до 80% населения США: они занимают первое место среди заболеваний у людей в возрасте до 45 лет, а в возрасте 45-64 года — третье место после сердечно-сосудистых и суставных заболеваний (серия 10:92, 1969/1970/1974). В нашей стране по количеству дней нетрудоспособности эти заболевания, как уже упоминалось, занимают первое место. Так, только по Кемеровской области из-за позвоночного остеохондроза за 1971 г. был потерян 308 131 рабочий день и недодано промышленной продукции на сумму свыше 16 млн. рублей (ХроленкоД.Е., 1973). Среди лиц, получающих у невропатолога поликлиники больничный лист, приблизительно каждый четвертый получает его в связи с поясничным остеохондрозом. Ориентировочно 1/3 дней нетрудоспособности по неврологическим заболеваниям приходится на поясничный остеохондроз. При этом лица, получающие больничный лист, в 10% нетрудоспособны дольше недели (таковы данные и по Канаде — Whited A., 1966). Обращаемость городского населения по поводу «пояс-нично-крестцового радикулита» составляет 26,4 заболевания на 1000 населения (Ерохина Л.Г. с соавт., 1981). На 100 работающих уровень утраты трудоспособности в 60-е годы — 5-6 случаев, в более поздние годы уровень этот колебался в больших пределах, снижаясь до 3,4-3,5 случаев при средней продолжительности одного случая 12 дней (Заводно-ва З.И., 1981); &о 3-6 случаев (при поясничном остеохондрозе) и 34-69 дней временной нетрудоспособности на 100 работающих (Хабриев Р.У., 1988). Среди всех причин нетрудоспособности «пояснично-крестцовые радикулиты» составляют 4% (3-5% всех потерь рабочих дней), а среди нервных больных — 70% (Гарина М.Г., 1970). У 6%, получающих по этому поводу больничный лист, последний приходится после 4 месяцев продлевать решением ВТЭК. 40% больных пояснич- Глава XIV. Экспертиза
ным остеохондрозом получают больничный лист ежегодно (Лупьян Я.А., 1987). Среди больных с первичной инвалидностью в связи с заболеванием нервной системы лица с заболеваниями периферической нервной системы составляют 18-19%, а среди инвалидов III группы — 62% (Зимов-скийБ.Ф., 1966). Больные поясничным остеохондрозом среди неврологических больных-инвалидов составляют 12% (Денисевич U.K., 1970). Это сравнительно небольшая часть всех болеющих остеохондрозом — 1,8% по М.А.Фарберу (1973). Процент этот, по данным автора, высок лишь среди оперированных (среди 34 человек после вмешательства на диске у 18 определялась инвалидность в течение 1,5-5 лет). По отношению ко всем инвалидам лица с болевыми проявлениями в области поясницы и ноги с давних пор составляют среди мужчин 2%, среди женщин — 1% (Вигдорчик Н.А., 1940). Средний возраст их — 42 года, т.е. более молодой, чем среди инвалидов по многим другим заболеваниям. На производстве лица с временной или стойкой нетрудоспособностью по остеохондрозу — это наиболее часто рабочие, выполняющие квалифицированный физический труд (слесари, станочники, электросварщики). В 4-8 раз реже нетрудоспособны инженерно-технические и административные работники (Magora A., Taustein J., 1969; Денисевич Н.К., 1970; Rowe R., 1971; Chaffln D., 1974). Таким образом, наблюдается рост количества людей, считающих себя нетрудоспособными из-за синдромов поясничного остеохондроза и признаваемых таковыми официально. Поражают при этом не только различия числа нетрудоспособных по данному заболеванию в разные эпохи. Мы отмечали уже колебания соответствующей заболеваемости по стране в течение одного десятилетия (от 8-10 до 3-4 на 100 работающих) и резкие колебания заболеваемости среди лиц различных профессий на отдельных производствах. За счет каких же признаков остеохондроза и его синдромов определяется эта заболеваемость с утратой трудоспособности? Выше подчеркивалось, что это не рентгенологические и не неврологические признаки выпадения сами по себе. Эти признаки могут быть грубыми у вполне трудоспособного и отсутствующими у глубоко страдающего и неработоспособного пациента. Степень выраженности этих страданий, болевых ощущений как показатель возможности или невозможности приспособления пациента, как критерий необходимости покоя, освобождения от труда или облегчения его условий и учитывается в первую очередь при вертеброгенных синдромах. Когда истинная сущность заболевания была неизвестна, основной подход к вопросам экспертизы заключался в поисках средств объективизации боли. В связи с этим предлагались десятки специальных симптомов, которые позволяют объективно (обычно визуально или пальпаторно) оценить корреляты болевых ощущений и раскрыть симуляцию или агравацию. Особенно большое значение придавалось различным неизвестным больному вариантам прямых и перекрестных симптомов растяжения (Членов Л.Г., 1940; Соко-лянский Г.Г., Холоденко М.И., 1959; Wartenberg R., 1961; AriefF. et al., 1961; Фельдман Э.А., 1962 и др.). Степенью выраженности болевых ощущений и их объективных признаков, длительностью и частотой обострений и оценивалась трудоспособность. При градуации боли приходится пользоваться комплексом субъективных и объективных показателей. О них шла речь при изложении предложенной в нашей клинике пятибалльной системы оценки болевых ощущений. Напомним о требованиях Центрального института экспертизы трудоспособности определять три степени болевых ощущений: умеренные, выраженные и резко выраженные. Согласно нашим наблюдениям, в условиях поликлиники на резко выраженные боли жалуется примерно 12%, на выраженные — 25% и на умеренные — 63% больных. Подходя с разных сторон к экспертной оценке выраженности болевых проявлений в области поясницы и ноги, большинство авторов обращается к показателям вегетативно-сосудистых сдвигов как к коррелятам боли (Членов Л.Г., 1940; Кислое В.А., 1940; Бей-линсонА.Б., 1940; Жоров СМ., 1940; Ирхо Р.Х., 1957; Добро-мыслова СИ., 1966; Зайцева Е.П., 1971 и др.), пневмографии (Бобин В.А., 1974). В последние годы изучается ранговое значение диагностических дескрипторов. Количественную оценку боли пытаются дать по ее визуальным аналогам и по ее соматическим проявлениям (Stewart M.L., 1977; MelzackR., 1985; Антонов И.П., Лупьян Я.А., 1986; WaddellG., 1987; Шухов B.C., 1991). Однако еще Д.А.Шамбуров (1954), а затем О.Нагпарр (1966), В.С.Шухов (1991) указывали, что сам по себе критерий выраженности (особенно слабой выраженности) боли ненадежен: весьма нередки случаи, когда больной, признанный на основании этого критерия трудоспособным и выписанный на работу, через короткое время становится нетрудоспособным. Нередко наоборот, больной, освобожденный от профессионального труда только на основании этого критерия, выполняет даже тяжелые физические работы и действия в быту (Plenier R., 1974). Необходимость уложить в постель больного, у которого начался острый приступ вертеброгенных болей, не вызывает сомнения. Труднее решить вопрос о продолжительности периода временной нетрудоспособности. А.С.Вольф (1948), Д.А.Шамбуров (1954), В.Г.Воробьева (1957), Н.К.Боголепов и Ю.Д.Арбатская (1960) предлагали определять момент окончания временной нетрудоспособности по исчезновению: а) спонтанных болей; б) болей при движениях и в) объективных проявлений боли. Исключение составляют больные, не занятые тяжелым физическим трудом, — они могут быть выписаны на работу при наличии незначительно выраженных болевых ощущений. При всей серьезности попыток дать таким образом объективную оценку трудоспособности (соблюдая также правило безупречного изучения условий труда) изложенные критерии страдали приблизительностью. Это определялось неточностью представлений о сущности заболевания. Поэтому в настоящее время предстоит пересмотр экспертных оценок, и эта работа лишь начинается. С учетом сущности данного заболевания задача экспертизы вовсе не ограничивается определением искренности заявлений пациента о болевых ощущениях или установлением степени их выраженности. Впрочем, имеется одна группа объективных признаков, которая отражает не только выраженность боли, но и выраженность всего вертебрального синдрома. При военной и трудовой экспертной оценке состояния больного «ишиасом» Р.В.Волевич (1945) фиксировал основное внимание на антальгических позах больного и функциональных пробах, выявляющих скрытые антальгические позы. Приемы эти автором приравнивались к функциональным пробам, выявляющим состояние сердечной недостаточности. К таким признакам причисляют, в частности, Ортопедическая неврология. Этиология, патогенез, диагностика, лечение
симптомы Ласега, Бехтерева (что весьма спорно — см. ниже) и ограничение подвижности поясничного отдела позвоночника. В положении стоя больной чуть наклонен вперед, нередко и в сторону (если не имеет место гиперлордоз). Поясничные мышцы, в особенности многораздельная, резко напряжены, чаще на больной стороне. Когда центр тяжести переносится на больную ногу, это напряжение на противоположной стороне выражено резко, но оно остается (исчезает не полностью), и на больной стороне наблюдается симптом ипсилатерального напряжения многораздельной мышцы (По-пелянский Я.Ю. с соавт., 1973). Не выключается ипсилате-ральная многораздельная мышца и тогда, когда на больной стороне протягивается вперед рука с грузом (Кадырова Л.А., 1971). Эти симптомы невозможно симулировать, т.к. пальпируемая и визуально определяемая врачом мышца находится вне поля зрения больного. С помощью этого симптома мы попытались дать и количественную оценку болевых ощущений (см. главу 3). Такая же оценка возможна и при использовании другого симптома, связанного с напряжением тех же мышц, — симптома выключения многораздельной мышцы при определенной степени наклона туловища вперед. Пациент стоит преимущественно на здоровой ноге, больная полусогнута, слегка отставлена в сторону и вперед. Из-за контрактуры аддукторов таз приподнят, и больная нога слегка опирается на носок (Волевич Р.В., 1945; Konek L., Aranoyosi M., 1964). При ходьбе больной хромает на пораженную ногу, старается меньше наступать на нее, стремясь перенести тяжесть тела на здоровую. Часто пользуется палкой, сгибая корпус вперед и в сторону. Походка осторожная, мелкими шагами. Все же многие предпочитают стояние или даже ходьбу сидению, либо же они сидят в позе «треноги» (при синдроме грушевидной мышцы). Сидение в постели с вытянутыми ногами невозможно: туловище отклоняется назад, а больная нога (иногда и здоровая) сгибается в коленном суставе. В постели наиболее характерна вынужденная поза, более чем в половине наблюдений по C.Arseni (1957). Больной лежит обычно на здоровом боку. Туловище и больная нога согнуты. При наличии фиксированного кифоза больной может лежать на животе, если живот большой. В противном случае он пользуется нередко подкладной подушкой. При резких болях пациент иногда принимает положение a la vache, на четвереньках (в 3,7%). Особенно часто (в 30%) мы наблюдали положение на животе у больных с синдромом люмбаго. У лиц с корешковыми синдромами положение на животе принимали 8-11% (несколько чаще лица с одновременным поражением корешков L5 и Si). В положении на спине больной, наоборот, старается подложить подушку под грудной отдел и согнуть ноги, чтобы сохранить кифотическую позу в поясничной области. В острой стадии при наличии фиксированного лордоза больные предпочитают положение на боку или на животе с подушкой под грудью, или, наконец, на спине с маленькой подушкой под поясницей. Положение на спине предпочтительнее принимают больные с компрессией корешка L5 (в 26-28%). Если при лежании на спине или на животе больные пытаются укладываться так, чтобы сохранить имеющуюся вынужденную установку, то в отношении сколиоза мы наблюдали нередко и обратную тенденцию: при укладывании в постель больные принимали такие положения, при которых сколиоз уменьшался или даже исчезал. По- Дата добавления: 2015-01-18 | Просмотры: 873 | Нарушение авторских прав |