|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Синдром запястного канала (стенозирующий лигаментоз поперечных связок запястья)Описан M.J.McArdle (1950). Автор указал на связь синдрома с компрессией срединного нерва гипертрофированной поперечной связкой ладони в запястном канале и на лечебную эффективность предложенной им операции рассечения связки. В последующем это было подтверждено M.Kremer et al. (1953), R.Tanzer (1959) и др. В норме срединный нерв не подвергается сдавлению в карпальном канале, и движения сухожилий не нарушают его функции. Такие нарушения наступают при отеке мягких тканей ладони и, в частности, при утолщении поперечной связки запястья. Кости ладони, особенно в проксимальном отделе, образуют углубление запястья, которое со стороны I пальца ограничено лучевым его возвышением (бугорки ла- Ортопедическая неврология. Синдромология
дьеобразной и большой многоугольной костей), а со стороны V пальца — локтевым возвышением (гороховидная и крючковидная кости). Углубление выстлано широкой ладонной связкой. Между лучевым и локтевым возвышениями натянута поперечная связка ладони. В промежутке между обеими связками образуется карпальный канал, через который проходят сухожилия глубоких и поверхностных мышц. От срединного нерва до входа в карпальный канал отходит кожная ладонная ветвь нерва (рис. 5.15 а). В дистальной части канала нерв распадается на отдельные ветви, которые ин-нервируют кожу ладонной поверхности первых трех и половины IV пальца, тыльную поверхность кожи концевых фаланг первых пальцев, короткую отводящую мышцу I пальца, противопоставляющую мышцу I пальца и червеобразные мышцы II и III пальцев. Кроме того, к поперечной связке фиксирован фиброзными пучками локтевой нерв. Дисталь-ный край поперечной связки продолжается в глубокую пластинку апоневроза, а проксимальный соединяется с фасцией предплечья. В условиях компрессии наступают изменения в ветвях срединного, а нередко и локтевого нервов. Жалобы сводятся к ночным парестезиям в области кисти, обычно I-III, а иногда и всех пальцев руки. Больные просыпаются от чувства онемения пальцев, от ощущения распираний в них. Парестезии несколько уменьшаются при опускании руки, после встряхивания ею, но в далеко зашедших случаях это не помогает, и больные вынуждены вставать с постели и растирать руки. Боли усиливаются в горизонтальном положении или при поднимании руки вверх (постуральная провокация). В вертикальном положении больного при опущенной руке парестезии уменьшаются — увеличивается гидростатическое давление в капиллярах, питающих срединный нерв. Боли усиливаются также при перкуссии, вибрационном раздражении или пальпации поперечной связки запястья (симптом Тинеля). Сгибание кисти в течение 2 минут резко усиливает симптоматику (признак Фалена), при этом повышается и вибрационный порог (Borg К., Lindblom U., 1986). Чувствительность оказывается нарушенной более отчетливо по ладонной поверхности пальцев, гипоестезия иногда распространяется и на тыльную поверхность концевых фаланг. Чаще наблюдается гипоестезия пальцев и реже — гиперестезия. У длительно болеющих развивается слабость и гипотрофия большого возвышения ладони, у многих изменяется цвет пальцев из-за развития цианоза на больной руке. Заболевание чаще наблюдается у женщин, занимающихся тяжелым ручным трудом (доярки, уборщицы, грузчики, полировщики, каменщики и др.). Существует мнение о профессиональных «ан-гионеврозах» или «ангиотрофомионеврозах» (Брема-нис Э.Б., 1963; Мазунина Т.Н., 1969). Реже, чем длительная травматизация или однократная травма, причиной синдрома могут служить остеоартрозы лучезапястного сустава (Nissen K.J., 1952). Отмечена большая частота заболевания у женщин во второй половине беременности (Брема-нис Э.Б., 1963; Берзиньш Ю.Э., Бреманис Э.Б., Ципарсо-не Р.Т., 1982; Wilkinson M., 1960и др.), у больных гемиплеги-ей (Волошин П.В., Кадырова Л.А., Речицкий И.З., 1987). С разработкой вопроса о синдроме запястного канала (Rawkins М., 1954; Boulter Р., 1959; Page R., Lessard J., 1959; Ratscow M., 1962) значительно сузился круг состояний, которые определялись то как утренние онемения (Putnam J., 1880), ночные параличи (Mitchell, 1881), акропарестезии (Schulkte, 1947), синдром шейно-спинного выхода (Nelson P., 1957), то как ночная брахиальгия или статическая брахиальгическая парестезия (см. синдром передней лестничной мышцы). Ощущения онемения и ползания мурашек возникают чаще слева у спящего на правом боку. Ощущения эти чаще начинаются в IV-V пальцах, они могут распространиться за пределы дерматомов Cs-Cs. Возможна и полная преходящая анестезия, но как только больной меняет положение тела и руки или потрет ее, все эти явления быстро и бесследно проходят. В монофафии от 1957 г. K.Wartenberg отказывается от своего старого названия статической паре-стетической брахиальгии, т.к. синдром протекает без боли. Он предпочитает поэтому термин «ночная дизестезия рук». Характерным, по мнению автора, является продолжительное течение с ремиссиями и с затуханием явлений по прошествии ряда лет. Не бывает осложнений и никогда не обнаруживаются очаговые неврологические симптомы. Сущность процесса — сдавление плечевого сплетения между мышцами и костями (ключица и I ребро). Парестезии появляются в ночные часы, когда мышцы плечевого пояса расслабляются и натяжение сплетения усиливается. Поэтому в возникновении этого расстройства играет роль конституция: узкие покатые плечи, слабость мышц плечевого пояса, аномалии плечевого сплетения и пр. О роли асимметрии тела при этих состояниях в 1949 г. писал и R.Janzen. Хотя у обследованных больных и обнаруживался «спондилез», R.Wartenberg (1932) ему не придавал значения на том основании, что дистрофические изменения в позвоночнике с годами увеличиваются, тогда как парестезии такой тенденции не обнаруживают. Автор всячески подчеркивал преходящий характер описываемого состояния, связь его со статикой, т.к. оно возникает в горизонтальном положении, отсутствие болевых и очаговых двигательных нарушений. Следует признать, что в 1936 г. R.Wartenberg сам отмечал у многих своих больных не только парестезии, но и боли в дельтовидной мышце, причем эти боли оставались и тогда, когда исчезали парестезии в пальцах. У больных с данным синдромом, сочетавшимся с очаговыми симптомами, неоднократно выявлялись в анамнезе парестезии, описанные автором, с одним только отличием: они преобладали чаще на стороне, на которой больные лежали. Такое преобладание имело место обычно у лиц с синдромом плечелопаточного периартроза или лестничной мышцы. Сдавление сплетения лестничными мышцами, видимо, является важным патогенетическим фактором. Не случайно преобладание парестезии в зоне дерматома Cg. Важную роль, по всем данным, играет растяжение дуральных манжеток над задне-боковыми экзостозами, на что указывал F.Reischauer (1949). По мнению J. Porter (1959), значение имеет и возникающий в ночное время стаз в перирадикулярных венозных сплетениях. Таким образом, в ряде случаев парестезии, описанные R.Wartenberg, обусловлены вертеброгенной патологией или скаленус-синдромом. Вряд ли можно согласиться с мнением И.Пехан и К.Кршиж (1960), не находившим разницы в вер-теброгенных и невертеброгенных проявлениях такого рода. Вертеброгенный фактор, непосредственно сказываясь на трофике поперечной связки ладони или через скаленус-син-дром, может Ифать подготовительную роль в развитии синдрома запястного канала. Учитывая преимущественную предрасположенность женщин в период климакса к данному страданию, необходимо отметить, что в его возникновении Глава V. Синдромы шейного остеохондроза
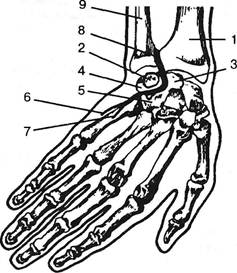
могут играть роль эндокринные факторы, включая тиреопа-тический, акромегалию (Пехан Н., Кршиж К,, 1960). В некоторых случаях указывают также на возможную роль диабета, подагры, остеоартрита суставов кисти, В-авитаминоза. Запястный синдром компрессии глубокой ладонной ветви локтевого нерва в канале Гюйона у гороховидной кости В ульнарной части запястного канала между гороховидной и крючковидной костями проходит глубокая ладонная ветвь локтевого нерва (рис. 5.17). В этой щели имеется мениск (Lang К, 1942), и здесь указанный нервный ствол иногда подвергается достаточному ущемлению при так называемой ульнарной дископатии. Тотчас проксимальнее гороховидной кости нерв делится на указанную глубокую мышечную ветвь и поверхностную кожную. При вовлечении кожной ветви наблюдаются нарушения чувствительности кожи IV-Vпальцев, а также ульнарного края кисти. При страдании одной лишь глубокой ветви нарушается функция мышц, сгибающих и приводящих I палец, межкостных червеобразных мышц III-IV пальцев (Hunt Y.R., 1988; Magee К., 1955; Osborne G., Thompson W., CopellN., 1959; Mumenthaler M., 1961; Shea J., McClain E., 1969). Мы наблюдали больного с подобной картиной без явлений выпадения чувствительности, который был направлен с подозрением на начальные явления бокового амиотрофического склероза. Как и у двух других наших больных такого рода, после инъекций гидрокортизона в описанную межкостную щель стали исчезать все нарушения: гипотрофия, мышечная слабость, болевые ощущения в IV-V пальцах и в ульнарной части кисти. В возникновении синдрома играют роль микротравматизация и, видимо, охлаждение; подобного рода холодовую рецидивирующую ишемическую невропатию локтевого нерва описал у одного больного З.Я.Певзнер (1957). Резидуальная невропатия локтевого нерва возможна также и как следствие переломов дистальных отделов костей предплечья и вывихов (Тютюник И.Ф., 1960; Mumenthaler M., 1961). 5.1.2.9. Нейроваскулярные синдромы Дистонический синдром позвоночной артерии Как и на поясничном уровне, следует различать шейные рефлекторные сосудистые синдромы с преобладанием вазоспазма и вазодилатации в широкой цервико-крани-альной и цервико-мембральной зонах и локальные вазоди-стонии или компрессии. Этот вазодистонический синдром, реализующийся вне позвоночного канала, главным образом в краниальной области, входит в число экстравер-тебральных синдромов. Источником импульсации являются, с одной стороны, постганглионарные симпатические волокна в стенке позвоночной артерии. Это проявления не рефлекторные, а компрессионные, в связи с давлением костных структур на эфферентные волокна, иннер-вирующие гладкие мышцы сосудов головы. Источником импульсации, с другой стороны, являются афферентные симпатические волокна, окружающие ту же артерию. Путь патологических импульсов: к звездчатому узлу, от него через спинальные узлы и задние корешки в спинной мозг с переключением на боковые рога. Далее импульсы следуют через белые соединительные волокна — вновь к звездчатому узлу и по эфферентным волокнам, окружающим
Рис. 5.17. Механизм ущемления локтевого нерва в области запястья: 1 — лучевая кость; 2 — гороховидная кость; 3 — полулунная кость; 4 — трехгранная кость; 5 — крючковидная кость; 6 и 7 — кожные и мышечные ветви локтевого нерва; 8 — локтевой нерв; 9 — локтевая кость. позвоночную артерию. Оценивая этот рефлекторный путь, следует иметь в виду переключение импульсов не только через спинной мозг, но и через периферические ганглии (Сергиевский М.В., 1964). Эфферентные вазомоторные волокна позвоночного нерва и вокруг артериального сплетения включаются как непосредственно, так и рефлекторно. Раздражение периартериальных симпатических волокон костными разрастаниями унковертебрального сочленения или другими структурами может сопровождаться и компрессией самой позвоночной артерии. Эти компрессионные механизмы и соответствующие анатомические отношения будут рассмотрены ниже при изложении компрессионных цервикальных синдромов (см. 5.2.4). Здесь же речь идет о вазомоторном рефлекторном синдроме. В нашей клинике в целях унификации и устранения терминологической путаницы различают две формы или две стадии синдрома позвоночной артерии: функциональную, с вазомоторными изменениями и органическую, с нарушениями кровообращения в вертебробазилярной системе. Во втором случае обнаруживают четкие органические изменения в мозгу, устойчивые или преходящие (Шмидт И.Р., 1966). Устойчивые изменения возможны как в результате механического воздействия костных структур, так и вследствие повторных спазмов. Функциональная стадия обычно описывается как синдром позвоночного нерва, задний шейный симпатический синдром или синдром Барре-Лье (Barre J.A., Lieon J., 1925; Barre J.A., 1926; Lieon J., 1978). Об этом синдроме первое сообщение было сделано J.A. Barre на Парижском конгрессе отонейрооф-тальмологов в 1925 г. Когда в практической работе говорят о синдроме позвоночной артерии или позвоночного нерва, имеют в виду функциональную стадию. Когда же имеет место органическая стадия, говорят о расстройстве кровообращения в вертебробазилярной системе вследствие первичного поражения позвоночника. Ортопедическая неврология. Синдромология
Позвоночный нерв, симпатическое сплетение позвоночной артерии. Механизмы развития синдрома позвоночной артерии Позвоночный нерв Франка (Frangois-Frank Ch.), описанный в 1899 г., формируется 2-3 стволиками: передним, латеральным и задним. Передний отходит от позвоночного узла, латеральный и задний — от звездчатого. Наиболее выражен и постоянен задний стволик, который, располагаясь на задне-медиальной поверхности позвоночной артерии, проникает вместе с ней в канал поперечных отростков шейных позвонков. В канале он тесно прилежит к телам Су-Су] позвонков. Следовательно, даже незначительные костные разрастания могут в первую очередь травмировать задний стволик позвоночного нерва. Передний и латеральный стволики, располагаясь на соответствующих поверхностях позвоночной артерии, поражаются, по-видимому, реже. Кроме того, они сопровождают артерию в основном лишь до вступления ее в костный канал. На уровне CV[ позвонка позвоночный нерв делится на ветви. Одни из них вступают в связь с корешками С7, Сб, Cs и глубокими соединительными ветвями, идущими от среднего или верхнего шейного симпатических узлов к С6-С5, другие участвуют в формировании одноименного нервного сплетения, третьи проникают в позвоночный канал в сопровождении корешковых артерий. Согласно описанию Г.Ф.Малькова (1946), Г.А.Мям-линой (1951), Л.Г.Миллера (1973), нерв входит в позвоночное нервное сплетение, представляя собой совокупность волокон, оплетающих позвоночную артерию и одноименную вену. Сюда относятся: 1) сегментарные серые соединительные ветви шейных нервов; 2) глубокий шейный симпатический ствол. Позвоночный нерв дает ветви и к периосту, и к оболочкам спинного мозга, и к межпозвонковым дискам, и к длинной мышце шеи. Он принимает участие в иннервации мозговых образований, васкуляризируемых позвоночной артерией, ее анастомозами с наружной сонной артерией, пещеристым синусом и виллизиевым кругом, а также с затылочной артерией (Montandon А., 1945; Лесниц-кая В.Л., 1949; Schultze H., Sauerbrey A., 1956). Более чем в половине случаев на стволиках встречаются узелки, которые на уровне межпозвонковых отверстий соединяются ветвями. Передний стволик позвоночного нерва своим кау-дальным концом соединяется с петлей Вьессена (подключичная петля, образованная веточками среднего шейного симпатического узла). J.Delmas, G.Laux (1933), исходя из функциональных особенностей позвоночного нерва, подчеркивали наличие связей нерва а) через серые соединительные ветви с соматическими нервами; б) через вазомоторные волокна с краниоцеребральными структурами, в частности с лабиринтом (Werner О., 1940-1958), с синувертеб-ральным нервом Люшка, т.е. с эпидуральным венозным сплетением, с твердой мозговой оболочкой и фиброзными тканями позвоночного канала (Roof Р., 1940; Kuhlendahl W., 1947; VibergG., 1949; Миллер Л.Г., 1970). Ангиосцинтиграфические исследования у больных с синдромом позвоночной артерии выявили уменьшение условно-объемной скорости кровотока в вертебробазиляр-ной системе с усилением кровообращения в лобных отделах — внутримозговое обкрадывание ствола. В последнем, однако, обычно нет ишемии, т.к. происходит компенсаторное увеличение минутного объема сердца (Соболев Л.В., 1977). Таким образом, при поражении позвоночного нерва можно предположить возможность нарушения иннервации сосудов глазного дна, возможность болей в затылочной области и ряда церебральных симптомов. У больных шейным остеохондрозом описывают нарушения иннервации со стороны некоторых черепных нервов, в первую очередь тройничного. В этой связи важны следующие анатомические детали. Тройничный нерв связан с целым рядом узлов: ресничным, основнонебным, ушным, подчелюстным и подъязычным. О.О.Плисан (1951) показал, что зачатки вегетативных узлов здесь формируются недифференцированными нейробластами, выселившимися из цереброспинальных узлов. Чувствительные черепные нервы проходят и в стенках внечерепных артериальных и венозных синусов. Все данные об афферентных связях позвоночного нерва, а также клинические и экспериментальные наблюдения по динамике синдрома позвоночной артерии при дерецепции ее афферентных структур (Осна А.И., Попелянский Я.Ю., 1966; Луцик А.А. и соавт., 1973) обосновывают реальность рефлекторного варианта синдрома позвоночной артерии. В экспериментах на собаках 2-3 раздражения позвоночного нерва прямоугольными импульсами (100 Гц, 2-5 В) вызывали локальное повышение перфузионного давления в соответствующей позвоночной артерии на 20-30 мм Hg на 3-5 минут (Богданов Э.И., Попелянский А.Я., 1980). Следует все же признать, что на сегодняшний день мы обладаем доказательствами возможности рефлекторного ответа стенки позвоночной артерии на раздражение рецепторов ПДС, но убедительные доказательства возможности рефлекторного ответа на раздражение афферентных симпатических волокон самого позвоночного нерва нам не известны. Также и контуры рефлекторного (при раздражении афферентных волокон) вазодистоничес-кого синдрома позвоночной артерии, сравнительно с тем же синдромом нерефлекторным (при раздражении эфферентных симпатических волокон артерий), не очерчены в достаточной степени. Можно говорить лишь в общих чертах об особенностях рефлекторного варианта синдрома. Это дву-сторонность, диффузность церебральных вегетативно-сосудистых расстройств, меньшая выраженность и зависимость этих сосудистых и вестибулярных приступов от положения и движений шеи и преобладание вегетативно-болевых проявлений над преходяще-очаговыми. Нет непроходимой границы в механизмах и клинических проявлениях форм и стадий синдрома позвоночной артерии. Клинические проявления Первоначальные описания синдрома ограничивались четырьмя группами перманентных или пароксизмальных симптомов: вазомоторные головные боли, кохлеовестибу-лярные, гортанно-глоточные и зрительные нарушения. Напомним, что артериальное давление (АД) в экспериментах с раздражением позвоночного нерва и афферентных нервов ПДС меняется лишь локально в позвоночной артерии. Общее АД находится под влиянием различных афферентаций и гуморальных воздействий. Все, как это хрестоматийно известно, говорит о том, что у входа в черепную коробку существуют совершенные механизмы защиты мозговых сосудов от случайных воздействий на их тонус. Любое нервно-импульсное и гуморальное влияние отражается на тонусе стенок периферических сосудов. Это не означает, что такие ко- Глава V. Синдромы шейного остеохондроза
лебания в вегетативных проявлениях, например при изменениях настроения, можно рассматривать как «синдромы» соответствующих церебральных аппаратов. Вегетативная реакция реализуется через нормальные мозговые структуры — продолговатый мозг, гипоталамус или лимбикус. Это не «гипоталамический», не «лимбический» синдром. Только органическое поражение или устойчивое нарушение функции этих аппаратов формирует извращенные реакции на любые воздействия, включая импульсы из зоны позвоночной артерии. В подобном случае это будет не синдром позвоночной артерии, а гипоталамический или лимбический синдром (посттравматический, постинфекционный и пр.), спровоцированный, скажем, перегреванием, эмоциональным стрессом, раздражением позвоночного нерва, как и любым другим стимулом. Напомним, что при нормальных церебральных структурах сами по себе рефлекторные механизмы остеохондроза не вызывают ни гипоталамический, ни какой-либо другой очаговый процесс в мозгу. Специальное обследование больных, у которых шейный остеохондроз сочетался с гипоталамическим синдромом, показало: без посттравматической или другой преморбидной дефектности соответствующих мозговых структур гипоталамический синдром не развивается. Обнаруживаемый у этих больных шейный остеохондроз — лишь сопутствующий фактор или провокатор (Попелянский Я.Ю., 1966). Это касается, видимо, и интракраниальных кохлеовестибулярных структур, расположенных в пирамидке височной кости. При раздражении или выключении шейных симпатических аппаратов соответственно повышается или понижается возбудимость вестибулярного аппарата (Стрельцов В.В., 1931; Бабский Е.Б. и соавт., 1936). Таким образом, функциональная стадия синдрома позвоночной артерии — это синдром вазо-дистонический, который лишь в случае повторных кризов или длительного течения может привести к очаговым ише-мическим расстройствам. JABarre и его ученики обнаруживали задний шейный симпатический синдром преимущественно при шейном «деформирующем спондилезе». G.Giraudi (1931), T.Trogdahl, O.Torgersen (1949) конкретизировали и связь синдрома с унковертебральным артрозом (см. рис. 2.6). Позже A.Kovacs (1956) показал, что позвоночная артерия может повреждаться и под влиянием переразгибания шеи вследствие давления на артерию со стороны переднего угла суставного отростка (см. рис. 2.23). Синдром описывали и при постинфекционной дистонии (Егорова О.В., 1953), и даже при сирингомиелии (Тыкочинская Э.Д., 1935). Бернский невролог W.Bartschi-Rochaix (1948-1949) провел продолжительное динамическое клинико-рентгенологическое наблюдение над 33 больными с синдромом позвоночной артерии при воздействии на нее посттравматических унковертебральных разрастаний. Он описал развивающееся при этом заболевание, неудачно названное им шейной мигренью. Заболевание начинается через несколько недель или через многие годы после травмы шейного отдела позвоночника и характеризуется ремиттирующе-прогредиентным течением. Т.к. при «шейной мигрени» имеют место не только определенный синдром, но и определенная этиология и свое течение, она уже не синдром, а нозологическая единица (Fassio E., 1948; Wildhagen E, 1951; Hohmann П., 1955; Pizon P., 1956). Рассмотрим основные симптомы, которые в настоящее время включают в синдром позвоночной артерии. Головная боль и другие краниовазальные симптомы Головная боль должна быть отнесена к синдрому позвоночной артерии, если она носит сосудистый, а не склеро-томный характер. Как считали A.Ricardet et al. (1948), импульсы, формирующие чувство боли, распространяются из позвоночной артерии на ветви сонной: наружной верхнечелюстной, язычной, заднеугловой, поверхностной височной, внутренней верхнечелюстной и др. Не всегда это удается установить при клиническом анализе, если не учитывать характер других сопутствующих проявлений синдрома. Сосудистая краниальная «наружная мигрень», в частности при нарушении симпатической иннервации височной артерии, — пульсирующая, жгучая, мозжащая (Chavany J., 1936; ГеймановичА.И., Маркелов Г.И., 1939; ЧибукмакерН.Б., 1938; Аносов Н.Н., 1940; Skiold N., 1944; Голубова В.А., 1945; Gardner W. et al, 1947; Перельман Л.Б. и соавт., 1952; Платонова Е.Ж., 1957; Шток В.Н., 1987и др.). О сосудистом характере боли говорит и ее зависимость от душевных волнений, перегревания, погодных условий и от колебаний общего АД, от эндокринных циклов. W.Bartschi-Rochaix (1949) описал «признак снимания шлема» — распространение боли от затылка ко лбу. В.АЛесницкая (1949) отметила в одном случае на операционном столе при перевязке позвоночной артерии боли в области уха и лба на одноименной стороне. Нередко сосудистым головным болям при шейном остеохондрозе сопутствует ощущение жара в лице, его покраснение. Мы наблюдали и вазомоторные нарушения в слизистой носа и придаточных его полостях — псевдосинуситы (Григорьев Г.Н., 1969; Спокойная В.А., 1978). Боли могут ир-радиировать в далекие зоны, включая область сердца, эпи-гастрия (Euziere J., 1952). Ощупывание типичных зон определяет болезненность точек позвоночной артерии, темпоральной точки Бирбраира, глазничной точки Гринштейна, больше на стороне поражения. Сонная артерия, как правило, при этом безболезненна. Некоторые больные шейным остеохондрозом испытывают боли не только в голове, но и в области лица. Находят и болезненность, и легкие ги-поальгезии, приписываемые рефлекторному спазму сосудов нисходящего корешка тройничного нерва и связям ани-мальных и вегетативных нервов шейной области с вегетативными и анимальными черепными нервами (Сарадживи-лиП.М., 1927; Рапопорт М.Ю., 1929, 1933; ГеймановичА.И., Чибукмакер Н.Б., 1938; Сандомирский М.И., 1940; Ба-дюл П.А., 1940; Михеев В.В., Рубин Л.Р., 1958; Титарен-ко A.M., 1959; Weber E., 1960; Берновский К.М., Сипухи-на М.М., Карлов В.А., 1991). Различного рода описания «не-вральгии тройничного нерва» при шейном остеохондрозе — плод непрофессиональной трактовки одного и другого заболевания, исключая их случайные сочетания. Колебания артериального давления Об изменениях АД в сочетании с синдромом позвоночной артерии писали K.Gutzeit (1951), В.В.Пинчук (1957), В.В.Ежевская (1957), Е.ГДубенко (1990) и др. В эксперименте раздражение позвоночного нерва вызывало то повышение АД (Francois-Frank С, 1899; Candorelli D., 1961), то его понижение (Nagashima С, 1972), то его повышение или понижение в зависимости от силы тока (Kunert W., 1961). При этом нашими сотрудниками (Богданов Э.И., По- Ортопедическая неврология. Синдромология
пелянскийЯ.Ю., 1980), во-первых, было подтверждено положение о наличии в позвоночной артерии таких же бароре-цепторов, как и в сонной: повышение давления в ней введением под давлением дефибринированной крови вызывало гипотензивный эффект, равный 20-30 мм Hg, а новокаини-зация сосуда снижала этот эффект. Во-вторых, было показано, что ганглиозный аппарат самой адвентиции позвоночной артерии участвует в осуществлении гипотензии через периферически-рефлекторные механизмы. Центральная регуляция при уменьшении притока крови к позвоночной артерии обеспечивает гипертензию. В реализации центральных механизмов гипотензии участвует блуждающий нерв. Перерезка его на уровне углового узла снижает гипотензивный рефлекс. При интактной ретикулярной формации и гипоталамической области, как мы упоминали выше, раздражение позвоночного нерва не вызывает в этих областях больших клинически значимых нарушений кровообращения и, соответственно, больших колебаний АД (Попелян-ский Я.Ю., 1961; Шмидт И.Р., 1966). Раздражение шейного симпатикуса не меняет и барьерной проницаемости в мозгу (GeigerM., 1958). При наличии же скрытой или явной патологии высших вегетативных центров синдром позвоночной артерии сопровождается повышением АД (Горбатов-ский Я.А., 1974). Интересно, что ортостатическая гипотония (снижение АД более чем на 30 мм при переходе в вертикальное положение) часто сопровождается шейной болью, предшествующей потере сознания при отсутствии вагальной реакции замедления пульса. Если отвлечься от этого синдрома при прогредиентных дегенеративных заболеваниях мозга (Шая-Драйжера или Рейли-Дая), следует учесть, что гипотензию при данном синдроме связывают с поражением эфферентной части барорецепторной дуги: рецепторы аорты и сино-каротидной зоны (афферентные ветви X нерва) —> п.depressor (аортальные Циона, Людвига и каротидная Геринга) -4 вагальные ядра ствола мозга — > эфферентные волокна блуждающего нерва, обеспечивающего падение АД и брадикар-дию (Суоп Е., Ludwig К., 1886; Czermak L., 1817; Hering H.E., 1895; Черниговский В.Н., 1947). Сами сосудистые рефлекторные зоны находятся под регулирующим влиянием симпатикуса. Отдельно стоит вопрос о возможном повышении лик-ворного давления при Рубцовых арахноидальных изменениях вследствие непосредственно нервных влияний шейного симпатикуса и аутоаллергического сопровождения (Domnak G., 1956; Sturma А., 1958; Иргер ИМ, 1972). Описанные клинические и экспериментальные данные, равно как и гипотензивный эффект от лечебных воздействий на шейную область, дали повод выделить среди симптоматических гипертоний и «шейную гипертонию» (Gutzeit К., 1951; Егорова О.В., 1953; Otto W., 1958; Шмидт И.Р., 1966). А.А.Малынова (1969) отмечала почти одинаково часто как гипер-, так и гипотонию. Височное же давление на стороне синдрома позвоночной артерии чаще бывает повышенным. В нашей клинике изучалась возможность и гипотонии, как системной, так, в особенности, и височной, что было выявлено сначала клинически (Шмидт И.Р., 1966; Голосова Л.О., 1969), а впоследствии и экспериментально. Плетизмо-, ос-циллографические и тонометрические исследования больных с синдромом позвоночной артерии показали, что, в отличие от спазмированного состояния крупных артерий, а также артериол плеча и позвоночной артерии, в затылочной и височной артериях в 50-62% наблюдений имела место регионарная гипотония. Колебания давления усиливались при воздействиях на точку позвоночной артерии. По мере усиления клинических признаков остеохондроза эти колебания регионарного давления становились слабее. Одновременно анализ плетизмограмм в точке позвоночной артерии больных с выраженными проявлениями остеохондроза указывал на признаки «собственной активности сосу-додвигательного центра». При воздействии на эту зону появлялись аритмии и неравномерность пульсовых и дыхательных волн. Эти изменения осуществлялись не через периферические рефлекторные, а через центральные механизмы, т.к. преобладали у лиц с преморбидной церебральной недостаточностью. В условиях преморбидной церебральной недостаточности при синдроме позвоночной артерии возможны паро-ксизмальные состояния выключения всего сознания или одной лишь произвольной моторики. Приступы выключения сознания. Обмороки (синкопальные приступы Унтерхарншайдта) Они первоначально были описаны на основании наблюдения над тремя больными шейным остеохондрозом (Unterharnscheidt F., 1956, 1959). Т.к. приступы провоцировались поворотом головы, автор, как до него и F.K.Ford (1952), их связывал с патологической подвижностью аксиса и нарушением кровообращения в стволе мозга у больных с синдромом позвоночной артерии. Обморок следовал за болями в затылке, ощущениями жара, «распирания» и шума в голове, фотопсиями и головокружением. Приходя в сознание после обморока, больные часами испытывали слабость, головную боль; оставались органические микросимптомы. Связь синдрома с состоянием позвоночной артерии определяется как зависимостью его от движения головой, так и улучшением после декомпрессии артерии (Gutmann G., Tiwisina Th., 1959) и других лечебных воздействий на нее (Gutmann G., 1963). По нашим наблюдениям, этот синдром часто ошибочно диагностируется как вертеброгенный при отсутствии соответствующей доказанной патологии и при явном вестибулярном генезе приступа. При этом провоцирующее приступ изменение положения головы — вестибулярный раздражитель принимается за цервикальный. F.Broser (1957) включил этот синдром в группу вестибулярных ваговазальных приступов, придавая особое значение повышению парасимпатического тонуса лабиринта. Такие приступы описывались и при нарушениях кровообращения в вертебробазилярной системе непозвоночного генеза (Литвак Л.Б., Манчуленко Ю.А., 1968). По мнению В.Б.Шалькевича, Л.С.Гиткиной (1981), H.Koga, GAusti (1982), при этих приступах потеря тонуса и сознания, а также эмоционально-мнестические нарушения обусловлены ишемией нисходящей ретикулярной формации и лимбических структур. У всех описанных нами в 1961 г. 4 больных с вертеброгенным синдромом Унтерхарншайдта в анамнезе была травма черепа. В последующем мы наблюдали таких больных и с остаточной энцефалопатией другого генеза. Приводим пример приступов, которые можно трактовать равно как посттравматические вегетативные кризы, возможные и независимо от остеохондроза. Глава V. Синдромы шейного остеохондроза
В данном наблюдении о роли цервикальной патологии указывали на приуроченность приступов к повороту головы и послеприпадочные вегетативные нарушения в верхнем квадранте тела на стороне корешковых нарушений. Больная Г., 55 лет. Синкопальные приступы Унтер-харншайдта, плечелопаточный периартроз справа. Была чернорабочей, маляром, служащей. Menses начались с 19 лет лишь после замужества и прекратились в 53 года. Перенесла возвратный тиф, а в 40 лет упала с третьего этажа, была без сознания несколько часов. С тех пор частые боли в шее с отдачей в правую теменную область. Стала испытывать боли и в правой половине лица, и в надплечье. Они усиливаются при кашле и отдают во II-V пальцы правой руки, в которых испытывает и ощущение онемения. За год до поступления больной в отделение боли в правой руке и голове усилились. Раза два в месяц на высоте головной боли теряет сознание на минуты (до часа) с последующей общей слабостью, иногда с покраснением лица справа, после чего головная боль остается на 1-1,5 дня. В статусе отмечались смешанного типа поражения правого внутреннего и среднего уха с отсутствием воздушной и костной проводимости (Швабах-вправо). Отсутствие реакции рук после вращения на кресле Бараки, негрубая гипоальгезия справа в зоне полукапюшона-полукуртки и более очерченная и выраженная гипоальгезия в зоне Сб справа. На спондилограмме — остеохондроз Cv-vi (+++)- Ограничение объема движений в шее, болезненное напряжение передней лестничной мышцы и картина правостороннего плечелопаточного периартроза. Боль в надплечье усиливалась при повороте головы влево, отмечалась болезненность типичных точек справа в верхнем квадранте. Аналог симптома Россолимо на руках, клоноид правой стопы, отсутствие брюшных рефлексов. Была привередливой, плаксивой. Наблюдение в течение года подтвердило наличие приступов потери сознания, наступающих при изменении положения головы. Обмороки начинаются с усиления боли в шее и голове справа, побледнения лица. Перед полной потерей сознания успевает сесть или лечь. Во время приступов, которые длятся в течение 3-5 минут, резкая мышечная гипотония, а после них легкая отечность правой руки и лица. Улучшение наступало всякий раз после курса лечебных воздействий на область шеи (электрофорез йодистого калия, но-вокаинизация лестничной мышцы и пр.) Другой вариант того же приступа — выключение не всей сознательной, а лишь одной моторной активности, нечто подобное астеническому варианту гипоталамических приступов Н.М.Иценко (1936). Наступает инактивность мышц конечностей, но не паралич, т.к. нет никаких признаков проводникового или периферического поражения. Больной «оседает», падает. Эти состояния так и названы приступами падения, drop attacks (Brain R., 1957; Kremer, 1958; Meyer Y.S., 1960; Serratice G., 1963; Plagne R. et al, 1964; Зинченко А.П., 1965; Чайковский М.Н., 1967; Шутов А.Л. и соавт., 1970; Эниня Г.И., Загорянская Г.В., 1993). И при такого рода приступах можно говорить о цервикогении лишь при условии их возникновения в связи с изменением положения головы, при наличии других клинических, а не только спондилогра-фических признаков очагового поражения. Вряд ли можно считать обоснованным предположение о связи приступов с ишемией зоны перекреста пирамидных путей. Дата добавления: 2015-01-18 | Просмотры: 1529 | Нарушение авторских прав |