|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Синдромы спинальной компрессииВ грудном отделе позвоночника несомненно имеются анатомические условия для сдавления спинного мозга и корешков костно-хрящевыми тканями. Площадь сечения позвоночного канала здесь мала сравнительно с шейным отделом — 2,3-2,5 см2 (Огнев Б.В., Фраучи В.Х., 1960). Если стеноз позвоночного канала на поясничном и шейном уровнях является аномальной особенностью, то на грудном уровне подобного рода «стеноз» является врожденным у всех людей. Здесь, казалось бы, наиболее велики шансы сдавления спинного мозга дисками: их здесь 12, в два раза больше, чем на шейном или поясничном уровнях. Спинной мозг фиксирован зубовидными связками, и под давлением большой задней грыжи он, удерживаемый этими связками, как и на других уровнях, неизбежно деформируется. Спинальные корешки здесь короткие, и это создает условия для их натяжения над грыжей. Кровоснабжение всех сегментов грудного отдела спинного мозга обеспечивается из одной лишь грудной радикуломедуллярной артерии Адамкевича и соседних шейных радикуломедуллярных артерий. Велика зона стыка, зона «дальних полей орошения» кровью — еще одно условие для ишемизации сдавленного спинного мозга. И все же, в грудном отделе компрессии и ишемии корешков и спинного мозга встречаются не так уж часто. Так, среди оперированных больных Киевского института нейрохирургии на 300 экстрамедуллярных опухолей грудного уровня приходится 14 грыж (Бротман М.К., 1969). По сводной статистике C.Arseni и F.Nash (1963), вертеброгенные компрессионные торакальные синдромы возникают одинаково час- 338 Ортопедическая неврология. Синдромология то у мужчин и женщин, обычно в возрасте от 30 до 60 лет, в единичных случаях — у более молодых (Peck F, 1957). Первое описание грыжи грудного диска на аутопсии было сделано в 1911 г. (Midleton G., Teacher J.). В 1950 г. при исследовании позвоночников 99 трупов J.Haley и J.Perry обнаружили задние выпячивания шейных дисков 53 раза, поясничных — 24, а грудных — лишь 7 раз. С этим согласуются и результаты хирургических «верификаций». Первая операция по поводу грыжи грудного диска была выполнена в 1922 г. W.Adson: предполагалось, что удаляется фиброхон-дроостеома, оказавшаяся при гистологическом исследовании тканью выпяченного диска. Через девять лет диагноз такой грыжи был поставлен и предоперационно (Antoni N., 1931), вслед за чем последовал ряд подобных публикаций (Elsberg С, 1931; Пусепп Л., 1933; Mixter W., Barr J., 1934; Bourdillon J., 1934; Hawk W., 1936; Liedberg N.. 1942; Bradford F, Spurting R., 1945; Joung J., 1946; Mailer R., 1951; SwlenJ., KaravitisA., 1954; Williams R., 1954; HulmeA., DottN., 1954;FineschiG., 1955; HrbekJ., 1955; Kuhlendahl H., Felten H., 1956; Kite W. etal, 1957; Abbot K. etai, 1957; Гзелашвили M.C., 1960; Sakamaki, Tsuyi, 1960; Tovi D., Strang R., 1960;ArseniC, Nash F., Wellaner J., 1961; Morita, Matsuschima, 1961; MeirowskyA. etal., 1962; Самотокин Б.А., Цывкин М.В., 1962; Шулъман Х.М., 1962; Цивъян Я.Л., 1963; Boney, 1964; Van Landingham J., 1964; Иргер И.М., Штульман Д.Р., 1965; Love J., Schorne V., 1965; Reeves, Brown, 1968; Бротман М.К., 1969; Штульман Д.Р., 1970; Scharfetteer Т., Twerdy К., 1977; Singonnas, Karronnis, 1977), в среднем 0,5% среди оперируемых по поводу грыжи диска. Среди 5500 оперированных в клинике Мейо по поводу грыжи дисков было лишь 12 человек с этой патологией на грудном уровне — 0,2% (Love J., Kiefer E., 1950). Более часто регистрировались грыжи грудного отдела по данным авторов, сообщавших об относительно небольшом числе оперированных: S.Jzumida и AJkeda (1963) - в 1,3%, L.Schonbaur (1952) - в 2%, Д.Р.Штульман (1977) - в 2%, J.O'Connel (1955) -в 4,3%, V.Logue (1952) - в 4,4%, F.Kroll и E.Reiss (1951) -в 4,8%, Г.С.Юмашев и М.Е.Фурман (1973) — в 6,4%. Причину подобного «благополучия» грудных дисков почти все исследователи справедливо усматривают в первую очередь в особенностях биомеханики позвоночника. Соответственно и диски данного уровня относительно плоски, пульпоз-ные ядра малы. Суммарная высота шейных дисков составляет 40%, а грудных — лишь 20% от высоты соответствующего отдела позвоночника. Переход позвоночника в орто-градное положение больше всего сказался на подвижных шейном и поясничном отделах: мобильностью, микро-и макротравматизацией на границе между неподвижными соседними отделами. Грудной же отдел, во-первых, малоподвижен. Интересно, что в наиболее подвижных нижнешейных и нижнепоясничных дисках грыжи возникают с наибольшей частотой: свыше 90%. Совершенно другое дело — клинически малозначимый, без сдвига смежных позвонков, спондилографически регистрируемый грудной остеохондроз с его передними горизонтально направленными костными разрастаниями смежных тел позвонков. Они обусловлены другим обсуждаемым ниже биомеханическим фактором. С другой стороны, малой подвижности грудного отдела позвоночника и мозговых оболочек приписывают роль в частом возникновении здесь спаечного лептоменингита («арахноидита») с множественными поражениями спинно- го мозга. По данным G.Lombardy и A.Passerini (1964), в 40% спинальные арахноидиты связаны с грыжами дисков. Относительная редкость задних грыж дисков грудного отдела связана, во-вторых, с тем, что последний находится в положении не лордоза, а кифоза. Это обусловливает преимущественное давление не на задние отделы диска: риск клинически значимой задней грыжи здесь меньше. Передние же отделы дисков в условиях кифоза находятся постоянно между сближенными телами смежных позвонков. Диски здесь по горизонтали шире тел смежных позвонков и несколько выступают за их пределы в боковых и особенно в переднем отделах. Здесь они и подвергаются давлению, выпячиванию с соответствующими реактивными костными разрастаниями. Такой грудной остеохондроз особенно част улиц, поднимающих тяжести. G.Schroter (1958) подобные изменения нашел у 92% обследованных им грузчиков, шейный — у 60%, а поясничный — у 72%. Г.С.Юмашев и М.Е.Фурман (1973) обследовали 86 больных с болями в грудном отделе позвоночника и рентгенологическими признаками грудного остеохондроза. Задние пролапсы диска были выявлены лишь у единичных пациентов. По суммарным литературным данным, более чем в половине наблюдений страдают три последних грудных диска, особенно часто диск Тх-хь Все авторы вслед за F.Kroll и E.Reiss (1951) объясняют указанную локализацию максимальной статической и динамической нагрузками на эту наиболее подвижную часть грудного отдела позвоночника. И компрессионные переломы чаще всего отмечаются на том же нижнегрудном уровне. Все же требуются дальнейшие наблюдения, чтобы исключить фактор субъективизма хирурга при отборе больных для операции: по данным отдельных авторов, не менее часто страдают среднегрудные диски. Так, согласно литературным и собственным данным, приводимым V.Logue (1952), среди 56 оперированных дисков 45 приходилось на уровень Т|у_х- Если учесть высокий процент безуспешных операций на грудных дисках, нельзя исключить, что неуспех некоторых операций, проводившихся на нижнегрудном уровне в связи с нижнегрудной спинальной патологией, был обусловлен неточностью диагноза: миелопатия была вызвана компрессией поясничной радикуломедуллярной артерии Депрож-Готтерона, а не нижнегрудной патологией. Анализ литературных данных позволяет допустить такую трактовку в отношении отдельных приводимых клинических примеров. Что же касается первых трех грудных дисков, то они, несомненно, поражаются редко. Расположение грыжи диска или обызвествленной грыжи, «остеофита», по поперечнику бывает медианным более чем в половине наблюдений, а также парамедианным и латеральным. При явно компрессионных механизмах заболевания соответствующие варианты клинической картины связывают с указанными локализациями, а также с величиной и формой грыжи или «остеофита». Говорят о симметричных парапарезах и парагиперестезиях при медианных грыжах, о корешковых синдромах при латеральных и асимметричных грыжах, о спинально-корешковых нарушениях при парамедианных грыжах. Однако такие прямые клини-ко-анатомические параллели, согласно хирургическим верификациям, можно проводить нечасто. V.Logue (1952), CArseni и F.Nash (1960), И.М.Иргер и Д.Р.Штульман (1965) Глава VI. Грудные вертеброгенные синдромы
и др. приводят ряд примеров несоответствия величины грыжевого выпячивания с массивностью поражения спинного мозга. Мы наблюдали больную с грубыми проявлениями остеохондроза TVn-vin с задними разрастаниями, вдающимися в позвоночный канал, с наличием давнего прогрессирующего парапареза и парагипоестезии. К тому времени, когда была выполнена операция, спинной мозг на указанном уровне был ишемизирован и атрофичен, а оболочки негрубо изменены. Судя по всему, делом прошлого была компрессия передней спинальной артерии, а делом настоящего, наблюдаемого на операционном столе, были последствия этой компрессии — условия, в которых истонченному спинному мозгу костно-хрящевые структуры позвоночного сегмента уже мало чем угрожали. В редких случаях ограничение объема позвоночного канала и сдавление спинного мозга возможно, видимо, и при юношеском кифозе задними хрящевыми узлами тел позвонков (анатомические исследования Д.Г.Рохлина и А.Е.Рубашевой (1936); клинические наблюдения Blum — цитир. по тем же авторам; Yablon J.C. etai, 1989). E.Lindgren (1941) с помощью контрастных рентгенографических методик проследил при юношеском кифозе сужение позвоночного канала на вершине кифоза с расширением перидураль-ного пространства выше этого уровня. Следует, однако, с осторожностью оценивать подобного рода трактовки спи-нальных расстройств. Не все соответствующие описания при юношеском кифозе подтверждают торакальную компрессионную природу указанных расстройств. Так, С.С.Брюсова и М.О.Сантоцкий в 1931 г. описали больную 20 лет, оперированную Н.Н.Бурденко. У этой больной с рентгенологической картиной юношеского кифоза была сделана ляминэктомия Ту-Туш по поводу начавшегося про-гредиентного спинального процесса со спастическим парезом ног, расстройством чувствительности с Т7-Т10. В настоящее время при ретроградной оценке наблюдения было бы необоснованным утверждение о связи описанного авторами спинального процесса с грыжами дисков на грудном уровне. Было обнаружено лишь помутнение паутинной оболочки; улучшения после операции не наступило. Между тем, как следует из описания, больная за 10 лет до того в момент встряхивания простыни почувствовала боль в пояснице, а наутро проснулась с параплегией ног и расстройством чувствительности. В последующем эти нарушения регрессировали. Полученные в последние десятилетия данные о компрессиях дополнительной радикуломедуллярной (L5 или Si) артерии позволяют оценить последовавшую в 20-летнем возрасте патологию спинного мозга как обусловленную компрессией указанной экстрамедуллярной артерии, а нарушение кровообращения в грудном отделе — как ишемию «на расстоянии», декомпенсацию давней патологии в этой системе. Вряд ли эта декомпенсация произошла за счет компрессии грудного отдела спинного мозга грыжей диска этого уровня: хирург не обнаружил фиксации спинного мозга, он отметил лишь помутнение паутинной оболочки. Вероятнее всего, что в условиях грудного кифоза и обычно сопутствующего поясничного гиперлордоза декомпенсация произошла в зоне старой грыжи поясничного диска с воздействием на однажды уже скомпремированную радикуло- медуллярную артерию Депрож-Готтерона. Поэтому и оказалось неэффективным хирургическое воздействие на грудном уровне — компрессия произошла не там1. Против непосредственного компрессионного характера большинства случаев спинальных расстройств при деформациях (гиббусах, сколиозах) грудного отдела позвоночника говорят и отрицательные результаты декомпрессивных ляминэктомий (McKenzie K.G., De-war E., 1949). Значение в таких случаях придают сдавлению передней спинальной артерии грудного отдела вторичными утолщениями оболочек, в первую очередь твердой, на вогнутой стороне искривления позвоночника (Мовшович И.А., 1964; Цивьян Я.Л., 1966). Имеет значение, возможно, и растяжение корешко-во-спинальных сосудов. Хирурги обратили внимание на уплощение спинного мозга, как бы растягиваемого натянутыми корешками, на уменьшение его передне-заднего размера. После пересечения корешков сплющенный спинной мозг приобретает свойственную ему округлую форму, а твердая мозговая оболочка становится менее напряженной, розовеет и начинает пульсировать. При грыже дисков в анамнезе у больных нередко выявляются шейные или поясничные боли. Начало проявления грыжи торакального уровня не часто обнаруживает непосредственную зависимость от физического перенапряжения или микротравмы. J.Love и V.Shorne (1965), Д.Р.Штуль-ман (1970) устанавливают такую связь как причинную в среднем в одном случае на 15 протрузий. D.Tovi и R.Strang (1960), V.Logue (1952) выявили травму у 1/4-1/3 оперированных, a K.Abbot et al. (1957) — даже у половины. C.Arseni и M.Matestis (1970) среди 40 оперированных выявили рентгенологические признаки травмы лишь у 2. Нередко заболевание начинается с ощущения онемения или с явлений двигательного выпадения. Так, у 5 из 11 больных, оперированных V.Logue (1952), болей не было вовсе. Иногда заболевание начинается с тазовых нарушений. Возможно хронически прогредиентное течение, включая и течение без болевых проявлений, что может имитировать опухоль спинного мозга. Кроме того, возможны и кордональ-ные боли, т.е. распространяющиеся вдоль позвоночника вследствие раздражения задних столбов спинного мозга (Bane J., 1923; Lhermitte J., 1924; Langfltt Т., Elliot P., 1967). Преобладающими же нарушениями чувствительности являются симптомы выпадения. В среднем в половине наблюдений регистрируют гипер-, гипоальгезии и термогипоальге-зии с четким верхним уровнем. В таком же приблизительно проценте имеют место и проводниковые двигательные нарушения — спастические моно- и парапарезы ног от самых легких до выраженных, сопровождающихся мышечными спазмами. При слабой выраженности проводниковых двигательных расстройств они могут быть выявлены с помощью проб: 6-8 приседаний или столько же наклонов или поворотов туловища (Загородный П.И., Загородный А.П., 1980). Мышечные атрофии наблюдали в руках при редких грыжах первого грудного диска, подобные же нарушения на ногах можно увидеть чаще, они почти никогда не сопровождаются фасцикуляциями. Сфинктерные нарушения, редко выступающие в качестве дебюта заболевания, в последующем встречаются часто — в половине наблюдений (Tovi D., 1 J.Love и M.Walsh (1940), G.Lombardi и A.Nasserini (1963), C.Arseni и F.Nash (1965), М.К.Бротман (1970) указывают на ошибки обратного характера: за вертеброгенный поясничный синдром принимают мучительные боли, в том числе и боли в нижних отделах спины, пояснице и ногах. Ортопедическая неврология. Синдромология
Strang R., 1960; Arseni С, Nash P., 1960, 1963; Иргер ИМ., Штульман Д.Р., 1965; Love J., Shorne R., 1965; Arseni С, Martestis M., 1970). Согласно данным V.Loge (1952), сфинк-терные нарушения присоединяются лишь в далеко зашедших случаях и в выраженной форме встречаются не столь часто. Это обычно недержание мочи и кала или задержка и трудность акта мочеиспускания, отсутствие ощущения прохождения мочи по мочеиспускательному каналу. По данным K.Abbot et al. (1957), сфинктерные нарушения при грудном остеохондрозе наиболее характерны для некорешковых компрессий при медианных и парамедианных грыжах дисков Txi-xu- При этом, наряду со сфинктерными расстройствами, возникают боли в спине на уровне поражения и в ногах, расстройства чувствительности в аногенитальной области. Следует придавать особое значение ишемическому фактору при грыже данного уровня, где имеются условия для сдавления радикуломедуллярной артерии Адамкевича. Тем же, видимо, объясняются описанные редкие наблюдения трофических язв пальцев стопы при грыже данной локализации (Arseni С, Nash F., 1963). Встречаются сексуальные нарушения (по C.Arseni и M.Matestis — в 7,5%): ослабление либидо, при поражении эпиконуса — ослабление эякуляции, при поражении конуса — ослабление эрекции. Описывались также и приапизм, и сатириазис. Г.С.Юмашев и М.Е.Фурман (1972) сообщают о больных с грыжами нижнегрудных дисков и дизурическими явлениями, симулировавшими почечные колики. Четкое разделение компрессионных синдромов на корешковые и спинальные удается не часто, т.к. они обычно сочетаются. По нашим данным, синдромы корешковой компрессии встречаются среди всех торакальных вертебро-генных синдромов в 2,3%. 6.2.2. Расстройства спинального кровообращения Среди многочисленных описаний расстройств спинального кровообращения особенно часто встречаются случаи поражения грудного отдела, на что обратил внимание Ф.И.Иноземцев еще в 1856 г. Это поражения атеросклеро-тические (тромбоз и эмболия; в прошлом часто сифилитические), сосудистые мальформации, поражения при хирургических операциях на аорте, компрессионные поражения (под воздействием крупной 'головки плода на аорту, позвоночных структур на приводящие корешковые или на спинальные сосуды). Наиболее часто такими структурами являются грыжи межпозвонковых дисков. При оценке величины, формы и расположения грыжи грудного диска по поперечнику следует учитывать не только и не столько возможное непосредственное размозжение спинного мозга, сколько возникающие дисциркуляторные нарушения в нем. Такие нарушения особенно значительны при патологических воздействиях на радикуломедуллярную артерию Адамкевича на уровне нижнегрудных сегментов (ишемия спинного мозга при грыже диска вследствие компрессии экстрамедуллярного сосуда или передней спиналь-ной артерии). В пользу ишемического характера процесса говорит несовпадение уровня грыжи и поражения спинного мозга, нередкое инсультообразное развитие синдрома, наличие общего атеросклероза, изменений в венозных сосу- дах, повышения коагулирующих свойств крови и пр. Пытаются выделять и симптомы спинально-корешковой компрессии при сопутствующем асептическом арахноидите в связи с травмой или аутоиммунными нарушениями (Lombardi G., Passerini A., 1969; Загородный П.И., Загородный А.П., 1980). При грыжах торакальных дисков, равно как и при синостозах позвонков, кифосколиозах, спондилопа-тиях, возникающая ишемия в нижней половине спинного мозга может протекать остро и хронически. Имеются варианты с коротким и с более продолжительным периодом течения заболевания (Cossa P. et al., 1959; Garcin R. et al., 1959; Давиденков С.Н., Шамова Г.В., 1962; Богородинский Д.К. и со-авт., 1962, 1967, 1973; БротманМ.К., 1964, 1965; Герман Д.Г., 1968, 1972; Коломейцева Н.П. и соавт., 1967; Штульман Д. Г., 1970; Шакуров Р.Ш., 1974). Морфологическая картина спинального инсульта с коротким периодом течения обнаруживает черты острой ишемии: микрогеморрагии, паралитическое расширение сосудов, эозинофильную дегенерацию клеток, резко выраженный отек и слабую глиосоединительную реакцию. При более длительном течении (месяцы) в спинном мозгу уже не находят геморрагии, а в некротической зоне обнаруживают признаки глиосоединительной рубцовой реакции, а также лим-фоидные очаги, исходящие из маргинального слоя и из оболочек. Сосуды в результате пролиферации элементов адвен-тиции и интимы суживаются вследствие утолщения их стенок. В их просвете находятся тромбы различного калибра. Все эти нарушения обнаруживают и в артерии Адамкевича. На определенном протяжении она бывает запустевшей. В отдельных случаях при явной патогенетической роли данной артерии она оказывается не затромбированной — ишемия возникает, видимо, из-за раздражения ее симпатического сплетения диском или костными разрастаниями (Герман Д.Г., 1972) или функциональной недостаточности медуллярных сосудов и анастомозов (Piscol К., Remagen W., 1970). Ишемические очаги занимают то широкую зону нижнего отдела спинного мозга, то критическую зону «дальних полей орошения» Т3-Т4 и на уровне медуллярного конуса. Параплегия в зависимости от степени ишемии может быть вялой или спастической. Выпадение поверхностной чувствительности при сохранности глубокой (существенный элемент синдрома Преображенского) бывает обычно с уровня Т4 и ниже по проводниковому типу, реже — по сегментарному. Наблюдается и вариант полного поперечного поражения спинного мозга с выпадением всех видов чувствительности. Такое поражение и задних отделов спинного мозга объясняют вовлечением не только передней спиналь-ной артерии, но и задних ветвей корешковых артерий, не являющихся рудиментарными у данного субъекта (Богородинский Д. К., Скоромец А.А., 1973). Наши соображения об условиях ишемии спинного мозга при остеохондрозе (1963) приведены при описании шейного заднестолбового синдрома: ишемия наступает тогда, когда нарушается кровообращение как в экстраспинальных артериях, так и в спиналь-ных при выключении всех коллатералей. Сфинктерные расстройства, а иногда и появление пролежней завершают клиническую картину в ее тяжелом варианте. При неглубокой степени ишемии расстройство кровообращения может быть и преходящим. Распадом мозговой ткани объясняют нередкое повышение РОЭ и повышенное содержание белка в ликворе, осо- Глава VI. Грудные вертеброгенные синдромы
бенно в раннем периоде, когда имеются микрогеморрагии. Если в первые 5-10 дней не наступает летальный исход, начинается регресс симптомов, степень которого определяется в первую очередь массивностью патологического очага. В развитии дисциркуляторной миелопатии играют роль не размозжение мозга грыжей или костными разрастаниями, или желтой связкой, особенно при узком позвоночном канале, а воздействие тех же факторов на вены и артерии: радикуломедуллярную, передние или задние корешковые. Особенно угрожаемы нижнегрудные отделы, где располагается артерия Адамкевича, или Tiv-v, TVi-vib где часто проходит верхняя дополнительная корешковая артерия. Сосуды могут подвергаться сдавлению костно-хрящевыми структурами тогда, когда сам спинной мозг еще не деформирован — отсюда и диссоциация между, рентгенологической и клинической картинами (Brain W., 1954; Попелян-ский Я.Ю., 1963,1964; Пинчук В.К., Сидорова Т.В., 1968и др.). Важным фактором изменения сосудов является их вовлечение в оболочечный спаечный процесс. Об этом говорят результаты как морфологических (Jellinger К., 1970; Са-жин А.Ф., Жарков В.М., 1972; Герман Д.Г., 1972; Богородин-скийД.К., Скоромец А.А., 1973 и др.), так и рентгеноконтра-стных изотопных исследований (Герман Д. Г., 1973; Прохор-ский A.M., Якимов В.П., 1973; Семенова-Тян-Шанская В.В., Свиридова Т.Г., Тинтюк К.С., 1981 и др.). Мало изучены ре-флекторно-дисгемические торакальные спинальные синдромы. Хронические гипоксические спинальные расстройства, в отличие от острых состояний — инсультов, не заканчиваются размягчением. В экстравертебральных сосудах находят атероматозные бляшки, утолщение интимы, стеноз, а в спи-нальных — гиалиноз, фиброз, артериосклероз, иногда с тромбированием. Это приводит к уменьшению количества ганглиозных клеток, нервных волокон и дегенерации и атрофии оставшихся нейронов. Они сморщены, имеют штопорообразный вид, их дендриты утолщены (Са-жин А.Ф., Жарков В.М., 1972). Особенно страдают аксиальная зона передних рогов, кровоснабжаемых концевыми ветвями центральной артерии (см. рис. 5.26), а также плохо переносящие гипоксию толстые пирамидные волокна, крово-снабжаемые ветвями передней спинальной артерии. На грудном уровне капиллярная сеть передних рогов менее густая, чем на других. На месте погибших клеток находят скопления липофусцина, периваскулярно — амилоидные и зернистые шары. Глиозная реакция выражена обычно слабо. Оболочки спинного мозга утолщены. Хронические расстройства спинального кровообращения начинаются чаще всего с ощущения онемения, слабости или скованности в одной или обеих ногах, реже — с болей в груди или животе или со сфинктерных расстройств. Медленно, иногда с колебаниями, с преходящими нарушениями формируются картины, оценивающиеся как синдромы бокового амиотрофического склероза, псевдотумороз-ный, Преображенского (при одноочаговости поражения) или «поперечного миелита». Реже наблюдаются картины, сходные с рассеянным склерозом, сирингомиелией. Неоднократно описывались «реперкуссионные» (на отдалении) сенсорные и вегетативные нарушения вследствие поражения боковых рогов и ретикулярной формации спинного мозга (Garcin R. et al., 1962; Грашенков Н.И., 1946; Шарапов Б.И., 1959; Угрюмое В.М., 1961 и др.). Все эти проявления не всегда сочетаются с выраженными корешковыми и вер-тебральными синдромами, которые могут предшествовать спинальным. Иногда прогредиентное, толчкообразное течение продолжается годами. Неоднократно предлагались клинические посиндро-мальные классификации расстройств спинального кровообращения. При этом в качестве критерия брались то сходные заболевания (боковой амиотрофический склероз, си-рингомиелия и пр.), то поражение определенных систем (синдромы атрофические, спастические с диссоциированными расстройствами чувствительности, с поражением сфинктеров и пр.). Все эти классификации применимы на практике, особенно в экспертной работе. В целях учета патогенетической основы и локализации очага по длиннику и поперечнику спинного мозга классифицируют ишемии по распространенности поражения нижней половины спинного мозга, его конуса, эпиконуса: выделяют вентральные, переднероговые, дорзальные и Броун-Секаровские синдромы. При тесном участии атеросклеротического процесса, чаще у лиц пожилого возраста, торакальные миелопатические нарушения сочетаются с ишемическими церебральными расстройствами — вертеброгенными энцефаломиелопатия-ми (Боголепов Н.Н., 1966; Шакуров Р.Ш., 1974; Антонов И.П., Гиткина Л.С., Вировлянская О.П., 1981). В таких случаях дебют заболевания может проявляться церебральными нарушениями, что для грудной миелопатии все же малохарактерно, спинальными или, редко, комбинированными. При диагностике спинальных синдромов торакального уровня следует помнить о возможности варикоза эпиду-ральных вен (Hackel W., 1929; Раздольский И.Я., 1929; SerflingH., Parnitzke К., 1958; Бротман М.К., 1964). Учет влияния позы, длительного положения стоя, улучшения при движениях тела и, наконец, результатов веноспондилогра-фии позволяет установить истинную природу заболевания. По характеру течения выделяют в общей сложности три типа эволюции неврологических нарушений при грыжах диска грудного отдела позвоночника: а) течение острое или подострое (обычно у молодых людей и после макротравмы или резкого физического перенапряжения); б) течение ре-миттирующее и в) течение хроническое (чаще у пожилых людей и без каких-либо указаний на травму). Псевдотумо-розное хроническое течение наблюдается и после травмы, спустя некоторый светлый промежуток после нее (Ир-герИ.М., Штулъман Д.Р., 1965; SeebergA., 1970). 6.2.3. Синдромы компрессии корешков и межреберных нервов Как уже упоминалось, межреберные нервы, в силу их интимной близости к капсулам суставов ребер, могут подвергаться компрессии и другим видам поражения при патологии указанных суставов и их капсул. Это касается капсулы сустава головки ребра. Сустав бугорка ребра непосредственной топической связи с межреберным нервом не имеет. Щель сустава бугорка ребра находится позади ребра, а нерв — впереди него (рис. 6.8). Следовательно, если имеется картина межреберной невропатии, можно допустить воздействие капсулы сустава головки ребра, но отнюдь не сустава бугорка ребра. По мнению M.Lange (1936) и W.Kunert (1956), в грудном отделе, где спондилографически часто на- Ортопедическая неврология. Синдромология
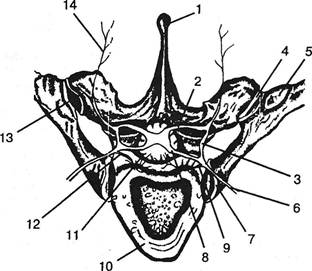
Рис. 6.8. Костные, суставные и нервные элементы на уровне одного грудного спинального сегмента (схема): 1 — остистый отросток; 2 — задний корешок; 3 — спинальный ганглий; 4 — щель сустава бугорка ребра; 5 — бугорок ребра; 6 — межреберный нерв; 7 — щель сустава головки ребра; 8 — передний корешок; 9 и 12 — синуверте-бральный нерв Люшка; 10 — тело позвонка; 11 — твердая мозговая оболочка; 13 — ветвь межреберного нерва к капсуле бугорка ребра; 14 — задняя ветвь грудного нерва. блюдается зияние щели межпозвонковых суставов, реален механизм травматизации корешка вследствие растяжения капсул, но не менее реален и механизм подвывиха в этих суставах, что было доказано экспериментально В.В.Гонгальским (1995). Можно допустить и воздействие со стороны измененной передней поперечно-реберной связки, расположенной позади межреберного нерва. Корешковые компрессии в области межпозвонковых дисков часто сочетаются со спинальными очагами компрессии или гипоксии. Соответственно сочетанными бывают и клинические проявления. После физического напряжения или продолжительного пребывания в одном положении, нередко ночью в силу исчезновения миофиксации позвоночника появляются то острые, то стягивающие по дерматомам, как поясом, боли, то ощущение «удара по спине», «схватывания клещами», то жгучие боли, особенно если они локализуются между лопатками, и ощущение онемения в ногах. Боли усиливаются при кашле, поворотах. Некоторые авторы, как, например, D.Tovi и R.Strang (1960), отмечали парестезии у 70% больных. Иногда они носят характер «сагиттальных» или «транс-верзальных» в грудной клетке и в верхних отделах живота. Явления выпадения чувствительности соответствуют определенному дерматому или, как отметил J.Young (1946), части дерматома. В 17% встречается картина межреберной ней-ропатии без спинальных расстройств. Это явления раздражения с нестойкими тупыми болями, с неопределенной зоной гиперестезии. Все сухожильные и периостальные рефлексы обычно остаются сохранными. Зона корешковых болей или парестезии и в некоторой степени склеротомных болей, распространяющихся от рецепторов оболочек спинного мозга или фиброзных образований позвоночника, определяется, естественно, уровнем поражения. Опоясывающие корешковые боли при грыжах верхне- и среднегрудно- го отдела больные локализуют в грудной клетке. Подобные же боли при грыжах нижнегрудного отдела распространяются на область живота и паха. Термин «межреберная невральгия» является некорректным ни для данного компрессионного, ни для любых других болевых проявлений в области грудной клетки. Эпилепти-формный по своей симптоматике и реакции на противо-эпилептическое лечение синдром, близкий к невральгии, в области грудной клетки встречался иногда лишь в после-герпетическом периоде. Остановимся на тех клинических проявлениях, которые недостаточно обоснованно, как нам представляется, описывают как корешковые. Это касается прежде всего так называемого синдрома грудо-поясничного перехода. Позвонок ТХц является частью шарнирного сустава, в котором возможны боковые наклоны, сгибание и разгибание. На уровне Txii-Lj в повседневной жизни совершаются вращательные движения, которые выше этого уровня невозможны в таком объеме из-за реберного каркаса, а ниже — за счет неприспособленных к этому межпозвонковых суставов. Нагрузка на сустав особенно значительна при вращательном движении туловища, находящегося в состоянии разгибания. Все эти суждения R.Maigne (1981, 1986), предложившего даже назвать проявления патологии данного ПДС синдромом грудо-поясничного перехода, весьма важны для оценки эффективности деблокирования и в диагностике. Это касается описываемой автором болезненности одного-двух остистых отростков в момент прямого и бокового давления на них, скользящего нажатия на паравертебральные зоны и латеральные — на гребень подвздошной кости, а также лобковую кость (псевдовисцеральные боли). Болезненна и утолщенная у этих пациентов кожа в зоне дерматомов Txi-L[ при прокатывании ее между пальцами врача. Что же касается трактовки этих проявлений как якобы корешковых, то вопрос остается спорным, по крайней мере для большей части наблюдений. Во-первых, этот «синдром», наблюдавшийся автором у футболистов, легко устраняется после двух-трех манипуляций на грудо-поясничном переходе, что трудно объяснимо при органическом поражении корешка Lj. Зона Txn-Li — зона наибольших изменений при спондилоэпифи-зарной дисплазии. Во-вторых, сам автор признает, что у описанных пациентов имеет место «целлюло-тендо-миальгиче-ский синдром», «тендинит» аддукторов бедра. Другими словами, речь идет о рефлекторно формируемом нейродистро-фическом поражении. Оно поддерживается как источником склеротомных болей в позвоночнике, так и состоянием перегружаемых у спортсменов указанных брадитрофных зон в области тазового пояса. В случаях, когда имеет место болезненность в зоне иннервации кожных ветвей подвздошно-пахового нерва и, судя по описанию автора, в зоне анастомозов с кожными ветвями семенного наружного нерва — в зоне распространения п. abdominogenitalis, коже мошонки или большой губы и верхне-внутренних отделов бедра, это могут быть и проявления компрессии корешков Ti2, L|. Однако такой диагноз может считаться обоснованным в случае установления хотя бы негрубых и более или менее устойчивых клинических и электрофизиологических проявлений корешкового выпадения. Мы встречали такие проявления, но не при блокированных грудо-поясничных суставах, а при объемных процессах — грыжевых или опухолевых в позвоночном канале данной локализации. Глава VI. Грудные вертеброгенные синдромы 343 Сказанное относится и к подобным проявлениям в сред-негрудных сегментах, которые были обозначены как notalgia paraesthetica (PleetA. etal., 1978; Huguenin F., 1987). Это относится и к дыхательным нарушениям при патологии грудной клетки, которые D.Davis (1957) без достаточного основания связывает с корешковой патологией. Поражением якобы корешков этот автор объяснял и псевдокоронарные приступы. Локализуясь часто в спине, в зоне передней аксилярной линии, распространяясь на переднюю грудную стенку, боль может усиливаться при кашле и натуживании. Корешковая природа боли, по мнению автора, подтверждается обезболивающим эффектом растяжения позвоночника и в особенности тем, что она воспроизводится давлением на остистые отростки Тц-Туп. Следует, однако, учесть, что появление боли при раздражении зоны остистых отростков вовсе не доказывает ее корешковую природу. Раздражение возникает при этом в рецепторах межостистых связок и других соединительнотканных образований. Именно с такого раздражения данной зоны и было начато изучение склеротомных — некорешковых болей (Kellgren J., 1939; Inman V., Sounders J., 1944). К тому же боли, описываемые D.Davis, «гложущие», тупые, т.е. менее всего корешковые. Однако верификации соответствующих синдромов в этих работах, выполненных хирургами, не бьшо: при отсутствии более убедительных клинических данных нельзя считать доказанной корешковую природу описанных расстройств. На представленных же миелограммах одного больного степень протрузии дисков не столь велика, чтобы объяснить компрессию корешка. К тому же были вовлечены уровни Txi-xn и Тхц-Li: трудно представить связь корешковой патологии данного уровня с болями в области сердца. То же относится к лицам с болями в подреберье, с картиной холецистопатии. В приведенном автором примере нет доказательств корешкового характера патологии. Речь идет о больной с болями в правом подреберье. В пользу поражения корешков могла бы говорить гипоестезия. Однако последняя захватывает 6 дермато-мов, тогда как эпидурограмма указывает на протрузию одного лишь XI диска. Остальная описанная симптоматика не имеет топической корешковой значимости. При явных Т4 и Т5 корешковых болях при варицеллезном вирусном ганглионите описывались даже сопутствующие электрокардиографические сдвиги, предложен термин зос-терной кардиопатии. Однако боли не похожи здесь на сердечные. При данной форме — herpes zoster боли, хотя и мучительные, но постоянные, жгучие, локализуются больными в коже. Даже до высыпаний подобные боли могут подавать повод расценивать их как сердечные лишь при незнакомстве с истинной картиной основного заболевания (Pastinski J., KennediJ., 1963; SieringA., 1965; Кононяченко В.А., 1969). При дифференциальном диагнозе торакальгий в тех случаях, когда больной жалуется на боли в задне-верхних отделах туловища при одновременной крыловидности лопатки, вертеброневролог, во-первых, должен исключить наследственные амиотрофии Эрба, Давиденкова. В этих случаях амиотрофий и парезы не ограничиваются мышцами лопатки, они прогредиентны, приурочены к молодому возрасту и редко сопровождаются болями. Кроме наследственных амиотрофий следует иметь в виду выраженную крыловид-ность лопатки в сочетании с непрогредиентной аплазией или гипоплазией местных мышечных групп и другими аномалиями: с врожденным мышечным хрустом (щелканием), иногда в сочетании с синостозом ребер. Сюда относится и болезнь Шпренгеля — врожденное высокое стояние лопатки. Из приобретенных заболеваний крыловидность лопатки встречается при полиомиелите. При нем, кроме всего прочего, слабость мышц лопатки, в отличие от наследственной, не прогредиентна. Наиболее часто встречается описанный выше лопаточно-реберный синдром — «лопаточный хруст». К известным неопластическим процессам типа хондром, сарком следует приобщить менее известные экзостозы передней поверхности лопатки, чаще у ее позвоночного края (Rinaldi Е., 1966; Deffabiani F., Cataneo L., 1969). Вследствие формирования экзостозов в период роста скелета высокая фиксация лопатки регистрируется в молодом возрасте. Вокруг свободного конца экзостоза у некоторых больных образуется серозная сумка. При движениях в плечевом суставе всегда слышен щелчок. О корешковых висцеральных расстройствах можно думать при вовлечении сегментов Т5-Т10, где боковые рога дают начало корешкам, формирующим чревные нервы. Компрессия соответствующих корешков может сопровождаться висцеральными нарушениями (Tove J., 1951; Tovi D., Strang R., 1969; Иргер KM., Штульман Д.Р., 1965). Неоднократно регистрировались ошибочные направления пациента в больницу по поводу «острого аппендицита», «почечной колики» (Дарбаидзе Н.Ш., 1969; Герман Д.Г., 1972). Проводились даже лапаротомии по поводу имевшейся картины «острого живота» или вскрытия перикарда (Kroll F., Reiss E., 1951; Epstein J.A., 1954; Берлянд Н.С. и соавт., 1964; Юмашев Г.С., Фурман М.Е., 1972; SeebergA., 1970). Подобные наблюдения делались в отношении не только корешковых, но и спинальных поражений опухолевой и другой этиологии (Бротман М.К., 1948; Пеньковой К.И., Гурова Е.П., 1978). Указывают на боли в области сердца при поражении корешков Т3-Т4 дистрофическим процессом соответствующих позвоночных сегментов (Пеньковой К.И., Гурова Е.Г., 1978). Выше уже упоминалось наблюдение — появление экстраси-столии во время откусывания дужки позвонка. На догоспитальном этапе гипердиагностика коронарной патологии имеет место ориентировочно в 97% (данные центра скорой помощи Цинциннатского университета — Rouan G. W. et al, 1987; по данным из Новокузнецка — это 81%). Вот довольно типичный пример имитации затяжной стенокардии из практики клинициста-терапевта (проф. Гордона И.Б., 1987). У мужчины 35 лет без видимой причины появились загрудинные боли с иррадиацией в левую руку. Выяснилось, что они усиливались при сотрясении тела во время езды в автобусе, при быстром спуске по лестнице, резких движениях в шейном отделе, при ходьбе, когда наступал на левую ногу. Слева обнаружены: слабо выраженный синдром Горнера, незначительная гипоальгезия в верхнеквадрантной зоне. На ЭКГ — высокий остроконечный зубец Т в грудных отведениях. Он интерпретировался врачами как ишемический, что определило ошибочный диагноз затяжной стенокардии. Поскольку отмеченные выше особенности провоцирования болей во время предыдущей госпитализации больного выяснены не были, его выписали с диагнозом ишемической болезни сердца. При обследовании в клинике установлен диагноз шейного остеохондроза с синдромом позвоночной артерии слева и кардиальгией, имитировавшей затяжную стенокар- 344 Ортопедическая неврология. Синдромология Таблица 6.1 Дифференциально-диагностические признаки кардиоишемических и истинно вертеброгенных болей в области сердца
дию. Патогенетическая терапия шейной патологии оказала благоприятное влияние на кардиальгию, а затем и на картину ЭКГ, изменения которой были не ишемической, а нейродистрофической природы. Не менее огорчительными и зачастую весьма опасными являются тенденции гипердиагностики вертеброгении и недооценки истинной коронарной патологии. По данным И.Г.Аллилуева и соавт. (1985), такая недооценка имеет место у 23% больных ишемической болезнью сердца и у 30% лиц с предынфарктной стенокардией. Сами по себе вертеб-роневрологические и спондилографические признаки остеохондроза не исключают жизненно опасной ишемии сердечной мышцы. Дифференциально-диагностические критерии были приведены выше при описании псевдокардиальгий, синдрома передней грудной стенки. Были указаны критерии выделения вертеброгенного и кардиогенного компонентов синдрома. Эти критерии, по мнению O.Bergsman и M.Eder (1982), могут быть представлены следующим образом (табл. 6.1). Дифференциальный диагноз вертеброгенных и висцеральных торакальгий, обусловленных поражением других органов грудной клетки, проводится на основании традиционных признаков патологии этих органов (Богоявленский В.Ф. и соавт., 1982; Аллилуев И.Г. и соавт., 1985). При хронических заболеваниях плевры (сморщивание, спайки, хронические гнойные и туберкулезные процессы или опухоли) боль, как и при вертебральных процессах, не всегда зависит от дыхания, локальна. Если не вовлечены бронхи или легкие, боль не сопровождается выделением мокроты (вертеброкостальная боль усиливается при повороте туловища, особенно в больную сторону). При поражении париетальной плевры боль чаще ощущается в нижнебоковых отделах грудной клетки, усиливается при глубоком вдохе, кашле. При вовлечении пристеночной плевры боль отдает в лопатку, надплечье с напряжением болезненной большой грудной мышцы (симптом Штернберга) или трапециевидной мышцы (симптом Потенжера). Поражение диафрагмальной плевры характеризуется отдачей боли в зону нижних ребер, реберной дуги, у некоторых — в надплечье или живот, со рвотой, иногда болью при глотании. При сухом плеврите не всегда выражены аускультативные и перкуторные признаки. Если, наряду с вертебральными нарушениями, выявляется шум трения плевры, не синхронный с сердечными сокращениями, а рентгеноскопически отмечается некоторое отставание соответствующей половины грудной клетки при дыхании, следует учесть возможное сочетание висцерального и вертебрального процессов. Вертеброгении нередко становятся причиной канцерофобии. Все же, если больной жалуется на глубинную сверлящую боль в грудной клетке, чувство стеснения в груди, следует учитывать возможность рака легкого и не спешить с переоценкой спондилографических данных. Также боли, не поддающиеся действию обезболивающих средств, могут предшествовать другим клиническим проявлениям грозного заболевания. При туберкулезном лимфадените боль зачастую ощущается в межлопаточной области с довольно широкой ее иррадиацией. Дифференциальный диагноз с поражением пищевода основывается на дисфагии, на локализации продолжительных болей за грудиной. При поражении нижних отделов и пищевода, при диафрагмальной грыже в области пищеводного отверстия боли усиливаются в положении больного лежа, появляется отрыжка. Диагноз подтверждается рентгено- и эндоскопическими данными. Связь висцерального синдрома с остеохондрозом определяется по его выраженности в условиях статико-динами-ческих нагрузок. Если висцеральные боли усиливаются при изменении положения, резких движениях, с болями в позвоночнике, конечностях или голове, при пальпации типичных позвоночных точек, можно заподозрить их связь с остеохондрозом. Нейроортопедические (включая рентгенологические, нейрофизиологические) исследования должны подтвердить или отвергнуть эту связь. С другой стороны, висцеральная патология может считаться актуальной в отношении болей в позвоночнике, если последние усиливаются синхронно с ухудшением состояния пораженного внутреннего органа, если они остаются и в покое в положении Глава VI. Грудные вертеброгенные синдромы
больного на щите. Трудность при этом заключается в том, что и субсенсорная импульсация из больного внутреннего органа может оказаться важным фактором усиления вертеб-рогенных болей. Некоторым диагностическим подспорьем в определении висцерального очага импульсации является их «сигнальная функция тревоги и пробуждения» (DitmarF., 1949) — проекционные феномены в области позвоночника. Соответствующие болезненные «соединительнотканные точки», так называемые максимальные точки J.Mackezie (1911), рекомендуют вьювлять путем «штриховой пальпации» (Kressin W., 1966) (см. главу о методике исследования). Ликворологическая характеристика вертеброгенной патологии требует учета следующего обстоятельства. Грыжи грудных, как и других, дисков — это не опухоль, «забивающая» своей массой весь поперечник спинномозгового канала: по бокам от плотных костных разрастаний или грыжевой массы диска остаются свободными пути сообщения ликво-ра под и над зоной компрессии. Поэтому показатели его состава, равно как и данные ликвородинамических проб Стуккея и Квекенштедта, часто остаются нормальными (Logue V., 1952;СарахунянВ.О., 1955; RetterR., 1956; Garcin R. etal, 1959; Шульман Х.М., 1962; ArseniC, Nash F., 1963; Дус-муратов М.Д., 1972; Юмашев Г.С., Фурман М.Е., 1973; SeebergA., 1975). Наряду с этим встречаются случаи с положительными показателями манометрических проб и грубыми изменениями состава жидкости по типу белково-клеточ-ной диссоциации — до 0,6-2,64% белка (Liedberg N., 1942; Love J., KiefferE., 1952; ArseniC, Nash F., 1963). Имеется описание больного с полным блоком при пробе Квекенштедта и с 26% белка, 7 клетками в ксантохромном ликворе (Ир-гер ИМ., Штульман Д.Р., 1965). Это был больной 37 лет, у которого слабость стала нарастать через 3 месяца после травмы. Большой грыжевой узел (1x2 см) оказался мягким, заполняющим большую часть пространства позвоночного канала. В данном, как и в других, наблюдении оценка застойных ликворных явлений должна проводиться с учетом возможных оболочечных спаек, особенно при наличии в анамнезе позвоночной травмы. Со стороны крови, включая и состав электролитов, существенных изменений при торакальныхдисковых грыжах не отмечали, если не считать данных И.М.Маджидова и Д.М.Дусмуратова (1982) о гипер-холестеринемии у 65% обследованных. Дата добавления: 2015-01-18 | Просмотры: 1312 | Нарушение авторских прав |