 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
С опухолями и другими «объемными» процессами в нервной системеСведения по дифференциальному диагнозу грыжи диска (со сдавлением конского хвоста) с опухолями спинного мозга и его корешков можно почерпнуть из ряда источников (Kocher Т., 1896; Midleton Y., Teacher J., 1911; Гарибджаи-ли ГА. с соавт., 1934; Kuhlendahl Н., Hensell V., 1953, 1953; ТагерИ.Л., 1949; Шамбуров Д.А., 1954;Cavez, 1958; Хондкарь-ян О.А., Овечкин Р.В., 1958; Коханчикова А.А., 1959; Губер-ГрицД.С, 1960;СараджишвилиП.М., 1960;GodlewskiS., 1961; Кенц В.В. с соавт., 1961; Reisner Y., Kunerth L., 1962; Love J., Rivers V., 1962; Оглезнев К.Я., 1964; Шустин В.А., 1966; Брот-манМ.К., 1969;АссЯ.К., 1971; Михеев В.В. с соавт., 1972; Бо-городинский Д.К., 1972; Богородинский Д.К. с соавт., 1975; Kaminki S. и др., 1978; Schliack H., 1988 и др.). Для дифференциального диагноза компрессионных корешковых нарушений и невриномы или другой опухоли следует учесть главное: при опухоли проявления не ограничиваются монорадикулярной симптоматикой, редко имеет место выраженный вертебральный синдром. Этот дифференциально-диагностический критерий теряет свою значимость при опухолях позвоночника. Хрестоматийные представления о патогномоничности ряда симптомов для опухолей конского хвоста оказались во многом поколебленными в связи с тем, что подобные же симптомы встречаются и при дискогенной компрессии конского хвоста. Начало с корешковых симптомов отмечается при обоих заболеваниях, но и начало с люмбальгии встречается как при опухолях конского хвоста (в 55%), так и при грыжах дисков (в 74% — Бротман М.К., Бродский Ю.С., 1969). Правда, при опухоли стадия люмбальгии продолжается не дольше 0,5-1 года, при остеохондрозе — до 10-15 лет. Провоцирующую роль травмы, которую J.Cohen и А.Кар1ап (1943) приурочивают преимущественно к грыжам дисков, мы констатировали и при опухолях. Ремиссии характерны для грыжи диска, но встречаются и при опухолях (Хондкариан О.А., 1959) и весьма характерны для интравертебральных кист, особенно тератомных (Hoefnagel D. el ai, 1962). Внезапное инсультообразное усиление болевых симптомов и явлений выпадения (из-за острой травмы корешков конского хвоста вследствие перемещения пульпозного ядра или секвестра) более характерно для грыжи диска, чем для опухоли. Коленно-локтевое положение встречается при обоих заболеваниях. Приуроченность болей к ночному времени не является прерогативой опухоли. Что же касается болей положения (усиления их в горизонтальном положении), то они действительно характерны для опухолей конского хвоста и почти не встречаются при грыжах диска. Медленно прогрессирующие и часто достигающие больших размеров опухоли обусловливают быстрый переход односторонних болей в двухсторонние, быстро вовлекаются и более высокие корешки. Компактные же, малоподвижные и зачастую не увеличивающиеся грыжи диска часто обусловливают развитие вначале стереотипного моно- или бирадикулярного одностороннего синдрома. Позже, особенно при развитии «гантельных» грыж, присоединяется корешковая симптоматика и в другой ноге. Вовлечение более высоких уровней встречается за счет развития миелопатии. Сфинктерные нарушения встречаются реже и на более поздних этапах, чем при опухолях конского хвоста. Более существенными бывают ликворные симптомы: обнаружение высокого содержания белка при опухолях вплоть до синдрома Нонне-Фруэна (ксантохромия и выпадение желатинообразного сгустка при пункции ниже уровня компрессии (Злотник Э.И., 1960; Бротман М.К., 1966; ErbacherS., 1970; Паймре Р.И., 1973 и др.). Мы придаем важное значение характерным мышечно-тоническим проявлениям моносегментарного дискогенного поражения в отличие от менее стереотипного и, как правило, менее выраженного вертебрального синдрома при опухолях. Не любой признак выпадения функции корешка Si говорит о его повреждении грыжей диска. И у больных с опухолью конского хвоста больные часто не могут ходить на носках (как при поражении корешка Si) из-за большей ранимости волокон корешков конского хвоста для малоберцового нерва. Интересно, что так не бывает при амиотрофии Шарко-Мари 1 типа — больные лучше ходят на носках, чем на пятках (Bourgue P.R., Dyck P.J., 1990). При всей информативности КТ и MP-томографии могут возникать проблемы сочетанных и других поражений, при которых спондилография и клинический анализ сохраняют важное место в диагностическом процессе. Спондилографические данные о поражении корней дужек с локальным расширением фронтального диаметра позвоночного канала (симптом Эльсберга-Дайка) с несомненностью говорят об опухолевом характере процесса. Информативны, естественно, деструктивные изменения в любых других структурах позвонка. Важные дифференциально-диагностические сведения предоставляет обычно контрастная миелография. Когда невринома поражает корешок L4 или L5, заболевание может долго протекать как монорадикулярное, подобно дискогенному. Дифференциальному диагнозу при неврино-ме может способствовать увеличение межпозвонкового отверстия, отсутствие локальных моносегментарных вертеб-ральных мышечно-тонических симптомов, что проявляется и на рентгенограммах с функциональными пробами. Клиническую картину, сходную с проявлениями грыжи диска, как утверждают A.L.Agnoli et al. (1977), могут дать ангиомы в области конского хвоста. В некоторых случаях следует учитывать сочетание развития опухоли позвоночника или корешков у пациента с несомненно предшествовавшими симптомами грыжи диска (Бротман М. К., 1975; SchramJ, Umbach W., 1977). К синдрому компрессии корешка L5 или Si присоединяется каудоме-дуллярный синдром с полирадикулярными расстройствами, тазовыми нарушениями и с грубой (до 13%) белково-клеточной диссоциацией. Приводим пример нашей диагностической ошибки при подобной ситуации. Больной Т., 47 лет, экономист, обратился 29.06.1977 г. по поводу невыносимых мозжащих болей, начавшихся еще за 5 лет до нашего осмотра. Они испытывались в левой ягодице, отдавали в икру, беспокоили лишь по ночам и исчезали при движениях. Физиотерапевтические средства не помогали. Через год (Минск, нейрохирургическое отделение) в ликворе небольшая белково-клеточная диссоциация, а пневмомиело-графия не выявила четкой местной патологии. Был диагностирован арахноидит. Ремиссия в течение 3 лет, до 1976 г., после чего — повторение прежних жалоб, а также легкая за- 376 Ортопедическая неврология. Этиология, патогенез, диагностика, лечение держка мочи. Пароксизмы стали появляться и в дневные часы, на этот раз при движениях, из-за чего боялся шелохнуться в постели. Присоединились чувство зябкости в правой ноге и боль в правом паху (паховая грыжа). В ликворе (спинномозговой прокол на уровне U\\-n) — белково-клеточная диссоциация, белка 0,88%. Нижнепоясничный отдел неподвижен во фронтальной плоскости. Наклон торса вперед ограничен: при попытке совершить его больше чем на 25° появляется резкая боль в крестце справа, как и при вызывании симптома Ласега (30°). Многораздельная мышца выключается после наклона на 25°, слева — после 30°. Четкая гипотрофия правой икроножной мышцы. Рефлексы на ногах оживлены, менее всего — левый ахиллов. Болезненна только зона сустава Lv-Si справа. Правая стопа теплее левой. На рентгенограммах: увеличение пояснично-крестцового угла, диск Lv-Si достаточно высок, но двугорбый; на этом же уровне «симптом распорки» — сближение поперечного отростка Ц/ и крыла крестца слева. Правый нижний отросток заметно шире, чем слева. Симптома Эльсберга-Дайка нет. Первоначальный диагноз склонялся в пользу правосторонней парамедианной грыжи диска Lv-Si с периартрозом l_v-S| справа и с компрессией корешка Si справа и выпадением секвестра. Ряд нетипичных особенностей клинической картины и течения, как казалось, не должны склонять диагностическую мысль в пользу опухоли: наличие трехлетней ремиссии, четкий вертебральный синдром, слабая выраженность бел-ково-клеточной диссоциации и явлений корешкового выпадения чувствительности при столь мучительных болях. Последняя диссоциация казалась объяснимой за счет фиксированной вертебральной позы, защищающей сдавленный корешок (тогда как для деструктивного воздействия растущей опухоли защитная поза отнюдь не помеха). Выраженность и упорство болей могли быть объяснимы грыжевым секвестром. Локализация болей на уровне Ly-Si, отдача их в зону гипотро-фичной икроножной мышцы говорили, как казалось, в пользу столь частой при остеохондрозе компрессии корешка Si. Когда, однако, боли все усиливались, не оставляя больного ни днем, ни ночью, а все обезболивающие средства и щадящий режим остались безрезультатными, стало ясно, что речь идет о прогрессирующем внутрипозвоночном процессе. Повторное обследование и ляминэктомия в том же нейрохирургическом учреждении обнаружили невриному L3 справа. Болевые и другие проявления Lv-S|, как оказалось, были лишь сопутствующими. Недостаточно учтенным и склонившим к ошибке оказалось следующее. Боли ночные. И с самого начала в ягодичной области, а не в пояснице, притом боли явно вегетативного характера (видимо, за счет воздействия на корешки выше L2 с их белыми соединительными ветвями). Отсюда столь нехарактерное преобладание болей в покое, а не при движениях. Ремиссии, как упоминалось, хотя и не часто, но все же встречаются и при опухоли, а повторные боли локализовались в ягодице и ноге. При отсутствии к тому же ишиальгического сколиоза эти боли говорили больше за первичную радикулярную, чем за ком-прессионно-радикулярную патологию. Присоединение сфинктерных расстройств было бы естественно при грыже диска в случае срединной и высокой локализации дисковой патологии, а не при грыже диска Lv-S| с односторонней симптоматикой. Эта грыжа, следовательно, была клинически малоактуальной. На основании одних лишь клинических данных, без специальной контрастной миелорадикулографии или компьютерной томографии трудно диагностировать аномальные «объемные» структуры в области конского хвоста. Так, A.Agnoli et al. (1977) на 3000 операций отметили: в 19% — аномальное развитие эпидуральных вен, в 11% — увеличение дурального мешка в два раза (мегакауда), в 6% — увеличение корешковой манжетки (дивертикул, киста), в 1% — аномалию отхождения корешка, удвоение со слиянием лишь в зоне вхождения в межпозвонковое отверстие. Более чем у трети не оказалось ожидаемой опухоли. ЯМР устраняет эти трудности лишь частично. Особенно ответственным подчас оказывается дифференциальный диагноз вертеброгенного синдрома позвоночной артерии, который протекает, как известно, с целым рядом церебральных симптомов. Анализируя значительное число историй болезни по синдрому позвоночной артерии, мы в 36,2% встретились с недооценкой этиологической роли шейного остеохондроза в развитии краниальных вегетативно-сосудистых нарушений. «Гипердиагностика» же вертеброгенного синдрома позвоночной артерии имеет место реже. Приводим два примера из наших наблюдений совместно с Е.С.Заславским и др. (1972). Больная Ц., 54 лет, в течение 18 лет страдала гипертонической болезнью. Периоды повышения артериального давления сопровождались вращательными головокружениями, потемнением перед глазами. Все эти симптомы исчезли с марта 1966 г., когда появились очень резкие боли в области сердца, в шее и затылке, усиливающиеся в положении больной на спине. Изредка беспокоил шум в левом ухе. В последующем присоединились тошнота, рвота и неустойчивость при ходьбе. При поступлении (23.03.67) артериальное давление 170/100 мм Нд. Гипертоническая ангиопатия сетчатки. Незначительная сглаженность левой носогубной складки, нерегулярные мелкоразмашистые нистагмоидные толчки. Несколько опущена небная занавеска слева. Разгибание в шее ограничено и сопровождается усилением головной боли. Резко болезненны точки позвоночной артерии. При этом боль ирра-диирует в глазные яблоки, а слева — в ухо. Слева болезненны типичные точки на шее. На спондилограммах: уменьшение высоты Cy-vi диска с передними и задними краевыми костными разрастаниями. Заострены и отклонены в стороны полулунные отростки Cvi позвонка. Краевые костные разрастания тел в сегменте Уи4у и булавовидная деформация левого полулунного отростка Civ позвонка. На флебоспондило-граммах справа на этом уровне выявлена деформация вен и расположенной между ними позвоночной артерии. Подобные же разрастания и патологическая подвижность в сегменте Civ-v- Каждый раз после новокаинизации сплетения позвоночной артерии исчезала головная боль и улучшался сон. Произведена последовательная передняя дискэктомия Симу, Civ-v, Cv-vi с межтеловым спондилодезом, резекция унковер-тебрального сочленения Qv-v- Во время операции выявилась особенно четкая деформация правой позвоночной артерии за счет разрастаний полулунного отростка Су позвонка. При гистологическом исследовании кусочков гиалинового хряща и диска были выявлены их дистрофические изменения. На 4-й день после операции рвота прекратилась, головная боль стала беспокоить только по утрам. Через 4 месяца: оставались тошнота, пошатывание при ходьбе, оживление сухожильных рефлексов. Все это, несмотря на скудность неврологических симптомов, нормальные данные офтальмоскопического и краниографического исследований, требовало дифференцирования с объемным процессом в головном мозге. Выявилось, что дома больную продолжала беспокоить головная боль, особенно при разгибании головы, возобновились тошнота, а затем и рвота. Больная похудела, она асте-низирована, артериальное давление 140/80 мм Нд. Корне-альные рефлексы стали явно сниженными, слева снижен Глава IX. Диагноз
глоточный рефлекс. Нерезко понижен тонус в руках и ногах. В позе Ромберга падает назад, пошатывается в сторону, хотя при отвлечении внимания стоит нормально, а пяточно-колен-ную и пальценосовую пробы выполняет хорошо. Движения шеи ограничены. После снятия гипсовой повязки головная боль усилилась, приступы рвоты участились. Глазное дно оставалось прежним, а на обзорных краниограммах и прицельных снимках турецкого седла был выявлен лишь возрастной остеопороз спинки турецкого седла. Локальных признаков объемного процесса не обнаружено. Также и состав ликвора оставался нормальным. Признаков блока субарахноидально-го пространства не имелось, однако давление ликвора было 310 мм Н20 (а через 2 дня — 120 мм Н20). После пункций состояние больной на 1-2 дня улучшалось. Однако в последующие дни вновь беспокоили сильная головная боль, рвота. Через 20 дней после поступления в отделение была отмечена слабость в руках, которая продолжала нарастать в течение следующей недели. Присоединилась слабость в ногах, отмечалась выраженная атаксия, повысились сухожильные и периостальные рефлексы, стал вызываться пирамидный симптом Штрюмпеля с обеих сторон, развилась мышечная гипотония. Диагноз опухоли мозга не вызывал сомнения, но в связи с ухудшением состояния, болями и присоединившейся затем пневмонией от контрастного рентгенологического обследования пришлось отказаться. 5.05.1968 г. больная скончалась. На вскрытии обнаружена арахноидэндотелиома области основания варолиева моста и продолговатого мозга с субдуральным прорастанием в область начального отдела спинного мозга и блокадой ликвор-ных путей; позвоночные артерии интракраниального отдела сдавлены опухолью, гидроцефалия. В описанном наблюдении до ЯМР-эры прижизненная (до последних десяти дней жизни) диагностика опухоли блюменбахова ската оказалась трудной прежде всего в связи с поздним появлением симптомов сдавления вещества мозга. Пирамидный тетрапарез развился за 10 дней до смерти больной. Мышечная гипотония и нерезкое пошатывание при ходьбе и в позе Ромберга появились раньше, однако локомоторные атактические пробы оставались отрицательными, а упомянутые атактические проявления исчезали при отвлечении внимания. Симптомы поражения черепных нервов были весьма сомнительными. При многократных исследованиях глазного дна не было выявлено признаков застоя. Рентгенография черепа, проведенная за 2 недели до смерти больной, не обнаружила признаков внутричерепной гипертензии или локальных признаков опухоли мозга. Лик-вор по составу оставался нормальным. Не было признаков блокады субарахноидального пространства. Отмеченное однажды повышение ликворного давления было купировано двухдневной дегидратацией. Вместе с тем основное проявление болезни (головная боль) возникло вместе с «шейными» жалобами, обнаруживало зависимость от положения головы и движений в шее. Головная боль сочеталась с кар-диальгическим синдромом вертеброгенного характера. С помощью обзорной, функциональной и контрастной рентгенографии была выявлена патогенетическая ситуация, в которой возникает воздействие хостно-хрящевых структур позвоночника на позвоночную артерию. Наконец, деформация позвоночной артерии в области унковертебраль-ного сочленения была верифицирована на операции. Однако с самого начала заболевания наблюдался ряд симптомов, нетипичных для вертеброгенного поражения позвоночной артерии. Среди них стойкость и ночной характер кефальгии, отсутствие четкой локализации ее, присое- динение рвоты, прогрессирующее ухудшение состояния. У больной имелся своеобразный симптом положения, она пыталась облегчить состояние, наклоняя голову вниз, тогда как разгибание в шее ухудшало ее состояние. Этот симптом, расцененный как проявление усиления воздействия на позвоночную артерию, был, видимо, выражением синдрома Брунса. Если бы мы учли сказанное выше, возможно, смогли бы раньше диагностировать опухолевый процесс в пределах задней черепной ямки и предпринять ее декомпрессию с попыткой частичного удаления опухоли. Больная С, 43 лет, перенесла в 16 лет перелом костей свода черепа с длительной потерей сознания. С тех пор после пребывания в душном помещении возникала пульсирующая головная боль. За год до поступления в отделение стала периодически испытывать боли в шее, ночные парестезии в пальцах рук, а за месяц до поступления без видимой причины состояние резко ухудшилось: появились шум в голове, в обоих ушах, боль ломящего характера в затылочно-височ-ных областях. Иногда «предметы качались перед глазами», «окружение виделось как в кривом зеркале», предметы «принимали неправильную форму». Головокружения сопровождались тошнотой и рвотой. Стало пошатывать при ходьбе. Усилились боли в области шеи с иррадиацией в левое над-плечье. Глазное дно в норме. Справа глазная щель шире, отмечаются легкий симптом ресниц и сглаженность носогубной складки. Установочный нистагм при взгляде вправо. В позе Ромберга тенденция к падению назад. Движения в шейном отделе позвоночника резко болезненны и ограничены, особенно разгибание. При этом возникает ощущение заложенности в ушах, усиливаются головная боль, пошатывание. Болезненность при пальпации остистых отростков Сц.у позвонков и точек позвоночной артерии, особенно слева. Слева болезненна орбитальная точка Гринштейна. При растяжении по Бертши появляется ощущение пустоты в голове, головная боль уменьшается. Однако сразу после растяжения усиливается пошатывание, возникает общая слабость, сухость во рту, больная бледнеет. Краниографически обнаружены дефект черепа (после оперативного вмешательства) размером 42,5 см в теменной области округлой формы с ровными контурами, другой размером 2 см в области ламбдовидного шва. Турецкое седло обычных размеров и формы, пирамидки в норме, остеохондроз Ciw и Cy-vi с задними краевыми и костными разрастаниями и унковертебральным артрозом. Давление ликвора 150 мм Н20, цитоз 0,6, белка 0,099%. Был диагностирован вертеброгенный синдром позвоночной артерии, возникший в результате краниоцервикальной травмы. В результате проведенного лечения (сернокислая магнезия внутримышечно, беллоид, димедрол, эуфиллин с глюкозой внутривенно, новокаинизация точек позвоночной артерии, массаж мышц шеи и межлопаточной области) наступило значительное улучшение. Продолжала работать, хотя периодически головная боль и головокружение возобновлялись. Через год указанные жалобы усилились, а шум стал локализоваться в правом ухе, и больная была переведена на инвалидность. Стала отмечать снижение слуха и на правое ухо, затем появилось ощущение онемения в области правой половины лица. Боль в затылке усилилась и сопровождалась рвотой, наросла асимметрия лица. Возникло дрожание в правой руке, особенно при еде, изменился почерк (мегалогра-фия), усилилось пошатывание при ходьбе. Повторно госпитализирована через 4 года. Состояние тяжелое. Положение вынужденное на правом боку. При наклонах — рвота. Пульс 109 в минуту. Артериальное давление 120/90 мм Нд. Парез взора вверх, не доводит глазные яблоки до наружной спайки с обеих сторон, диплопия при взгляде вправо. Справа ослаблена конвергенция, не вызывается кор- Ортопедическая неврология. Этиология, патогенез, диагностика, лечение
неальный рефлекс, анестезия на лице, слабость жевательных мышц. Справа же грубый парез мимических мышц по периферическому типу. Глухота на правое ухо. Спонтанный горизонтально-ротаторный, среднеразмашистый нистагм II степени вправо. Речь с носовым оттенком. Глоточный рефлекс не вызывается. Легкий правосторонний гемипарез. Промахи-вание и интенционное дрожание при выполнении пальце-но-совой пробы с обеих сторон. На глазном дне патологии не обнаружено. При обзорной краниографии, а также на снимках по Стенверсу и на этот раз общемозговых или локальных признаков опухоли не выявилось. В ликворе цитоз 6/3, белка 0,033%. Несмотря на отрицательные результаты дополнительных методов обследования, диагноз опухоли правого мосто-мозжечкового угла сомнений не вызывал. Была удалена внутрикапсулярно опухоль до 2 см в диаметре, которая резко сдавливала ствол мозга. Через 3 дня после операции при нарастающих явлениях отека мозга больная умерла. Патологоанатомическое заключение: невринома области правого мосто-мозжечкового угла со сдавлением и атрофией правой половины варолиева моста. В приведенном наблюдении опухоль головного мозга существовала уже в период первоначального наблюдения. Мысль о возможной опухоли заставила провести нацеленное краниографическое исследование (компьютерная томография еще не была внедрена в 1969 г.), анализ ликвора, офтальмоскопию. Все же не были учтены следующие, отнюдь не цервикальные симптомы: легкий парез VII нерва по периферическому типу (и установочный нистагм в ту же сторону), усиление пошатывания после растяжения по Бертши, а в последующем и появление постоянного шума в правом ухе. Остаточные явления травмы черепа, как и отсутствие краниографических и ликворных симптомов ги-пертензии, в такой степени демобилизовали онкологическую настороженность, что операция была сделана с опозданием более чем на 2 года. Особенно отвлекающую роль сыграли такие «цервикальные» симптомы, как боли в области шеи, болезненность типичных альгаческих точек, зависимость головной боли и кохлео-вестибулярных нарушений от положения головы и ручного растяжения. Предположение о вертеброгенном заболевании было подтверждено рентгенологически: клинические проявления болезни находились в прямой связи с уровнем и выраженностью дистрофических изменений позвоночника. Атипичность клинических проявлений опухоли объяснялась не атипичностью локализации невриномы или характера ее роста, а особенностями преморбида больной: наличием черепно-мозговой травмы в анамнезе и развитием дистрофических изменений в позвоночнике к моменту манифестации основного заболевания. Несомненно, что в данном наблюдении имел место тот вариант, при котором основное заболевание (опухоль мозга) не просто сопутствует остеохондрозу, а сплетается с его клиническими проявлениями. Отсюда столь значительные диагностические затруднения и переоценка дистрофических изменений позвоночника, а также и «атипичность» клинических проявлений органического заболевания головного мозга. Описание некоторыми авторами головной боли при синдроме позвоночной артерии как «мучительной», якобы часто сопровождающейся «изнурительными» рвотами, не соответствует действительности. Более того, такие превосходные степени при описании синдрома позвоночной артерии создают у читателя впечатление, что резкие церебральные проявления легко связать с шейным остеохондрозом. При этом не учитывается тот факт, что выраженные церебральные нарушения, в том числе диэнцефально-ретикулярные, тяжелые мозжечковые симптомы, периферический парез лицевого нерва, возникают при вертеброгенном синдроме позвоночной артерии лишь при преморбидной неполноценности мозга или при наличии второго очага в мозге (Попелянский Я.Ю., 1966). В приведенном выше наблюдении это касается проявлений со стороны височной области — психосенсорных расстройств. Таким вторым очагом, как видно из приведенных наблюдений, может быть и опухоль мозга, о чем не следует забывать в любом случае «атипичного» синдрома позвоночной артерии. Трудности дифференциального диагноза с шейной вер-тебральной патологией определяются как бы покоряющей информативностью спондилографических показателей. Здесь спондилограмма может дать зачастую информацию не меньшую, чем костный препарат. Практически не только любую анатомическую деталь, но и любую стадию остеохондроза можно всегда определить спондилографически. Это касается и первоначальных проявлений заболевания в тех случаях, когда его дебют наступает до появления таких рентгенологических признаков, как уплощение диска, уплотнение замыкающих пластинок или костные разрастания. Также и тогда, когда наряду с этим на рентгенограмме в боковой проекции конфигурация шейного отдела позвоночника нормальна, диагноз I стадии остеохондроза по Зе-керу может быть установлен, если выполнить спондило-граммы в той же проекции, но с функциональными пробами. И все же и до эры ЯМР признавалась относительная значимость результатов данного метода при отсутствии соответствующих клинических данных. Следует признать, что и отдельные клинические проявления, в частности радикулярные синдромы, сами по себе не обладают абсолютной специфичностью по отношению к остеохондрозу; такие же синдромы могут возникнуть при многих внепозвоночных поражениях. Не решает вопрос и наличие у больного как остеохондроза, так и встречающегося часто при остеохондрозе клинического синдрома. Лишь совпадение рентгенологических данных с клиническими, лишь их логическое смыкание позволяют с уверенностью поставить диагноз. Так, например, клиническая картина поражения верхнешейных корешков при наличии шейного остеохондроза на нижнешейном уровне вовсе не говорит о вертеброгенном характере данного синдрома. Лишь совпадение, скажем, спондилографических данных об унковертебральном артрозе Cy-vi с клиническими данными о компрессии корешка Сб может сделать соответствующий диагноз более или менее достоверным. Унковертебральные разрастания Cy-vi при компрессии корешка Сб являются диагностически актуальными, а диагноз достоверным, если указанные разрастания устремлены кзади, т.е. в направлении расположения корешка, а при синдроме позвоночной артерии — в сторону, т.е. в направлении расположения данного сосуда. Не только дистрофические поражения, но и костные аномалии, столь четко диагностируемые рентгенографически, не должны оказывать гипнотизирующее влияние на мысль врача. Иногда даже при столь грубых аномалиях, как краниовертебральные, тяжесть заболевания определяется не этими аномалиями, а сочетающейся с нею опухолью нервной системы (Klippel M., FeilA., 1912; Busy P., Ritchey H., Глава IX. Диагноз
1947). Мы наблюдали сочетание базилярной импрессии с менингиомой задней черепной ямки. Прижизненная диагностика (без контрастных методов исследования) была возможна благодаря учету темпа течения и анализу неврологической картины. Таким образом, и при совпадении рентгенографических и клинических данных вовсе нельзя считать достаточной одну лишь констатацию остеохондроза данного уровня или другой костной патологии. Остеохондроз может считаться актуальным лишь тогда, когда он является определяющим для данного конкретного синдрома. Так, в отношении плечелопаточного периартроза не так уж редко отмечается недоучет локальных заболеваний головки плечевой кости с рентгенологической картиной остеопороза с четкими границами (гигантоклеточная остеокластома, киста и пр.). Сопутствующие дистрофические изменения шейных позвонков при этом являются обычно лишь рентгенологической находкой. То же касается и туберкулезного омартрита. Учитывая анатомическую специфику шейного отдела позвоночника и ряд соответствующих особенностей клинических проявлений, следует уточнить характер обнаруженной позвоночной патологии. Так, например, на шейном уровне имеет место больший, чем на поясничном, контакт костных структур с корешками и спинным мозгом. Поэтому любой костный процесс, простирающийся в направлении межпозвонкового отверстия или позвоночного канала (например, наследственные множественные экзостозы, ан-килозирующий гиперостоз — Carmel P., Cramer А., 1968; Gibson Т., Schumacher H., 1976), здесь может стать причиной корешково-спинальных расстройств. Подобные ситуации требуют диагностической настороженности: не любой вер-теброгенный процесс является дискогенным. С другой стороны, следует учитывать малую вероятность поражения нервных структур данного уровня теми вертебральными процессами, которые более часто поражают поясничный или грудной отделы позвоночника (например, анкилозиру-ющий спондилоартрит). Остеохондроз может считаться актуальным, когда он проявляется не только средствами лучевой диагностики, но и клинически вертебральным синдромом. Без констатации ограничения подвижности шейного отдела позвоночника, без болевых, мышечно-тонических проявлений его патологии нельзя быть уверенным, что клинический синдром связан с поражением позвоночника, а не с оболочеч-ным, корешковым или другим внепозвоночным поражением. М.К.Бротман (1969) приводил убедительные примеры совпадения шейного остеохондроза и другого заболевания (в частности, невриномы), каждое из которых может проявиться той же компрессией спинного мозга. Однако компрессия спинного мозга за счет остеохондроза отличается признаками поражения позвоночника: упомянутые нарушения его подвижности, типичные болевые феномены, меняющиеся в зависимости от характера и объема движений в шее. Относительная значимость клинических свидетельств шейной вертебральной патологии различна для различных симптомов. Мы придаем особое значение ограничению подвижности (особенно асимметричному) шейного отдела позвоночника, типичным болевым точкам, мышечно-тоническим нарушениям в шейной области. Весьма информативен (в отношении болевых проявлений шейного остеохондроза) так называемый шейный симптом Ласега (Сухов И.А., 1977). К клиническим особенностям вертеброгенных симптомов следует отнести не только их зависимость от статико-дина-мических нагрузок на позвоночник, но и темп их развития и характерное течение с ремиссиями и обострениями под влиянием тех же нагрузок. В приведенных выше примерах отрезвляющее значение в диагностике невертеброгенного процесса имело фатально прогредиентное течение, но, к сожалению, учтенное лишь на последней стадии заболевания. Учет указанных критериев позволяет поставить уверенно вопрос о возможной вертеброгенной природе синдрома. Вслед за этим устанавливается необходимость подтверждения диагноза с помощью дополнительных методик, особенно важных при необходимости исключить опухоль. Только строгое соблюдение указанных принципов может свести к минимуму диагностические ошибки как в сторону недоучета остеохондроза, так и его «гипердиагностики». До недавнего времени в нейрохирургической практике чаще делались ошибки в сторону недооценки остеохондроза и неправильного диагноза опухоли. В отдельных случаях описывалось сочетание обоих заболеваний (Brahav /., Herzberger Е., 1956; Бротман М.К., 1969). При оценке диагностического значения неврологических симптомов при остеохондрозе указывают на низкую границу проводниковых расстройств чувствительности, сравнительную сохранность глубокой и нередкое поражение вибрационной чувствительности, а также на относительно слабую выраженность пирамидных симптомов, сфинктерных и половых нарушений, на парадоксальную редкость корешковых болей. Следует учитывать, что при шейном остеохондрозе спи-нальные синдромы чаще наблюдаются у мужчин. Важное значение имеют анамнестические сведения, особенности течения. Чаще, чем при опухолях, выступает роль травмы. Выпадение студенистого ядра сопровождается картиной более острой компрессии. Течение с ремиссиями и улучшениями является исключением при опухолях и почти правилом при остеохондрозе. Больные зачастую десятками лет могут сохранять способность к передвижению. Диагностические трудности могут возникнуть и при других «объемных» процессах в экстрамедуллярной зоне и, в особенности, в экстрадуральном пространстве. Так, известны компрессии конского хвоста экстрадуральными гематомами с картиной, симулирующей хроническую дискоген-ную корешковую компрессию. Обычно источником гематом считают патологию эпидуральных вен, особенно в связи с эпизодами повышения внутрибрюшного давления, что создает условия для обратного поступления крови из широкого русла полых вен в экстрадуральные. Впрочем, опыт лучевой MP диагностики показал: бывают трудно выявляемые гематомы позади медиальной грыжи диска. При экстрадуральных абсцессах как острых, так и хронических (наружных спинальных пахименингитах) имеет место последовательное развитие вертебральных и корешковых болей (Browder J., Mejers R., 1937; Куимов Д.Т., 1947; Ир-гер ИМ., Макарова Е.В., 1972). Это может дать повод для затруднения дифференциального диагноза с грыжей диска. При острых абсцессах важнейшими критериями диагноза являются наличие источника инфекции, картина сдавления дурального мешка, наличие общих симптомов воспаления. Источником инфекции могут быть экстравертебральные 380 Ортопедическая неврология. Этиология, патогенез, диагностика, лечение очаги (фурункулы, флегмоны, панариции, пиелиты, флебиты, аппендицит и пр.), туберкулезные и нетуберкулезные остеомиелиты. Хотя такая ситуация не характерна для грыжи диска, затруднения при дифференциальном диагнозе все же встречаются, особенно при наличии в анамнезе клинических проявлений остеохондроза. Диагностические трудности усугубляются в тех случаях, когда имеются признаки поражения как позвоночника (остеомиелит), так и эпидурального пространства (эпидурит). Приводим пример, который поучителен, как мы полагаем, и в «ЯМР-эру». 19.03.1973 г. из районной больницы поступил больной 45 лет с предположительным диагнозом «рак желудка с метастазом в позвоночник с вторичным правосторонним люмбои-шиальгическим синдромом». Т.к. предполагалось и возможное сочетание тяжелого заболевания неясного характера с грыжей диска, больного стационировали в клинику нервных болезней. Десять лет назад после ангины заболел полиартритом, в течение месяца не ходил. Много курил. За четыре месяца до поступления обратился к врачу по поводу болей в пояснице, было обращено внимание на желтушность склер, увеличение печени, отсутствие аппетита. Диагностировали токсический гепатит. По вечерам отмечался субфебрилитет. Вернулся к работе, но через полтора месяца появились боли справа в животе, тазобедренном суставе, а затем в правой половине поясницы, в ягодице и ноге, больше по передней поверхности бедра. Боли усиливались при попытке повернуться в постели, а также при кашле, который стал беспокоить больного в тот период. Повысилась температура тела, она держалась на цифрах 38-39°С в течение месяца. Жаловался на боль при мочеиспускании: моча в норме. Со стороны крови лейкоцитов 7000-7600, лейкоцитарная формула в норме. РОЭ — 30-49 мм. Реакция Вассермана, Райта и др. реакции на бруцеллез отрицательные. При поступлении температура тела была субфебрильной. В отделении желтушность у больного не определялась. Пульс — 80, АД — 130/80 мм Нд. Тоны сердца глухие, левый желудочек, по данным рентгеноскопии, увеличен. Легочные корни широкие, плотные, легочный рисунок усилен. Печень увеличена на три пальца, плотная. Рентгеноскопия желудочно-кишечного тракта патологии не выявила. РОЭ — 45, состав форменных элементов в норме. Моча в норме. Через 10 дней: лейкоциты 8400, эозинофилы —11%, РОЭ — 48. Через 1,5 месяца: лейкоциты — 7100, эозинофилы — 9, РОЭ — 30. Не было гематологических признаков анемии. Пробы Вассермана — VI пробирка, реакция Таката-Ара отрицательная, диазореак-ция непрямая, билирубин 0,48 мг%, общий белок 7,63%. Лежит на спине с согнутыми в коленях и приведенными к животу ногами. Часто повторяющийся влажный кашель сопровождается болевой гримасой из-за отдачи болей в поясницу. В постели без посторонней помощи почти не может повернуться, не может лежать на животе, если не положить под живот подушку. При попытке сидеть упирается в сидение ладонями вытянутых рук. Может короткое время сидеть, если поднимется с постели, держась руками за посторонних. Поясничный лордоз в значительной степени выпрямлен, при максимальном сгибании — кифозирование до 4 мм. Наклон туловища влево в нижнепоясничной области не удается. В тазобедренных суставах наклон не более чем на 35-40°. В положении больного стоя напряжена правая многораздельная мышца, ребристая на ощупь, в положении на спине нога полусогнута в колене. Не может оторвать ноги от постели из-за появляющихся при этом сильных болей в правой крестцово-подвздошной области. В пробе Мингаццини все же удерживает голени около одной минуты, при этом заметно дрожание в правой ноге. Диффузная негрубая гипотрофия мышц правой ноги. Коленные и ахилловы рефлексы не вызываются, брюшные слева чуть снижены, кремастерный слева и подош- венные с двух сторон не вызываются. Положительный симптом Кернига и нижний Брудзинского с обеих сторон. Приведение и, особенно, отведение согнутого в тазобедренном суставе правого бедра ограничено и болезненно — боль отдает в правую крестцово-подвздошную область. В эту же зону боль отдает и при вызывании симптома Ласега (больше 75°), Вассермана, при давлении на гребень подвздошной кости, при наклоне туловища вправо, в сагиттальной плоскости и при осевой нагрузке. Болезненно малейшее прикосновение к паравертебральной мускулатуре, особенно в верхнепоясничной области справа. Все же удается пальпация, обнаруживающая наибольшую болезненность в области межостистых связок — L\rS| и сустава Lv-S| справа. Грубых вегетативных расстройств нет. Пульс тыльной артерии стопы прощупывается хорошо. Больной хорошо контактен, нет признаков значительной астенизации. Давление спинномозговой жидкости — 120 мм НгО, при пробе Квекенштедта подъем до 240 мм, спуск до 170 мм. В пробе Стуккея подъем до 180 мм. Белок — 1,024%о, цитоз 13/3. На рентгенограммах поясничного отдела позвоночника на первых порах существенных отклонений от нормы не наблюдалось, но к концу пребывания в клинике появились направляющиеся друг к другу краевые разрастания смежных задне-боковых углов тел Ly-S| справа, как бы охватывая круглое образование с крупную вишню. Лечение: стрептомицин, тетрациклин, витамины, хлористый кальций, салицилаты, электрофорез 4% новокаина. 14 мая, через три недели после поступления, больному удалось пройти, опираясь на костыль, несколько шагов по палате. После этой пробы к вечеру появились резкие боли в правой половине живота. Боль оставалась и на второй день при наличии болезненности, но без дефанса. Вскоре она, как и в правой ноге, прошла, сменившись невыносимыми болями в левой половине поясницы. Слева же стал определяться симптом Ласега — 60°, справа — 80°. Боли в пояснице исчезали, когда больного, обнимая, отрывали от пола. Пальпация выявляла болезненность левой квадратной мышцы поясницы, гребень же подвздошной кости оставался безболезненным. Стал более четко вызываться симптом Кернига слева. В последующем больной стал чувствовать себя лучше, начинал ходить по палате, опираясь на палку или на спинку кровати. Оставались все объективные симптомы, включая арефлексию на ногах. 24.05.1973 г. был переведен в отделение костного туберкулеза с диагнозом: остеомиелит Liv-Ц/, возможно, специфической этиологии, вторичный эпидурит с болевым синдромом и арефлексией на ногах. Лечение специфическими химиопре-паратами мало сказывалось на состоянии больного и на картине крови. Когда же было начато лечение массивными дозами пенициллина и преднизолоном, РОЭ снизилась до 12 мм, количество лейкоцитов в 1 мм3 — до 7500. В пунктате из тел пораженных позвонков ВК не найдено. Через два месяца после поступления в отделение костного туберкулеза выписан в удовлетворительном состоянии. Ходит без палочки. Диагноз: неспецифический остеомиелит ЦуЦ/, эпидурит. Таким образом, заболевание, хотя и сопровождалось болями в пояснице и ноге, не похоже на ту форму, которую определяют как «пояснично-крестцовый радикулит». Не говоря о температурной реакции, о высокой РОЭ, об увеличении печени, отличие от указанной формы четко выступало в самой неврологической и ортопедической симптоматике. Больной лежал на спине с прижатыми к животу коленями (чего обычно не наблюдают при «пояснично-крестцовом радикулите»). Он страдал в положении лежа от резчайших болей. Одно прикосновение к пояснице усиливало боли (чего обычно не бывает при «пояснично-крестцовом радикулите»), больному вводили промедол. В постели он мог повора- Глава IX. Диагноз
чиваться лишь с чужой помощью, а вертикальное положение он также принимал необычно, повисая на шее санитара. Став же на ноги, он мог все же совершать движения в пояснице — это не похоже на вертебральный синдром при соответственно тяжелом дискогенном корешковом заболевании. При этом последнем нехарактерна и отдача в пояснично-крестцовую область в момент осевой нагрузки. Боль в ноге локализовалась больше в одном бедре, а рефлексы выпали с обеих сторон. При столь грубой арефлексии не было адекватных явлений выпадения ни со стороны чувствительности, ни со стороны движений: так не бывает при воздействии на корешки со стороны плотных хрящевых структур пораженного диска. При эпидуральных же абсцессах компрессия с механической точки зрения является относительно легкой, и решающими факторами становятся нарушения ликворо-циркуляции и кровообращения, токсические влияния гноя и реактивные грануляционные явления, а также флебиты корешковых сосудов. На первых порах можно было заподозрить туберкулезный спондилит, т.к. имелись некоторые изменения крови (высокая РОЭ при относительно нормальном содержании лейкоцитов), боль при осевой нагрузке, боли в животе то слева, то справа — можно было заподозрить натечники: о возможном раздражении пояснично-под-вздошной мышцы говорила и характерная поза больного с прижатыми к животу коленями согнутых ног. При обычном туберкулезном спондилите без сопутствующего эпиду-рита боли все же исчезают, когда пациента укладывают на щит, а при столь продолжительном периоде заболевания наступают уже деструктивные изменения в пораженных позвонках и дисках. Начало с желтухи, наличие эозинофилии в крови, шаровидная форма образования, фиксируемого у межпозвонкового отверстия костными разрастаниями, — все это требовало исключения и паразитарной кисты. Против метастатического опухолевого характера процесса уже с первых дней говорило общее состояние больного, а в последующем против злокачественного новообразования — реактивные изменения в телах позвонков. Дальнейшее наблюдение позволило нам заключить, что имела место картина неспецифического эпидурита и остеомиелита Lrv-v в связи с давними ангинами и полиартритом. 9.1.3. Дифференциальный диагноз с сосудистыми процессами Значение сосудистой корешково-спинальной патологии при дифференциальной диагностике важно в связи с нередко возникающим вторичным вовлечением сосудов спинного мозга при сдавлении дополнительной корешково-спинальной, передней спинальной артерий и других сосудов грыжей диска. При кауда-синдроме преобладают явления корешкового раздражения, а при спинальных инсультах — явления выпадения с плохим обратным развитием. Корешковые боли, симптомы растяжения, корешково обусловленные сколиозы характерны для кауда-синдрома, тогда как двухстороннее выпадение ахилловых рефлексов при них наблюдается лишь в половине наблюдений. При ишемии эпи-конуса же, наоборот, угасание ахилловых рефлексов с двух сторон наблюдается всегда, парез развивается инсультооб-разно в течение 1-3 суток, иногда молниеносно. Менее значимы ликворологические отличия при обоих синдромах: при сдавлении конского хвоста чаще, чем при дискогенном ишемическом инсульте, нарушается проходимость подпаутинных пространств. Гиперальбуминорахия же чаще выявляется при инсульте. Вертеброгенные вторичные спинальные ишемии приходится также отличать от ишемии при поражении экстравертебральных отделов тех сосудов, которые питают спинной мозг. Поражение это может быть за счет сдавления корешково-спинальной артерии Ls или Si, но не выпавшим диском, а головкой плода (см. главу 4.2.2), опухолью или другим процессом. При дифференцировании синдромов остеохондроза с экстравертебраль-ными заболеваниями важно отметить возможность некоторых люмбоишиальгических проявлений за счет более проксимальных сосудов. Это касается стеноза и окклюзии терминальных отделов брюшной аорты и ее ветвей, откуда и берут начало корешково-спинальные артерии (Leriche R., 1946; Боголепов Н.К., 1962, 1976; Fazio С. etai, 1965; Штуль-манД.Р. с соавт., 1974 и др.). В случаях не только хронической, но и острой окклюзии в условиях недостаточного коллатерального кровообращения иногда может возникнуть подозрение на вертебральное расстройство кровообращения: отмечаются боли (стреляющие, ноющие, жгучие) в спине и ногах. Однако расстройства кровообращения локализуются больше в сосудах самих конечностей. Появляются отеки, грубые изменения пульса, трофические нарушения, парестезии и пр. Боли и судорожные стягивания особенно часто выражены в икроножных мышцах. При столь резких нарушениях мышечные гипотрофии бывают негрубыми. Может прослушиваться шум при аус-культации крупных сосудов. Повод для смешения с вертеброгенной ишиальгией может дать поражение сосудов и дистальнее позвоночника. Так, например, боль в ягодице с отдачей в бедро и голень может возникнуть при аневризме ягодичных артерий (Battle W., 1898; Haltborn R. etal, 1965; Miller J. etai, 1988). Эта аневризма может быть истинной или формирующейся после ушиба ягодицы тупым предметом. Боль эта пульсирующая, иногда пульсация выявляется и путем аускультации ягодицы. Так, J.Rinaldi et al. (1976) описали больную, у которой в возрасте 60 лет внезапно, при переходе из лежачего положения в сидячее появились и оставались в течение нескольких дней резкие боли в правой ягодице с отдачей в голень. Беспокоило также ощущение онемения побледневших II-IV пальцев ноги. При повторном обострении, оказавшемся продолжительным, боли в ягодице носили пульсирующий характер. Они усиливались в положении больного сидя. Беспокоили судорожные стягивания мышц задней поверхности бедра и голени. Была заподозрена грыжа диска. Ни симптомов «натяжения», ни выпадения со стороны чувствительности, ни усиления боли при чихании. Была слегка снижена сила разгибания большого пальца, отсутствовал ахиллов рефлекс. При ляминэктомии и двухсторонней фораминото-мии, кроме легкого смещения манжетки L5, ничего патологического не было выявлено. Операция облегчения не принесла, во время повторного вмешательства в правой средне-ягодичной зоне была обнаружена плотная пульсирующая масса 12 х 15 см, над ней прослушивался систолический шум. Ангиография выявила расположенный вне таза анев-ризматический мешок в области нижней ягодичной артерии у места ее выхода из внутренней подвздошной. На последнюю через брюшину была наложена лигатура, после чего пульсация исчезла, и боли стали уменьшаться. Ортопедическая неврология. Этиология, патогенез, диагностика, лечение
Подобная картина возможна и при травматической гематоме в верхне-внутреннем квадранте ягодицы в зоне терминальных ветвей верхнего кожного нерва седалища (Попе-лянский Я.Ю., 1996). Требуется, наконец, различение вазомоторных нарушений в ноге, обусловленных грыжей диска, и первично сосудистых нарушений в дистальных отделах конечности. Если в области поясницы воспалительные процессы «объемного» характера сказываются на корешках и их сосудах, а на спинном мозге — опосредованно, те же процессы на шейном и грудном уровнях воздействуют на спинной мозг и непосредственно. Отсюда особая значимость ком-премирующих факторов, их ранняя опасность при шейной позвоночной патологии. Это касается не только опухолей, кист, но и таких компремирующих факторов, как расширение вен: нередко во время операции вместо ожидаемой грыжи диска обнаруживаются варикозные венозные узлы (SerflngH., Pamitzhe К., 1958; Svehla R, 1961). Все сказанное касается и сосудов надплечья и рук — ко-решково-спинальных синдромов, равно как и корешковых, и невральных инсультов — ишемии нервных стволов (Попе-лянский Я.Ю., 1993). Эти синдромы характеризуются ин-сультообразным началом, грубостью признаков выпадения преимущественно в моторной сфере и эуфиллинозависимо-стью. Если ишемия и последующая атрофия обусловлены ишемией двигательного нерва, одновременно появляющаяся резкая боль обусловлена не нейропатией, а ишемией самих тканей (не нерва). Такой является ситуация при амиот-рофической невральгии Персонейдж-Тернера. При варико-зе вен решающими являются данные анамнеза (улучшение при ходьбе и ухудшение в постели и пр.) и объективные показатели сосудистого процесса. Другой вертеброгенный сосудистый синдром — миелоишемия требует ургентных воздействий, не ждать же результатов лучевой диагностики: даже КТ выявляет ее лишь к концу первого месяца после инсульта. Такова неоспоримость положения о примате клинического метода при диагностике любого заболевания, включая вертеброгенное. Дифференциальный диагноз между облитерирующим эн-дартериитом и вазомоторно-трофическими нарушениями при грыжах поясничных дисков в основном сводится к следующему. Боли и парестезии возникают при ходьбе или стоянии, тогда как при патологии дисков эти боли возникают преимущественно в момент перехода в вертикальное положение и при других перемещениях тела, при поворотах в постели. При грыже диска боли зависят не столько от интенсивности ходьбы, сколько от резкости движений (и в горизонтальном положении), усиливаются при кашле, чихании, натуживании. В тех случаях, когда к дискогенному корешковому синдрому присоединяется венозный застой (венозная хромота W&gner'a, 1938), боли усиливаются после сна, больные испытывают скованность в ногах. Но те же венозные нарушения при эндартериите усиливаются преимущественно при стоянии, при сидении с опущенными ногами и уменьшаются в позе Ласега — при поднятых ногах. При эндартериите наблюдаются положительный симптом белого пятна, стойкий вазоспазм, не исчезающий после приема нитроглицерина (Кузъмичев А.Я., 1965), тепловых процедур (Охримен-ко Н.Н., 1967), возникают некротические язвы. При некорешковых же дискогенных процессах имеют место лишь по-стуральные отеки в области лодыжек и тыла стопы (Брот- ман М.К., 1963), а под влиянием нитроглицерина вазоспазм уменьшается. В пробе Мошковича на коллатеральное кровообращение при облитерирующем эндартериите время появления реактивной гиперемии значительно отставлено, достигая 50-60 сек и даже 3-4 минут. При подгрушевидном же синдроме (как и при облитерирующем атеросклерозе) показатели пробы остаются нормальными. Приступообразное изменение окраски кожных покровов — от нескольких минут до нескольких часов — никогда не встречается ни при подгрушевидном синдроме, ни при артериитах. Оно характерно для различных форм вазопатий, болезни Рейно, вибрационной болезни. В тех случаях, когда в формировании вегетативно-сосудистых нарушений участвует влияние холода, особенно влажного, следует вычленять симптомы «холо-дового полиневрита» и ишемической нейропатии. К первым относятся нерезкие болевые сенсовегетативные расстройства (чувство зябкости стоп, парестезии) с максимальными явлениями выпадения в сфере температурной чувствительности, особенно холодовой, а также болевой, при сохранности тактильной. При этом сохраняется повышенная чувствительность к холоду (по типу anaesthesia dolorosa). Ко вторым же, связанным преимущественно с нейропатией ишемической, относятся резкая болезненность тканей и нервных стволов и боли, усиливающиеся при движениях, их эуфил-линозависимость. Явления выпадения более грубы в сфере движений, рефлексов и трофики, вплоть до язв (BernhadtM., 1895; Давиденков С.Н., Вербов А.В., 1943; Винницкий А.Р., 1966; Попелянский Я.Ю., 1993 и др.). Оценивая боли и парестезии в ногах при вертеброгенных и невертеброгенных заболеваниях, следует иметь в виду и синдром беспокойных ног. Практически, различая этот синдром и сходные с ним состояния согласно условным современным критериям, следует учитывать следующее. Если парестезии ног беспокоят перед сном и сопровождаются непреодолимой потребностью перемещения конечностей, речь идет о синдроме беспокойных ног. Если преобладают при этом миоклонические подергивания в мышцах ног, следует говорить о ночных миоклониях. Если парестезии сопровождаются жжением в стопах при наличии спинальных, церебральных или периферических очагов поражения нервной системы, следует говорить о синдроме горящих ног. Если при этом отмечается и значительная гиперемия кожи стоп, и необычно обильное потоотделение, имеет место эритромелальгия. Нарушения со стороны функции кровеносных и лимфатических сосудов рук представлены выше при описании синдрома плечо-кисть. 9.1.4. Дифференциальный диагноз со спинальными и другими неврологическими и ортопедическими заболеваниями Боли в спине, иногда иррадиирующие в ногу или руку, беспокоят больных, особенно женщин, при рассеянном склерозе. Отличие от вертеброгенной патологии заключается не столько в характере и интенсивности болей, сколько в условиях их появления: при рассеянном склерозе они не приурочены к перемене положения тела или к физическому напряжению. Правда, больные жалуются иногда на боли при наклоне головы вперед, но испытываются они во Глава IX. Диагноз
всем позвоночнике, а не в пояснице. Нет характерных мы-шечно-тонических компонентов болевого синдрома, выраженных симптомов растяжения, болезненности типичных точек. Болям при рассеянном склерозе обычно предшествуют парестезии. Смешение с первичным поражением периферических нервов возможно при неоправданно широком понимании пояснично-крестцового радикулита, иши-орадикулита, при оценке любой боли в ноге как распространяющейся якобы по ходу седалищного нерва. Так, например, А.И.Шульга (1966) среди 360 больных рассеянным склерозом выявил указанные симптомы со стороны периферической нервной системы в 20%. Могло бы создаться впечатление, что у каждого пятого больного рассеянным склерозом возникает проблема дифференциации с пояс-нично-крестцовым радикулитом. На поверку же оказывается, что выраженная ишиальгия была лишь в 4%. Да и в этих редких случаях, как упомянуто, жалобы и объективные признаки при обоих заболеваниях весьма различны. Учитывая большую частоту каждого из них, невролог, однако, встречается с другой проблемой — с необходимостью оценивать их симптомы в случаях сочетания рассеянного склероза и поясничной патологии. Также и сирингомиелия иногда протекает в начальных стадиях с болями и парестезиями. При локализации глиоза и полости в пояснично-крестцовой области спинного мозга болезнь нередко рецидивирует, течет годами и может дать повод заподозрить вертеброгенное заболевание. «Такое подозрение в подобной ситуации... — писал Д.А.Шамбуров (1961), — тем более оправдано, что боли обычно возникают в результате работы, подъема тяжестей, иногда после охлаждения». При дифференциальной диагностике само по себе наличие дизрафического статуса не решает вопрос — такие признаки часто бывают и при остеохондрозе (Шамбу-ровДА., 1962; Шмидт И.Р., Голыбина В.Н., 1970). Прогрессирующее развитие диссоциированных расстройств чувствительности и трофических нарушений, отсутствие типичных мышечно-тонических признаков и болевых точек позволяют решить диагностическую задачу в пользу сиринго-миелии. На дифференциальном диагнозе с БАС мы остановились при изложении клинических проявлений миелопатии. В практике невропатолога встречаются и сочетания синдромов остеохондроза с другими неврологическими заболеваниями. Приводим два примера. Сочетание люмбальгии с атипичной спинной сухоткой. Больной Т., 52 лет. Жаловался на боли в пояснице и зад-не-боковых отделах левой ноги, особенно при перемене положения тела. В анамнезе воздушная контузия с потерей сознания и последующим снижением слуха. Было ранение левой лопатки, мягких тканей левого бедра и стопы. Женат. У жены беременностей не было. 8 лет назад без видимого повода появился поясничный прострел с отдачей в наружную поверхность левой голени до пятки. В течение года получал больничный лист, после чего вернулся к прежней работе шофера. Через 3 года в момент, когда больной вставал с постели, вновь возник поясничный прострел. Лечился амбулатор-но в течение месяца. С тех пор остались тупые боли в пояснице. Они усилились через 4 года после охлаждения, стали иррадиировать по задне-боковым отделам левого бедра и голени. Появился сколиоз. Лечился в Цхалтубо. Полностью так и не поправился. В последний раз получил больничный лист за месяц до поступления в отделение. Объективно. Соматический статус без особенностей. Положительная реакция Вассермана (++++). РИТ — 65%. Цито-холевая слабоположительна. Слева зрачок деформирован, реакция на свет недостаточная по объему, на конвергенцию зрачки хорошо отвечают сужением. Положительный симптом Вернадского. Резко болезненны ахилловы сухожилия и область межостистой связки Lv-S|. Диффузная гипотония мышц ягодичной области слева и меньше — бедра и голени. Объем движений в ноге слегка ограничен из-за болей, сила в норме (в пальцах — 4 балла). Негрубая гипоальгезия всей наружной поверхности голени слева. Снижены ахилловы и подошвенные рефлексы, особенно слева. Антальгическая походка, при ходьбе наклоняется вправо. Сглажен поясничный лордоз, сколиоз выпуклостью влево, где напряжены длинные мышцы. Они выключаются при наклоне на 15-20°. Не достает руками пола на 25 см. Наклон назад за счет пояснично-грудного отдела. Наклон влево ограничен и сопровождается болевой гримасой. Визуально и пальпаторно определяется блок Liv-v и Lv-S|. На рентгенограммах резкое увеличение пояснично-крестцового угла, сглажен поясничный лордоз, сколиоз выпуклостью влево, уплощение диска Liv-v с утолщением противолежащих замыкающих пластинок. Лечение: пенициллин, бийохиноль, витаминотерапия, пипольфен, электрофорез смеси Парфенова. Во время сеансов растяжения боли уменьшались, но после процедуры появлялись вновь. Улучшение после блокад межостистых связок, грушевидной мышцы. При выписке оставались боли в икроножных мышцах. Уменьшился сколиоз. 8 данном наблюдении поясничный остеохондроз сопут У описываемого ниже больного недооценивалось заболевание, развивающееся рядом с остеохондрозом, и симптомы этого заболевания ошибочно приписывались грыже диска. Сочетание с лопаточно-перонеальной амиотрофией. Обратился больной А., 34 лет, с диагнозом «поясничный остеохондроз с парезом стопы в связи с компрессией артерии Депрож-Готтерона». В течение последних трех лет несколько раз после утомительной работы испытывал боли в пояснице (дня по два). Первый раз эти боли возникли в момент наклона туловища — разогнулся с трудом. За три месяца до обращения к нам после утомительной работы и ходьбы у больного повисла правая стопа. Лежал в больнице, где уже через несколько дней стал ходить свободно. Через 2 месяца, 9 мая (после приема алкоголя), парез стопы возник повторно Когда больной изложил жалобы и историю развития заболевания, необычным для паралитического ишиаса представилось благоприятное течение. Поэтому возникла необходимость в придирчивом расспросе относительно возможной 384 Ортопедическая неврология. Этиология, патогенез, диагностика, лечение
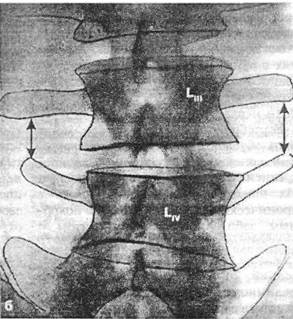
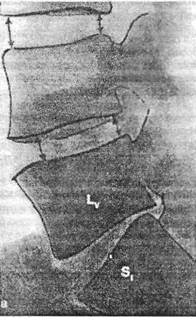
Рис. 9.1. Спондилограммы нижнепоясничного отдела позвоночника больного А. в боковой (а) и прямой (б) проекциях. Контуры обведены. См. расстояние между поперечными отростками Ьщ и Ljv справа и слева.
Осмотр показал, что больному не удается стояние не только на правой, но и на левой пятке. Сила мышц голени и стопы снижена (особенно справа), но незначительно, равно как и в области правого плечевого сустава. Зато гипотрофия мышц дистальных отделов правой ноги весьма заметна, она отмечается в меньшей степени в области полуперепончатой-полусухожильной и в дистальном отделе четырехглавой мышц. Четкая, хотя и негрубая атрофия правой трапециевидной, надостной, передней зубчатой и грудных мышц. Некоторая крыловидность лопатки. Справа снижен ахиллов рефлекс. Расстройств чувствительности нет, но больной сообщает об ощущении онемения, которое он испытывал в зоне наружного края правой голени, когда в мае 1974 г. повисла правая стопа. Слегка болезненны точки суставов LV-S|, Liv-v слева. При легком наклоне появляется резкое напряжение паравертебральных мышц слева, легкое — справа. Подвижность поясницы в передне-заднем направлении нормальная, при наклоне на 15° поясничные мышцы выключаются, подвижность во фронтальной плоскости ограничена влево — не преодолевается легкий сколиоз выпуклостью влево. На спондилограмме ретроспондилолистез Ц/. Во фронтальной плЬскости сегменты LyS| и LiV-v хорошо фиксированы, а в сегменте Lhhv сколиоз выпуклостью влево («признак распорки»), легкая ротация влево; с двух сторон поперечные отростки L|V направлены кверху навстречу отросткам Цц. Расстояние между смежными отростками слева — 20 мм, справа — 16 мм (рис. 9.1). В данном наблюдении наличие вертеброгенной люмбаль-гии (а однажды и приступа люмбаго) не вызывает сомнения. Видимо, имели место и корешковые парестезии во время одного из приступов. Таковы анамнестические сведения. Также и по данным объективного исследования не вызывает сомнения легкая патология позвоночного сегмента Ly-Si (ретроспондилолистез, легкая болезненность соответствующего Дата добавления: 2015-01-18 | Просмотры: 1198 | Нарушение авторских прав |
 преморбидной слабости стопы. Оказалось: еще в юношестве во время бега правая стопа иногда вдруг начинала «шлепать».
преморбидной слабости стопы. Оказалось: еще в юношестве во время бега правая стопа иногда вдруг начинала «шлепать».