|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Связанные с почечной недостаточностью1. Тяжелый вторичный гиперпаратиреоз 2. Интоксикация алюминием 3. Молочно-щелочной синдром
Гиперкальциемия, связанная с паратиреоидным гормоном
Первичный гиперпаратиреоз. Естественное течение и распространенность. Первичный гиперпаратиреоз представляет собой генерализованное нарушение кальциевого, фосфатного и костного метаболизма, обусловленное повышенной секрецией паратиреоидного гормона. Избыточная концентрация гормона в крови обычно приводит к гиперкальциемии и гипофосфатемии. Клинические проявления различны, включая рецидивирующий нефролитиаз, пептические язвы, психические отклонения и, реже, чрезмерную резорбцию костной ткани. Однако при большей врачебной настороженности в отношении этого заболевания и более широком применении тестов многофазного скрининга диагноз первичного гиперпаратиреоза нередко удается установить у больных, не предъявляющих жалоб и, кроме гиперкальциемии и повышенного уровня паратиреоидного гормона, практически не имеющих признаков заболевания. Если частота диагностирования первичного гиперпаратиреоза в ведущих клинических центрах отражает истинную распространенность этой болезни, то она встречается чаще, чем полагали ранее. Действительно, первичный гиперпаратиреоз встречается, по-видимому, с частотой 1:1000 в год среди мужчин старше 60 лет и 2:1000 среди женщин того же возраста. Это превышает прежние оценки, которые составляли 1:10 000 в год и базировались на учете только тех больных, которые имели симптомы заболевания, такие как кальциевые камни в почках. Клинические проявления иногда очень незначительны, и болезнь может протекать доброкачественно много лет или всю жизнь. В редких случаях она проявляется остро, п у больного возникают тяжелые осложнения, такие как выраженная дегидратация и кома (так называемые гиперкальциемический паратиреоидный криз). Наиболее часто заболевание встречается среди взрослых людей; максимум частоты приходится на промежуток между третьим и пятым десятилетием жизни, но болезнь обнаруживали также у детей младшего возраста и пожилых лиц. Этиология и патологические изменения. Солитарные адеиомы. Поражение одной околощитовидной железы встречается примерно у 85% (81% — аденома и 4% — рак), а гиперплазия всех желез — у 15% больных (обычно гиперплазия главных клеток). Аденомы редко локализуются в нескольких железах. Решение вопроса о поражении одной или всех желез помогает хирургу планировать операцию. Резекция одиночной аденомы приводит обычно к излечению больного. Чаще всего аденомы локализуются в нижних околощитовидных железах, но у 6—10% больных локализация их необычная: в вилочковой и щитовидной железах, перикарде или за пищеводом. Обычно масса аденом 0,5—5 г, но они могут достигать и 10—25 г (в среднем масса околощитовидных желез в норме около 25 мг). Как при гиперплазии, так и в аденомах преобладают главные клетки. Иногда аденома окружена капсулой из слоя нормальной ткани. Гиперплазия главных клеток особенно часто встречается в семейных случаях гиперпаратиреоза, а также в тех случаях, когда она представляет собой часть синдромов множественной эндокринной неоплазии (см. гл. 334). Иногда присутствуют и клетки иного гистологического вида, например оксифильные. Подчас нелегко провести различие между гиперплазией и аденомой. При гиперплазии увеличение железы может быть настолько асимметричным, что некоторые пораженные железы макроскопически выглядят нормальными. При гистологическом исследовании в таких случаях обнаруживают только главные клетки и исчезновение жира, даже когда масса железы не увеличена. Поэтому микроскопия биоптатов нескольких желез — существенный фактор правильной интерпретации хирургических находок. При наличии аденомы остальные железы нормальны и содержат все типы клеток в нормальном соотношении (а не только главные клетки) и нормальное количество жира. Рак околощитовидных желез обычно протекает неагрессивно. Если в ходе первой операции удалена вся пораженная железа без нарушения целости капсулы, больные обычно живут долго и рецидивы у них не развиваются. Даже рецидивирующий рак околощитовидных желез, как правило, растет медленно, распространяется только на структуры шеи, и хирургическое лечение в таких случаях может быть эффективным. Иногда рак околощитовидных желез течет более агрессивно, и уже при первой операции обнаруживаются отдаленные метастазы (в легкие, печень и кости). Вначале бывает трудно решить, является ли первичная опухоль раком; инвазивному росту могут предшествовать увеличение числа фигур митоза и усиленный фиброз стромы железы. Гиперпаратиреоз вследствие рака околощитовидных желез не всегда отличим от других форм первичного гиперпаратиреоза. Однако заподозрить диагноз можно по степени повышения уровня кальция. При раке его содержание часто достигает 14—15 мг/100 мл (140—150 мг/л). Множественная эндокринная неоплазия. Гиперпаратиреоз может быть семейным и в отсутствие других эндокринологических нарушений. Чаще, однако, врожденный гиперпаратиреоз —это часть полигландулярной эндокринологии (см. гл. 334). Существует несколько синдромов множественной эндокринной неоплазии (МЭН). Заболевание I типа (МЭН I, синдром Вернера) включает гиперпаратиреоз, опухоли гипофиза и островковых клеток поджелудочной железы, часто сопровождающиеся появлением пептических язв и повышением желудочной секреции (синдром Золлингера—Эллисона). Заболевание II типа (МЭН II) включает гиперпаратиреоз, феохромоцитому и медуллярный рак щитовидной железы. Характер наследования аутосомно-доминантный. Опухоли щитовидной железы и мозгового слоя надпочечников отсутствуют у больных с МЭН I, а опухоли поджелудочной железы и гипофиза — у больных с МЭН II. Поскольку опухоли различных органов эндокринной системы могут развиваться с большими временными интервалами, в семьях с синдромами МЭН следует настойчиво и повторно искать признаки гиперпаратиреоза и сопутствующих эндокринных нарушений. Признаки и симптомы. У 50%) больных или более с гиперпаратиреозом заболевание протекает бессимптомно. Такие больные либо находятся под наблюдением, либо их оперируют с целью ликвидировать патологическое состояние. Специфические признаки и симптомы гиперпаратиреоза проявляются главным образом со стороны почек и скелета. До 1970 г. у 60—70%о больных находили патологию почек, обусловленную либо отложением кальция в почечной паренхиме, либо рецидивирующим нефролитиазом. С ростом выявления бессимптомных случаев частота почечных осложнений уменьшилась. Почечные камни обычно состоят из оксалата или из фосфата кальция. Повторное камнеобразование или формирование крупных камней может приводить к обструкции мочевыводящих путей и инфекции и нарушать функцию почек. Нефрокальциноз также снижает почечную функцию и вызывает задержку фосфата. Сочетание нефролитиаза и нефрокальциноза у одного и того же больного наблюдается редко. Для гиперпаратиреоза характерно своеобразное поражение костей — кистозно-фиброзный остеит. Несколько десятилетий назад частота кистозно-фиброзного остеита среди больных с гиперпаратиреозом оценивалась в 10—25%о или больше. Гистологически это поражение характеризуется уменьшением числа трабекул, скоплением гигантских многоядерных остеокластов на рубчатых участках костной поверхности (лакуны Хаушипа) и замещением нормальных элементов кости и костного мозга фиброзной тканью. К другим костным изменениям относятся резорбция утолщений пальцевых фаланг и изменение очертаний костей пальцев на рентгенограмме (субпериостальная резорбция). Менее специфичная утрата твердой зубной пластинки. На черепе могут быть видны мелкие «дырчатые» повреждения, придающие ему вид «соли с перцем». В настоящее время кистозно-фиброзный остеит встречается редко даже в случаях длительного протекания болезни. Уменьшение частоты этого осложнения остается необъясненным. Однако другие проявления костной патологии встречаются часто. При гистоморфометрическом анализе биоптатов кости обнаруживают нарушение ее кругооборота у большинства больных даже в отсутствие признаков прогрессирующего уменьшения костной массы. В таких случаях скорости разрушения и образования кости могут быть повышены в равной степени. У многих больных, однако, не имеющих симптомов костной патологии или кистозно-фиброзного остеита, эти скорости неравны, и прогрессирующая потеря минеральной массы кости вызывает остеопению, требующую хирургического вмешательства. Не существует патогномоничных критериев, которые позволяли бы отличить остеопению, наверняка связанную с патологией околощитовидных желез, от остеопороза «высокого кругооборота», который встречается у лиц без гиперпаратиреоза. В настоящее время разработаны более совершенные методики определения минеральной плотности кости. Компьютерная томография позвоночника позволяет получать воспроизводимые количественные данные о плотности позвонков (с ошибкой всего в несколько процентов). Подобно этому при определении плотности кортикальных костей в конечностях надежные количественные данные позволяет получить фотонная денситометрия; плотность костей позвоночника можно измерять также с помощью фотометрии-двойного пучка. При серийных измерениях эти методики позволяют выявлять остеопению достаточно рано. Некоторым больным из-за прогрессирующей потери костной массы рекомендуют операцию, исходя из предложения, что остеопения зависит от содержания паратиреоидного гормона и поэтому исчезнет после излечения гиперпаратиреоза. С другой стороны, у ряда больных, наблюдавшихся в течение нескольких лет, не было никаких признаков уменьшения костной массы. Таким образом, костная патология при первичном гиперпаратиреозе достаточно разнообразна. Третье по частоте встречаемости место после симптомов со стороны скелета и мочеполового тракта при гиперпаратиреозе занимает патология центральной нервной системы, периферических нервов, мышц, желудочно-кишечного тракта и суставов. Знание признаков и симптомов далеко зашедшего заболевания помогает его диагностике. У больных с концентрацией кальция в сыворотке выше 12 мл/100 мл (120 мг/л) чаще всего нарушены функции центральной нервной системы и желудочно-кишечного тракта; еще более тяжелая гиперкальциемия может проявляться дегидратацией. Трудно понять, почему у одних больных с гиперпаратиреозом симптомы отсутствуют, тогда как у других при той же тяжести биохимических сдвигов развивается явная клиническая картина заболевания. Симптомы со стороны центральной нервной системы варьируют от легких нарушений до тяжелых психических расстройств, заторможенности или комы. В некоторых случаях обилие неопределенных жалоб можно принять за проявление психоневроза. Однако следует подчеркнуть, что легкая депрессия, которая часто имеет место и без гиперпаратиреоза, — недостаточное основание для хирургической операции на околощитовидных железах. Нервно-мышечные проявления включают слабость проксимальной мускулатуры, быструю утомляемость и атрофию мышц. Электромиограмма нарушена, а атрофия мышечных волокон протекает без симптомов миопатии. Клинические проявления могут быть столь явными, что наводят на мысль о первичном поражении нервно-мышечного аппарата. Отличительная особенность — полная регрессия этих симптомов после хирургической ликвидации гиперпаратиреоза. Симптомы со стороны желудочно-кишечного тракта иногда выражены неотчетливо и включают неопределенные жалобы на боли в животе, нарушения функции желудка и поджелудочной железы. Язвы двенадцатиперстной кишки встречаются чаще, чем среди общей популяции. У больных с гиперпаратиреозом, который является частью'МЭН I, дуоденальные язвы связаны с сопутствующими опухолями поджелудочной железы, секретирующими избыточные количества гастрина (синдром Золлингера—Эллисона).'При гиперпаратиреозе наблюдается и панкреатит, но его частота и механизмы развития остаются невыясненными. Хондрокальциноз и псевдоподагра при гиперпаратиреозе встречаются достаточно часто, чтобы оправдать их поиски. Иногда псевдоподагра служит первым проявлением заболевания. Диагностика. Диагноз устанавливают прежде всего по клиническим признакам заболевания. Иммунологическое определение паратиреоидного гормона (ПТГ) несомненно, имеет диагностическое значение, но трактовка результатов таких определений затруднена. В характерных случаях уровень иммунореактивного ПТГ (иПТГ) явно повышен или неадекватно высок для данной степени гиперкальциемии (рис. 336-1). Так как гиперкальциемия может быть проявлением злокачественных опухолей или других серьезных заболеваний, даже в бессимптомных случаях необходимы тщательные поиски ее возможных причин, включая и гиперпаратиреоз. Если после такого обследования заподозрен диагноз гиперпаратиреоза, то некоторое время следует наблюдать больного, а не сразу рекомендовать операцию. ' Гиперкальциемия, будь то постоянная или периодическая, —наиболее частое проявление болезни. Нужно с очень большой осторожностью относиться к эксплоративной операции в отсутствие гиперкальциемии. Так называемый нормокальциемический гиперпаратиреоз, т. е. случаи хирургически доказанного гиперпаратиреоза с нормальной концентрацией кальция в крови, но повышенным уровнем иПТГ, если нет почечной недостаточности или поражений желудочно-кишечного тракта, встречается очень редко. Если у больного имеется состояние, препятствующее кальцийповышающему действию ПТГ, например хроническая почечная недостаточность, тяжелое нарушение всасывания или дефицит витамина D, то отсутствие гиперкальциемии не может служить аргументом против истинного гиперпаратиреоза. Однако в случаях рецидивирующего нефролитиаза при подозрении на гиперпаратиреоз из-за повышенного уровня иПТГ при нормальном содержании кальция в сыворотке точный диагноз затруднен. У таких больных возможен истинный нормокальциемический гиперпаратиреоз. В тех случаях, когда состояние больного требует быстрого и определенного диагноза, целесообразно определить содержание кальция в крови после еды (гиперкальциемию после еды обнаруживают у некоторых больных в отсутствие гиперкальциемии натощак) или провести провокационный тест с бензотиадиазидами (см. ниже). При гиперпаратиреозе часто наблюдается гиперкальциурия. Однако на самом деле ПТГ снижает клиренс кальция, и его суточная экскреция с мочой оказывается ниже, чем у больных с той же степенью гиперкальциемии, но вызванной другими причинами. Уровень фосфата в сыворотке обычно снижен, но может быть и нормальным особенно при развитии почечной недостаточности. Гипофосфатемия — менее значимый диагностический критерий, чем гиперкальциемия, по двум причинам. Во-первых, уровень фосфата зависит от его содержания в пище, суточных колебаний и других факторов; поэтому для получения надежных данных пробы крови нужно брать утром и натощак. Во-вторых, низкое содержание фосфата в сыворотке может иметь место у больных с тяжелой гиперкальциемией любого генеза. Другие электролитные нарушения недостаточно специфичны и не имеют диагностического значения. Содержание магния в сыворотке имеет тенденцию к снижению, уровень хлорида и цитрата часто повышен, а бикарбоната снижен. Сочетание повышенной концентрации хлорида с низким уровнем фосфата (что отражает соответственно ацидоз и потерю фосфата с мочой) может быть диагностическим признаком. При значительных костных поражениях в крови возрастает содержание щелочной фосфатазы (костного происхождения), а в моче — гидроксипролина. Поражение почек может проявляться снижением их способности концентрировать мочу, специфическими канальцевыми нарушениями (такими как канальцевый ацидоз) или явной почечной недостаточностью с азотемией.
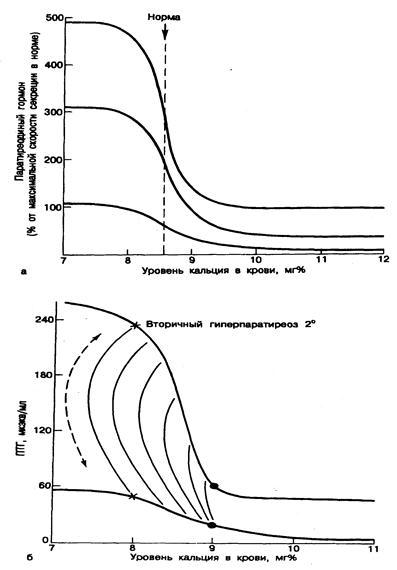
Рис. 336-1. Зависимость между содержанием кальция в крови и уровнем иПТГ у здоровых лиц (а) и больных с вторичным гиперпаратиреозом (б). Представлена модель вторичного гиперпаратиреоза, связанного с увеличением массы паратиреоидной ткани. Жирной линией показан нормальный характер секреции, а более тонкой — усиленная секреция (более крутой наклон), типичная для вторичного гиперпаратиреоза (секреция представлена в виде зависимости концентрации ПТГ от уровня кальция в крови). При повышении или снижении уровня кальция с помощью инфузии кальциевых растворов или ЭДТА и многократных определениях содержания ПТГ и кальция видно, что секреция гормона у здоровых и больных людей в какой-то период остается стабильной, несмотря на высокий уровень кальция в крови (неподавляемая секреция), причем при гиперпаратиреозе она выше. Повышение кальция в крови с низкого (8 мг%, помечено звездочкой) до более высокого уровня (9 мг%, помечено точкой) приводит к снижению содержания ПТГ как у здоровых лиц, ток и у больных с гиперпаратиреозом. Однако истинный регресс вторичного гиперпаратиреоза при адекватной терапии доказывается лишь возвратом усиленной реакции к норме.
Для дифференциации гиперкальциемии, связанной с гиперпаратиреозом, от повышения уровня кальция вследствие саркоидоза, множественной миеломы, интоксикации витамином D и некоторых злокачественных процессов с метастазами в кости целесообразно оценивать реакцию кальция сыворотки на введение глюкокортикоидов. При таких состояниях введение гидрокортизона в дозе 100 мг в сутки (или эквивалентной дозы преднизона) в течение 10 дней часто приводит к снижению уровня кальция в сыворотке, тогда как для гиперпаратиреоза это нехарактерно. Данная проба иногда дает ложноположительные и ложноотрицательные результаты. Эффект глюкокортикоидов при гиперкальциемических состояниях может объясняться антагонизмом между этими гормонами и витамином D (в случае интоксикации витамином D и саркоидоза) и супрессивным влиянием глюкокортикоидов на опухолевый рост (при некоторых формах злокачественного процесса). Тесты на функцию околощитовидных желез основаны на влиянии паратиреоидного гормона на почечный метаболизм фосфата. ПТГ снижает канальцевую реабсорбцию фосфата. Стандартными методиками определяют клиренс фосфата за 1—2-часовой период. В норме он составляет 10,8±2,7 мл/мин. При гиперпаратиреозе он может возрастать на 50% и выше. У здоровых лиц канальцевая реабсорбция фосфата превышает 85%, а при гиперпаратиреозе она может падать до 50—60%. Диагностическую ценность имеет определение нефрогенного циклического АМФ. Для этого нужно по часам собирать пробы мочи и определять содержание циклического АМФ в плазме и моче. Однако применяемость теста ограничивают не только технические трудности, но.и недостаточная специфичность. Так, например, у больных с гуморальной гиперкальциемией опухолевого генеза уровень нефрогенного циклического АМФ могут достигать границ, характерных для первичного гиперпаратиреоза. По другим данным, уровень нефрогенного циклического АМФ плохо коррелирует с наличием или отсутствием гиперкальциемии и у некоторых онкологических больных может быть повышен независимо от наличия метастазов в кости и гиперкальциемии. Лечение. Консервативное лечение. Консервативное лечение при гиперпаратиреозе имеет два аспекта. При тяжелой и симптоматической гиперкальциемии уровень кальция необходимо снизить (применяемые мероприятия описаны ниже в общем разделе, посвященном консервативному лечению при гиперкальциемии любого генеза). У большинства больных с гиперпаратиреозом гиперкальциемия протекает бессимптомно, и ее, как правило, нетрудно устранить. Уже простой гидратации должно быть достаточно, чтобы концентрация кальция упала ниже 11,5 мг/100 мл (115 мг/л). Ранее имелись некоторые разногласия по вопросу о целесообразности хронического лечения при гиперкальциемии, обусловленной гиперпаратиреозом, пероральным приемом фосфата. Хотя у большинства больных фосфат снижает концентрацию кальция, это сопровождается повышением уровня иПТГ в крови. Обусловливает ли повышенный уровень ПТГ в этих случаях какие-либо повреждения органов, неясно. Систематические попытки оценить эффекты специфического консервативного лечения при гиперкальциемии не предпринимались. Обычно же перед врачом возникает вопрос о необходимости хирургического вмешательства у конкретного больного. Если этот вопрос решается отрицательно, то больного просто наблюдают, не применяя специфического лечения, но периодически проверяют у него состояние костной системы и почек, чтобы убедиться в отсутствии их скрытых повреждений. При появлении сопутствующих признаков или симптомов можно рекомендовать хирургическую операцию. В ряде центров изучали естественное течение заболевания, однако крупных рандомизированных проспективных исследований в клинике не проводили. Наблюдали несколько сот больных, чтобы решить, следует ли прибегать к операции и опасно ли ограничиваться простым наблюдением. Главные опасения были связаны с возможностью прогрессирующего снижения плотности костей, что особенно важно для женщин, у которых и без гиперпаратиреоза наблюдается возрастная и зависимая от эстрогенов потеря костной массы. Опасность заключается в том, что у таких больных даже в отсутствие симптомов избыток ПТГ мог бы обусловливать некоторую степень остеопении, ускоряющую появление симптоматического остеопороза. В этом отношении нельзя сделать никакого вывода, кроме того, что у части больных, у которых неинвазивными методами определяли плотность костей, не было признаков значительной потери костной массы. Однако у других больных обнаруживали прогрессирующую ее потерю. Разрушающая способность имеющихся неинвазивных методик определения плотности костей составляет 1—2%, и, если прогрессирующая остеопения становится значительной (например, потеря 10% массы скелета), большинство врачей рекомендуют операцию для предотвращения дальнейшей потери костной массы. Такие решения достаточно произвольны, поскольку потеря костной массы, особенно у пожилых лиц, может и не быть связанной с гиперпаратиреозом и восстановление эупаратиреоза у больного может не остановить ее. Нет никаких гарантий, что паратиреоидэктомия остановит прогрессирующую остеопению, но нет уверенности и в том, что, за исключением разве что очень пожилых больных, сохранение гиперпаратиреоза не увеличит риска ускорения костной патологии. Нет показателей, которые помогали бы предвидеть, будет ли прогрессировать остеопения или масса костной ткани останется стабильной. Поэтому, если больной отказывается от немедленной операции, необходимо систематически с интервалами в 6—12 мес определять у него массу костной ткани. Функция почек в отсутствие камней и инфекции обычно сохраняется. Нельзя дать единых рекомендаций в отношении консервативного (нехирургического) ведения больных с гиперпаратиреозом. Решения нужно принимать с учетом возраста больного, а также социальных и психологических факторов. Большинство врачей склонны оперировать больных молодого возраста, чтобы избежать необходимости пожизненного наблюдения, требующего времени и средств, и особенно потому, что хирургическое лечение обычно оказывается успешным и не сопряжено со значительным риском смертности или инвалидности. Больных в возрасте старше 50 лет, если это совпадает с желанием больного и потеря костной ткани не прогрессирует, можно вести консервативно. Любому больному с доказанной прогрессирующей остеопенией и другими симптомами заболеваниях или в тех случаях, когда неудобства длительного наблюдения перевешивают для больного страх перед хирургом, следует рекомендовать операцию. Хирургическое лечение. Осмотр околощитовидных желез должен выполнять только опытный хирург с помощью опытного патолога. Некоторые клинические особенности помогают предвидеть характер патологии. Например, в семейных случаях с большей вероятностью встречаются множественные аномалии околощитовидных желез. Однако окончательное решение относительно объема операции принимается только в ее процессе. Непосредственно во время операции необходимо гистологически исследовать замороженные сколы удаленной ткани. Обычная процедура, рекомендуемая в клинике автора, заключается в следующем: при обнаружении пораженной железы ее удаляют и, кроме того, осматривают по крайней мере еще одну. Если вторая железа имеет нормальные размеры и нормальна гистологически (замороженные сколы), считают, что гиперпаратиреоз обусловлен одиночной аденомой, и обследование прекращают. Некоторые хирурги полагают, что, как правило, поражается несколько желез и необходимо проводить субтотальную паратиреоидэктомию. Опасность первого подхода — отсутствие эффекта операции или ранний рецидив; опасность второго — гипопаратиреоз. Мы считаем, что удаление одной железы в большинстве случаев обеспечивает длительную ремиссию. Гиперплазия ставит перед хирургическим лечением еще более трудные вопросы. Если диагноз гиперплазии подтвержден, необходимо обследовать все околощитовидные железы. Как правило, рекомендуют полностью удалять три железы и частично резецировать четвертую. Следует уделять особое внимание сохранению достаточного кровоснабжения оставшейся железы. Некоторые хирурги пересаживают часть удаленной и измельченной ткани в мышцы предплечья, чтобы исключить последствия поздней недостаточности питания оставшейся в области шеи паратиреоидной ткани. Если обнаруживается рак околощитовидных желез, следует производить широкую резекцию тканей. Необходимо тщательно оберегать целость капсулы, чтобы не вызвать локальной диссеминации опухоли. При отсутствии патологии в железах, располагающихся на обычном месте, необходимо продолжить обследование шейных тканей. Документированы случаи существования пяти или шести околощитовидных желез, а также необычной локализации аденом. Предложены разнообразные методы предоперационной локализации аномальной паратиреоидной ткани. Раньше использовали либо селективную внутриартериальную ангиографию, либо селективную катетеризацию тиреоидного венозного сплетения и прилегающих областей с радиоиммунологическим определением уровня ПТГ в полученных пробах крови. Нередко такие методы приносили успех, но это случалось реже, чем в тех случаях, когда опытный хирург уже при первой операции мог обнаружить измененную ткань, и поэтому не оправдывало тяжести и осложнений соответствующих манипуляций. Затем были предложены неинвазивные методы, особенно ультразвуковое исследование, компьютерная томография шеи и средостения, дифференциальное сканирование с одновременным введением радиоактивного таллия и технеция, а также внутриартериальная цифровая ангиография. Все эти методы, за возможным исключением ультразвукового исследования, нужно использовать только в тех случаях, когда первое обследование околощитовидных желез оказывается безуспешным. По имеющимся данным, ультразвуковое исследование позволяет обнаружить измененную паратиреоидную ткань в 60—70% случаев, но оно наиболее эффективно, когда патологический процесс локализуется вблизи щитовидной железы, и менее надежно при его локализации в переднем средостении. Эта методика может помочь хирургу даже при первой операции, направляя скальпель на ту сторону шеи, где расположена измененная железа. Компьютерная томография столь же эффективна и превосходит ультразвуковое исследование применительно к изменениям в переднем средостении. Однако в этом случае возможны ложноположительные результаты. Перед повторным обследованием околощитовидных желез компьютерную томографию иногда сочетают с пункционной биопсией и радиоиммунологическим определением ПТГ в аспирированной тканевой жидкости. Вычитание изображения щитовидной железы, полученного с помощью технеция, из изображения и щитовидной, и околощитовидной желез, полученного с помощью радиоактивного таллия, давало возможность локализовать процесс примерно у 50% больных, которым предстояла повторная операция. Следует сделать ряд обобщений. Уже при первой операции можно обнаружить и удалить одиночную измененную околощитовидную железу, причем успех зависит от опытности хирурга (более 90% в руках опытного хирурга). Методики предоперационной локализации следовало бы использовать лишь в случаях неудачи первой операции. При показаниях к повторной операции ультразвуковое исследование, компьютерную томографию и сканирование с таллием-технецием целесообразно, по-видимому, сочетать с селективной пальцевой ангиографией в клинических центрах, специализирующихся на этих методиках. В одном из таких центров накоплен опыт по ангиографическому удалению медиастинальных аденом, причем сообщалось о долговременном излечении путем селективной эмболизации или медленного введения избытка контрастного вещества в окончание артерий, питающих опухоль околощитовидной железы. Такие подходы в сочетании с непрерывным определением в ходе процедуры уровня циклического АМФ в моче как маркера успешности воздействия могут дополнять способы лечения больных, у которых первая операция была неудачной. После успешной операции уровень кальция в сыворотке снижается уже в первые 24 ч. Обычно в течение 2—3 дней, пока оставшиеся околощитовидные железы не восстановят свою активность, он находится на нижней границе нормы. При наличии кистозного остеита или повреждений нормальных околощитовидных желез при операции возможна тяжелая послеоперационная гипокальциемия. Как правило, больные с хорошей функцией почек и желудочно-кишечного тракта, у которых отсутствуют симптомы поражения костей и значительный дефицит минерального вещества кости, почти не испытывают последствий послеоперационной гипокальциемии. Степень последней зависит от характера операции. Если произведена биопсия всех желез, гипокальциемия может быть более длительной и вызывать преходящие симптомы. Симптомы гипокальциемии с большей вероятностью возникают после повторного хирургического вмешательства, когда при неудачной первой операции могла быть удалена здоровая паратиреоидная ткань и когда в попытках найти пропущенную аденому пальпацию и/или биопсию оставшихся нормальных желез проводят достаточно грубо. У больных с гиперпаратиреозом всасывание кальция в кишечнике усилено, так как вследствие избытка паратиреоидного гормона у них повышен уровень 1,25 (OH)2D. После успешной операции, проявляющейся гипокальциемией, больных можно перевести на обогащенную кальцием диету или назначить им кальциевые добавки. Несмотря на наличие легкой гипокальциемии, большинство больных не нуждаются в парентеральной терапии и не предъявляют серьезных жалоб. Если уровень кальция падает ниже 8 мг/100 мл (80 мг/л), особенно на фоне повышения содержания фосфата, следует думать о возможности более тяжелого гипопаратиреоза. Нужно проверять также уровень магния, поскольку гипомагниемия нарушает секрецию ПТГ и вызывает относительный гипопаратиреоз. При появлении симптомов гипокальциемии, таких как общее тревожное состояние и положительные симптомы Хвостека и Труссо на фоне стабильной концентрации кальция ниже 8 мг/100 мл (80 мг/л), целесообразно прибегнуть к парентеральному введению небольших количеств кальция. Для парентеральной терапии используют растворы глюконата или хлорида кальция в концентрации 1 мг/мл 5% раствора декстрозы в воде. Скорость и длительность внутривенной терапии определяются тяжестью симптоматики и изменением уровня кальция в сыворотке. Для ликвидации симптомов обычно достаточна скорость инфузии 0,5—2 мг/кг в 1 ч или 30—100 мл/ч раствора с концентрацией 1 мг/мл. Парентеральная терапия нужна, как правило, лишь несколько дней. Если симптомы нарастают или если необходимость в парентеральном введении кальция сохраняется дольше 2—3 дней, следует начать заместительную терапию витамином D и/или назначить кальций перорально в дозе 2—4 г в день (см. раздел, посвященный лечению гипокальциемии). Лучше использовать кальцитриол (в дозах 0,5—1 мкг в день), так как он быстрее начинает и быстрее прекращает действовать, чем сам витамин D (см. ниже). Острое повышение уровня кальция в крови на фоне приема витамина D в течение нескольких месяцев указывает на нормализацию функции околощитовидных желез. Послеоперационное течение может осложняться и магниевой недостаточностью. Последняя нарушает секрецию ПТГ, и поэтому гипомагниемию необходимо ликвидировать, когда бы она ни обнаруживалась. При пероральном применении эффективен хлорид магния, но это соединение не везде есть. Поэтому обычно применяют парентеральную терапию. Во внеклеточной жидкости присутствует лишь часть общего количества магния, содержащегося в организме, но недостаточность последнего проявляется гипомагниемией. Поскольку в концентрациях ниже 4 мэкв/л магний не оказывает угнетающего действия на функции центральной и периферической нервной системы (в норме уровень магния составляет 1,5—2 мэкв/л), парентеральное его введение можно осуществлять быстро. В случаях тяжелой гипомагниемии общая доза магния может достигать 1—2 мэкв/кг массы тела, однако часто достаточно всего 25—30 мэкв. Магний вводят либо внутривенно в течение 8—12 ч, либо дробными дозами внутримышечно (сульфат магния, фармакопея США). Литиевая терапия. Литий, применяемый в обычных дозах в течение долгого времени для лечения при циклотимии и других психических заболеваниях, примерно у 10% больных вызывает гиперкальциемию. По-видимому, этот эффект опосредован околощитовидными железами. В некоторых случаях доказано повышение уровня ПТГ; сообщений о содержании метаболитов витамина D и циклического АМФ в моче нет. Гиперкальциемия возникает в результате длительной непрерывной литиевой терапии. Она исчезает при отмене и появляется при возобновлении приема лития, однако при обследовании больных находят аденому околощитовидной железы. В имеющихся публикациях гистологическая картина непораженных околощитовидных желез не описана. Частота возникновения гиперкальциемии достаточно высока, чтобы не считать эту связь случайной; причинно-следственные отношения подтверждаются зависимостью гиперкальциемии от непрерывности литиевой терапии, но наличие гиперкальциемии не коррелирует с содержанием лития в плазме. Длительных катамнестических наблюдений не проводили; большинство больных постоянно получают литий по поводу психических заболеваний. Независимо от введения лития при лечении этих больных следует, вероятно, руководствоваться принципами терапии бессимптомной гиперкальциемии. При появлении жалоб или неблагоприятных признаков, таких как прогрессирующая деминерализация костей или почечнокаменная болезнь, может возникнуть необходимость в удалении аномальной паратиреоидной ткани, чтобы сохранить возможность продолжения литиевой терапии. Семейная гипокальциурическая гиперкальциемия. Семейная гипокальциурическая гиперкальциемия (СГГ, семейная доброкачественная гиперкальциемия) передается по наследству как аутосомно-доминантный признак. Эту болезнь важно знать, так как у больных часто выявляют бессимптомную гиперкальциемию, а хирургическое вмешательство на околощитовидных железах им ни в коем случае не показано, поскольку не приводит к излечению. Поэтому необходимо отличать таких больных от лиц с первичным гиперпаратиреозом. Патофизиология этого состояния неясна, и не существует какого-либо одного биохимического маркера, позволяющего разграничить СГГ и первичный гиперпаратиреоз. Тем не менее сочетание признаков позволяет это сделать. Для больных с СГГ характерно несколько признаков и симптомов. В отличие от синдромов МЭН при СГГ других эндокринных нарушений нет. Гиперкальциемия может появляться уже в первые 10 лет жизни, тогда как при синдроме МЭН она редко встречается у детей до 10-летнего возраста. При СГГ содержание ИПТГ может быть повышено, но оно обычно ниже, чем при первичном гиперпаратиреозе. Реабсорбция кальция в почках усилена. У большинства больных с первичным гиперпаратиреозом она не достигает 99%, a y большинства больных с СГГ превышает эту цифру. Содержание магния в сыворотке при СГГ выше, чем при первичном гиперпаратиреозе. Большинство больных выявляют в ходе семейного скрининга после того, как у одного из членов данной семьи установлен диагноз. К сожалению первого больного часто подвергают операции, которая не приводит к ликвидации гиперкальциемии. При операции обнаруживают умеренную гиперплазию всех околощитовидных желез. Ни в одном из случаев после операции гиперкальциемия не была устранена, если только у больного ошибочно не удаляли все околощитовидные железы, обрекая его на гипопаратиреоз, что является самым нежелательным результатом. Высокая реабсорбция кальция в почках и быстрый рецидив гиперсекреции паратиреоидного гормона (если осталась хоть какая-то ткань околощитовидных желез) происходят на фоне сдвига отношения между концентрациями внеклеточного и внутриклеточного кальция или нарушения сенсорных механизмов в клеточных мембранах эпителия околощитовидных желез и почечных канальцев. Характер этого нарушения и способы долговременной терапии больных остаются неясными. Учитывая отсутствие симптомов, ни в коем случае нельзя рекомендовать операцию; не следует также прибегать к снижению уровня кальция консервативными способами.
Гиперкальциемия, связанная со злокачественным ростом
Клинические синдромы и механизмы гиперкальциемии. Гиперкальциемия, обусловленная злокачественной опухолью, встречается часто (до 10—15% случаев при опухолях некоторого типа, например, раке легкого), нередко оказывается тяжелой и трудно поддающейся коррекции и подчас почти неотличима от гиперкальциемии, вызванной первичным гиперпаратиреозом. Эту гиперкальциемию традиционно относят на счет местной инвазии и деструкции костной ткани клетками опухоли или, реже, на счет выработки такими клетками гуморальных медиаторов гиперкальциемии. Хотя часто наличие опухоли не вызывает сомнений, иногда гиперкальциемия сопровождает и скрытую опухоль. В таких случаях следует стремиться к быстрому установлению диагноза и началу специфического лечения, чтобы защитить больного от осложнений имеющейся злокачественной опухоли. Псевдогиперпаратиреоз. Для обозначения синдрома гиперкальциемии у больных со злокачественными опухолями, особенно легких и почек, при которых метастазы в кости минимальны или вообще отсутствуют, используют термин «гуморальная опухолевая гиперкальциемия». Клиническая картина напоминает таковую при первичном гиперпаратиреозе (гипофосфатемия, сопровождающаяся гиперкальциемией), но экстирпация или резекция опухоли приводит к исчезновению гиперкальциемии. Вначале предполагали, что причиной гиперкальциемии служит эктопическая продукция опухолью ПТГ или сходного с ним соединения, но механизмы заболевания оказались более сложными, чем простая эктопическая продукция ПТГ злокачественной тканью. Исследования с помощью множества диагностических методик, изучение обмена минеральных ионов в сыворотке крови и моче, определение содержания гормонов и оценка экскреции циклического АМФ несколько прояснили вопрос. В большинстве случаев гиперкальциемии, связанной со злокачественными опухолями, уровень иПТГ не повышен, хотя, по данным большинства лабораторий, его все же удается определить. Если бы медиатором был ПТГ, эктопически продуцируемый опухолевой тканью, то следовало бы ожидать повышения уровня иПТГ, если только опухоль не секретирует измененные формы гормона. С другой стороны, если бы функция околощитовидных желез была нормальной, а причиной гиперкальциемии служили гуморальные факторы, не имеющие отношения к паратиреоидному гормону, то уровень иПТГ в крови был бы настолько низким, что не поддавался определению. Наличие же, хотя и сниженного, но определимого количества иПТГ может означать ложноположительный результат анализа или присутствие в крови измененных форм гормона. У многих больных с гиперкальциемией и злокачественной опухолью, относимых, как правило, к группе псевдогиперпаратиреоза, экскреция не4)рогенного циклического АМФ с мочой повышена, наблюдаются гипофосфатемия и ускоренный клиренс фосфата с мочой, т. е. имеются признаки действия гуморального агента, имитирующего эффект ПТГ. С другой стороны, у тех же больных, по данным многочисленных иммунологических анализов, уровень иПТГ едва определим, почечный клиренс кальция повышен, а не снижен, а содержание 1,25 (OH)2D снижено или нормально, что указывает на роль гуморальных факторов, отличных от ПТГ. Значение костных метастазов в генезе опухолевой гиперкальциемии подверглось переоценке. Для прогнозирования гиперкальциемии важнее оказался гистологический характер опухоли, чем степень ее метастазирования в кости. Мелкоклеточный рак (овсяноклеточный) и аденокарцинома легких, хотя и наиболее часто среди легочных опухолей метастазируют в кости, но редко вызывают гиперкальциемию. Напротив, почти у 10% больных с чешуйчатоклеточным раком легких развивается гиперкальциемия. Гистологические исследования костей больных с чешуйчатоклеточным или плоскоклеточным раком легких обнаруживают реконструкцию костной ткани (включая изменения активности остеокластов и остеобластов) не только в участках, инвазированных опухолью, но и в отдаленных местах. С другой стороны, при мелкоклеточном (овсяноклеточном) раке, несмотря на обширные метастазы в кости, обнаруживаются лишь минимальные признаки активации метаболизма костной ткани. Совокупность данных свидетельствует о том, что гиперкальциемия в данном случае обусловлена не ПТГ, а другими факторами, которые продуцируются опухолями только некоторых типов. Предполагают наличие двух механизмов гиперкальциемии. Некоторые солидные опухоли, сопровождающиеся гиперкальциемией, особенно чешуйчатоклеточные опухоли и опухоли почек, продуцируют клеточные ростовые факторы, которые, по-видимому, усиливают резорбцию кости и опосредуют гиперкальциемию, действуя на всю костную систему системно. Вещества, продуцируемые клетками костного мозга при злокачественных заболеваниях крови, резорбируют кость путем локальной ее деструкции и могут представлять собой некоторые из известных лимфокинов и цитокинов или их аналоги. Классификация опухолевой гиперкальциемии произвольна (табл. 336-2). Множественная миелома и другие злокачественные заболевания крови, затрагивающие костный мозг, вероятно, вызывают деструкцию кости и гиперкальциемию локальными механизмами. Рак молочной железы также обычно вызывает гиперкальциемию путем локальной остеолитической деструкции, вероятно, опосредованной местно секретируемыми продуктами опухоли, которые отличаются от таковых при множественной миеломе или лимфоме. Наконец, псевдогиперпаратиреоз (гуморальное опосредование) может, по-видимому, обусловливаться не одним, а несколькими разными медиаторами (см. табл. 336-2). Помимо того что злокачественные клетки больных с опухолевой гиперкальциемией вырабатывают множество резорбирующих кость факторов, секретируемые опухолью агенты, действующие на костную ткань, вступают друг с другом в сложные отношения синергизма и антагонизма. При гуморальной опухолевой гиперкальциемии имеется генерализованная активация остеокластов, но отсутствует остеобластная реакция (формирование кости) на усиление резорбции, что говорит о каком-то нарушении нормального сопряжения между образованием и резорбцией кости. Кооперативность и антагонизм в действии цитокинов на кость могут включать блокаду интерфероном костной резорбции, вызываемой цитокинами, причем обе группы соединений могут продуцироваться одними и теми же опухолевыми клетками. Таким образом, развитие гиперкальциемии при данной опухоли может зависеть от взаимодействия нескольких веществ, а не от секреции какого-либо одного из факторов.
Таблица 336-2. Классификация опухолевой гиперкальциемии
I. Злокачественные заболевания крови А. Множественная миелома, лимфомы: 1 ФАО лимфокины — локальная деструкция костей Б. Некоторые лимфомы: 1 Повышение содержания 1,25(OH):D — системное опосредование II. Солидные опухоли с локальной деструкцией костей А. Рак молочной железы 1 Простагландины серии Е III. Солидные опухоли, гуморально опосредованная резорбция костей А. Легкие (чешуйчато-клеточный рак) 1Опухолевые ростовые факторы Б. Почки (трансформирующие факторы В. Мочеполовой тракт роста); факторы, стимулирующие Г. Другие чешуйчато-клеточные опухоли аденилатциклазу (ПТГ-подобные); другие гуморальные агенты,
1Помечены факторы или гормоны, найденные в опухолях человека, активные в отношении костной резорбции in vitro и предположительно играющие этиологическую роль при опухолевой гиперкальциемии.
При клинических анализах или определениях in vitro выявили ряд соединений, могущих играть патогенетическую роль, — несколько различных гормонов, их аналоги, специфические цитокины и/или факторы роста. При некоторых лимфомах повышен уровень 1,25(OH)2D в крови. Неясно, обусловлено ли это стимуляцией почечной 1a-гидроксилазы или непосредственной эктопической продукцией данного метаболита витамина D лимфоцитами. Основное внимание среди этиологических механизмов гиперкальциемии при злокачественных заболеваниях крови привлекает продукция резорбирующих кость факторов активированными нормальными лимфоцитами и клетками миеломы и лимфомы. Этот фактор (или факторы), называемый фактором активации остеоцитов (ФАО), как полагают в настоящее время, представляет собой смесь нескольких разных цитокинов, включая интерлейкин-1 и, возможно, лимфотоксин и фактор некроза опухолей (два очень близких цитокина). Считается, что рак молочной железы вызывает гиперкальциемию в большинстве случаев путем прямой локальной стимуляции остеокластов продуктами, секретируемыми клетками метастазирующей опухоли и сопутствующими им воспалительными клетками. У больных с солидными опухолями гуморально опосредованную гиперкальциемию могут вызывать не один, а несколько факторов. Из экстрактов опухолей человека выделены и частично очищены фракции, стимулирующие продукцию циклического АМФ в условиях in vitro, вызывающие резорбцию кости in vitro и индуцирующие гиперкальциемию у голых мышей. В других исследованиях в экстрактах опухолей обнаруживалась активность ПТГ при цитохимическом биологическом его определении, причем стимуляция образования циклического АМФ и цитохимическая реакция блокировались конкурентным ингибитором ПТГ. С другой стороны, опухолевые экстракты, действующие подобно ПТГ, не реагировали с антисывороткой к этому гормону, а их эффекты не блокировались антителами к ПТГ. Поэтому считают, что активным началом является вещество с иной аминокислотной последовательностью, но действующее через рецептор ПТГ. Неидентичность ПТГ, вероятно, объясняет различия в биологических эффектах опухолевого вещества (веществ) и самого ПТГ. Другое направление исследований подчеркивает значение клеточных ростовых факторов в генезе опухолевой гиперкальциемии. Производимые опухолью ростовые факторы, играющие, как полагают, главную роль в поддержании трансформации и роста опухолевых клеток за счет аутокринного регуляторного действия, оказываются в то же время in vitro мощными резорбирующими кость агентами. Среди прочих эффектов они стимулируют продукцию простагландинов типа ПГЕ,. Эпидермальный фактор роста (ЭФР) и опухолевый фактор роста вызывают резорбцию кости in vitro, действуя через один и тот же рецептор, и в некоторых системах резорбция кости опухолевыми экстрактами блокировалась антителами к рецептору ЭФР. Тромбоцитарный фактор роста (ТФР), который часто продуцируется опухолями, также стимулирует резорбцию кости in vitro. Для уточнения роли ростовых факторов, цитокинов и ПТГ-подобных соединений в генезе опухолевой гиперкальциемии необходимы дальнейшие исследования. Вопросы диагностики и лечение. Диагностика опухолевой гиперкальциемии, как правило, не вызывает трудностей, так как симптомы самой опухоли к моменту проявления гиперкальциемии выражены уже достаточно отчетливо. Действительно, гиперкальциемия может быть обнаружена случайно при очередном обследовании больного с уже известной злокачественной опухолью. У больных с такими опухолями и гиперкальциемией одновременно могут иметь место и аденомы околощитовидных желез. По некоторым данным, их частота достигает 10%. Лабораторные анализы приобретают особое значение при подозрении на скрытый рак. При опухолевой гиперкальциемии уровень иПТГ не всегда неопределим, как следовало бы ожидать, если бы гиперкальциемия опосредовалась каким-то иным соединением (гиперкальциемия подавляет активность нормальных околощитовидных желез), но все же оказывается более низким, чем у больных с первичным гиперпаратиреозом. Гиперкальциемия редко сопровождает совершенно не проявляющуюся злокачественную опухоль. Подозрение на то, что именно последняя служит причиной гиперкальциемии, возникает в клинике тогда, когда у больных снижается масса тела, появляется утомляемость, мышечная слабость, необъяснимая кожная сыпь, признаки паранеопластических синдромов или симптомов, специфичные для определения опухоли. Опухоли так называемого чешуйчато-клеточного типа чаще всего сопровождаются гиперкальциемией, причем наиболее часто поражаемыми органами являются легкие, почки и мочеполовой тракт. Рентгеновское исследование может быть нацелено именно на эти органы. Обнаружению остеолитических метастазов способствует сканирование скелета с использованием меченного технецием дифосфоната. Чувствительность этого метода высока, но он недостаточно специфичен, и, чтобы убедиться в том, что участки повышенного поглощения обусловлены именно остеолитическими метастазами, данные сканирования должны быть подтверждены обычной рентгенографией. У больных с анемией или изменениями в мазках периферической крови установлению диагноза способствует биопсия костного мозга. Лечение при опухолевой гиперкальциемии необходимо планировать с учетом анамнеза и предполагаемого течения болезни у каждого отдельного больного. Основной целью является воздействие на опухоль, и уменьшение ее массы имеет обычно ключевое значение для коррекции гиперкальциемии. Если у больного развивается тяжелая гиперкальциемия, но сохраняются хорошие шансы на эффективное лечение самой опухоли, коррекция гиперкальциемии должна проводиться достаточно энергично. С другой стороны, если гиперкальциемия сопровождает запущенную опухоль, не поддающуюся лечению, меры против гиперкальциемии могут и не быть столь активными, поскольку она оказывает легкий седативный эффект. Для лечения гиперкальциемии у онкологических больных применимы стандартные методы.
Гиперкальциемия, связанная с витамином D
Гиперкальциемия, связанная с действием витамина D, может обусловливаться избыточным приемом витамина или нарушением его метаболизма. Нарушение метаболизма витамина обычно сопровождает некоторые распространенные гранулематозные заболевания, но имеется и одна редкая врожденная форма повышенной чувствительности к витамину D, которая встречается у детей с другими пороками развития. Как подчеркивается в гл. 337, метаболизм витамина D строго регулируется, особенно это касается активности почечной 1a-гидроксилазы, обеспечивающей образования 1,25(OH)2D. Многие детали регуляции 1a-гидрокснлазы остаются неясными, но у детей нормальное ингибирующее влияние 1,25(OH)2D на фермент по механизму обратной связи проявляется, по-видимому, слабее, чем у взрослых, а в эктопических местах в отличие от почечных канальцев вообще не проявляется. Клиническая интерпретация результатов определения метаболитов витамина D затруднена, особенно когда их содержание снижено. Тем не менее, помня о всех этих ограничениях, все же можно построить работающую модель патофизиологии ряда состояний, сопровождающихся гиперкальциемией и усиленным действием витамина D. Интоксикация витамином D. Гиперкальциемию у здоровых людей может вызвать лишь длительное потребление таких доз витамина D (более 50 000— 100 000 ЕД в сутки), которые обычно не менее чем в 50—100 раз выше нормальных физиологических потребностей. Интоксикация витамином D у животных сопровождается усилением резорбции костей и всасывания кальция в кишечнике. У человека избыточное действие витамина D также усиливает всасывание кальция в кишечнике, но возрастает ли при этом и резорбция костей,неизвестно. Предполагают, что гиперкальциемия обусловливается в конечном счете чрезмерной продукцией 1,25(OH)2D вследствие увеличения количества субстрата почечной 1a-гидроксилазы, а именно 25(OH)D. Продукция 25(OH)D регулируется менее жестко, чем продукция активного метаболита 1,25(OH)2D. Поэтому у лиц, получающих большие дозы витамина D, будь то с терапевтической целью (как при гипопаратиреозе) пли случайно (как при интоксикации витамином D), концентрации 25(OH)D в среднем в 5—10 раз превышают норму. 25(OH)D обладает биологической активностью в кишечнике и костной ткани. Следовательно, избыточный эффект витамина D можно отчасти отнести за счет высокого уровня самого 25(OH)D, а не только повышения содержания 1,25(OH)2D. Случаи интоксикации витамином D редки, и поэтому в литературе мало данных об истинном уровне 1,25(OH)2D у соответствующих больных. Вероятно, при нормальной функции почек и секреции паратиреоидного гормона скорость образования 1,25(OH)2D должна быть выше, чем в случаях, например, нарушения почечной функции или выпадения секреции ПТГ, когда для коррекции кальциевой недостаточности назначают большие дозы витамина D. Диагноз основывается на определении уровня 25(OH)D, который превышает верхнюю границу нормы. Гиперкальциемию обычно удается снять путем ограничения потребления кальция с пищей и соответствующим вниманием к степени гидратации. Эти мероприятия плюс прекращение приема витамина D обычно дают удовлетворительные результаты, но запасы витамина D в жире могут быть настолько большими, что явления интоксикации сохраняются в течение нескольких недель после прекращения приема витамина. Такие больные хорошо реагируют на глюкокортикоиды; гидрокортизон в дозе 100 мг или его эквивалент нормализуют уровень кальция в сыворотке уже через несколько дней. Саркоидоз и другие гранулематозные заболевания. У больных с саркоидозом и другими гранулематозными заболеваниями нарушается соотношение между 25(OH)D и его производным — активным метаболитом 1,25(OH)2D. В таких случаях имеется положительная корреляция между уровнем 25(OH)D (отражающими потребление витамина D) и концентрацией 1,25(OH)2D в крови [в норме содержание активного метаболита не увеличивается при нарастании уровня 25(ОH)D]. Местом синтеза 1,25(OH)2D при саркоидозе служат, по-видимому, макрофаги или другие клетки гранулемных очагов. Гиперкальциемию, связанную с повышением уровня 1,25(OH)2D, отмечали у больных с саркоидозом даже с удаленной почкой. В макрофагах, выделенных из гранулематозной ткани, в присутствии 25(OH)D в качестве субстрата 1,25(OH)2D образуется с повышенной скоростью. Таким образом, у этих больных нарушается обычная регуляция образования активного метаболита кальцием или ПТГ, и высокое потребление кальция при саркоидозе не приводит к снижению содержания 1,25(OH)2D в крови. У одного больного с саркоидозом и гипопаратиреозом продукция 1,25(OH),D была нормальной. Не исключено, что в таких случаях снижается и клиренс 1,25(OH),D. Даже в отсутствие гиперкальциемии у больных с саркоидозом регуляция продукции 1,25(OH)2D при нагрузке витамином D нарушается. Воздействие солнечного света, например, в летние месяцы или прием всего 9000 ЕД витамина D в сутки сопровождается повышением уровня активного метаболита. Лечение умеренными дозами стероидов приводит к исчезновению не только гиперкальциемии (как и в других случаях избыточного действия витамина D, таких как интоксикация этим витамином), но и усиленной реакции уровня 1,25(OH)2D на прием витамина D. Введение стероидов при данном заболевании оказывает, по-видимому, множественный эффект и снижает как чрезмерную продукцию метаболита, так и реактивность органов-мишеней к нему. Различная частота встречаемости гиперкальциемии при саркоидозе (от 10 до 60%) отчасти объясняется, вероятно, подавляющим действием стероидов, применяемых для коррекции легочных осложнений и других проявлений самого гранулематозного заболевания. В костях больных отмечают литические изменения, так что усиление резорбции костной ткани также могло бы играть роль в некоторых случаях. Однако у большинства больных гиперкальциемия непосредственно связана с повышенным всасыванием кальция в кишечнике. С клинической точки зрения, гиперкальциемия служит обычно проявлением диссеминированной формы заболевания. Следовательно, легкие, как правило, вовлекаются в процесс. При рентгенографии грудной клетки можно обнаружить диффузный фиброузелковый инфильтрат и/или явный прикорневой лимфаденит. Содержание гамма-глобулина в крови также может быть повышено. Наибольшее диагностическое значение имеет обнаружение неказеозных гранулем в биоптатах печени и лимфатических узлов. Гиперкальциемию при саркоидозе иногда трудно отдифференцировать от других форм гиперкальциемии, особенно в отсутствие многих типичных проявлений болезни (см.гл. 270). Снять гиперкальциемию у соответствующих больных удается путем ограничения солнечного облучения и потребления витамина D и кальция; глюкокортикоидов в дозах, эквивалентных 100 мг гидрокортизона в сутки или ниже, достаточно для коррекции гиперкальциемии в таких случаях. Предполагают, однако, что повышенная чувствительность к витамину D и нарушенная регуляция синтеза 1,25(OH)2D сохраняются во время активного течения болезни. Уровень ПТГ обычно снижен, а содержание 1,25(OH)2D повышено, но один и тот же больной может одновременно страдать и саркоидозом и первичным гиперпаратиреозом. Идиопатическая гиперкальциемия у детей. Это редко встречающееся нарушение, называемое иногда синдромом Уильямса, проявляется множественными врожденными пороками развития, включая надклапанный стеноз аорты, задержку психического развития и «лицо эльфа», в сочетании с гиперкальциемией, обусловленной чрезмерной чувствительностью к витамину D. Синдром был впервые обнаружен в Англии после того, как к молоку начали добавлять витамин D. Гиперкальциемия развивается при приеме уже 2000—4000 ЕД витамина D в сутки. Уровень 1,25(OH)2D повышен и колеблется в пределах 150—500 пг/мл. Механизмы чрезмерной чувствительности к витамину D и повышение уровня 1,25(OH)2D в крови неизвестны. Гиперкальциемия у детей развивается вследствие усиленного всасывания кальция в кишечнике. После первого года жизни нарушения метаболизма витамина D и повышенная чувствительность к нему исчезают. Терапия сводится к ограничению приема кальция. Иногда гиперкальциемия может быть тяжелой; отмечены уровни кальция выше 16 мг/100 мл (160 мг/л). Лечение глюкокортикоидами в дозах, применяемых при интоксикации витамином D или саркоидозе (с поправкой на массу тела), быстро ликвидирует гиперкальциемию.
Гиперкальциемия, связанная с высоким кругооборотом костной ткани
Гипертиреоз. У больных с гипертиреозом часто наблюдают небольшое повышение уровня кальция в сыворотке и еще чаще — гиперкальциурию. Концентрацию кальция на верхней границе нормы или несколько выше отмечают почти у 20% больных. Наблюдаемая гиперкальциемия обусловлена повышением кругооборота костной ткани с преобладанием резорбции над костеобразованием. Причиной этого служит, по-видимому, непосредственное влияние тиреоидных гормонов на костную ткань. Однако высокая гиперкальциемия нетипична для гипертиреоза, и ее присутствие наводит на мысль о сопутствующей патологии, такой как гиперпаратиреоз. Действительно, у больных с тиреотоксикозом повышена чувствительность к ПТГ. Как правило, гипертиреоз легко диагностировать и гиперкальциемия исчезает под влиянием специфической антитиреоидной терапии. Однако иногда, особенно у лиц пожилого возраста, гипертиреоз может протекать скрыто. Иммобилизация. Иммобилизация у взрослых лиц без сопутствующих заболеваний редко сопровождается гиперкальциемией, но у детей и подростков, особенно после повреждения спинного мозга с параплегией и тетраплегией, может вызывать повышение уровня кальция в крови. После того как ребенок вновь начнет передвигаться самостоятельно, гиперкальциемия обычно спонтанно исчезает. Причиной гиперкальциемии в таких случаях является, по-видимому, несоответствие между скоростями костеобразования и резорбции, возникающее при внезапной утрате эффекта силы тяжести. У здоровых добровольцев, длительно находящихся на постельном режиме, также могут наблюдаться гиперкальциемия и мобилизация кальция из костей, хотя гиперкальциемия обычно отсутствует. Гиперкальциемия после иммобилизации иногда развивается вследствие существования сопутствующих заболеваний, сопровождающихся высоким кругооборотом костной ткани, таких как болезнь Педжета. Тиазиды. У больных с высокой скоростью кругооборота костной ткани, как, например, при гипопаратиреозе, леченном большими дозами витамина D, введение бензотиадиазинов (тиазидов) может вызывать гиперкальциемию. Тиазиды уже давно связывают с усилением гиперкальциемии при первичном гиперпаратиреозе и применяют в качестве провокационного теста для того, чтобы в сомнительных случаях гиперпаратиреоза сделать гиперкальциемию более явной. Однако аналогичный эффект может наблюдаться и при других состояниях, характеризующихся повышенным кругооборотом костной ткани. Механизм действия этих веществ достаточно сложен, но в целом они, по-видимому, предъявляют повышенные требования к кальциевому гемостазу, влияя на почечную экскрецию кальция, кругооборот костного кальция, а также эффективность действия самого паратиреоидного гормона. Введение тиазидов здоровому человеку вызывает временное повышение уровня кальция в крови, обычно не выходящее за пределы нормальных колебаний, которое исчезает через неделю — другую, несмотря на продолжающийся прием этих веществ. В условиях нормальной гормональной функции и нормального обмена кальция и костной ткани механизмы гомеостатической регуляции противодействуют повышающему уровень кальция эффекту тиазидов. При гиперпаратиреозе или ускорении кругооборота костной ткани иного генеза гомеостатические механизмы теряют эту способность. Тиазидную гиперкальциемию относят к группе обусловленных повышенным кругооборотом костной ткани, а не к группе связанных с паратиреоидным гормоном потому, что тиазиды лишь усиливают, а не вызывают гиперкальциемию при первичном гиперпаратиреозе. Уже через несколько дней после отмены тиазидов их влияние на метаболизм кальция исчезает. Многие стороны действия тиазидов у здоровых лиц и больных с гиперпаратиреозом остаются неясными. Хроническое введение тиазидов приводит к уменьшению экскреции кальция с мочой. При гипопаратиреозе это нельзя объяснить усилением биологического действия ПТГ. В то же время эти соединения отчетливо усиливают реакцию костей и почечных канальцев на ПТГ. Гипокальциурический эффект тиазидов отражает, по-видимому, усиленную реабсорбцию натрия и кальция в почечных канальцах в ответ на снижение содержания натрия и более выражены у лиц с сохраненной секрецией паратиреоидного гормона, будь то нормальной или повышенной. Тем не менее заметной гипокальциурический эффект у больных с гипопаратиреозом, получающих высокие дозы витамина D или пероральные добавки кальция, оправдывает применение тиазидов в качестве дополнительного средства лечения таких больных. Интоксикация витамином А. Иногда, хотя и редко, причиной гиперкальциемии служит интоксикация витамином А. Большинство таких случаев — это результат экспериментов с пищевыми добавками. При приеме 50 000—100 000 ЕД витамина А в сутки (что в 10—20 раз выше суточных потребностей) содержание кальция может возрастать до 12— 14 мг/100 мл (120—140 мг/л). У больных возникают типичные проявления тяжелой гиперкальциемии — утомляемость и анорексия. Появляются также сильные боли в мышцах и иногда разлитые боли в костях. Предполагают, что избыток витамина А усиливает резорбцию костей. Диагноз можно установить по анамнезу и путем повторных определений содержания витамина А в сыворотке, который может в несколько раз превышать норму. При рентгеноскопии скелета иногда обнаруживают периостальные кальцификаты, особенно в верхних конечностях. Отмена витамина обычно сопровождается быстрым исчезновением гиперкальциемии и изменений скелета. Как и при интоксикации витамином D, введение в 100 мг в сутки гидрокортизона или его эквивалента приводит к быстрой нормализации уровня кальция в сыворотке крови.
Гиперкальциемия, связанная с почечной недостаточностью
Дата добавления: 2015-02-02 | Просмотры: 1267 | Нарушение авторских прав |