|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Гематологические и иммунологические нарушенияНормоцитарная, нормохромная анемия (С) Лимфоцитопения (С) Геморрагический диатез (У или Д) Повышенная восприимчивость к инфекционным болезням (У или С) Спленомегалия и гиперспленический синдром (С) Лейкопения (Д) Гипокомплементемия (Д)
1Фактически все нарушения, приведенные в этой таблице, полностью устраняются со временем в случае успешной трансплантации почки. Реакция этих нарушений на проводимый гемо- или перитонеальный диализ более вариабельна. Символом (У) (улучшение) обозначены нарушения, которые приобретают меньшую выраженность при оптимальной программе диализа и связанной с ним терапии; символом (С) (стойкие) — те которые продолжают существовать или даже прогрессировать, несмотря на оптимальную программу диализа; символом (Д) (диализные) —те, которые развиваются только после начала проведения диализной терапии.
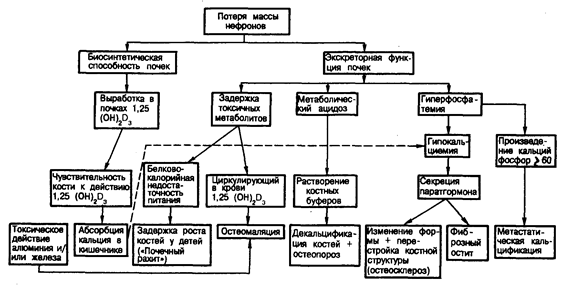
У больных с ХПН имеются серьезные нарушения почечных механизмов, сохранения Na+ и воды в организме (детально это рассмотрено в гл. 218). Под, влиянием какой-либо внепочечной причины повышенной потери жидкости (напри-, мер, рвота, диарея, лихорадка) у этих больных резко снижается объем ВКЖ, симптомами которого являются сухость во рту, сухость других слизистых оболочек, головокружение, обморок, тахикардия, пониженное наполнение яремных. вен, ортостатическая гипотензия и даже сосудистый коллапс. Уменьшение объема внеклеточной жидкости обычно приводит к ухудшению остаточной функции, почек, и у страдающего слабовыраженной ХПН больного, у которого прежде было стабильное, бессимптомное состояние, появляются симптомы и признаки явной уремии. Осторожное восстановление объема жидкости в организме обычно приводит к нормализации объемов внеклеточной и внутриклеточной жидкости и часто, но не всегда возвращает функцию почек к предшествующему стабильному состоянию. Гомеостаз калия. Иногда у больных с ХПН лабораторные анализы показывают нарушения баланса К+ (гл. 41 и 218), но эти нарушения редко сопровождаются клиническими симптомами, если СК.Ф не опускается ниже 5 мл/мин или не имеет место дополнительное поступление К+ в организм — эндогенного (гемолиз, травма, инфицирование) или экзогенного (долго хранившаяся кровь, К+- содержащие лекарственные средства). Несмотря на прогрессирование почечной недостаточности, у большинства больных вплоть до терминальных стадий уремии поддерживается нормальная концентрация К+ в сыворотке крови. Как было показано в гл. 218, эта способность поддерживать баланс К+ при прогрессирующей почечной недостаточности обусловлена адаптационными изменениями, происходящими в дистальных почечных канальцах и в ободочной кишке, т. е. в тех местах, где альдостерон и другие факторы способствуют повышению секреции К+. Олигурия или повреждение ключевых адаптационных механизмов приводят к развитию гиперкалиемии, что может иметь потенциально угрожающее воздействие на функцию сердца. Антикалийурические лекарственные средства, такие как спиронолактон или триамтерен, следует применять при лечении страдающих ХПН больных с величайшей осторожностью. Гиперкалиемия при ХПН может быть также индуцирована резким снижением величины рН артериальной крови, поскольку ацидоз связан с выходом К+ из внутриклеточной жидкости во внеклеточную. Клиническая значимость показателя выраженности водородно-калиевого обмена заключается в том, что изменению величины рН крови на 0,1 соответствует изменение концентрации К+ в сыворотке крови приблизительно на 0,6 ммоль/л. В случае индуцированной ацидозом гиперкалиемии наиболее эффективным является введение бикарбоната натрия. Для быстрого снижения концентрации К+ в сыворотке крови целесообразно внутривенное введение инсулина и D-глюкозы, в то время как долговременное контролирование гиперкалиемии осуществляют с применением ионообменной смолы — полистиролсульфоната натрия (кайексалат). У тех больных, у которых развивается стойкая гиперкалиемия в отсутствие избыточного поступления K+ в организм, олигурии или острого ацидоза, следует рассмотреть вероятность наличия гипоренинемического гипоальдостеронизма. У больных с этим синдромом наблюдаются снижение концентрации ренина и альдостерона в плазме крови, и у них часто диагностируют сахарный диабет. Гипокалиемия, обусловленная сниженной способностью почек сохранять К+, редко встречается при большинстве форм ХПН. В тех случаях, когда у этих больных развивается гипокалиемия, скрытой причиной ее может являться сниженное содержание К+ в пищевом рационе, обычно в сочетании с избыточной диуретической терапией или потерями К+ через желудочно-кишечный тракт. Если гипокалиемия развивается в результате первичной потери К+ с мочой, это может означать нарушение исключительно его почечной реабсорбции или, что гораздо чаще, быть связано с нарушениями транспорта других растворенных в плазме крови веществ, как это имеет место при синдроме Фанкони, ацидозе почечных канальцев или других видах наследственных или приобретенных тубулоинтерстициальных заболеваний (гл. 226 и 228). Детальное рассмотрение клинических последствий гипокалиемии и гиперкалиемии и основы ведения больных с такими нарушениями проведено в гл. 41. Метаболический ацидоз. При прогрессирующей почечной недостаточности суммарная суточная экскреция кислот и образование буферов снижаются ниже уровня, необходимого для поддержания наружного баланса ионов водорода. Неотвратимым результатом этого является развитие метаболического ацидоза, а участвующие в этом механизмы рассмотрены в гл. 218. У большинства больных со стабильной почечной недостаточностью введения 10— 15 ммоль/сут бикарбоната натрия или цитрата натрия обычно достаточно для коррекции ацидоза. Однако больные с ХПН особенно предрасположены в ответ на внезапное поступление кислоты в организм (из эндогенного или из экзогенного источника) к развитию сильного ацидоза, для коррекции которого требуются более значительные количества щелочи. При введении натрия следует уделять пристальное внимание объему содержащейся в организме больного жидкости. Фосфор, кальций и кости. Как было показано детально в гл. 218, концентрация фосфора в сыворотке крови начинает возрастать, когда СКФ становится ниже 25% от нормального уровня. Отложение кальция в костях критиче ским образом зависит от наличия фосфора; поэтому накопление фосфора в плазме крови способствует поступлению кальция в кость и тем самым вносит свой вклад в развитие гипокальциемии и повышение уровня содержания паратгормона в плазме крови, наблюдаемого при ХПН. Гипокальциемия при ХПН является также результатом снижения способности пораженных почек синтезировать 1,25-дигидрокси-витамин D3 [1,25 (ОН)2D3], являющийся активным метаболитом витамина D (рис. 220-1). Когда уровень содержания этого активного метаболита в циркулирующей крови низок, происходит нарушение реабсорбции кальция в кишечнике. И, наконец, у больных с прогрессирующей ХПН может быть нарушена способность паратгормона мобилизовывать соли кальция из костей. Несмотря на эти различные причины, вызывающие гипокальциемию, такие симптомы, как тетания, редко наблюдаются у больных, если только лечение не заключается во введении больших количеств щелочи. Повышенная выработка паратгормона, нарушенный метаболизм витамина D, хронический метаболический ацидоз и чрезмерные потери кальция с калом — все эти факторы вносят свой вклад в поражение костей при уремии (см. рис. 220-1). Термины почечная, или метаболическая, остеодистрофия недостаточно точно отражают ряд выраженных поражений костей, включающих остеомаляцию, кистозно-фиброзный остит, остеосклероз и (особенно у детей) задержку роста костей. Хотя клинические симптомы поражения костей наблюдаются редко и развиваются менее чем у 10% больных с прогрессирующей почечной недостаточностью перед началом диализной терапии, радиологические и гистологические изменения наблюдаются приблизительно у 35 и 90% больных соответственно. У больных, получающих лечение с помощью диализа в течение нескольких лет, симптомы поражения костей являются основной причиной жалоб и требуют пристального внимания со стороны врача. Почечная остеодистрофия наблюдается чаще у детей в период роста, чем у взрослых, и особенно у больных, страдающих врожденными аномалиями развития почек, связанными с очень медленно прогрессирующей почечной недостаточностью. При рентгенологическом обследовании выявляют три типа повреждений: 1) изменения, аналогичные тем, которые описаны у детей, страдающих рахитом, вызванным нарушениями питания, а именно расширенные остеоидные швы в растущем крае костей (так называемый почечный рахит)-; 2) изменения костей при вторичном гиперпаратиреозе (кистозно-фиброзный остит), характеризующиеся остеокластической резорбцией костей и появлением субпериостальных эрозий, особенно в фалангах, длинных костях и дистальных концах ключиц; 3) остеосклероз, определяемый по увеличенной плотности костей в верхних и нижних краях позвонков, что ведет к появлению так называемого позвоночника грубой вязки. При почечной остеодистрофии существует тенденция к самопроизвольным переломам, причем консолидация кости часто происходит слишком медленно, Чаще всего это касается ребер. При почечной остеодистрофии может развиться болезненность суставов, вызванная отложением кальция в суставных сумках или других околосуставных структурах. Боли в костях обусловлены как кистозно-фиброзным оститом, так и остеомаляцией. Первоначально считали, что остеомаляция является вторичной по отношению к снижению количества 1,25-дигидроксихолекальциферола. В настоящее время установлено, что по меньшей мере один из компонентов остеомаляции обусловлен отложением алюминия и/или железа в зонах кальцификации. Считают, что алюминий извлекается из содержащей избыточные его концентрации диализной жидкости, а также из содержащих алюминий фосфорсвязывающих гелей. Избыток железа образуется в результате частых переливаний крови. Значительная выраженность болей в костях означает, что у больного имеется и проксимальная миопатия, вызывающая аномальные изменения походки и приводящая даже к вынужденным остановкам при ходьбе. У больных с трансплантированной почкой наблюдается повышенная частота случаев развития асептического некроза бедренной кости, возможно, в связи с действием таких факторов, как длительное лечение кортикостероидами, вторичный гиперпаратиреоз и нарушения метаболизма витамина D. У больных с ХПН часто наблюдается тенденция к внекостной, или метастатической, кальцификации, особенно когда произведение кальций • фосфор превышает 60. Обычными местами метастатической кальцификации являются кровеносные сосуды среднего размера, подкожная клетчатка, суставные и околосуставные ткани, миокард, глаза и легкие.
Рис. 220-1. Патогенез заболевания костей при хронической почечной недостаточности.
Ведение больных с почечной остеодистрофией включает в себя уменьшение содержания фосфора в пищевом рационе до 1 г, а также использования фосфорсвязывающих веществ. Дополнительное введение кальция, главным образом за счет умеренного увеличения концентрации ионов Са2+ в диализате, перорального введения кальция (1—1,5 г в сутки), а также попыток усилить абсорбцию кальция в кишечнике посредством 1,25-дигидроксихолекальфицерола или дигидротахистерола могут ослабить проявления кистозно-фиброзного остита, остеомаляции и миопатии. Использование при лечении фосфорсвязывающих веществ, кальция и витамина D следует начинать в ранней стадии хронической почечной недостаточности, для того чтобы можно было предотвратить развитие гиперпаратиреоза и поражения костей. Концентрацию фосфора в сыворотке крови перед введением кальция и/или аналогов витамина D следует поддерживать на уровне ниже 45 мг/л, для того чтобы избежать развития метастатической кальцификации. Другие растворенные вещества. К числу нарушений обмена других неорганических растворенных веществ при ХПН относятся гиперурикемия и гипермагниемия. Задержка в организме мочевой кислоты является распространенным характерным признаком ХПН, но это редко приводит к развитию симптоматической подагры. Гипофосфатемия — это следствие чрезмерного перорального введения фосфорсвязывающих гелей. Поскольку при ХПН существует тенденция к увеличению концентрации магния в сыворотке крови, следует избегать применения магнийсодержащих антацидов и слабительных средств. Нарушения деятельности сердечно-сосудистой системы и легких. Задержка жидкости в организме больных с уремией часто приводит к развитию застойной сердечной недостаточности и/или отека легких. Уникальная форма застоя крови в легких и отека легких может наблюдаться при уремии даже в отсутствие поступления в организм повышенного количества жидкости, и эти нарушения обычно протекают на фоне нормального или слегка повышенного значения внутри-сердечного и легочного давления. Рентгенологически это характеризуется застоем крови в сосудах вокруг корня легких, имеющим форму «крыла бабочки» и обусловленным повышенной проницаемостью мембраны альвеолярных капилляров. Этот отек легких, протекающий на фоне низкой величины артериального давления, так же как и сердечно-легочные нарушения, связанные с увеличением объема циркулирующей крови, легко и быстро корректируются при помощи энергично проводимого диализа. Артериальная гипертензия — самое распространенное осложнение, наблюдаемое в терминальной стадии заболевания почек. Если у такого больного артериальное давление находится в пределах нормы, это означает следующее: 1) больной страдает заболеванием почек, характеризующимся выведением с мочой больших количеств соли (например, поликистоз, кистозное поражение мозгового вещества или хронический пиелонефрит); 2) больной проходит курс гипотензивного лечения; 3) у больного имеется истощение запасов жидкости в организме, что обусловлено избыточными потерями жидкости через желудочно-кишечный тракт в результате чрезмерного или проводимого без согласования с врачом приема мочегонных средств. Поскольку избыток жидкости в организме — основная причина гипертензии у больных с уремией, нормальное артериальное давление можно восстановить при помощи диализа. Тем не менее у некоторых больных вследствие гиперренинемии гипертензия сохраняется, несмотря на жесткое ограничение поступления в организм соли и воды и ультрафильтрацию. В большинстве случаев эффективно обычное лечение гипотензивными лекарственными средствами. У небольшой части таких больных развивается ускоренная, или злокачественная, гипертензия, проявляющаяся значительным повышением систолического и диастолического давления, выраженной гиперреиинемией, энцефалопатией, судорожными припадками, изменениями сетчатки и отеком диска зрительного нерва. Применение более сильнодействующих лекарственных средств, таких как диазоксид, миноксидил, каптоприл и нитропруссид, в сочетании с контролированием объема внеклеточной жидкости обычно позволяет обеспечить коррекцию такой гипертензии и устраняет необходимость выполнения двусторонней нефрэктомии. Перикардит, когда-то представлявший собой распространенное осложнение ХПН, в настоящее время наблюдается редко благодаря раннему началу проведения диализа. Считают, что причиной развития перикардита у больных с ХПН служат задерживаемые в организме метаболические токсины. Весьма необычные случаи выявления перикардита у тех больных, которым проводится адекватный диализ, обычно бывают обусловлены или вирусной ифекционной болезнью, или системным заболеванием. Клиническое проявление перикардита у больных с уремией аналогично проявлению перикардита другой этиологии (гл. 194), за исключением того, что при проведении перикардиоцентеза обнаруживают геморрагическую жидкость. Рекомендуется лечение с помощью интенсивного диализа, а использования антикоагулянтов следует избегать, чтобы свести к минимуму возможность возникновения геморрагической тампонады сердца. Пероральный прием индометацина помогает снять боли при перикардите. Эффективным средством предотвращения тампонады сердца у некоторых больных служит перикардиоцентез с введением в перикардиальную полость воздуха или стероидов. Целесообразность проведения перикардэктомии следует рассматривать только в том случае, если консервативные методы лечения окажутся неэффективными. Клинический опыт применения хронического диализа, накопленный за последние десятилетия, выявил настораживающе высокую частоту ускоренного развития у таких больных атеросклероза, ведущего к появлению тяжелых поражений сосудов сердца, головного мозга и периферических сосудов. В качестве многочисленных причин развития этих осложнений рассматривают долговременную гипертензию, гиперлипидемию, нарушение толерантности к глюкозе, хроническое повышение величины минутного объема сердца, а также метастатическую кальцификацию сосудов и миокарда. Гематологические нарушения. При ХПН развивается нормохромная, нормоцитарная анемия, приводящая к повышенной утомляемости и апатии. ХПН сопровождается угнетением эритропоэза, обусловленным как действием задерживаемых в организме токсинов на костный мозг, так и снижением биосинтеза эритропоэтина, пораженными почками или наличием ингибиторов эритропоэтина. Возникает также гемолиз, в развитие которого свой вклад вносит наличие экстракорпускулярного дефекта, поскольку продолжительность жизни эритроцитов, взятых от здоровых людей, снижается после переливания этих клеток больным уремией, а эритроциты, взятые от больных с ХПН, сохраняют сравнительно нормальную продолжительность жизни, будучи введенными в организм здоровых людей. Потери крови через желудочно-кишечный тракт и при хроническом диализе также играют определенную роль в развитии анемии; в некоторых случаях в этом может быть повинен и гиперспленизм. У находящихся на гемодиализе больных возможны повышенные кровопотери, обусловленные необходимостью использовать гепарин во время диализа. При ХПН переливания крови оказывают угнетающее действие на эритропоэз, и из-за повышенного риска развития гепатита и гемосидероза они показаны лишь в тех случаях, когда анемия осложняет протекание других скрытых заболеваний (например, заболевания венечных сосудов или сосудов мозга). Установлено, что лечение андрогенами активизирует эритропоэз у некоторых больных, находящихся на диализе, не подвергавшихся ранее нефрэктомии. Парентеральное или пероральное введение препаратов железа показано только больным, страдающим подтвержденным анализами дефицитом железа, обусловленным хронической кровопотерей. У больных, которым проводятся многочисленные переливания крови, пристальное внимание следует уделять возможности развития гемохроматоза. С целью возмещения происходящих при диализе хронических потерь фолиевой и аскорбиновой кислот и растворимых витаминов группы В больным следует назначать прием этих препаратов. Аномальный гемостаз — еще одно распространенное нарушение при ХПН, характеризующееся тенденцией к возникновению аномальной кровоточивости и появлению подкожных кровоизлияний. Самое большое беспокойство вызывают кровотечения из хирургических ран или самопроизвольные желудочно-кишечные кровотечения, кровотечения в полость перикарда и в свод черепа в виде субдуральной гематомы или внутримозгового кровоизлияния. При уремии развиваются дефекты свертывания крови — увеличивается время кровотечения, снижается активность фактора III тромбоцитов, нарушаются агрегация тромбоцитов и их адгезивность, а также снижаются затраты фактора II. Снижение активности фактора III коррелирует с повышением уровня содержания гуанидиноянтарной кислоты в плазме крови и может быть в значительной степени скорректировано при помощи диализа, тогда как увеличение времени кровотечения продолжает оставаться распространенным явлением даже у тех больных, которым проводится адекватный диализ. При уремии нарушаются процесс образования и функции лейкоцитов, что ведет к повышению восприимчивости больного к инфекциям. При ХПН развиваются лимфоцитопения, атрофируются лимфоидные структуры, в то время как продуцирование нейтрофильных гранулоцитов претерпевает сравнительно мало изменений. Тем не менее существуют данные, заставляющие предположить, что лейкоциты всех типов подвержены неблагоприятным изменениям под воздействием сыворотки крови больных с уремией. Среди наиболее широко документированных нарушений, развивающихся в лейкоцитах больных с уремией, отмечают снижение хемотаксиса, приводящее к ослаблению острой воспалительной реакции и задержку замедленной гиперчувствительности. У больных с уремией отмечают тенденцию к менее выраженной лихорадочной реакции в ответ на развитие инфекционного процесса, что значительно затрудняет выявление такового. На функцию лейкоцитов у больных с ХПН отрицательно влияют и такие сопутствующие факторы, как ацидоз, гипергликемия, белково-энергетическая недостаточность питания и гиперосмоляльность сыворотки крови и тканей (обусловленная азотемией). Нарушаются и барьерные функции слизистых оболочек по отношению к инфекционному агенту, а у находящихся на диализе больных сосудистые катетеры часто играют роль входных ворот для проникновения патогенных микроорганизмов, в частности стафилококков. Противовоспалительные стероиды и иммуносупрессивные лекарственные средства увеличивают риск развития серьезных инфекционных осложнений. У больных, которым проводится диализ с использованием изготовленных из целлофана мембран, часто выявляют преходящую лейкопению (гл. 221). Нервно-мышечные нарушения. Среди самых ранних симптомов уремии наблюдаются и слабо выраженные нарушения функции центральной нервной системы, включая неспособность к концентрации внимания, сонливость или бессонницу. Затем появляются некоторые нарушения поведенческих реакций, потеря памяти и ошибки в оценках, часто сочетающиеся с признаками нервно-мышеч ной раздражимости, включая икоту, судороги и непроизвольные сокращения и подергивания больших групп мышц. В терминальной стадии уремии часто наблюдаются порхающее дрожание, миоклония и хорея, а также ступор, судорожные припадки и кома. Многие из этих нервно-мышечных осложнений тяжелой уремии удается скорректировать диализом, хотя на ЭЭГ можно выявить стойкие неспецифические изменения. Периферическая невропатия — сравнительно частое осложнение прогрессирующей ХПН. Вначале поражение чувствительных нервов бывает более выражено, чем двигательных; нижние конечности поражаются в большей степени, чем верхние, а дистальные отделы конечностей — чем проксимальные. У некоторых больных с уремией проявляется синдром «беспокойных ног», характеризующийся нечеткими ощущениями дискомфорта в ступнях и нижних отделах голени, а также частыми движениями голеней. Если не начать проведение диализа, вскоре после возникновения нарушений чувствительности, то за ними последует развитие двигательных нарушений, часто приводящих к утрате глубоких сухожильных рефлексов, слабости, параличу малоберцового нерва (отвислая стопа) и в конечном итоге к вялой тетраплегии. В соответствии с этим появление ранних признаков периферической невропатии обычно рассматривают как прямое показание к началу проведения диализа или выполнение трансплантации почки. Существуют два вида неврологических нарушений, по-видимому, присущих исключительно больным, находящимся на хроническом диализе. Первое — это синдром диализного слабоумия, наблюдаемый у больных, находящихся на диализе на протяжении нескольких лет. Синдром характеризуется расстройством речи, миоклонией, слабоумием, судорожными припадками; в конечном итоге больной умирает. Было высказано предположение об интоксикации алюминием как возможной причине развития этого синдрома. Однако нельзя исключить влияние каких-либо других факторов на развитие синдрома, поскольку он наблюдается лишь у очень небольшой части больных, у которых в крови выявляли повышенные концентрации алюминия. Другое нарушение — дисэквилибрационный диализ — развивается во время нескольких первых сеансов диализа в связи с быстрым снижением уровня содержания мочевины в крови. Тошнота, рвота, сонливость, головные боли и даже большие эпилептические припадки развиваются вследствие быстрого (индуцированного диализом) изменения величины рН и уменьшения осмоляльности внеклеточной и внутриклеточной жидкостей внутри черепа, ведущих к отеку мозга и повышению внутричерепного давления. Желудочно-кишечные нарушения. Анорексия, икота, тошнота и рвота являются распространенными ранними проявлениями уремии. Тщательно контролируемое ограничение количества белка в пищевом рационе больных, начатое в ранней стадии заболевания, помогает замедлить прогрессирование почечной недостаточности, а также уменьшить вероятность развития рвоты и тошноты в поздних стадиях заболевания. Больных, страдающих тяжелой белково-калорийной недостаточностью питания, не следует ограничивать в потреблении белка. Уремический запах изо рта, запах мочи при дыхании, появляется в результате расщепления содержащейся в слюне мочевины и превращения ее в аммиак и часто сочетается с неприятными вкусовыми ощущениями. В очень поздних стадиях ХПН в любом отделе желудочно-кишечного тракта могут возникнуть изъязвления слизистой оболочки, ведущие к кровопотере, — так называемый уремический гастроэнтерит. Особенно распространена язвенная болезнь желудка, развивающаяся у 25% больных уремией. Неизвестно, связана ли такая высокая заболеваемость с повышенной кислотностью желудочного сока, с гиперсекрецией гастрина или с вторичным гиперпаратиреозом. Выраженность большинства желудочно-кишечных симптомов, за исключением обусловленных язвенной болезнью желудка, уменьшается при проведении диализа. У находящихся на хроническом диализе больных редко наблюдается синдром идиопатического асцита, который развивается, предположительно, в результате поступления в организм чрезмерно больших количеств жидкости и/или хронического пассивного застоя крови в печени. Для больных с хронической почечной недостаточностью, особенно тех, которые страдают поликистозом почек, характерна повышенная частота развития дивертикулеза. Вирусный гепатит более распространен у больных, находящихся на хроническом диализе, и детально рассмотрен в гл. 221. Эндокринно-метаболические нарушения. Мы уже рассмотрели распространенные нарушения функции паращитовидных желез, метаболизма глюкозы и инсулина, а также липидную, белково-калорийную и другие виды недостаточности питания, характерные для уремии. Функции гипофиза, щитовидной железы и надпочечников сохраняются в пределах нормы, часто даже несмотря на наличие поддающихся определению изменений концентрации тироксина, гормона роста, альдостерона и кортизола в циркулирующей крови. У женщин снижается концентрация эстрогена и ранними проявлениями уремии являются аменорея и неспособность сохранить беременность до конечного срока. Хотя нормальная менструальная функция часто восстанавливается после начала хронического диализа, беременность редко заканчивается родами. У мужчин с ХПН, включая тех, кто находится на хроническом диализе, часто наблюдаются импотенция, олигоспермия и дисплазия зародышевых клеток, снижение концентрации тестостерона в плазме крови. У подростков возможно замедление роста и полового созревания, даже у тех из них, которые находятся на хроническом диализе. Дерматологические нарушения. Кожные изменения многочисленны. В этом нет ничего удивительного, если учесть наличие анемии (бледность), нарушения гемостаза (экхимозы и гематомы), отложений кальция и вторичного гиперпаратиреоза (зуд, экскориации), гипогидратации (плохой тургор кожи, сухость слизистых оболочек) и общих последствий белково-калорийной недостаточности питания для кожи. Желтовато-бледный оттенок кожи может отражать сочетанное влияние анемии и задержания в организме различных пигментированных метаболитов, или урохромов. При прогрессирующей уремии концентрация мочевины в поте может достичь довольно высоких значений, так что после испарения пота на поверхности кожи можно обнаружить тонкий слой белого порошка — так называемый уремический (мочевинный) иней. Хотя многие поражения кожи излечиваются с помощью диализа, уремический зуд может оказаться стойким и обычно он не поддается воздействию большинства методов системной или местной терапии. Гемохроматоз проявляется синевато-серовато-бронзовым оттенком кожи и часто наблюдается у тех из находящихся на диализе больных, которым проводят многократные переливания крови.
ГЛАВА 221. ДИАЛИЗ И ТРАНСПЛАНТАЦИЯ ПОЧЕК ПРИ ЛЕЧЕНИИ БОЛЬНЫХ С ПОЧЕЧНОЙ НЕДОСТАТОЧНОСТЬЮ
Чарльз Б. Карпентер, Дж. Майкл Лазарус (Charles В. Carpenter, /. Michael Lazarus)
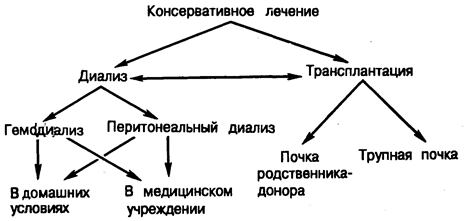
В последние три десятилетия диализ и трансплантация стали эффективными методами лечения, продлевающими жизнь страдающим почечной недостаточностью больным. Подход к лечению при острой почечной недостаточности отличается от подхода к лечению при хронической почечной недостаточности из-за необратимого характера последней. Консервативная терапия или диализ служат основными методами лечения при острой почечной недостаточности, тогда как трансплантацию как метод лечения не следует рекомендовать больным этой группы. Возможности выбора метода лечения больных с хронической, или необратимой, почечной недостаточностью проиллюстрированы на рис. 221-1. На первом этапе лечение консервативное, но затем возникает необходимость в проведении гемодиализа, перитонеального диализа или трансплантации почки от трупа или от донора-родственника. Вследствие того что каждый из этих методов приносит лишь ограниченный успех, к лечению при хронической почечной недостаточности следует подходить с позиций перехода от одного метода лечения к другому в зависимости от степени его эффективности и возникновения осложнений. Лечение при почечной недостаточности следует начинать в такой период течения болезни, когда осложнения ее будут умеренными, а не тогда, когда болезнь протекает бессимптомно. Раннее начало лечения позволит избежать тяжелых осложнений уремии (гл. 220). Раннее начало диализа особенно целесообразно при лечении тех больных с острой почечной недостаточностью, у которых можно ожидать восстановления функции почек, а также больных с хронической почечной недостаточностью, у которых имеет место хорошая иммунологическая совместимость с родственником-донором, а своевременно выполненная операция трансплантации почки, по всей вероятности, приведет к восстановлению нормальной функции органа. Что касается остальных больных, то клиническое суждение о целесообразности перехода от консервативного лечения к диализу или трансплантации должно быть основано на ознакомлении с анамнезом и взвешенном рассмотрении соотношения благоприятных последствий для больного в результате применения каждого метода лечения и связанного с таким лечением риска. Лечение с помощью ограничения количества поступающего в организм белка, как это показано в гл. 220, может продлить время нахождения больного на консервативном лечении, прежде чем возникнет необходимость в проведении диализа и трансплантации; но такое лечение следует проводить только в том случае, если связанные с ним осложнения не окажут отрицательного влияния на отдаленный прогноз болезни. Вопрос, касающийся отбора больных для проведения диализа и/или трансплантации, вызывает некоторые разногласия. Ввиду обратимого характера острой почечной недостаточности все больные, которым поставлен такой диагноз, должны получать поддерживающую терапию при помощи диализа по меньшей мере в в течение определенного промежутка времени, чтобы дать возможность почкам восстановить нормальную функцию. Что касается больных с необратимой, или хронической, почечной недостаточностью, то критерии их отбора для проведения трансплантации обычно более строгие, чем для проведения диализа, и руководствоваться при этом следует учетом возможности развития осложнений, связанных с проведением иммуносупрессивной терапии. В табл. 221-1 приведены некоторые практические соображения относительно выбора реципиента для получения аллоренотрансплантата. Такую процедуру следует предпринимать только в том случае, если консервативная терапия не дала ожидаемого результата, когда отсутствуют обратимые элементы в почечной недостаточности у данного больного, и тяжесть заболевания такова, что обычные методы лечения не могут обеспечить ему комфортабельное существование. Однако прогноз будет более благоприятный в том случае, если трансплантация выполнена до того, как состояние больного перейдет в критическую стадию. Трансплантацию не следует использовать в качестве средства спасения больных от неосуществления надежды на успех при проведении диализа.
Рис. 221-1. Альтернативные методы лечения больных с почечной недостаточностью.
У реципиента не должно быть угрожающих жизни внепочечных осложнений, таких как рак, тяжелая ишемическая болезнь сердца и заболевание сосудов головного мозга. Диабет как таковой не является противопоказанием для трансплантации при условии, что у больного нет диффузного поражения сосудов. Относительным противопоказанием для проведения трансплантации является оксалоз, так как в трансплантированной почке сравнительно быстро может наступить рецидив. Хотя возраст больного может служить ограничительным фактором, но противопоказанием для трансплантации является скорее соответствующий состоянию органов старого человека «физиологический», чем хронологический возраст. В общем больные достигают «физиологического» предела в хронологическом возрасте приблизительно 60—65 лет, когда частота осложнений, обусловленных действием преднизона, становится намного выше, чем у более молодых больных. Хотя заболевания мочевого пузыря и мочеиспускательного канала представляют собой дополнительную опасность, были осуществлены успешные трансплантации почечных аллотрансплантатов страдающим такими заболеваниями больным с предварительным формированием искусственного мочевого пузыря (например, из участка подвздошной кишки), в который вшивают мочеточник донорской почки. Очевидно, что трансплантацию не следует предлагать больным, страдающим каким-либо заболеванием, течение которого может обостриться под действием преднизона, циклоспорина, азатиоприна или других имммуносупрессивных средств, а также любому больному, страдающему столь тяжелыми осложнениями консервативного лечения, что они увеличивают риск выполнения операции и лекарственной терапии. При оценке заболеваний, потенциально исключающих возможность трансплантации, следует иметь в виду, что качество жизни и отдаленные результаты лучше всего обеспечиваются при успешной трансплантации почек.
Таблица 221-1. Противопоказания к трансплантации почек 1. Абсолютные противопоказания: а) обратимое поражение почек б) возможность поддержания полноценной жизни с помощью консервативного лечения в) тяжелые формы основных внепочечных осложнений (поражение венечных сосудов и сосудов головного мозга, опухоли) г) активная инфекция д) активный гломерулонефрит е) предшествующая сенсибилизация к ткани донора 2. Относительные противопоказания (см. текст): а) возраст б) заболевание мочевого пузыря или мочеиспускательного канала в) окклюзивное поражение подвздошных и бедренных артерий г) сахарный диабет д) психические болезни е) оксалоз
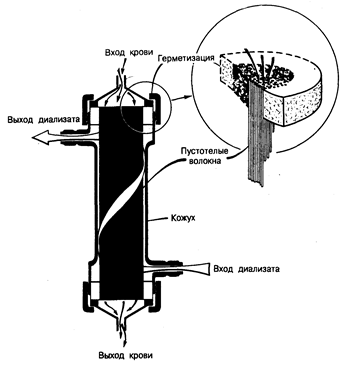
Критерии отбора больных для проведения лечения с помощью гемодиализа или перитонеального диализа менее строгие, чем для трансплантации, поскольку диализ связан с меньшим риском, чем трансплантация, у пожилых больных и у больных, страдающих упомянутыми выше осложнениями консервативного лечения. В связи с высокой стоимостью этих программ слышались предложения ограничить число больных, назначаемых на проведение диализа и трансплантации. Такого рода решения, базирующиеся на моральных и социальных соображениях, продолжают вызывать споры. В большинстве регионов мира в настоящее время оплату стоимости медицинского обслуживания больных с хронической почечной недостаточностью берет на себя государство. При экономической поддержке государством программ проведения диализа и трансплантации разработаны и будут разрабатываться в дальнейшем соответствующие правила и инструкции, позволяющие совершенствовать отбор больных для лечения различными методами. Консервативное лечение. Как было показано в гл. 220, консервативное (не диализ и не трансплантация), лечение следует начинать на ранней стадии заболевания, для того чтобы иметь возможность контролировать симптомы заболевания, свести к минимуму возможные осложнения, предотвратить отдаленные последствия уремии и замедлить прогрессирование почечной недостаточности. Следует предпринять все необходимые меры для корррекции любого из многочисленных обратимых компонентов заболевания, которые отягчают поражение почек. У больных с острой почечной недостаточностью следует выявить и скорригировать преренальные факторы, такие как снижение объема жидкости в организме и минутного объема сердца, или стеноз почечных артерий, а также постренальные факторы, такие как окклюзия мочеточника или мочеиспускательного канала. Такие пре- и постренальные факторы могут обострить основное заболевание паренхимы почек и у больных с хронической почечной недостаточностью, поэтому на них также следует обратить внимание у больных этой группы. Самым важным является лечение основного заболевания или осложнений почечной недостаточности, которые еще более ускоряют процесс потери нефронов. Следует проводить агрессивное лечение гипертензии, инфекционных заболеваний мочевых путей, почечнокаменной болезни, структурных нарушений мочевых путей или тех форм гломерулонефрита, которые поддаются лечению. К числу профилактических мер относятся отказ от употребления нефротоксических лекарственных средств и больших доз рентгеноконтрастных средств при лечении больного, у которого уже имел место риск развития почечной недостаточности. Изменение пищевого рациона— важный аспект консервативной терапии. Ограничение в ранние сроки развития болезни поступающих в организм количеств натрия и жидкости может иметь большое значение для профилактики гипертензии. По мере прогрессирования почечной недостаточности необходимо ограничивать количество потребляемых пищевых продуктов с высоким содержанием фосфора и калия. Снижение потребления продуктов, содержащих белок, смягчает выраженность анорексии, тошноты и рвоты, а если начать ограничения потребления таких продуктов в ранние сроки, это может замедлить прогрессирование заболевания. Взрослые больные должны получать не менее 0,6 г белка на 1 кг массы тела в сутки для предотвращения развития отрицательного азотистого баланса. Дополнение низкобелкового пищевого рациона введением незаменимых кетоаминокислот может оказаться полезным в целях удлинения срока проведения консервативного лечения, позволяя утилизировать мочевину в качестве источника заменимого азота. В более поздних стадиях развития уремии необходима коррекция нарушений электролитного баланса, например применение бикарбоната натрия или карбоната кальция для коррекции слабого ацидоза, или же использование бикарбоната, D-глюкозы и инсулина, а также калийобменных смол для лечение гиперкалиемии. Некоторые химические аномалии, имеющие место при нарушении функции почек, не требуют лечения или же не поддаются лечению; гипермагниемия, гиперамилаземия, гипертриглицеридемия или слабая степень нарушения толерантности к углеродам обычно не требуют лечения. Лечение гиперурикемии назначают в том случае, если больной страдает подагрой. Однако не было установлено, чтобы урикемия сама по себе оказывала какое-либо пагубное воздействие. Было высказано предположение о том, что вторичный гиперпаратиреоз может стимулировать прогрессирование почечной недостаточности. Неясно, обусловлено ли это гиперфосфатемией, повышенным значением произведения кальций фосфор или действием самого паратгормона. Тем не менее энергичные усилия по использованию фосфорсвязывающих веществ и дополнительное введение кальция и аналогов витамина D (дигидротахистерола или 1,25-дигидроксихолекальциферола) для поддержания соответствующей концентрации кальция в сыворотке крови эффективно подавляет осуществляемую паращитовидными железами стимуляцию, возможно, замедляют прогрессирование почечной недостаточности и, по всей вероятности, предотвращают последующее тяжелое поражение костей (гл. 336). Для того чтобы предотвратить кальцификацию внутренних органов и сосудов, важно поддерживать величину произведения фосфор • кальций на уровне ниже 60. Необходимость ограничивать поступление в организм жидкости, натрия, калия, фосфора и белка часто приводит к чрезмерному ограничению пищевого рациона, что делает его неприемлемым для больного. Это обстоятельство, а также проблема введения в организм множества различных лекарственных средств часто встают на повестку дня в то время, когда появляются осложнения уремии, и поднимают вопрос о выполнении диализа и/или трансплантации. Наряду с проведением мероприятий консервативного лечения необходимо вести подготовку больного с помощью интенсивной просветительской программы в целях разъяснения ему возможных конечных результатов почечной недостаточности и сущности различных доступных в настоящее время видов терапии. Чем более адекватными знаниями относительно гемодиализа, перитонеального диализа и трансплантации будут обладать больные, тем легче им будет принять впоследствии правильное решение. При проведении гемодиализа основным способом получения крови для лечения является использование артериовенозного шунта. Поскольку для его формирования часто требуется несколько месяцев, профилактическое формирование такого шунта у больного, которому в будущем планируется проведение гемодиализа, имеет большое значение для уменьшения риска развития в будущем осложнений, связанных с доступом циркулирующего диализата. Что касается больных, выбравших перитонеальный диализ (постоянный амбулаторный перитонеальный диализ — ПАПД или постоянный циклический перитонеальный диализ—ПЦПД), то у них введение перитонеального катетера не требует предварительной подготовки и лечение может быть начато сразу после развития симптомов и признаков уремии. Что же касается больных, которым могут назначить проведение диализа в домашних условиях или трансплантацию, то предварительно следует провести просветительскую работу среди членов их семей для последующих отбора и подготовки из их числа лиц, которые будут помогать проведению диализа или из числа которых будет выбран донор почки; и такую подготовку следует начинать задолго до развития симптомов почечной недостаточности. В отношении больных, у которых имеет место хорошая антигенная совместимость с желающим отдать свою почку донором, целесообразно рассмотреть возможность выполнения трансплантации без предварительного проведения гемодиализа или перитонеального диализа. При рассмотрении вопроса о трансплантации почки от донора-родственника следует принять во внимание риск, связанный с проведением односторонней нефрэктомии, включая развитие протеинурии и гипертензии. Как будет видно из приведенного ниже, частота случаев успешной трансплантации трупной почки значительно возросла, и поэтому эту возможность следует тщательно обсудить с самим больным и с членами его семьи, являющимися потенциальными донорами. Гемодиализ. В основе гемодиализа лежит принцип диффузии веществ через полупроницаемую мембрану (целлофан, ацетатцеллюлоза, полиакрилонитрил и полиметилметакрилат) с целью выведения из крови нежелательных веществ и одновременного введения в нее необходимых компонентов. Постоянный ток крови по одну сторону мембраны и очищающего раствора-диализата — по другую ее сторону позволяет удалить остаточные продукты обмена веществ из крови спо собом, весьма сходным с процессом клубочковой фильтрации. Изменяя состав диализата, способ взаимодействия крови и диализата (геометрию диализатора), тип и площадь поверхности диализирующей мембраны и частоту и продолжительность сеансов диализа, можно поддерживать в относительно благополучном состоянии даже тех больных, у которых почки совсем не функционируют. Оборудование для проведения гемодиализа состоит из трех основных частей — системы подачи крови; системы, обеспечивающей необходимый состав и подачу диализата, и самого аппарата-диализатора. Кровь подается под давлением в диализатор с помощью роликового насоса через систему трубок, оснащенных соответствующими приборами для измерения величины скорости кровотока и давления в системе; величина скорости кровотока должна составлять приблизительно 250— 300 мл/мин. Величину гидростатического давления в системе можно изменять соответствующим образом для достижения желаемой степени выведения жидкости, так называемой ультрафильтрации. Диализат подается в диализатор из емкости, в которой он хранится, или из дозирующей системы, в которой он вырабатывается. В большинстве диализаторов диализат проходит через мембрану один раз, двигаясь навстречу току крови со скоростью 500 мл/мин, или же рециркулирует много раз, но соответственно с более высокой скоростью тока. Состав диализата сходен с составом плазменной жидкости, но его можно изменять в зависимости от потребностей конкретного больного. Существуют два основных типа диализаторов — плоскопластинчатый диализатор, в котором плоские листы мембраны уложены один на другой, с проложенными между ними пластиковыми матрицами; и пустотеловолоконный, или капиллярный, диализатор, в котором мембранный материал закручен в спираль внутри тонких капилляров, тысячи которых собраны, в пучки; кровь течет через эти капилляры, в то время как диализат циркулирует с наружной стороны пучков волокон (рис. 221-2). Большинство больных нуждаются в 10—15 ч диализа в неделю, разделенных на несколько равных по времени сеансов. Конкретная для каждого больного продолжительность сеансов зависит от размеров тела, остаточной функции почек, диеты, осложняющих заболеваний и степени анаболизма или катаболизма в организме больного. Продолжительность сеансов диализа, частота сеансов, тип и размер диализатора, состав диализата, скорости кровотока или тока диализата — все эти параметры можно изменять таким образом, чтобы они удовлетворяли специфические потребности конкретного больного. Разработанное в последние годы моделирование кинетики процесса диализа, использование данных о процессе образования мочевины и скорости катаболизма белка обеспечили возможность более обоснованного назначения длительности сеансов и других условий проведения диализа. Многие осложнения, развивающиеся у находящихся на диализе больных, связаны с основными заболеваниями или с теми уремическими состояниями, которые не поддаются коррекции с помощью диализной терапии. Эти и другие сходные проблемы, возникающие при гемодиализе, рассмотрены в гл. 220. Ахиллесовой пятой гемодиализма является подключение диализатора к системе кровообращения больного. Разработанная в начале 60-х годов методика с использованием артериовенозного шунта сделала возможным проведение хронического диализа. Однако такой шунт часто подвергался инфицированию и тромбозу, и это побудило к созданию в 1966 г. артериовенозной фистулы. Фистулу предпочтительнее формировать из природной вены, но если по какой-либо причине это невозможно, то формируют подкожный протезный канал (из дакрона или из политетрафторэтилена, из сонных артерий быка, из пупочной артерии человека), соединяющий артерию и ближайшую вену. Канюляция артериовенозной фистулы иглами 15— 16-го калибров обеспечивает достаточный для осуществления гемодиализа кровоток. К сожалению, и в артериовенозной фистуле возможны инфицирование, тромбоз и образование аневризмы, особенно в искусственный протезах. Частота случаев развития септицемии и септической эмболизации, связанной с инфицированием шунта и фистулы, относительно высока; самым распространенным возбудителем инфекции служит золотистый стафилококк.
Рис. 221-2. Пустотеловолоконный, или капиллярный, диализатор, представляющий собой чаще всего используемый аппарат «искусственная почка».
Кроме того, неудачи в использовании артериовенозной фистулы оказывают серьезное психологическое воздействие на больного. В подобных случаях больные встречаются и с другими психиатрическими проблемами — депрессией и переоценкой представления о самом себе. Резкие изменения осмоляльности могут вызвать развитие у больного дисэквилибрационного синдрома, в то время как резкие изменения концентрации электролитов (особенно калия) — развитие аритмии во время сеанса диализа. Очень часто во время диализа развивается гипотензия; она обусловлена влиянием многих факторов — объемом экстракорпорального кровообращения, степенью ультрафильтрации, изменением осмоляльности сыворотки крови, наличием невропатии вегетативной нервной системы, сопутствующим применением гипотензивных средств, выведением катехоламинов или введением ацетата (используемого в качестве буферного средства в диализате), угнетающего сердечную деятельность и расширяющего сосуды. Могут развиться синдромы диализного слабоумия и остеомаляции в случае загрязнения диализата алюминием или перорального приема гидроокиси алюминия. Повышенная частота развития ГВ-П (гепатит В—поверхность) антигенемии обусловлена ослаблением иммунологической реакции. У страдающих хронической антигенемиеи больных обычно не наблюдают выраженных симптомов заболевания, а функция печени нарушена лишь незначительно. Отмечается более высокая частота развития ни А ни В гепатита и цитомегаловирусной инфекции, но обычно и эти заболевания протекают сравнительно легко. Механические и/или ятрогенные осложнения, такие как гемолиз, воздушная эмболия, кровопотеря и загрязнение диализата, стали менее распространенными в связи с совершенствованием оборудования. Могут развиваться неблагоприятные реакции, индуцированные артериовенозной фистулой, примером которых служат опосредуемая через комплемент лейкопения и гипоксемия, обусловленные взаимодействием крови с целлофаном. Более выраженные симптомы, такие как боли в груди и спине, бронхоспазм и анафилаксия, при таких реакциях развиваются редко. Гепарин, введение которого необходимо при проведении гемодиализа, может вызвать такие ослож нения, как субдуральная гематома и забрюшинное, желудочно-кишечное, перикардиальное и плевральное кровотечения. Одной из важнейших проблем, с которой в течение длительного времени сталкиваются при лечении гемодиализом, является высокая летальность больных в результате инфаркта миокарда и мозговых инсультов. Вероятно, это обусловлено наличием у больных с уремией существовавших ранее и продолжающих действовать распространенных факторов риска, таких как гипертензия, гиперлипидемия, кальцификация сосудов вследствие гиперпаратиреоза, большая величина минутного объема сердца вследствие анемии, или другими причинами. Потенциальная возможность развития этих осложнений должна побудить врача оценить соотношение риск/польза от проведения диализа, прежде чем приступить к его выполнению у каждого конкретного больного. Преимущества гемодиализа заключаются в сравнительной непродолжительности сеансов диализа и минимальном изменении сложившегося образа жизни в периоды между сеансами. Он более эффективен, чем перитонеальный диализ, позволяет достичь быстрых изменений патологических биохимических показателей сыворотки крови. В присутствии помощника больной может выполнить гемодиализ в домашних условиях. Гемодиализ — самая распространенная форма диализа. Перитонеальный диализ. Перитонеальный диализ, как и гемодиализ, можно выполнять в различных условиях и с помощью разных методик. Больным с острой почечной недостаточностью перитонеальный диализ обычно выполняют посредством введения катетера типа стилета в брюшную полость и непрерывного промывания брюшной полости в течение 24—72 ч. До тех пор пока не будут получены желаемые биохимические показатели и/или достигнуто улучшение клинического состояния больного, можно производить обмен 1—2 л диализата через каждые 20—60 мин. Затем катетер удаляют из брюшной полости и наблюдаютза состоянием до тех пор, пока появившиеся симптомы или результаты лабораторных исследований не укажут на необходимость проведения следующего 1—3-суточного сеанса перитонеального диализа. Попытки проведения хронического перитонеального диализа предпринимались с конца 40-х годов, но были относительно безуспешными до тех пор, пока в 1968 г. не был создан постоянный перитонеальный катетер — катетер Тенкхоффа. Использование этого постоянно находящегося в брюшинной полости катетера и оборудования, обеспечивающего подачу диализата по замкнутому непрерывному циклу, привело к созданию методики лечения, при которой больные получают лечение 2—3 раза в неделю, а суммарное время лечения составляет 30—40 ч (интермиттирующий перитонеальный диализ—ИПД); при этом достигаются значения клиренса различных веществ и объема выводимой жидкости, аналогичные тем же показателям, которых достигают при гемодиализе. Выдвинутая в 1978 г. концепция постоянного промывания брюшинной полости посредством увеличения времени нахождения в ней диализата привела к разработке ПАПД, который отличается от интермиттирующего перитонеального диализа тем, что больным через входное отверстие катетера вливают диализат в брюшинную полость и герметически закрывают отверстие катетера. Больные находятся под амбулаторным наблюдением, и каждые 4—6 ч опорожняют брюшинную полость и заменяют диализат новой его порцией. При этом используются 2-литровые емкости с диализатом и устраняется необходимость в специальном оборудовании для проведения диализа. Для некоторых больных более приемлемой может оказаться модификация этого метода с использованием устройства, позволяющего осуществить циклическое влияние диализата, причем его замена осуществляется в ночные часы, а в течение дня он находится в брюшинной полости (ПЦПД). Острый перитонеальный диализ длительностью от 24 ч до 72 ч с использованием стилет-катетера обычно проводят в условиях стационара. ИПД или ПЦПД можно проводить в медицинском учреждении или дома (обычно в ночные часы), в то время как ПАПД можно выполнять в любых условиях. Как и при гемодиализе, состав диализата можно изменять в зависимости от величин ультрафильтрации и клиренса, необходимых для конкретного больного. Основное различие в составах перитонеального диализата и диализата для гемодиализа состоит в использовании в первом большего количества D-глюкозы, применяемой в качестве осмотического вещества, обеспечивающего выведение жидкости. Преимуществами перитонеального диализа является то, что он позволяет избежать гепаринизации и хирургических вмешательств на сосудах, а также меньшая величина клиренса, что может оказаться благоприятным обстоятельством для некоторых больных с нестабильным состоянием сердечно-сосудистой системы. Этот вид диализа более пригоден для самостоятельного проведения. К числу недостатков перитонеального диализа относится более длительное время лечения — более длительные периоды интермиттирующего диализа или постоянное осуществление диализа. Перитонеальный диализ не следует применять больным, недьвно перенесшим операции в брюшной полости или лицам с заболеваниями легких. У некоторых больных при проведении перитонеального диализа может происходить неадекватный клиренс веществ, например у больных со склеродермией, васкулитами, злокачественной гипертензией или любым заболеванием, поражающим брюшину. К числу возможных осложнений относятся инфицирование тоннеля, в котором расположен катетер, перитонит, умеренная потеря белка, гипертриглицеридемия, гиперхолестеринемия, ожирение, а также паховая грыжа или грыжа живота. Для проведения ПАПД необходима высокая степень взаимопонимания между больным и врачом. Несмотря на то что при этом виде диализа чаще, чем при интермиттирующем перитонеальном диализе, развивается перитонит (главным образом из-за большого числа мест входа в систему), он является преобладающим видом перитонеального диализа. Результаты. В конце 1983 г. на хроническом диализе находились приблизительно 72000 больных. В то же время за последние 15 лет в США около 55000 больных перенесли операции по трансплантации почек. Приблизительно 85— 90% больных находятся на гемодиа,лизе, в то время как 15% проводят перитонеальный диализ того или иного вида. Из всего числа новых больных с терминальной стадией почечной недостаточности приблизительно 35—50% из них (в соответствии с их физическим и психическим состоянием) может быть проведена трансплантация почки. Многие их этих больных сенсибилизированы, имеют высокий титр антител; они находятся на гемодиализе или перитонеальном диализе, ожидая подходящей трупной почки. По всей вероятности, больному с острым заболеванием или медицинскими осложнениями диализ будут проводить в диализном отделении больницы или в отделении интенсивной терапии, в то время как больные, состояние которых стабильно, могут получать сеансы диализа в амбулаторных условиях (в диализном отделении больницы или во внебольничном диализном медицинском учреждении) или в домашних условиях. В большинстве диализных центров больных пытаются привлечь к участию в уходе и лечении самих себя, т. е. к проведению так называемого самодиализа. В конце 1983 г. приблизительно 14 000 больных проводили в домашних условиях диализ; это составляет от 12 до 40% всех больных, находящихся на диализе (в зависимости от региона страны и таких факторов, как плотность населения, экономическое положение и уровень социального обеспечения в данном регионе). Многие больные предпочитают проводить диализ в домашних условиях (гемодиализ или перитонеальный диализ); они уверены в своих силах и не желают находиться в зависимости от больницы или диализного центра. Мотивация больного является основным фактором при решении вопроса о выборе места проведения самодиализа — дома или в диализном центре. Наиболее дорогостоящим является проведение диализа в условиях больницы, в то время как диализ, проводимый в домашних условиях с помощью кого-либо из членов семьи больного или самим больным без посторонней помощи (только перитонеальный диализ) обходится несколько дешевле, чем диализ, проводимый в диализном центре. Несмотря на то что для проведения перитонеального диализа необязательно иметь специальное оборудование, выполнение его в домашних условиях обходится не дешевле домашнего гемодиализа из-за стоимости диализата и оплаты последующего пребывания в больнице в связи с повышенной частотой случаев развития перитонита при его проведении. Средний возраст находящихся на диализе больных не достигает 60 лет. Отчасти это объясняется тем, что у больных пожилого возраста велика вероятность нефросклероза и развивающейся в конечном итоге почечной недостаточности в результате других повреждающих паренхиму почек заболеваний. Не секрет и то, что в процессе отбора больных для проведения трансплантации предпочтение отдается лицам более молодого возраста. Приблизительно у 10—20% больных с хронической почечной недостаточ ностью диализ обеспечивает полную реабилитацию, и еще у 30—40% не страдающих диабетом больных можно ожидать реабилитации до функционального состояния, даже если у них не восстановится работоспособность. Кроме того, у 20% больных будет достигнут такой уровень функционального состояния, который хотя и не считается реабилитационным, но вернет им способность обслуживать самих себя. Остальные больные (приблизительно 20%) будут полностью зависеть от помощи окружающих. Две последние группы в основном представлены больными диабетом, у которых показатели реабилитации и выживаемости значительно ниже, чем у не страдающих диабетом больных. Показатели летальности варьируют в зависимости от возраста больных и стадии заболевания, однако в большинстве программ хронического диализа годовые показатели летальности составляют приблизительно 5—10%.
Трансплантация
Трансплантация взятой у человека почки стала оправданной процедурой лечения при хронической почечной недостаточности в ее поздних стадиях. Во всем мире выполнены десятки тысяч подобных операций, а в некоторых медицинских центрах ежегодно проводят от 50 до более 100 таких операций. При использовании в качестве иммуносупрессивных средств азатиоприна (имурана) и преднизона, результаты трансплантации почки, взятой у соответственно подобранного донора-родственника, более обнадеживающие, чем при трансплантации трупной почки, и успех соответственно составляет 75—90% по сравнению с 50—60% случаев приживления трансплантата. В тех случаях, когда в схему лечения дополнительно вводили антилимфоцитарные глобулины (АЛГ), результаты трансплантации трупной почки приближались к результатам трансплантации почки, взятой у донора-родственника, по меньшей мере в течение первых лет после трансплантации.. В самое последнее время применение нового эндекапептида грибкового происхождения циклоспорина позволило значительно улучшить результаты трансплантации трупной почки и довести выживаемость больных в течение первого года до 80% в тех случаях, когда он используется в сочетании с преднизоном, вместо азатиоприна и АЛГ. При всех видах терапии частота случаев отторжения трансплантата значительно снижается после истечения первого года после трансплантации, хотя иногда может развиться острый необратимый эпизод отторжения через много месяцев хорошего функционирования трансплантированной почки. Вероятность этого возрастает, если больной пренебрегает приемом иммуносупрессивных средств. В последние годы клинические результаты трансплантации почек, оцениваемые по показателям заболеваемости и летальности больных, значительно улучшились; в ряде медицинских центров летальность снизилась до величины менее 5%. Это отражает все возрастающую тенденцию со стороны трансплантационных бригад уменьшать долю иммуносупрессивных средств с тем, чтобы в случае тяжелой реакции отторжения потерять трансплантированную почку, а не самого больного. Получены явные доказательства благоприятного воздействия на результаты трансплантации процедуры переливаний крови потенциальным реципиентам в подготовительном периоде. Реципиенты, которым не проводили переливаний крови, подвергаются более высокому риску отторжения их трансплантатов, в то время как многократные переливания крови от случайных доноров или от специально подобранного донора значительно увеличивают шансы больного на успешное приживление трансплантата. Все чаще выполняются повторные и даже третьи трансплантации, а их суммарные результаты показывают, что частота случаев ожидаемого приживления трансплантата снижается только на 10—20% по сравнению с первой трансплантацией; иными словами, отторжение трансплантата не обязательно предопределяет плохой результат еще одной попытки трансплантации. Выбор донора. Источниками получения донорских почек служат трупы или добровольцы-доноры, являющиеся кровными родственниками больного. Добровольцы-доноры должны быть физически здоровыми и иметь ту же группу крови системы АВО, что и реципиент, так как перекрестная несовместимость по основным изоантигенам группы крови (АВО) наносит ущерб приживаемости трансплантата. Однако можно трансплантировать почку от донора, обладающего группой крови О (I), реципиенту с группой крови А (II), В (III) или АВ (IV). Донорам-добровольцам необходимо выполнить селективную артериографию почек, чтобы убедиться в отсутствии у них добавочных или поврежденных почечных артерий, поскольку наличие сосудистых аномалий затрудняет проведение хирургических вмешательств, а время, на протяжении которого трансплантированная почка подвергается ишемическому воздействию, становится недопустимо длительным. При отборе трупной почки для последующей трансплантации необходимо исключить у трупа-донора наличие злокачественных опухолей для того, чтобы избежать передачи заболевания реципиенту. Разрабатывается базирующаяся на долевом участии заинтересованных организаций координированная в региональном или национальном масштабе система компьютеризованной информации и материально-технического снабжения, обеспечивающая доставку трупных почек к соответствующим реципиентам. В настоящее время существует возможность изъять почки из трупа и поддерживать их жизнеспособность в течение 48 ч при помощи пульсирующей перфузии охлажденной жидкостью или путем простого промывания и охлаждения. Это обеспечивает необходимое время для проведения типирования, проб на перекрестную совместимость, транспортировки и решения проблем отбора. Дата добавления: 2015-02-02 | Просмотры: 1260 | Нарушение авторских прав |