|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Опухоли почки
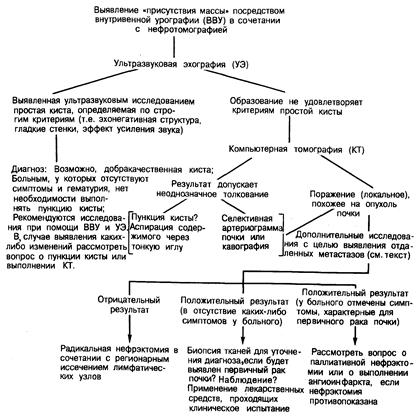
Рак почки. Рак почки (аденокарцинома почки — устаревшее название «гипернефрома») составляет 85% всех случаев первичных опухолей почки. Ежегодно в США раком почки заболевают до 18000 человек и около 8000 умирают от этого заболевания. Наиболее часто рак почки отмечают у людей в возрасте 55—60 лет. Причем чаще (в 2 раза) болеют мужчины. К факторам риска, связанным с окружающей средой, относят сигаретный дым и кадмий. Существуют генетически передаваемые формы рака, характеризующиеся многоочаговым и двусторонним поражением почек. Чаще эту форму рака диагностируют у лиц с болезнью Гиппеля—Линдау (проявляющейся гемангиомами сетчатки и центральной нервной системы, наследуемыми по аутосомно-доминантному типу). В некоторых семьях, пораженных семейным раком почки, был обнаружен маркер хромосомных транслокаций между хромосомами 3 и 8 и 3 и 11. У находящихся на хроническом диализе больных с терминальной стадией почечной недостаточности может развиться кистозное поражение почки и как следствие рак почки. При помощи электронной микроскопии и иммунологических методик было установлено, что раковые клетки развиваются из эпителия извитых проксимальных канальцев почки. Применять термин «гипернефрома» для обозначения рака не следует, поскольку он отражает ранее существовавшее мнение о происхождении этой опухоли из клеток коркового вещества надпочечников. Клинические признаки. Рак почки был назван «терапевтической опухолью», поскольку это заболевание часто диагностируют даже при отсутствии метастазов по системным, а не по урологическим проявлениям. Хотя триада, состоящая из выраженной гематурии, болей в боку и пальпируемого образования в области живота, считается классической совокупностью признаков для постановки клинического диагноза рака почки, все эти признаки одновременно встречаются менее чем у 10% больных. Приблизительно у 30% больных будет наблюдаться по меньшей мере один из указанных признаков. Самым распространенным считают гематурию, которая наблюдается у 60% больных. Хотя микрогематурию, выявляемую при исследовании осадка мочи, рассматривают как стойкий патологический признак, кровотечение обычно не бывает обильным, позволяя опухоли увеличиться до значительных размеров без клинических проявлений, прежде чем возникнут боли в боку и станет очевидным наличие образования в области живота. Опухоль обычно распространяется в направлении почечной капсулы, околопочечной жировой клетчатки, лимфатических узлов, почечной вены, нижней полой вены и надпочечника, расположенного на той же стороне, что и пораженная почка. Метастазы чаще наблюдают в легких, средостении, костях, центральной нервной системе, щитовидной железе и печени. Приблизительно у 50% больных отмечают быструю утомляемость, потерю массы тела и кахексию, иногда перемежающуюся лихорадку, не связанную с инфекционным заболеванием (причем она может быть единственным симптомом). В начале заболевания приблизительно у 50% больных развивается анемия. Примерно у 5% больных наблюдают эритроцитоз, обусловленный выработкой эритропоэтинов. Возможны также эозинофилия, лейкемоидные реакции, тромбоцитоз и повышенная скорость оседания эритроцитов. Раковые опухоли почки могут продуцировать гормоны или гормоноподобные вещества, включая паратгормоны или простагландины (что может вызвать гиперкальциемию), пролактин (галакторея), ренин (гипертензия), гонадотропины (феминизация и маскулинизация) и глюкокортикоиды (синдром Кушинга). Внутрипочечные артериовенозные свищи, образующиеся при сосудистых опухолях, могут предрасполагать к развитию застойной сердечной недостаточности. Инвазия опухоли в почечную вену и в нижнюю полую вену может привести к внезапному появлению бессимптомного варикоцеле и отеку нижней конечности соответственно. Окклюзия опухолью почечной вены (с обструкцией или без обструкции полой вены) может вызвать развитие гепатоспленомегалии и асцита. Иногда нарушения функции печени обнаруживают у тех больных, у которых нет метастазов в печень. После удаления первичной опухоли эти нарушения часто исчезают. Диагностика (рис. 231-1). Подозрение на рак почки могут вызвать такие признаки, как внутрипочечные кальцификаты и/или изменения контуров почек, наблюдаемые на обзорных рентгенограммах брюшной полости. Однако основным методом исследования, при помощи которого выявляют и оценивают большинство образований в почках, служит внутривенная урография (ВВУ) в сочетании с нефротомографией. Необходимо отдифференцировать кистозное поражение почек от опухолей почек. При выявлении деформированной, расширенной или не поддающейся визуализации собирательной системы почек и неровных их контуров можно предположить рак. Нефротомография дает возможность получить четкие очертания контуров почек и помогает отличить кистозные поражения от плотных образований. Ультразвуковая эхография поможет отличить выявленные эхографически простые кисты от опухолей почек. С учетом данных нефротомографии точность диагностирования доброкачественной кисты с помощью ультразвуковой эхографии приблизительно равна 97%. Если кистозное поражение, наблюдаемое при проведении ВВУ, аналогично имеющим доброкачественный вид кистозным поражениям, выявляемым при ультразвуковой эхографии, обнаруживается у больного, у которого нет каких-либо симптомов и гематурии, то, вероятно, нет необходимости в проведении пункции кисты. В таком случае следует периодически повторять ВВУ или ультразвуковое исследование. Если требуется точность диагностики свыше 97% или если при повторных ВВУ или ультразвуковых исследованиях выявляются какие-либо изменения, можно выполнить пункцию кисты с аспирацией содержимого и последующей его цитологической оценкой. Нисходящая цистография, проведенная после аспирации, может дать дополнительную ценную информацию. Иногда, хотя и очень редко, рак почки может диагностироваться одновременно с простой кистой, локализуясь в ее пределах.
Рис. 231-1. Диагностическое исследование для выявления различных образований в области почек.
Если выявленное с помощью ВВУ или ультразвукового исследования новообразование не соответствует критериям, принятым для определения доброкачественной простой кисты, применяют компьютерную томографию (КТ). По информативности КТ сравнима с селективной артериографией почки, а возможно, даже превосходит ее по эффективности диагностики рака почки, а также установления стадии его развития. Кроме того, КТ равноценна селективной артериографии почки в отношении определения поражения почечной вены и превосходит ее по возможности выявления увеличения регионарных лимфатических узлов (вызванного или наличием опухолевых клеток, или гиперплазией) и/или поражения печени. КТ является предпочтительным методом исследования для диагностики рака почки и определения стадии развития процесса. Однако если результаты КТ допускают неоднозначное толкование или если требуется провести дополнительное исследование сосудистого русла, то КТ следует дополнить артериографией почки. Другие исследования. Цитологическое исследование мочи не помогает диагностике рака почки. Полезным дополнительным исследованием, позволяющим контрастировать те участки собирательной системы почек, которые не заполняются контрастным веществом при проведении стандартной ВВУ, может быть ретроградная пиелография. Она может дать основание предположить диагноз переходноклеточного рака почечной лоханки. У больных с гематируей и увеличением почек цистоскопия является важным вспомогательным методом ис следования, предназначенным для того, чтобы исключить одновременное существование какой-либо опухоли, развивающейся из эпителия мочевых путей, такой как рак мочевого пузыря. Если диагноз рака почки считается вероятным, то в дополнение к КТ брюшной полости больному следует провести рентгенологические исследования грудной клетки и костей, а также исследовать функцию печени для выявления потенциально возможных отдаленных метастазов. Стадии болезни, основное лечение и прогноз. Если в ходе предоперационного обследования не выявлены метастазы, то показана радикальная нефрэктомия. Кроме удаления почки и окружающей ее фасции Героты, многие урологи-хирурги считают целесообразным выполнение регионарной лимфаденэктомии для уточнения прогноза. Предоперационная эмболизация основной почечной артерии упрощает операционный подход в случае обширного поражения тканей. Проводить пред- или послеоперационную локальную лучевую терапию нецелесообразно. После проведения операции и выполнения гистологического исследования определяют стадию развития рака почки, руководствуясь следующим: стадия I — опухоль расположена в пределах почечной капсулы; стадия II — опухоль проросла за пределы почечной капсулы, но ограничена пределами фасции Героты; стадия III — поражены регионарные лимфатические узлы, почечная вена, расположенная на той же стороне туловища, или полая вена; стадия IV— отдаленные метастазы. Срок жизни после определения стадии I рака почки исчисляется пятью годами для 60—75% больных; при стадии II — для 47— 65%; при стадии III без поражения регионарных лимфатических узлов—для 25—50%, а в случае поражения этих узлов—для 5—15%; при стадии IV— менее 5%. Системная терапия при метастаза х. При лечении больных с метастатическим раком почки стандартного подхода при назначении химиотерапевтических, гормональных или иммунных препаратов не существует. Хотя ранее и сообщалось о благоприятном действии гестагенных и андрогенных средств, все же гормональная терапия, по-видимому, играет очень незначительную роль в лечении больных раком почки. Обычно проводимая химиотерапия предусматривает применение винбластина сульфата в сочетании с нитрозомочевиной или без нее. Недостаточно эффективен и интерферон. Системное ведение больных раком почки еще находится в стадии исследования. Селективное хирургическое ведение больных с мета-стазами. Опрометчиво надеяться на то, что после удаления почки у больного, находящегося в стадии IV рака, протекающего в остальных отношениях бессимптомно, произойдет самопроизвольная регрессия метастазов. Однако если при первичном поражении наблюдаются боли, кровотечение или другие паранеопластические нарушения, то иногда бывает целесообразно удалить первичную опухоль или рассмотреть возможность выполнения ангиоинфаркта в целях локального купирования процесса, несмотря на наличие метастазов. У больных, в анамнезе у которых имелся рак почки, в результате чего возник изолированный метастаз в легких или в центральной нервной системе, часто бывает целесообразно провести резекцию этих метастазов. У больных, которым назначено хирургическое удаление изолированных метастазов, по меньшей мере в течение 1 года с момента постановки первичного диагноза до развития метастазов не отмечают никаких проявлений заболевания, а опухоли у них были медленно растущими. Разнообразные опухоли почки. У детей самым распространенным видом рака почки является опухоль Вильмса (нефробластома). При этих опухолях эффективна многоформная терапия, включающая хирургическое вмешательство, лучевую терапию и сочетанную химиотерапию с использованием актиномицина D и винкристина. Метастазы в почках обычно наблюдают у больных раком легкого, молочной железы и меланомой. Поражение почки возможно и при злокачественной лимфоме; однако обычно не бывает функциональных почечных нарушений в результате поражения паренхимы. Встречаются и доброкачественные опухоли почек. Обычно их обнаруживают случайно при патологоанатомическом исследовании. Наиболее распространенная доброкачественная опухоль почки у новорожденных и младенцев — это мезобластическая нефрома (гамартома плода); таких больных успешно лечат путем простой нефрэктомии.
Дата добавления: 2015-02-02 | Просмотры: 1075 | Нарушение авторских прав |