 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ПОЛНОЕ УДАЛЕНИЕ ТАЗОВЫХ ОРГАНОВ (ТОТАЛЬНАЯ ЭКЗЕНТЕРАЦИЯ)(ПРОДОЛЖЕНИЕ)
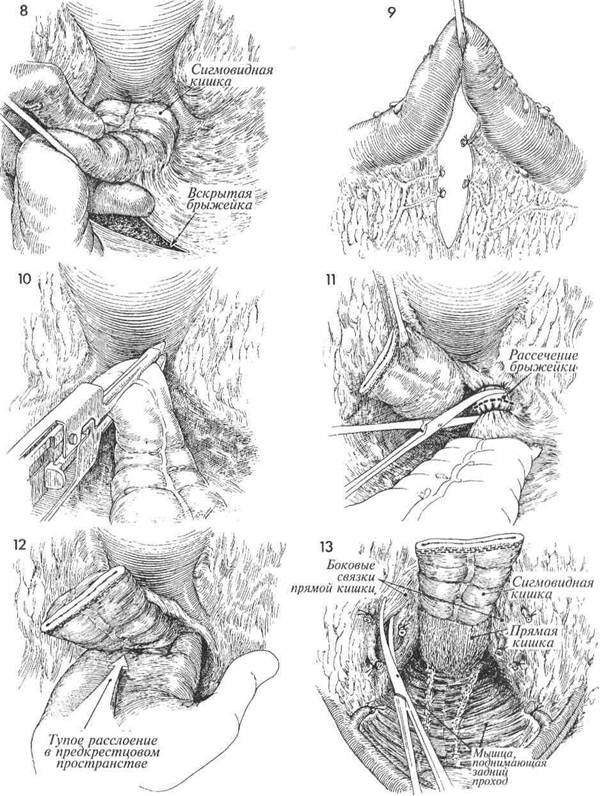
Вскрывают брюшину и с медиальной стороны брыжейки. Сосуды брыжейки последовательно захватывают зажимами и перевязывают нитью 2/0. 10 Ректосигмовидный отдел толстой кишки захватывают и пересекают с помощью сшивающего аппарата для наложения желудочно-кишечных анастомозов. 11 Оставшийся участок брыжейки кли-пируют и пересекают книзу до крестца.
2 Тупым путем прямую кишку отслаи-вают от крестца и копчика. При этом матку и дистальный участок прямой кишки отводят вперед и вверх, а отслаивание производят пальцами, введенными в предкрес-тцовое пространство. При этом важно не отклоняться в стороны, чтобы не повредить вены, проходящие по краям крестца, и не вызвать тем самым массивное кровотечение. 13 Боковые связки кишки с обеих сторон захвачены зажимами, пе- ресечены и лигированы до самого леватора. Теперь сзади весь блок удаляемых органов свободен. 450
451
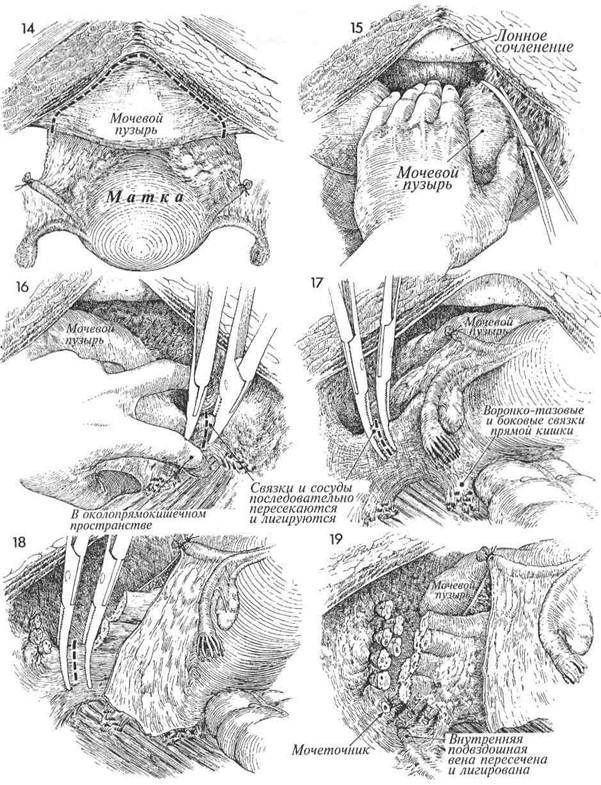
(ПРОДОЛЖЕНИЕ) 14 Мочевой пузырь отслаивают от лона по указанному пунктирной линией направлению. 15 Раскрыто пространство Retzius, и мочевой пузырь с проксимальными 2/3 уретры отсепарован. Боковые связочные структуры пузыря захватывают зажимами и пересекают. Теперь можно полностью отделить единый блок органов (мочевой пузырь, матка и прямая кишка) от стенок таза. 16 Пальцы хирурга введены в околопу- зырное и околопрямокишечное про-странства для того, чтобы определить обе стороны основной боковой соединяющей структуры. Передняя стенка околопузырного пространства и задняя стенка околопрямокишечного пространства уже удалены при рассечении боковых связок прямой кишки и связок мочевого пузыря. Остающаяся большая соединяющая ножка содержит в себе сплетение подчревных вен. Не следует пытаться лигиро-вать каждую вену отдельно. Всю ножку целиком захватывают зажимами, пересекают и ли-гируют возле стенки таза.
7 Это заключительный этап тех же дей- ствий на противоположной стороне. 18 Соединяющую ножку последователь-но лигируют. Работа хирурга облег- чается, если ассистент отводит блок органов в противоположную сторону.
9 Все боковые связочные структуры за- хвачены зажимами, пересечены и ли- гированы с обеих сторон. Удаляемый блок освобожден. Он удерживается только на уретре, влагалище и прямой кишке. 452
453
(ПРОДОЛЖЕНИЕ)
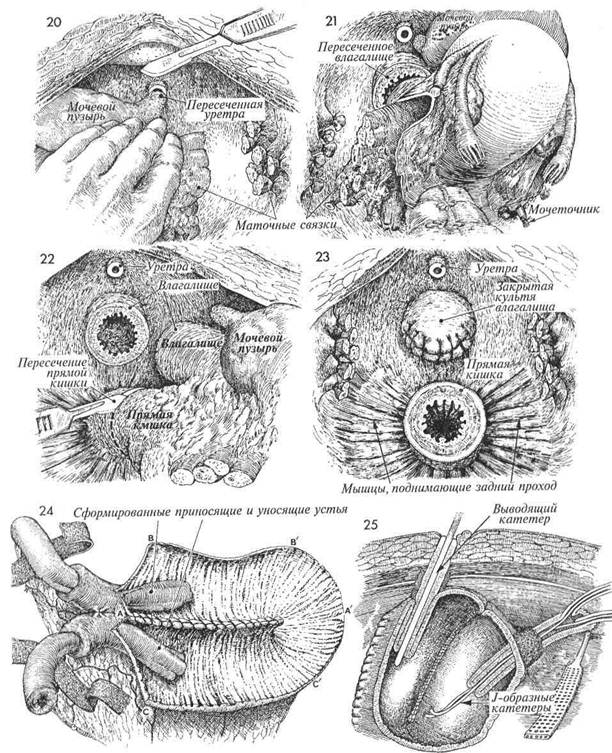
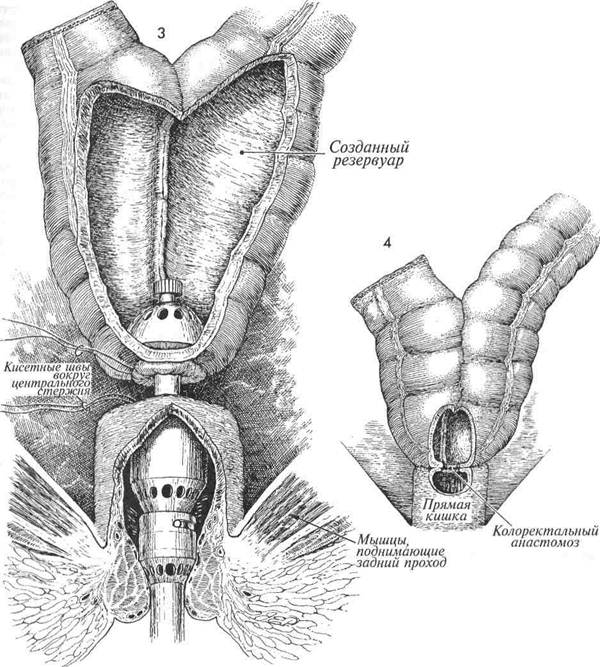
леватора. 21 Пересекают влагалище. 22 Прямую кишку пересекают на уров-не леватора или выше (если есть воз- можность). 23 Показана полость малого таза после полной экзентерации. Влагалище ушито рассасывающейся нитью 0. Культя прямой кишки готова к наложению анастомоза с нисходящим отделом толстой кишки. Будет также выполнена уростомия по Коек (см. гл. 10, стр. 464). 24 Сформированы приводящее и отво-дящее устья. Обратите внимание на две полоски синтетической поли-гликоловой сеточки, проведенные через окна в брыжейке к приводящему и отводящему коленам, вплотную к устьям. Буквы А—А', В—В' и С—С обозначают порядок наложения швов, с помощью которых будет сформирован округлый резервуар, который предпочтительнее трубчатого. 25 Формирование накопительного ре- зервуара завершено. Своим отводя- щим коленом он подшит к подкожным тканям полигликоловой нитью 3/0. Из полости наружу выведен катетер, который на 3 недели фиксируют швом нейлоновой нитью 1/0, чтобы предотвратить его смещение. Рядом с созданным по Коек накопительным резервуаром размещен закрытый катетер, который выведен наружу и тоже фиксирован швом на такой же срок. Обратите внимание, что оба мочеточника соединены с приводящим устьем методом «слизистая со слизистой» и в них введены эластичные J-образные катетеры. Выводящий катетер в течение трех недель необходимо промывать каждые 2-4 ч для предотвращения его закупоривания слизью. 454
455
(ОКОНЧАНИЕ)
27 В разрезе малого таза показан сфор-мированный анастомоз. Видно уши- тое влагалище. 28 Начинают формирование J-образ- ного лоскута сальника. Сальник от-секают от большой кривизны желудка. Желудочно-сальниковую артерию не затрагивают. 29 Лоскут сальника перемещен в по-лость малого таза для закрытия дна. 30 На сагиттальном разрезе видно, как лоскут сальника закрывает полость таза и поддерживает петли тонкой кишки. Сформированный из толстой кишки J-образный резервуар соединен анастомозом с прямой кишкой. В — влагалище. 31 Изображена колостома, наложен- ку. Моча отводится в накопительный резервуар, сформированный по Kock. J-образный резервуар анастомозирован с прямой кишкой. П — почка. 456
457
Цель описываемой операции состоит в создании калового резервуара, который позволит уменьшить частоту опорожнений кишечника и устранит необходимость применения лекарств. Физиологические последствия. Созданный резервуар обеспечивает увеличенную емкость для накопления каловых масс. При этом увеличивается реабсорбция жидкости, и стул приобретает оформленный характер, сохраняя при этом мягкость. Пациентка ощущает ослабление тенезмов. МЕТОДИКА: Нисходящая толстая кишка достаточно мобилизована. Для наложения колорек-тостомы по принципу «конец в бок» методом Strasbourg-Baker выбран соответствующий участок. Он должен иметь длину не менее 20 см. Такие размеры позволят сформировать восходящий и нисходящий отделы J-резервуара длиной по 10 см. В нижней точке будущего резервуара, на про-тивобрыжеечном крае, делают колотое отверстие. В него вводят аппарат для автоматического наложения анастомоза, который соединяет стенки резервуара на расстоянии 5 см. Предупреждение. Для наложения анастомоза «конец в бок» по методу Strasbourg-Baker важно хорошо мобилизовать поперечный и нисходящий отделы толстой кишки, чтобы избежать натяжения. Многие пациентки, которым производится данная операция, ранее подверглись облучению тазовой области. Поэтому у них следует стремиться сохранить невредимыми нижнюю брыжеечную артерию и ее верхние геморроидальные ветви, которые будут кровоснабжать анастомоз, способствуя заживлению и уменьшая вероятность расхождения швов и образования свищей. Хотя можно применять обычную технику наложения швов, но использование специального аппарата уменьшает травматизацию тканей, способствует точности наложения швов и значительно сокращает время операции. Если пациентка ранее подверглась облучению или у нее имеются какие-либо воспалительные изменения кишечника, ей следует наложить временную отводящую колостому, которая должна функционировать до полного заживления анастомоза, обычно в течение 8 недель. Повторное, более глубокое введение аппарата через это же отверстие для дальнейшего соединения стенок еще на 5 см часто бывает затруднено. Удобнее сделать два небольших отверстия, по одному в каждом отделе, с противоположной стороны, и ввести в них бранши аппарата, завершив соединение, начатое снизу. Эти небольшие отверстия затем легко закрыть с помощью другого степлера. 458
459
(ОКОНЧАНИЕ)
По краям отверстия в нижней точке J-резервуара и краям культи прямой кишки накладывают кисетные швы нейлоном 2/0. Через заднепроходное отверстие вводят аппарат для наложения анастомоза «конец в конец». Аппарат раскрывают, кисетные швы затягивают вокруг центрального стержня. Аппарат закрывают, активируют, и края анастомоза оказываются соединенными.
Через отверстие виден сформированный J-образный резервуар. 460
461
Операцию предложил Nils Kock в 1982 г., и она заключалась в создании простой накопительной уростомы. Donald Skinner модифицировал операцию, исключив рефлюкс мочи. Данная модификация полностью отвечает потребностям онкогинекологов. Физиологические последствия. Skinner и со-авт. показали, что создаваемый внутренний резервуар для мочи, способный заменить отсутствующий мочевой пузырь, должен отвечать следующим требованиям: 1) вмещать 500— 1000 мл жидкости; 2) обеспечивать низкое внутреннее давление после наполнения; 3) устранять кратковременные подъемы давления; 4) создавать истинное удержание мочи; 5) обеспечивать легкость катетеризации и опорожнения; 6) предотвращать рефлюкс мочи. Как оказалось, слизистая оболочка подвздошной кишки хорошо адаптируется к моче. Величина ворсинок в кишке постепенно уменьшается, и со временем они совершенно уплощаются, что устраняет абсорбцию из мочи электролитов. Предупреждение. Для выполнения операции необходимы определенные условия: 1) достаточная функция почек (уровень креатинина ниже 3,0 мг/дл); 2) достаточная длина тонкой кишки (чтобы удаление 80 см подвздошной кишки не привело к развитию синдрома укороченного кишечника) и 3) желание самого пациента подвергнуться данной операции, причем, сознавая степень сопутствующего риска (в 10-15% возможны нарушения планируемых функций, что требует дополнительных хирургических вмешательств). Низкое давление внутри резервуара и высокое в устьях предотвращает рефлюкс и позволяет пациентке удерживать мочу. В соответствии с законом Лапласа низкое давление внутри резервуара сохраняется и при больших объемах жидкости. Для выполнения этой операции оптимальным является срединный разрез. Место наложения стомы должно быть определено еще до операции. У молодых стройных женщин мы предпочитаем делать это сразу выше линии роста лобковых волос. У пожилых или ожиревших пациенток отверстие обычно формируется выше, чтобы облегчить катетеризацию. Хирург не должен быть ограничен в своих действиях принятым до операции решением, ибо может оказаться, что длина брыжейки не позволяет разместить резервуар в намеченном месте. Отсутствие наружных мочеприемников снимает проблему их укрытия. Когда данная операция выполняется в сочетании с полной тазовой экзентерацией, то последняя должна выполняться в первую очередь. Для смещения петли подвздошной кишки должны быть устранены все внутрибрюшные спайки. Таким образом, в онкогинекологической практике мы применяем операцию Коск в модификации Skinner по медицинским показаниям в 85% случаев для предотвращения инфицирующего рефлюкса и поражения верхних мочевых путей, которые обычно сопутствуют пересадкам мочеточников в петли тонкой и толстой кишок, и в 15% случаев — для улучшения качества жизни. Устранение наружного мочеприемника со всеми сопутствующими проблемами (запах, неудобство) оказывает положительный эффект на самочувствие и самоощущение пациенток, в том числе и в сексуальном отношении. 463
(ПРОДОЛЖЕНИЕ)
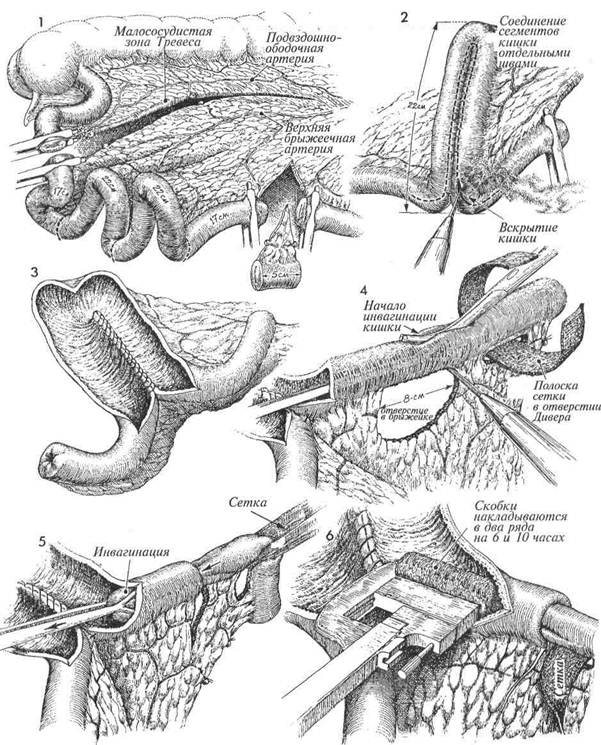
1 Изображены восходящая ободочная кишка, слепая кишка и терминальный отдел подвздошной кишки. Заметьте, что брыжейку рассекают в малососудистом участке Treves после разделения подвздошной кишки. Разрез по брыжейке проходит латеральнее под-вздошно-ободочно-кишечной артерии и меди-альнее верхней брыжеечной артерии. Кровоснабжение всего резервуара Коск обеспечивается верхней брыжеечной артерией и ее ветвями. У верхнего края будущего резервуара удаляется участок кишки длиной 5 см с прилегающим участком брыжейки. Это нужно для последующего перемещения отводящего участка кишки к месту, избранному для наложения уро-стомы. Отмеряют и отмечают первые 17 см кишки, из которых будет сформировано отводящее колено и отводящее устье. Следующий участок кишки длиной 22 см будет являться первой половиной U-образного резервуара, а второй участок, также длиной 22 см, будет второй половиной резервуара. Последние 17 см кишки пойдут на формирование приводящего колена и приводящего устья. Два участка кишки длиной по 22 см соединяют друг с другом U-образно узловыми швами полигликоловой нитью 3/0. Полость кишки вскрывют электрокаутером в указанном пунктирной линией направлении, примерно на расстоянии 2 см от места прикрепления брыжейки. Линия рассечения распространяется на 5 см на оба колена: приводящее и отводящее. При рассечении происходит электрокоагуляция мелких сосудов по краям разреза.
На заднюю стенку резервуара с помощью прямой тонкой кишечной иглы накладывают обвивной шов полигликоловой нитью 3/0. Потом между первым рядом накладывают второй ряд таких же швов.
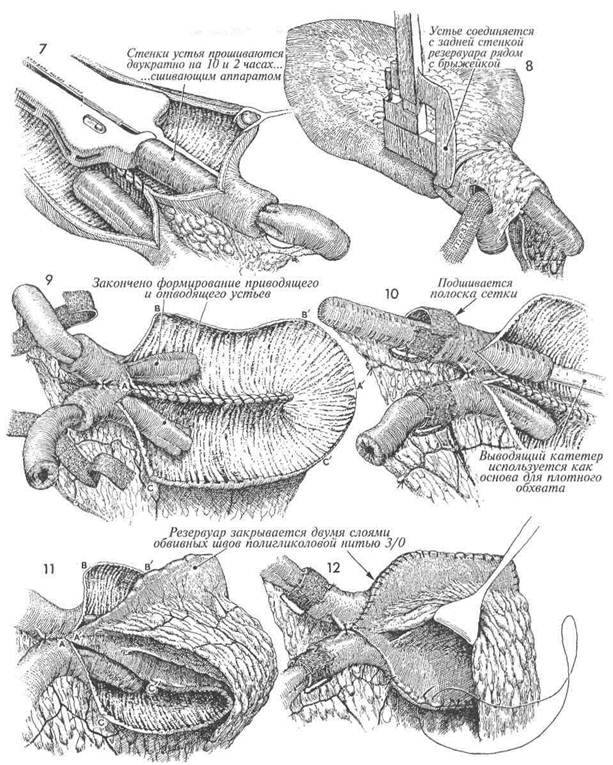
Начато формирование приносящих и выносящих устьев. В брыжейке создают отверстие (окно Deaver) длиной 8 см в соответствии с правилом Hendren, которое утверждает, что в брыжейке, примыкающей к стенке тонкой кишки, можно сделать отверстие длиной 4 см без риска вызвать некроз этого участка кишки. Причина — обильное коллатеральное кровоснабжение кишки. Отверстие длиной 8 см необходимо для атрав-матичной инвагинации и предупреждения обратного выхода инвагината. В просвет кишки вводят окончатый зажим, а маленьким зажимом снаружи участок стенки кишки вводят между браншами первого зажима. За 10—15 минут до начала этого этапа начинают внутривенное введение папаверина (300 мг в 500 мл изотонического раствора) для обеспечения релаксации кишечной мускулатуры и мягкой атравматичной инвагинации кишки. Следует ожидать некоторого падения артериального давления, не превышающее 20 мм. рт. ст. для систолического и 10 мм. рт. ст. для диастоличес-кого давления. Через отверстие Deaver проводят полоску по-лигликоловой сетки шириной 2 см. После полного сформирования устья сетка будет фиксирована швами. Продолжают инвагинацию под воздействием мягких миорелаксантов. Участок кишки втягивается на расстояние 6—7 см. В устье введен сшивающий аппарат ТА-55 4,8 мм, с помощью которого на стенки устья, на 2 и 10 часах, накладывают два ряда скобок. 464
465
(ПРОДОЛЖЕНИЕ)
Стенки устья сшивают другим степлером между собой дважды, на 2 и 10 часах. Данный аппарат не имеет лезвия. Внутренний ряд скобок удаляют и это является преимуществом, поскольку не остается сквозных отверстий. Есть другой способ формирования устьев. В задней стенке резервуара делают маленькое отверстие. В это отверстие и в просвет устья вводят аппарат и сшивают обе стенки. Образовавшиеся сквозные отверстия должны быть ушиты узловыми швами полигли-коловой нитью 3/0 и только затем можно выполнять следующие этапы операции. Обратите внимание, что синтетическая сеточка в отверстии брюшины все еще не подшита. Завершено формирование приводящего и отводящего устьев. Заметьте, что две полоски полигликоловой сеточки проведены через отверстия в брыжейке приводящего и отводящего колен кишки. Буквы А—А', В-В', С—С обозначают порядок наложения швов, которые сформируют округлый резервуар, который предпочтительнее цилиндрического. 10 Резервуар все еще раскрыт. Через от- водящее устье с внутренней стороны проведен отводящий катетер. Он позволяет точно и плотно подшить сетчатую полоску в месте инвагинации узловыми швами по-лигликоловой нитью 3/0. Это надежно закроет само место инвагинации и предотвратит обратный выход инвагината.
1 Накладывают швы в точках А-А', В— В', С-С.
2 Стенки резервуара закрывают обвив- ным швом полигликоловой нитью 3/0. Над первым рядом швов затем накладывают второй такой же ряд. 466
467
(ОКОНЧАНИЕ)
14 J-образные катетеры проведены че-рез мочеточники в почечные лохан- ки. Мочеточники подшиты к проводящему колену кишки двумя слоями швов. Первый слой отдельных швов полигликоло-вой нитью 4/0 соединяет слизистые оболочки. Второй слой накладывют между серозными оболочкам мочеточников и кишки. Внутривенно вводят 3 мл индигокармина. Тщательно осматривают линию швов, чтобы убедиться в ее герметичности. Обратите внимание, что концы мочеточниковых катетеров находятся в просвете резервуара. Их изогнутые концы подтверждают, что они именно в полости, а не в устье. 15 Отводящее колено кишки выводят наружу через отверстие в коже по нижнему краю пупка. Для удержания выводящего катетера оно дополнительно плотно охвачено полоской полигликоловой сетки. Обе эти меры — выведение наружу через узкое отверстие и охватывание сеткой — имеют целью сузить просвет отводящего колена и, таким образом, повысить в нем давление, чтобы оно как можно больше превосходило давление в самом резервуаре. Края колена фиксируют швами к наружному листку влагалища прямой мышцы живота.
6 Отводящее колено выведено наружу в области пупка и подшивается к кра- ям кожной раны.
7 Отводящее суженное колено кишки подшито к краям пупочного отвер- стия. 8 Выводящий катетер введен через от-водящие колено и устье внутрь ре- зервуара. Наружное отверстие сформировано в области пупка. Справа изображены приводящие колено и устье с мочеточниками. Эластичные J-образные катетеры выходят из почечных лоханок, идут по мочеточникам, через приводящие колено и устье в полость резервуара. Спустя три недели после операции их удаляют при цистоскопии. Одновременно можно удалить закрытый дренаж, который во время операции располагается возле самого резервуара. Он необходим до полного заживления всех швов. 468
469
Изменяя форму лоскута сальника, который обычно используют для прикрывания дна малого таза после полной тазовой экзентерации (с низкой колоректостомией или без нее), хирург может формировать цилиндр, создавая тем самым все стенки влагалища. Затем этот цилиндр подшивается ко входу во влагалище, выстилается кожным лоскутом и становится вполне нормально функционирующим влагалищем. Физиологические последствия. Стенки влагалища создаются из сальника, который иннер-вируется блуждающим нервом. Обычно механические воздействия на сальник (подергивание, растяжение) не вызывают приятных ощущений, которые обычно сопутствуют половому акту. Тем не менее 40% пациенток, которые подверглись данной операции, сообщали об ощущениях оргазма. МЕТОДИКА: На этом сагиттальном разрезе показан малый таз пациентки после операции полной экзэнтерации тазовых органов. В данном случае сформирован очень низкий анастомоз между нисходящим отделом толстой кишки и культей прямой кишки. Сохранены самые нижние отделы влагалища и уретры, расположенные на уровне леватора и ниже его. Лоскут сальника смещен книзу и подшит сзади к мысу крестца, а спереди — к лонному сочленению. В верхней части рисунка виден лоскут сальника, выполняющий роль поддержки тазового дна, и лежащие на нем петли тонкой кишки. В нижней части рисунка изображена дистальная часть лоскута, свернутая в цилиндр. На боковую стенку цилиндра накладываются отдельные швы полигли-коловой нитью 3/0. 470 Другим физиологическим последствием является возникновение гормональных эстроге-новых рецепторов в коже пересаженного лоскута. Этот лоскут обычно берут в области ягодиц или бедер, где таких рецепторов нет, но со временем он становится гистологически неотличим от нормальной слизистой влагалища. До сих пор не подтверждено, что причиной этого может быть применение препаратов эстрогена. Предупреждение. При формировании влагалища непосредственно сразу после полного удаления тазовых органов, до пересадки кожного лоскута, следует быть уверенным в надежности гемостаза раневой поверхности. Если полной уверенности нет, то сформированную из сальника полость надо заполнить марлей или мягким муляжом, покрытым кондомом. Кожный лоскут можно пересаживать через 6—12 дней, когда опасности кровотечения уже не будет. После пересадки кожного лоскута вновь сформированное влагалище необходимо удерживать в растянутом состоянии до полного заживления. Для этого в течение 6 месяцев следует носить эластичный мягкий муляж, извлекая его только перед половыми сношениями. Затем, если пациентка не живет регулярной половой жизнью, муляж следует вводить только на ночь.
На этом рисунке промежности показаны вульва и вход во влагалище. Стенка сальникового цилиндра подшивается ко входу во влагалище отдельными швами полигликоло-вой нитью 3/0. Полностью сформированный из лоскута сальника цилиндр подшит ко входу во влагалище.
471
(ОКОНЧАНИЕ)
Показано взятие кожного лоскута. РКП — расщепленный кожный лоскут. Взятый лоскут кожи расправлен. Пластичный влагалищный муляж нужных размеров сформирован и помещен в кондом. Муляж обертывают кожным лоскутом, и края лоскута соединяют узловыми швами полигли-коловой нитью 4/0. Покрытый кожей муляж вводят внутрь сальникового цилиндра. На сагиттальном разрезе показан J-образный лоскут сальника, часть которого формирует тазовое дно, а другая часть — наружные стенки нового влагалища. Покрытый кожным лоскутом влагалищный муляж введен во вновь сформированное влагалище.
Большие половые губы легко, без натяжения соединяют несколькими узловыми швами нейлоновой нитью 2/0 на 10 дней. Между швами виден край кондома, покрывающего влагалищный муляж. На 10-й день после операции пациентку вновь обследуют в операционной под наркозом. Снимают швы на вульве, извлекают муляж, и тщательно обследуют кожный лоскут, выстилающий новое влагалище. В последующем пациентка должна носить мягкий эластичный влагалищный муляж на протяжении 6 месяцев. Его следует ежедневно извлекать, обмывать и после спринцевания влагалища вставлять обратно. Если пациентка не будет вести регулярную половую жизнь и/или пользоваться муляжом, это приведет к сужению вновь созданного влагалища. 472
473
Дата добавления: 2014-12-11 | Просмотры: 1821 | Нарушение авторских прав |



 ПОЛНОЕ УДАЛЕНИЕ ТАЗОВЫХ ОРГАНОВ (ТОТАЛЬНАЯ ЭКЗЕНТЕРАЦИЯ)
ПОЛНОЕ УДАЛЕНИЕ ТАЗОВЫХ ОРГАНОВ (ТОТАЛЬНАЯ ЭКЗЕНТЕРАЦИЯ)
 ПОЛНОЕ УДАЛЕНИЕ ТАЗОВЫХ ОРГАНОВ (ТОТАЛЬНАЯ ЭКЗЕНТЕРАЦИЯ)
ПОЛНОЕ УДАЛЕНИЕ ТАЗОВЫХ ОРГАНОВ (ТОТАЛЬНАЯ ЭКЗЕНТЕРАЦИЯ)
 20 Блок органов отводят вверх, уретру обнажают и пересекают на уровне
20 Блок органов отводят вверх, уретру обнажают и пересекают на уровне
 ПОЛНОЕ УДАЛЕНИЕ ТАЗОВЫХ ОРГАНОВ (ТОТАЛЬНАЯ ЭКЗЕНТЕРАЦИЯ)
ПОЛНОЕ УДАЛЕНИЕ ТАЗОВЫХ ОРГАНОВ (ТОТАЛЬНАЯ ЭКЗЕНТЕРАЦИЯ) 26 На сагиттальном разрезе изображен J-образный резервуар из толстой кишки, соединенный анастомозом с прямой кишкой с помощью сшивающего аппа-ратм. Формирование колостомы завершено.
26 На сагиттальном разрезе изображен J-образный резервуар из толстой кишки, соединенный анастомозом с прямой кишкой с помощью сшивающего аппа-ратм. Формирование колостомы завершено.


 ФОРМИРОВАНИЕ ИЗ ТОЛСТОЙ КИШКИ J-ОБРАЗНОГО РЕЗЕРВУАРА ДЛЯ ЗАМЕЩЕНИЯ ПРЯМОЙ КИШКИ
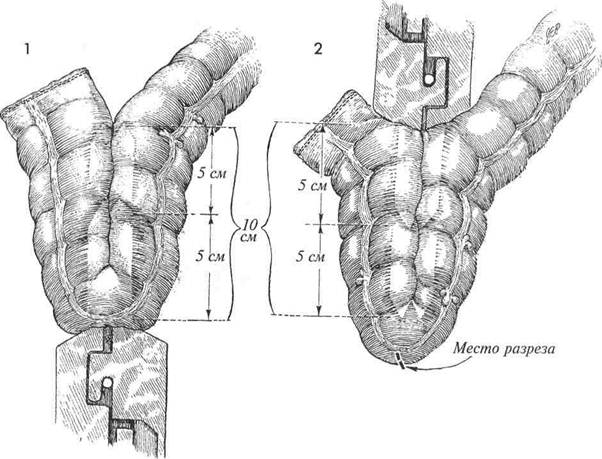
ФОРМИРОВАНИЕ ИЗ ТОЛСТОЙ КИШКИ J-ОБРАЗНОГО РЕЗЕРВУАРА ДЛЯ ЗАМЕЩЕНИЯ ПРЯМОЙ КИШКИ При оперативном лечении рака женских гениталий часто удаляют ректосигмовидный отдел толстой кишки. Потом выполняют реконструктивные операции типа выведения наружу конечного участка сигмовидной кишки или очень низкой колоректостомии. После этих операций у пациенток могут происходить нежелательно частые опорожнения кишечника, до 6—8 раз в сутки. Назначение опиатов для решения этой проблемы может породить проблему наркотической зависимости.
При оперативном лечении рака женских гениталий часто удаляют ректосигмовидный отдел толстой кишки. Потом выполняют реконструктивные операции типа выведения наружу конечного участка сигмовидной кишки или очень низкой колоректостомии. После этих операций у пациенток могут происходить нежелательно частые опорожнения кишечника, до 6—8 раз в сутки. Назначение опиатов для решения этой проблемы может породить проблему наркотической зависимости.
 ФОРМИРОВАНИЕ ИЗ ТОЛСТОЙ КИШКИ J-ОБРАЗНОГО РЕЗЕРВУАРА ДЛЯ ЗАМЕЩЕНИЯ ПРЯМОЙ КИШКИ
ФОРМИРОВАНИЕ ИЗ ТОЛСТОЙ КИШКИ J-ОБРАЗНОГО РЕЗЕРВУАРА ДЛЯ ЗАМЕЩЕНИЯ ПРЯМОЙ КИШКИ

 ОТВЕДЕНИЕ МОЧИ ПО КОСК
ОТВЕДЕНИЕ МОЧИ ПО КОСК Данная операция может быть проведена пациенткам, у которых отсутствует функция мочевого пузыря из-за облучения либо ввиду хирургического удаления. Операция заключается в создании из подвздошной кишки накопительного резервуара для мочи с целью последующего наружного ее выведения.
Данная операция может быть проведена пациенткам, у которых отсутствует функция мочевого пузыря из-за облучения либо ввиду хирургического удаления. Операция заключается в создании из подвздошной кишки накопительного резервуара для мочи с целью последующего наружного ее выведения. ОТВЕДЕНИЕ МОЧИ ПО КОСК
ОТВЕДЕНИЕ МОЧИ ПО КОСК МЕТОДИКА:
МЕТОДИКА:

 ОТВЕДЕНИЕ МОЧИ ПО КОСК
ОТВЕДЕНИЕ МОЧИ ПО КОСК


 ОТВЕДЕНИЕ МОЧИ ПО КОСК
ОТВЕДЕНИЕ МОЧИ ПО КОСК
 13 На полностью сформированном pe-зервуаре полигликоловая сетка укреп- лена над местами инвагинаций. В приводящем колене кишки создают два отверстия. Через эти отверстия вниз по приводящему колену через приносящее устье внутрь резервуара вводят два эластичных J-образных катетера. Оба мочеточника подшивают к отверстиям, причем предварительно стенки мочеточников надсекают на глубину приблизительно 3 см.
13 На полностью сформированном pe-зервуаре полигликоловая сетка укреп- лена над местами инвагинаций. В приводящем колене кишки создают два отверстия. Через эти отверстия вниз по приводящему колену через приносящее устье внутрь резервуара вводят два эластичных J-образных катетера. Оба мочеточника подшивают к отверстиям, причем предварительно стенки мочеточников надсекают на глубину приблизительно 3 см. ФОРМИРОВАНИЕ ВЛАГАЛИЩА ИЗ J-ОБРАЗНОГО ЛОСКУТА САЛЬНИКА
ФОРМИРОВАНИЕ ВЛАГАЛИЩА ИЗ J-ОБРАЗНОГО ЛОСКУТА САЛЬНИКА
 Операции по созданию нового влагалища на протяжении многих лет являются общепринятыми. Mclndoe описал методику операции для случаев, когда и мочевой пузырь, и прямая кишка находятся на своих обычных местах (см. гл. 2, стр. 91). Но эта методика неприемлема для пациенток, которые подверглись полной тазовой экзентерации с последующей колоректостомией или без нее. Для таких случаев Berek и Hacker продемонстрировали возможность формирования передней стенки влагалища из лоскута сальника.
Операции по созданию нового влагалища на протяжении многих лет являются общепринятыми. Mclndoe описал методику операции для случаев, когда и мочевой пузырь, и прямая кишка находятся на своих обычных местах (см. гл. 2, стр. 91). Но эта методика неприемлема для пациенток, которые подверглись полной тазовой экзентерации с последующей колоректостомией или без нее. Для таких случаев Berek и Hacker продемонстрировали возможность формирования передней стенки влагалища из лоскута сальника.



 ФОРМИРОВАНИЕ ВЛАГАЛИЩА ИЗ J-ОБРАЗНОГО ЛОСКУТА САЛЬНИКА
ФОРМИРОВАНИЕ ВЛАГАЛИЩА ИЗ J-ОБРАЗНОГО ЛОСКУТА САЛЬНИКА


 ФОРМИРОВАНИЕ НАКОПИТЕЛЬНОЙ УРОСТОМЫ ИЗ ПОДВЗДОШНОЙ И ТОЛСТОЙ КИШОК
ФОРМИРОВАНИЕ НАКОПИТЕЛЬНОЙ УРОСТОМЫ ИЗ ПОДВЗДОШНОЙ И ТОЛСТОЙ КИШОК