|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
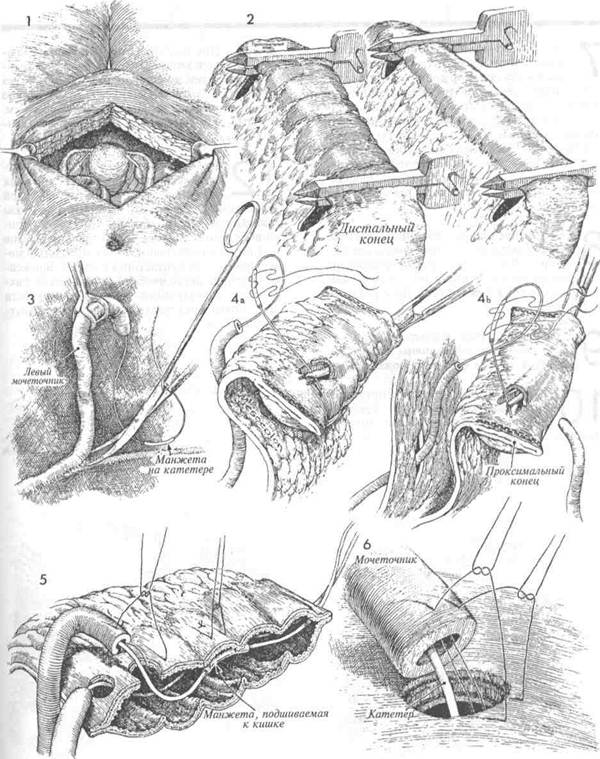
ОТВЕДЕНИЕ МОЧИ В ТОНКУЮ КИШКУ(ПРОДОЛЖЕНИЕ) МЕТОДИКА: 1 Пациентка лежит на спине. Брюшная полость вскрыта нижним продольным разре- зом. В ряде случаев разрез необходимо продлить выше и в обход пупка. Тщательно обследуют органы малого таза, находят оба мочеточника, и прослеживают их ход в глубине малого таза, насколько это технически возможно. Выбирают участок тонкой или толстой кишки для формирования петли. На рис. 2 изображены терминальный отдел подвздошной кишки и слепая кишка. Измерена длина соответствующего участка кишки, который отмечен и промаркирован. Брыжейку выбранного участка осторожно просвечивают яркой лампой для определения хода сосудистых аркад. В брыжейке делают отверстия длиной приблизительно 4—5 см, при этом мелкие сосуды пережимают и перевязывают. Кишечную петлю можно иссечь и ушить классическим способом между зажимами. Однако в настоящее время для ушивания проксимального конца петли в основном применяют сшивающий аппарат, накладывающий рассасывающиеся скобы. Если на проксимальный конец петли накладывать проволочные скобы или постоянные швы, это будет способствовать образованию камней. Как здесь показано, на дистальный конец петли можно наложить аппарат для формирования ЖКА (желудочно-кишечного анастомоза). На проксимальном конце кишки можно использовать стандартный аппарат для наложения металлических скоб, но на проксимальном конце петли следует использовать аппарат, накладывающий рассасывающиеся швы. Если этих специальных аппаратов нет, то проксимальный участок петли следует ушить вручную синтетическим рассасывающимся швом. После наложения всех швов кишечную петлю можно иссечь между проволочными скобами и рассасывающимися швами. Между проксимальным и дистальным участками подвздошной или толстой кишок формируют обычный кишечный анастомоз, как показано на рисунках 7—10. Прослеживают ход мочеточника вглубь малого таза и затем мобилизуют его. При этом необходимо беречь тонкую наружную оболочку мочеточника, которая окружает его на всем протяжении от почечной лоханки до мочевого пузыря. После иссечения мочеточника его дистальный конец перевязывают синтетической рассасывающейся нитью 0. В проксимальный отрезок мочеточника вводят эластичный катетер с концом J-образной формы; на катетере должна быть муфта для прошивания. Выбрав участок подвздош- 162 ной кишки для формирования петли, следует создать отверстие в брыжейке ректосигмовидного отдела толстой кишки, чтобы через него можно было провести левый мочеточник к месту его ана-стомозирования с подвздошной кишкой. Если для петли избран участок сигмовидной кишки, то в такой манипуляции нет необходимости, так как брыжейка в этом случае уже рассечена ранее по ходу операции. Сегмент кишечника, предназначенный для петли, иссечен с помощью ЖКА-аппарата таким образом, что оба его конца оказываются наглухо зашитыми. В дистальном конце петли создают небольшое отверстие, через которое вводят узкий артериальный зажим и продвигают его на глубину около 3 см. На этой глубине бран-ши зажима слегка приподнимают, и над их окончанием делают маленький, проникающий в полость петли разрез. Затем вокруг разреза иссекают участок кишки округлой формы диаметром около 1 см. Концы зажима выдвигают через образовавшееся отверстие и захватывают ими конец катетера, стоящего в мочеточнике. Манжета на катетере предварительно прошита 2 синтетическими рассасывающимися нитями 4/0 с остающимися на них маленькими иглами. Если используют сегмент подвздошной кишки (как показано на рис. б), то необходимо сделать отверстие в брыжейке сигмовидной кишки, чтобы через него левый мочеточник можно было подвести к месту анастомоза с петлей подвздошной кишки. На рисунке показано, что правый мочеточник уже находится в нужном положении. На сагиттальном разрезе кишечной петли показана методика фиксации манжеты катетера синтетической рассасывающейся нитью 4/0 к стенке кишки, чтобы удерживать катетер на месте и предотвратить его изгнание в петлю вследствие перистальтики мочеточника. Эта мера не является необходимой, если конец катетера имеет форму «поросячьего хвоста» или «J», которая предотвращает экс-пульсию. Катетер должен находиться в мочеточнике в области анастомоза в течение 10—12 дней. Швы при формировании анастомоза накладывают через все слои стенок мочеточника и кишки, и при завязывании происходит соединение слизистых оболочек. Мочеточники соединяют со стенкой кишки узловыми швами синтетической рассасывающейся нитью 4/0. Обычно требуется наложить 4-5 швов. Дополнительно, для уменьшения натяжения, можно наложить швы на серозные оболочки мочеточника и кишки.
163 Дата добавления: 2014-12-11 | Просмотры: 870 | Нарушение авторских прав |