|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Лечение. Основная задача лечебных мероприятий при механической желтухе — ликвидация холестаза и профилактика печёночно-почечной недостаточностиОсновная задача лечебных мероприятий при механической желтухе — ликвидация холестаза и профилактика печёночно-почечной недостаточности. Учитывая высокую летальность при операциях на высоте желтухи, общепринят этапный лечебный подход. На первом этапе используют комплексную консервативную терапию и малоинвазивные методы, направленные на ликвидацию холестаза. При неразрешающейся или нарастающей желтухе декомпрес-сионные вмешательства необходимо выполнить в срочном порядке в течение 2—3 сут с момента поступления больного в стационар. Если малоинвазивные вмешательства не стали окончательными способами лечения, на втором этапе по мере разрешения желтухи в более благоприятных обстоятельствах проводят хирургические операции. Все диагностические мероприятия с первых суток пребывания больного в стационаре выполняют на фоне консервативной терапии, главным образом направленной на профилактику печёночной и почечной недостаточности. При оценке клинического течения и определении тактики ведения пациентов с механической желтухой важнейшим фактором считают степень печёночной недостаточности. По кли-нико-лабораторным данным выделяют три степени её выраженности (табл. 19-2). При наличии в момент поступления печёночной недостаточности III степени лечебный комплекс проводят в реанимационном отделении. На фоне диеты (стол 5а), обогащенной углеводными и белковыми продуктами, проводят массивную инфузионную терапию (переливание глюкозы с инсулином, солевых растворов, гемодеза, реополи-глюкина, белковых препаратов, кровезаменителей) и форсированный диурез. Консервативная терапия включает также комплексную витаминотерапию и препараты, улучшающие функции печени, — кокар-боксилазу, сирепар, эссенциале. Назначают также аминокислоты (глютаминовую кислоту и мети-онин), стимуляторы метаболизма (метилурацил, пентоксил), анаболические гормоны. Целесообразно назначение стероидных гормонов: преднизолон по 60-120 мг/сут, в тяжёлых случаях внутрипечёночно-го холестаза и холангита — до 1000 мг/сут. Важный компонент лечения — профилактика эрозий, острых изъязвлений и кровотечений из ЖКТ. Для этого назначают антацид-ные и обволакивающие слизистую оболочку желудка препараты, переливание свежезамороженной плазмы. Механическая желтуха ♦ 483
В случаях тяжёлого эндотоксикоза используют методы экстракорпоральной детоксикации (плазмаферез, гемодиализ и др.). Важнейшей задачей ведения больных с механической желтухой следует считать профилактику острого холангита — инфекционно-воспа-лительного осложнения обтурации жёлчных путей. Замедление тока жёлчи приводит к быстрому распространению микрофлоры на магистральные и внутрипечёночные жёлчные ходы, что вызывает тяжёлую системную воспалительную реакцию, внутрипечёночные абсцессы, острую гепатоцеребральную и почечную недостаточность. Всё это обус- 484 ♦ Хирургические болезни ♦ Том 1 ♦ Часть И ♦ Глава 19
ловливает высокую летальность при остром холангите (до 30%). С целью предотвращения этого осложнения используют антибиотики цефа-лоспоринового ряда. При появлении клинико-лабораторных признаков острого холангита декомпрессивные вмешательства и комплексную консервативную терапию проводят в экстренном порядке. Декомпрессия жёлчных протоков Выбор способа декомпрессии желчевыводящих протоков зависит от уровня и характера препятствия для оттока жёлчи. Арсенал этих методов достаточно велик и продолжает расширяться. Наибольшее распространение получили следующие мотоды: • эндоскопическая папиллосфинктеротомия; • чрескожная чреспечёночная холангиостомия; • хирургическая холецистостомия; • пункционная холецистостомия под контролем УЗИ или лапарос копии; • эндопротезирование жёлчных протоков; • интраоперационные (прямые) методы декомпрессии жёлчных протоков. Для каждого из методов инструментальной декомпрессии жёлчных протоков существуют показания и ограничения. Как правило, методы декомпрессии становятся продолжением диагностических процедур, что также следует считать одним из факторов, определяющих целесообразность применения того или иного метода.
Инструментальные малоинвазивные методы декомпрессии жёлчных путей Среди малоинвазивных методов разрешения холестаза важнейшее место занимает эндоскопическая папиллосфинктеротомия — метод выбора устранения желтухи, обусловленной холедохолитиазом. Показания к выполнению метода и прогнозирование его результативности основываются на точном представлении о характере препятствия для желчеоттока (размеры конкрементов, их расположение и количество, состояние устья общего жёлчного протока и т.д.). Если размеры конкрементов не превышают диаметра общего печёночного протока, их можно удалить с помощью этой эндоскопической манипуляции и тем самым восстановить пассаж жёлчи в двенадцатиперстную кишку. Подобную ситуацию встречают более чем в 90% наблюдений, что обеспе Механическая желтуха О- 485
чивает успешную санацию желчных протоков с помощью эндоскопической папиллосфинктеротомии у большинства пациентов. В случаях, когда размеры конкрементов велики и превышают диаметр просвета нижележащих отделов жёлчных путей, не происходит спонтанного отхождения конкрементов после эндоскопической папиллосфинктеротомии. Тогда необходимо их насильственное извлечение с предварительной литотрипсией. Плотная структура конкремента делает подобное вмешательство весьма травматичным, что создаёт опасность развития серьёзных осложнений (кровотечение, панкреонекроз, рет-родуоденальная перфорация). Поэтому при наличии крупных фиксированных конкрементов в магистральных жёлчных протоках, которые можно выявить уже при УЗИ, не следует прибегать к ретроградному контрастированию билиарного дерева и попыткам извлечения камней путём эндоскопической папиллосфинктеротомии. В подобной ситуации необходимо предпринять билиодуоденальное стентирование (катетер проводят выше уровня конкремента) или антеградное чрескожное чрес-печёночное дренирование. В последующем, по мере разрешения желтухи, следует выполнить традиционное хирургическое вмешательство.
Рис. 19-6. Антеградное наружно внутреннее дренирование жёлч ных протоков. 486 ♦ Хирургические болезни ♦ Том 1 ♦ Часть II ♦ Глава 19 Примерно в половине наблюдений при доброкачественной природе обтурационной желтухи малоинвазивные инструментальные методы позволяют устранить желтуху и ликвидировать патологию, обусловившую её появление. Это исключает необходимость традиционного хирургического вмешательства. В остальных случаях после инструментальной декомпрессии жёлчных протоков по мере разрешения механической желтухи и восстановления функций важнейших органов и систем выполняют прямые операции. Сроки проведения хирургических вмешательств зависят от исходной тяжести печёночной недостаточности и составляют 1—4 нед. Как правило, одним из основных ориентиров, свидетельствующих об очевидной тенденции к разрешению холестаза и возможности выполнения хирургического вмешательства, бывает снижение концентрации общего билирубина ниже 50 мкмоль/л. Наряду с этим нормализуются и другие параметры, характеризующие функциональное состояние организма. Прямые хирургические вмешательства на жёлчных путях Выбор метода операции основывается на результатах доопераци-онной диагностики и данных интраоперационной ревизии жёлчных протоков с учётом общего состояния больного. Доступ. Наибольшее распространение при операциях на жёлчных протоках получили косые разрезы в правом подреберье (Кохера, Фёдорова). Реже применяют верхнесрединный доступ. При необходимости обширных реконструктивных операций используют двухпод-рёберный доступ. Вмешательства на жёлчных протоках у больных с ЖКБ обычно выполняют после холецистэктомии (см. главу 16). Идеальная холедохотомия — после удаления единичного конкремента посредством холедохотомии при отсутствии признаков холан-гита и хорошей проходимости дистального отдела общего жёлчного протока отверстие в нём ушивают атравматическим монофиламент-ным шовным материалом. Это позволяет снизить вероятность формирования послеоперационного лигатурного холедохолитиаза. Наружное дренирование общего жёлчного протока — наиболее час-тый способ завершения холедохотомии. Необходимость во временном наружном отведении жёлчи возникает при наличии холангита, панкреатита, папиллита или других обратимых патологических со-СТОЯНИЙ. Наружное дренирование протоков (рис. 19-7) проводят Механическая желтуха ♦ 487 Т-образным дренажем (по Керу) или через культю пузырного протока (по Холстеду—Пиковскому). Холедоходуоденосгпомию (рис. 19-8) или холедохоэнтеростомию применяют при необратимых препятствиях в дистальном отделе общего жёлчного протока, которые невозможно устранить с помощью
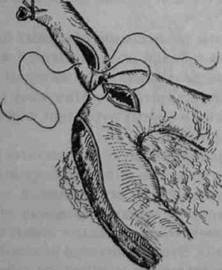
б Рис. 19-7. Наружное дренирование общего жёлчного протока: а — через культю пузырного протока; б— Т-образный дренаж Кера, вводимый через холе-дохотомию.
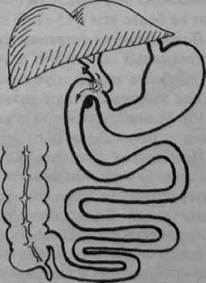
Рис. 19-8. Холедоходуоденостомия (схема операции) 488 О Хирургические болезни ♦ Том 1 О Часть II <> Глава 19
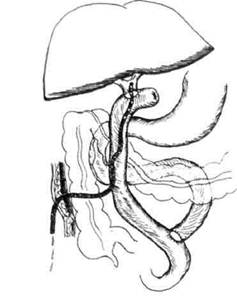
эндоскопической папиллосфинктеро-томии (протяжённый рубцовый стеноз, индуративный панкреатит, «неблагоприятное» расположение околососочковых дивертикулов и т.д.). При высоких рубцовых стриктурах жёлчных протоков выполняют сложные реконструктивные операции, направленные на восстановление оттока жёлчи. Среди них наибольшее распространение получили билиодигестивные соустья на различных уровнях жёлчных протоков с петлёй тонкой кишки, выключенной по Ру (рис. 19-9). Дата добавления: 2015-01-18 | Просмотры: 1042 | Нарушение авторских прав |



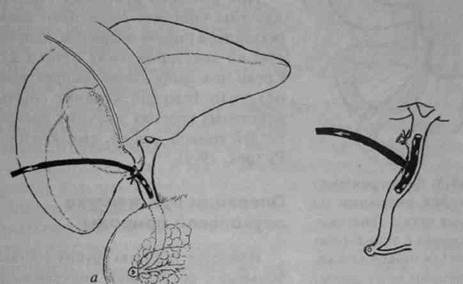
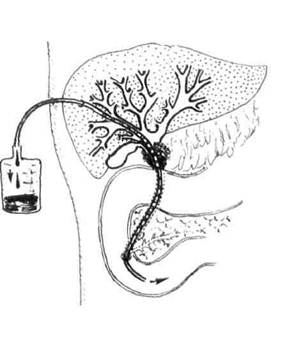 При наличии так называемого «высокого» блока жёлчных протоков (опухоль, стриктура, реже конкремент) наряду с ретроградными эндоскопическими методами декомпрессии можно использовать антеградное чрескожное чреспечёночное дренирование жёлчных протоков. В случаях, когда стент удаётся провести ниже места препятствия в двенадцатиперстную кишку, осуществляют двойное наружно-внутреннее дренирование жёлчных путей (рис. 19-6).
При наличии так называемого «высокого» блока жёлчных протоков (опухоль, стриктура, реже конкремент) наряду с ретроградными эндоскопическими методами декомпрессии можно использовать антеградное чрескожное чреспечёночное дренирование жёлчных протоков. В случаях, когда стент удаётся провести ниже места препятствия в двенадцатиперстную кишку, осуществляют двойное наружно-внутреннее дренирование жёлчных путей (рис. 19-6).