|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
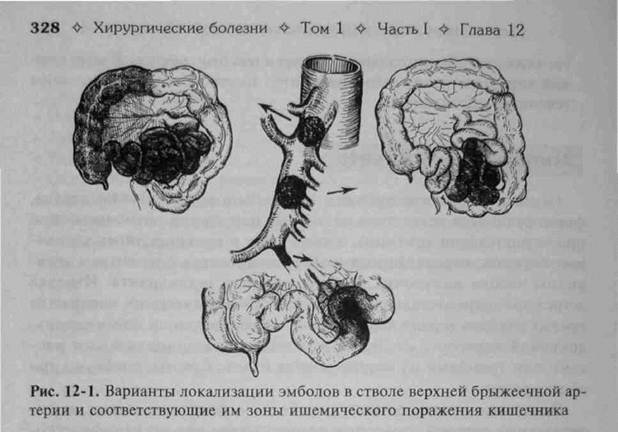
Этиология и патогенез. Основной источник эмболии — тромбы в левых полостях сердца, формирующиеся вследствие различных нарушений ритма (особенно при мерцательной аритмии)Основной источник эмболии — тромбы в левых полостях сердца, формирующиеся вследствие различных нарушений ритма (особенно при мерцательной аритмии), врождённых и приобретённых клапанных пороков, перенесённого инфаркта миокарда с развитием аневризмы левого желудочка, инфекционного эндокардита. Изредка встречают «парадоксальную» эмболию тромботическими массами из правых отделов сердца через дефект межпредсердной или межжелудочковой перегородки. Возможна эмболия атероматозными массами или тромбами из вышележащих отделов аорты, особенно при её аневризме. Основная причина острого тромбоза — поражение стенки мезен-териальных артерий вследствие атеросклероза или неспецифического аорто-артериита. Обширный инфаркт кишечника чаще всего развивается при острой окклюзии устья либо ствола верхней брыжеечной артерии. Тром-боэмболы обычно локализуются в местах анатомического сужения, соответствующих отхождению артериальных ветвей. Тромбоз, как правило, возникает при наличии атеросклеротической бляшки, расположенной в устье или проксимальном отделе ствола верхней брыжеечной артерии. Локализация и протяжённость поражений кишечника зависят от уровня окклюзии. Выделяют три сегмента ствола верхней брыжеечной артерии (рис. 12-1), при окклюзии каждого из которых наблюдают типичную локализацию и распространённость поражения кишечника. При эмболической или тромботической окклюзии I сегмента артерии у большинства больных выявляют тотальное ишемическое поражение тонкой кишки, причём более чем в половине случаев оно захватывает слепую или всю правую половину толстой кишки. Жизнеспособным остаётся лишь небольшой начальный отрезок тощей кишки, протяжённость которого определяется сохранением кровотока по первой ветви верхней брыжеечной артерии (нижней панк-реатодуоденальной артерии) и наличием коллатералей с бассейном
чревного ствола, кровоснабжающего двенадцатиперстную кишку. Наиболее глубокие деструктивные изменения развиваются в терминальном отделе тонкой и в слепой кишок. Окклюзия II сегмента ствола верхней брыжеечной артерии ведёт к ишемии терминальной части тощей и всей подвздошной кишки. Значительно реже при этом развивается некроз слепой и восходящей толстой кишок. Жизнеспособным остаётся участок тощей кишки длиной около 1-2 м, что вполне достаточно для функции пи-
щеварения. При окклюзии III сегмента артерии кровообращение в кишечнике склонно к компенсации, в случае развития инфаркта происходит поражение только части подвздошной кишки. Сочетание острой окклюзии I сегмента верхней брыжеечной артерии с облитерацией устья нижней брыжеечной артерии приводит к развитию тотального поражения тонкой и толстой кишок. Нарушения мезентериального кровообращения в системе нижней брыжеечной артерии по сравнению с верхней брыжеечной встречают редко. Это объясняется тем, что обычно происходит компенсация кровотока в левой половине ободочной кишки вследствие хороших коллатеральных связей сосудов этого отдела кишечника с системами верхней брыжеечной и внутренних подвздошных артерии. Острые нарушения мезентериального кровообращения ♦ 329 Тромбоз воротной вены редко приводит к нарушениям жизнеспособности кишечника, так как осуществляется компенсация оттока крови через портокавальные анастомозы. Условия венозного кровотока значительно ухудшаются, если блокированы пути оттока в нижнюю полую вену. В худших условиях оказывается тонкая кишка, потому что она имеет менее развитые коллатерали с другими венозными системами. При первичном тромбозе интестинальных вен выявляют ограниченные поражения тонкой кишки длиной не более 1 м. При тромбозе основных венозных стволов наибольшие изменения отмечают в подвздошной, слепой, сигмовидной кишках, в области печёночной и селезёночной кривизны ободочной кишки.
Клиническая картина в первую очередь зависит от стадии заболевания. В стадии ишемии, продолжающейся 6—12 ч, основным и наиболее ярким симптомом болезни бывают боли в животе. Они носят крайне интенсивный характер, сравнимый с таковыми при завороте тонкой кишки, и наиболее интенсивны в начале заболевания. Характерно, что боли локализованы в эпигастральной области или по всему животу, что связано с раздражением верхнебрыжеечного и солнечного сплетений. Наркотические анальгетики боль не купируют, отмечают некоторый обезболивающий эффект после введения спазмолитических средств. Показательно чрезвычайно беспокойное поведение больных: вследствие нестерпимых болей они кричат, не находят себе места, подтягивают ноги к животу, принимают колен-но-локтевое положение. Рефлекторно возникает рвота желудочным содержимым, способная повторяться. В ответ на острую ишемию возникает спастическое сокращение кишечника. Происходит опорожнение сначала толстой, а затем и тонкой кишки (ишеминеское опорожнение кишечника). У части больных в этой стадии заболевания отмечают диарею. При осмотре обращает на себя внимание резкая бледность кожных покровов. Окклюзия ствола верхней брыжеечной артерии приводит к развитию симптома Блинова, проявляющегося повышением систолического АД на 60—80 мм рт. ст. Характерна брадикардия. Язык на этой стадии заболевания остаётся влажным, живот — мягким, не вздутым, совершенно безболезненным, конфигурация его не изме- •■
ирургические болезни ♦ Том 1 <> Часть! ♦ Глава 12 нена, брюшная стенка участвует в акте дыхания. Характерно отсутствие болезненности при глубокой пальпации живота. При аускульта-ции выслушивают ослабленную перистальтику. Количество лейкоцитов в крови повышается до 10—12-109/л. В стадии инфаркта (обычно начинается через 6-12 ч от начала заболевания и продолжается в течение 12—24 ч) интенсивность болей уменьшается вследствие деструктивных изменений в стенке кишки и некроза нервных окончаний. Они локализуются преимущественно в зоне расположения поражённого участка кишки. Поведение больных становится более спокойным. Диагностическое значение имеет появление примеси крови в рвотных массах. Этот симптом выявляют при всех видах острых нарушений мезентериального кровотока, когда существует поражение тощей кишки. Очень важный признак, возникающий в стадии инфаркта, — появление крови в каловых массах, при этом выделения из прямой кишки по виду напоминают «малиновое желе». В связи с этим большое значение имеет пальцевое ректальное исследование. В этой стадии у всех больных выявляют выраженную пальпатор-ную болезненность, не соответствующую зоне локализации спонтанных болей в животе. Появляется патогномоничный для этого заболевания симптом Мондора: в месте инфаркта кишки пальпируют инфильтрат мягкоэластической консистенции без чётких границ. Наиболее часто его выявляют у пациентов с формирующимся венозным инфарктом кишечника. В связи с прогрессирующей интоксикацией появляется эйфория, проявляющаяся в неадекватном поведении. АД нормализуется, бра-дикардия сменяется тахикардией. Количество лейкоцитов в крови повышается до 20—40109/л. В стадии перитонита (наступает через 18—36 ч с момента артериальной окклюзии) боли локализуются по всему животу, усиливаются при малейшей перемене положения тела, кашле. Уже при поверхностной пальпации определяют болезненность в сочетании с мышечным напряжением и симптомом Щёткина—Блюмберга. Следует, однако, отметить, что особенность клинического проявления перитонита при острых нарушениях мезентериального кровообращения — более позднее (по сравнению с другими формами перитонита) появление мышечного напряжения и симптома Щёткина—Блюмберга. Характерным признаком считают полное отсутствие кишечных шумов в животе — симптом «гробовой тишины». При этом над брюшной полостью выслушивают сердечные тоны. Острые нарушения мезентериального кровообращения О 331 Состояние больных резко ухудшается в связи с выраженным эндо-токсикозом, обезвоживанием, нарушениями электролитного баланса, развитием метаболического ацидоза. Больные становятся адинамич-ными, у некоторых появляется бред. Развивается задержка стула и газов. Клиническая картина заболевания и скорость развития деструктивных процессов в стенке кишки во многом зависят от причины развития острого нарушения мезентериального кровообращения. * Так, при эмболии клинические проявления более яркие, боли в животе значительно интенсивнее, раньше происходит некроз кишечной стенки. Это связано с внезапностью заболевания, отсутствием достаточного компенсаторного коллатерального кровообращения, а также рефлекторным ангиоспазмом. • Напротив, для острого тромбоза верхней брыжеечной артерии, обычно возникающего в месте атеросклеротического сужения, характерны продромальные явления в виде хронической абдоминальной ишемии («брюшной жабы», angina abdominalis). В анамнезе у таких больных можно выявить боли в мезогастральной области, возникающие после приёма пищи, неустойчивость стула, метеоризм. Указанные явления зависят, как правило, не от качества пищи (жирности, калорийности и др.)? а от её количества. Некоторые пациенты вообще начинают принимать пищу малыми порциями из-за боязни болевого синдрома. В связи с постепенным прогрессированием заболевания и компенсаторным развитием коллатерального кровотока в случае возникновения острого тромбоза верхней брыжеечной артерии декомпенсация кровообращения кишечника наступает значительно позже, патологические проявления менее выражены, клиническая картина часто носит стёртый характер. Дата добавления: 2015-01-18 | Просмотры: 1282 | Нарушение авторских прав |