|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Этиология и патогенезОсновной этиологический фактор развития острого панкреатита — заболевания внепечёночных жёлчных путей, на их долю приходится 45% наблюдений. Анатомическая и функциональная общность панкреатобилиарной системы обусловливает частое развитие острого панкреатита при ЖКБ, холедохолитиазе, стриктуре, спазме или воспалении большого дуоденального сосочка, дискинезии жёлчных путей различной природы. В этих условиях нарушается отток панкреатического секрета по внепечёночным жёлчным путям и протоко-вой системе поджелудочной железы, развивается билиарно-панк-реатический или дуоденально-панкреатический рефлюкс, а также внутрипротоковая гипертензия. Второй по частоте предпосылкой развития острого панкреатита бывает хронический алкоголизм, алкогольный эксцесс или приём суррогатов алкоголя. Подобную причину заболевания выявляют в среднем у 35% больных. Эти факторы ведут к нарушению дренажной функции панкреатических и жёлчных протоков, поскольку стимулированная алкоголем секреция приводит к увеличению вязкости панкреатического секрета, повышению внутрипротокового давления. Повреждения поджелудочной железы вследствие тупой травмы живота, хирургического вмешательства либо эндоскопической рет- Острый панкреатит ♦ 205 ! роградной панкреатохолангиографии и папиллотомии также способ-i ны вызвать развитие острого панкреатита. При заболеваниях двенадцатиперстной кишки (пенетрации язвы в головку поджелудочной железы, дуоденостазе, дуоденальных дивертикулах, дуодените с папиллитом) нарушение эвакуации из кишки, повышение внутриполостного давления, дискинезия сфинктерного аппарата приводят к формированию дуоденально-панкреатического рефлюкса и внутрипротоковой гипертензии с последующим возникновением острого панкреатита. С нарушениями нейро-гуморальных и висцеральных взаимоотношений, системного метаболизма связано развитие острого панкреатита при гиперлипидемии, сахарном диабете, вирусном гепатите, СПИДе, васкулитах различной этиологии, заболеваниях печени, па-рашитовидных желёз, различных видах шока. Среди широкого спектра химических соединений, способных стать причиной острого панкреатита, следует отметить следующие лекарственные препараты: фуросемид, индометацин, салицилаты, эритромицин, тетрациклин и некоторые другие антибиотики. Основу патогенеза острого панкреатита составляют процессы местного и системного воздействия панкреатических ферментов и ци-токинов различной природы. Комбинация нескольких пусковых факторов в рамках полиэтио-логичности острого панкреатита приводит к повреждению ацинар-ной клетки. При этом происходит слияние зимогенных гранул и лизосомальных гидролаз, следствием чего становится активация проферментов с последующим выходом протеаз в интерстиций поджелудочной железы. В результате происходит её аутокаталитическое переваривание. Активация трипсиногена и переход его в трипсин — мощный активатор всех остальных проэнзимов с формированием каскада тяжёлых патобиохимических реакций. Активированные ферменты поджелудочной железы выступают в качестве первичных факторов агрессии, оказывают местное действие, а также поступают в забрюшинное пространство, брюшную полость, по воротной вене — в печень, по лимфатическим коллекторам — в системный кровоток. Фосфолипаза А2 разрушает мембраны клеток, липаза гидролизует внутриклеточные триглицериды до жирных кислот, которые, соединяясь с кальцием, образуют элементы структуры жирового (липолитического) некроза в поджелудочной железе, клетчатке забрюшинного пространства и на брюшине. Трипсин и химот-рипсин осуществляют протеолиз белков тканей, эластаза разрушает 206 <> Хирургические болезни О Том 1 ♦ Часть II ^ Глава 8 стенку сосудов и межтканевые соединительнотканные структуры, что приводит к развитию геморрагического (протеолитического) некроза. Формирующиеся очаги некробиоза и некроза с перифокальной демаркационной зоной воспаления в поджелудочной железе и заб-рюшинной клетчатке первично асептичны. Важное звено патогенеза острого панкреатита — активация трипсином калликреин-кининовой системы с образованием вторичных факторов агрессии — брадикинина, гистамина, серотонина, что сопровождается увеличением сосудистой проницаемости, нарушениями микроциркуляции, формированием отёка в зоне поджелудочной железы и забрюшинном пространстве, повышенной экссудацией в брюшную полость. К факторам агрессии третьего порядка, участвующим в развитии местной и системной воспалительной реакции, сердечной и дыхательной недостаточности, нарушениях микроциркуляции и системной гемодинамики, относят синтез мононуклеарными клетками, макрофагами и нейтрофилами различных медиаторов воспаления (цито-кинов): интерлейкинов 1, 6, 8 и 10, фактора некроза опухоли, фактора активации тромбоцитов, непанкреатической формы фосфолипазы А,, простагландинов, тромбоксана, лейкотриенов. В ранние сроки некротического панкреатита концентрация всех медиаторов воспаления резко увеличивается в поджелудочной железе, печени, лёгких, селезёнке и системном кровотоке, а их дисбаланс определяет механизмы развития локальной, органной и системной воспалительной реакции и полиорганной недостаточности. Ферменты, цитокины и метаболиты различной природы, образующиеся в поджелудочной железе, беспрепятственно поступают в воротную вену и/или по грудному лимфатическому протоку в системный кровоток с развитием панкреатогенной токсинемии. Первыми органами-мишенями на пути их транслокации из забрюшинного пространства становятся печень, лёгкие, сердце, мозг и почки. Итогом мошного цитотоксического повреждения этих органов в ранние сроки заболевания бывают возникновение выраженных расстройств их функций и развитие панкреатогенного шока. В патогенезе системных нарушений ещё до развития гнойно-септических осложнений важную роль играет токсинемия бактериальной природы и, прежде всего, липополисахарид клеточной стенки грамотрицательных бактерий. При остром панкреатите транслокация эндогенной микрофлоры и эндотоксина грамотрицательных бактерий кишечника происходит в условиях функциональной несостоя- Острый панкреатит О 207 тельности барьерной функции ЖКТ, ретикулоэндотелиальной системы печени и лёгких. Транслокация эндогенной микрофлоры из ЖКТ в ткани поджелудочной железы и забрюшинного пространства — ведущее звено патогенеза гнойно-септических осложнений деструктивного панкреатита. Она составляет своеобразное связующее звено между начальной (ранней, доинфекционной) и последующей (поздней, инфекционной) фазами острого панкреатита. В соответствии с эволюцией заболевания в патогенезе острого панкреатита выделяют две основные фазы заболевания. • Первая фаза заболевания обусловлена формированием системной • При прогрессировании заболевания закономерен переход патоло Существует прямая зависимость между степенью распространённости некротического поражения и вероятностью инфицирования. Присоединение инфекции в условиях обширного некротического процесса сопровождается развитием распространённого инфицированного панкреонекроза, тогда как при ограниченном некрозе формируется абсцесс. Патоморфология Основу патоморфологических изменений при остром панкреатите составляет последовательная или синхронная в различных анатомических зонах смена процессов воспаления, некробиоза, некроза и инфицирования. Чаще возникают комбинированные поражения отдельных частей поджелудочной железы. Варианты патоморфологии варьируют от микроскопически выявленных очагов стеатонекроза и
интерстициального отёка поджелудочной железы до визуально определяемых областей жирового и/или геморрагического панкреонек-роза с вовлечением клетчатки забрюшинного пространства и органов брюшной полости. Отёчный (интерстициальный) панкреатит морфологически и гистологически характеризуется отёком ткани поджелудочной железы, её уплотнением, встречают отдельные микроучастки жирового некроза. Жировой панкреонекроз характеризуется увеличением поджелудочной железы, резким отёком с исчезновением дольчатости её структуры, наличием очагов и зон стеатонекроза («стеариновых пятен»), а также участков геморрагии в поджелудочной железе и забрюшинной клетчатке. В брюшной полости выявляют серозный прозрачный экссудат. При микроскопии отмечают чередование участков отёка, кровоизлияний и жировых некрозов, лейкоцитарную инфильтрацию, сосудистые микротромбозы. Геморрагический панкреонекроз имеет наиболее яркие проявления. В паренхиме поджелудочной железы и окружающих её тканях определяют обширные участки кровоизлияний, геморрагической имбибиции, зоны некроза чёрного и серого цветов. Эти изменения сочетаются с наличием белых «стеариновых пятен» жирового некроза. В брюшной полости содержится большое количество геморрагического выпота с высокой активностью ферментов и токсических субстанций. В асептическую фазу заболевания некротический процесс в поджелудочной железе и различных отделах забрюшинного пространства может носить распространённый и ограниченный характер. • При распространённом панкреонекрозе зоны некроза локализо • При ограниченном панкреонекрозе в поджелудочной железе мел Среди патоморфологических форм панкреатогенной инфекции выделяют следующие: • инфицированный панкреонекроз; • панкреатогенный абсцесс; • инфицированную псевдокисту.
Острый панкреатит -0- 209 Классификация Основу клинико-морфологической классификации острого панкреатита составляют следующие формы заболевания. ^L Отёчный (интерстициальный) панкреатит. II. Стерильный панкреонекроз: - по распространённости поражения: ограниченный и распространённый; - по характеру поражения; жировой, геморрагический, смешанный. III. Инфицированный панкреонекроз. п Отёчный панкреатит, как правило, имеет неосложнённое (абор- тивное) течение, тогда как для панкреонекроза характерно развитие местных и системных осложнений. • Местные осложнения: - в асептическую фазу панкреонекроза: парапанкреатический инфильтрат, некротическая флегмона забрюшинной клетчатки, ферментативный (абактериальный) перитонит, псевдокиста (позднее осложнение); — в фазу инфицированного панкреонекроза: гнойно-некротическая флегмона забрюшинной клетчатки, абсцессы забрюшинных клетчаточных пространств или брюшной полости, внутренние и наружные панкреатические, желудочно-кишечные свищи, арро-зивные кровотечения (внутрибрюшные и в ЖКТ). • Внебрюшные осложнения: панкреатогенный (ферментативный) Клиническая картина Основные симптомы острого панкреатита — боль, рвота и метеоризм (триада Мондора). Боль появляется обычно внезапно, чаще в вечернее или ночное время вскоре после погрешности в диете (например, употребление жареных или жирных блюд, алкоголя). Как правило, она носит интенсивный характер, без светлых промежутков. Наиболее типичная её локализация — эпигастральная область, что соответствует анатомическому положению поджелудочной железы. Эпицентр боли ощущается по средней линии, но может располагаться преимуществен-
но справа или слева от срединной линии и даже распространяться по всему животу. Обычно боли иррадиируют вдоль рёберного края по направлению к спине, иногда в поясницу, грудь, плечи, левый рёбер-но-позвоночный угол. Часто они носят опоясывающий характер и создают впечатление затягивающегося пояса или обруча. При преимущественном поражении головки поджелудочной железы локализация боли может напоминать острый холецистит, при поражении её тела — заболевания желудка, а при поражении хвоста — заболевания сердца или левой почки. В ряде ситуаций резкий болевой синдром может приводить к явлениям коллапса и шока: профузный пот, снижение АД, тахикардия с ослаблением пульса. Практически одновременно с болями возникает многократная, мучительная и не приносящая облегчения рвота. Приём пищи или воды её провоцирует. Несмотря на многократный характер рвоты, рвотные массы никогда не имеют застойного (фекалоидного) характера. Температура тела в начале заболевания чаще носит субфебриль-ный характер, а при развитии инфицированных форм панкреатита возникает гектическая лихорадка. Характерно поведение пациентов — они беспокойны, просят обезболивающих средств. Важным и ранним диагностическим признаком заболевания считают цианоз лица и конечностей. Цианоз в виде фиолетовых пятен на лице известен как симптом Мондора, пятна цианоза на боковых стенках живота — симптом Грея Тернера, цианоз околопупочной области — симптом Грюнвальда. В поздние сроки заболевания цианоз лица может смениться яркой гиперемией кожных покровов, особенно лица — «калликреиновое лицо». В основе перечисленных признаков лежат быстро прогрессирующие гемодинамические и микроциркуляторные расстройства, гиперферментемия. При осмотре живота отмечают его вздутие, преимущественно в верхних отделах. В тяжёлых случаях живот равномерно вздут, резко чувствителен даже при поверхностной пальпации. При глубокой пальпации боли резко усиливаются, порой носят нестерпимый характер. Пальпация поясничной области, особенно в левом рёберно-позвоночном углу, резко болезненна (симптом Мейо—Робсона). В зоне повышенной чувствительности, обнаруживаемой при поверхностной пальпации, выявляют ригидность мышц передней брюшной стенки. Как правило, мышечное напряжение свидетельствует о наличии выпота, богатого ферментами, и явлениях панкреатогенного перитонита. Весьма часто наблюдают поперечную болезненную резистентность передней брюшной стенки в проекции поджелудочной железы (сим- Острый панкреатит О- 211 птом Керте). Один из признаков острого панкреатита — невозможность определения пульсации брюшного отдела аорты вследствие увеличения в размерах поджелудочной железы и отёка забрюшинной клетчатки — симптом Воскресенского. В случаях, когда процесс локализуется в сальниковой сумке, мышечное напряжение выявляют преимущественно в надчревной зоне; когда процесс выходит за её пределы (на клетчатку забрюшинного пространства и малого таза, а также брюшину), появляются выраженное мышечное напряжение и положительный симптом Щёткина—Блюмберга. Необходимо помнить, что при локализации некрозов в хвостовой части поджелудочной железы симптомы раздражения брюшины могут быть слабо выраженными, что связано с преимущественно забрюшинной локализацией процесса и отсутствием явлений перитонита. Для поражения головки типично быстрое развитие желтухи и гастродуоденального пареза. При тяжёлых формах острого панкреатита можно обнаружить притупление в отлогих местах живота, свидетельствующее о наличии выпота в брюшной полости. При аускуль-тации живота выявляют ослабление или отсутствие кишечных шумов вследствие пареза ЖКТ. Многообразие клинических проявлений характерно для различных форм некротического панкреатита и его осложнений. • Парапанкреатический инфильтрат (оментобурсит) — один из про • Некротическая флегмона забрюшинной клетчатки проявляется • Инфицированный панкреонекроз, имеющий в большинстве наблюдений распространённый характер, обычно формируется на 1—2-й неделе заболевания. Для него характерны гектическая температура тела, озноб, артериальная гилотензия и полиорганные нарушения. • Панкреатогенный абсцесс (абсцесс поджелудочной железы, сальниковой сумки, забрюшинной клетчатки) — типичное позднее ос- 212 О Хирургические болезни <? Том 1 ♦ Часть II ♦ Глава 8 ложнение ограниченного панкреонекроза, формирующееся на 3-4-й неделе заболевания и даже позже. Появляются гектическая лихорадка, озноб, пальпируемый болезненный инфильтрат, не имеющий тенденции к уменьшению. • Псевдокиста характеризуется длительным болевым синдромом в эпигастральной области, симптомами дуоденальной непроходимости и появлением в верхних отделах живота объёмного пальпируемого округлого плотноэластического образования. Диагностика Лабораторная диагностика В клинической практике наиболее распространено определение активности панкреатических ферментов в крови — альфа-амилазы и липазы. Увеличение сывороточной активности общей и панкреатической амилазы в 4 раза и липазы в 2 раза по отношению к верхней границе нормы свидетельствует о панкреостазе, что в совокупности с клиническими симптомами заболевания подтверждает диагноз острого панкреатита. Максимальные значения активности сывороточной амилазы наблюдают в течение первых 2 сут от начала заболевания. В более поздние сроки определение активности липазы в крови — более значимый диагностический тест, поскольку её активность в крови больного острым панкреатитом сохраняется длительное время. Традиционно в клинической практике для диагностики острого панкреатита используют определение активности амилазы в моче, поскольку при высокой концентрации в крови она экскретируется почками. В качестве дополнительного теста проводят определение активности амилазы в перитонеальном экссудате, полученном во время лапароскопии (лапароцентеза). При использовании метода Воль* гемута (определение суммарной амилолитической активности мочи, норма — 16—64 ед.) можно обнаружить различное повышение активности — от 128 до 1024 ед. и более. Среди других биохимических маркёров, характеризующих тяжесть острого панкреатита, перспективно определение каталитической активности фосфолипазы А2, трипсин-активированных пептидов, ин-терлейкинов 6 и 8, TNF и эластазы нейтрофилов. В пользу инфицированного панкреонекроза свидетельствует увеличение количества лейкоцитов крови в динамике наблюдения и ле- Острый панкреатит ♦ 213 чения. Чаще всего регистрируют лейкоцитоз 12—15-109/л, но при обширном панкреонекрозе, особенно при развитии септических осложнений, возможен значительный лейкоцитоз с увеличением расчётного показателя лейкоцитарного индекса интоксикации. Гемоконцентрация наиболее характерна для деструктивных форм острого панкреатита: гематокрит более 47% на момент госпитализации больного в стационар и отсутствие его снижения в течение 24 ч интенсивной терапии. Стойкая гипергликемия свидетельствует в пользу обширного некроза поджелудочной железы, а её содержание более 6,9 ммоль/л — неблагоприятный прогностический фактор. При би-лиарном панкреатите вследствие холедохолитиаза, а также при развитии преимущественного поражения головки поджелудочной железы характерно формирование синдрома холестаза, что выражается в гипербилирубинемии с преобладанием прямой (связанной) фракции билирубина, высокой активности аспартатаминотрасферазы и щелочной фосфатазы. Дополнительный лабораторный метод, используемый в комплексе диагностической программы у больных острым панкреатитом, — определение в крови концентрации С-реактивного белка и прокаль-цитонина. Содержание С-реактивного белка более 120 мг/л в крови больного свидетельствует в пользу некротического поражения поджелудочной железы, тогда как увеличение его концентрации в динамике заболевания более чем на 30% исходного уровня в совокупности с другими клинико-лабораторными данными достоверно подтверждает развитие панкреатогенной инфекции. Исследования последних лет показали, что увеличение концентрации прокальцитонина (предшественника кальцитонина) в крови более 1,8 нг/мл в двух последовательных исследованиях — важный лабораторный маркёр бактериального инфицирования очагов некротической деструкции. Инструментальная диагностика Для диагностики острого панкреатита и его разнообразных форм используют комплекс инструментальных методов: УЗИ, лапароскопию, КТ, результаты чрескожных пункций зон некроза различной локализации под контролем УЗИ и КТ, эндоскопическую ретроградную панкреатохолангиографию. На основании результатов этих методов обследования в динамике заболевания и лечения чётко верифицируют клинико-морфологическую форму острого панкреатита.
214 О- Хирургические болезни ♦ Том 1 ♦ Часть II ^ Глава 8 Ультразвуковое исследование (УЗИ) используют в качестве скрининг-метода при подозрении на острый панкреатит. Ведущие УЗИ-признаки острого панкреатита: увеличение размеров головки, тела и хвоста поджелудочной железы, неоднородность её эхо-структуры и неровность контуров, визуализация жидкостных образований различных размеров в парапанкреальной зоне и брюшной полости. Лапароскопия при остром панкреатите показана в следующих случаях:
• уточнение характера панкреонекроза — жировой, геморрагический, смешанный; • оценка распространённости и характера (абактериальный, инфицированный) панкреатогенного перитонита; • диагностика сопутствующего деструктивного холецистита; • исключение других причин «острого живота» (перфорация полого органа, острый холецистит, внутрибрюшное кровотечение, инфаркт кишечника), требующего экстренного оперативного вмеша тельства. При осмотре брюшной полости во время лапароскопии выявляют следующие признаки отёчного панкреатита: оттеснение желудка и выбухание желудочно-ободочной связки, «стекловидный» отёк околопанкреальных связочных образований, гиперемия брюшины в верхнем этаже брюшной полости. Наличие «стеариновых пятен» жирового некроза белесовато-жёлтого цвета, расположенных на париетальной, висцеральной брюшине, сальнике, и серозный экссудат соломенного цвета свидетельствуют о жировом панкреонекрозе. Для геморрагического панкреонекроза характерны геморрагическая им-бибиция малого и большого сальников, брыжейки поперечной ободочной кишки, забрюшинной клетчатки латеральных каналов, появление признаков пареза желудка, тонкой и толстой кишок, значительное количество насыщенного геморрагического выпота («сок чернослива») в брюшной полости. Под лапароскопическим контролем при панкреонекрозе выполняют декомпрессивные операции на жёлчном пузыре (холецисто-стомию), при панкреатогенном перитоните — санацию и дренирование брюшной полости. Компьютерная томография (КТ) позволяет чётко дифференцировать плотные некротические массы (некротическая флегмона) от жидкостных образований (абсцесс, псевдокиста) различной локализации, представить информацию об их взаиморасположении, вовлечении в воспалительно-некротический процесс желчевыводящих путей, пред- L5 Острый панкреатит ♦ 21 лежащих сосудистых структур и отделов ЖКТ (рис. 8-1). Расширяет диагностические возможности КТ с внутривенным контрастным усилением. Для этого внутривенно вводят 100—120 мл водорастворимого контрастного препарата. Отсутствие накопления контраста в определённых отделах поджелудочной железы свидетельствует о её некротическом поражении, что позволяет с высокой точностью верифицировать локализацию панкреонекроза. Методом ранней специальной диагностики инфицированных постнекротических осложнений служит чрескожная пункция зон некроза под контролем УЗ И или КТ с последующим бактериологическим исследованием полученного материала, включающим немедленную окраску по Граму, бактериологический посев для определения вида микроорганизмов и их чувствительности к антибиотикам. Эндоскопическая ретроградная панкреатохолангиография и эндоскопическая папиллотомия показаны при наличии синдрома механической желтухи и/или холангита с учётом визуализации при УЗИ расширенного в диаметре общего жёлчного протока. Рентгенологические диагностические методы не утратили своей значимости в комплексе методов обследования больных с острым панкреатитом и, в первую очередь, в дифференциации острого панкреатита от перфорации полого органа и механической кишечной непроходимости. При обзорной рентгенографии органов брюшной полости неспецифическими симптомами острого панкреатита считают пнев-матизацию поперечной ободочной кишки, наличие небольших по размерам уровней жидкости в тонкой кишке. Рентгенография органов
Рис. 8-1. Компьютерная томограмма больного с инфицированным панкреонекрозом, осложнённым абсцессом сальниковой сумки: / — полость абсцесса с детритом; 2 — селезёнка; 3 — желудок.
216 •$> Хирургические болезни ♦ Том 1 О Часть II ♦ Глава 8 грудной клетки позволяет выявить плевральный выпот и базальные ателектазы лёгких, подъём купола диафрагмы, чаще всего синхронные с поражением соответствующей области забрюшинной клетчатки. Дифференциальная диагностика Дифференциальная диагностика острого панкреатита представляет сложную клиническую задачу, поскольку основные проявления заболевания, особенно при развитии деструктивных форм, имеют плюривисцеральный характер. По этим причинам острый панкреатит довольно часто приходится дифференцировать с перфоративной язвой желудка или двенадцатиперстной кишки, острой кишечной непроходимостью, острым холециститом, острой окклюзией артерий или вен мезентериального бассейна, разрывом аневризмы брюшного отдела аорты, острым инфарктом миокарда. Лечение Консервативная терапия Тактика лечения больных с острым панкреатитом определяется формой заболевания в соответствии с фазой развития воспалительного и некротического процесса и степенью тяжести состояния больного. Лечение всех форм острого панкреатита построено на общих принципах интенсивной консервативной терапии, включающей следующие кардинальные моменты: • подавление секреции поджелудочной железы, желудка и двенадцатиперстной кишки; • снижение ферментной токсинемии; • ликвидация гиповолемии, водно-электролитных и метаболических расстройств; • устранение гипертензии в желчевыводящих и панкреатических путях; • улучшение реологических свойств крови и минимизация мик-роциркуляторных расстройств; • борьба с гипоксемией; • лечение пареза ЖКТ; • купирование болевого синдрома. Адекватная инфузионная терапия — основа лечения панкреонек-роза. Лечение начинают с переливания изотонических растворов и Острый панкреатит О- 217 препаратов калия хлорида при гипокалиемии. Поскольку при остром панкреатите возникает дефицит ОЦК за счёт потери плазменной части крови, используют коллоидные растворы (препараты крахмала, белки). Критериями адекватного объёма инфузии служат нормализация ЦВД, гематокрита и объёма мочевыделения. Улучшения реологических свойств крови достигают назначением низкомолекулярных декстранов с пентоксифиллином. Параллельно проводят мероприятия, направленные на подавление функциональной активности поджелудочной железы, создание «физиологического покоя», строгое ограничение приёма пищи в течение 5—7 сут. Эффективного снижения панкреатической секреции достигают аспирацией желудочного содержимого через назогаст-ральный зонд, промыванием желудка холодной водой (локальная гипотермия). С целью снижения кислотности желудочного секрета назначают щелочное питьё и Н2-блокаторы желудочной секреции (фамотидин, ранитидин) или препараты омепрозола. Для подавления секреторной активности органов гастропанкреатодуоденальной зоны в первые 3—5 сут активной гиперферментемии используют синтетические аналоги соматостатина (октреотида ацетат, стиламин), а для ликвидации энзимной токсинемии применяют ингибиторы протеаз: апротинин (контрикал или гордокс) внутривенно капель-но. С целью системной детоксикации целесообразно использование экстракорпоральных методов детоксикации: плазмаферез, ультрафильтрация крови. Инфицированные осложнения панкреонекроза в поздней фазе развития заболевания остаются основными причинами высокой летальности. Поэтому проведение рациональной антибактериальной профилактики и терапии инфекции при панкреонекрозе имеет ведущее патогенетическое значение. Препараты выбора как для профилактического, так и лечебного применения: карбапенемы, це-фалоспорины III и IV поколений + метронидазол, фторхинолоны + метронидазол. Отёчная форма панкреатита не требует назначения антибактериальных препаратов. Развитие метаболического дистресс-синдрома считают основанием для длительного проведения полноценного парентерального питания (растворы глюкозы, аминокислот). При восстановлении функций ЖКТ целесообразно проведение энтерального питания питательными смесями, которое осуществляют через назоеюнальный зонд, установленный дистальнее связки Трейца эндоскопическим путём либо во время хирургического вмешательства.
218 О Хирургические болезни <> Том 1 ♦ Часть II ♦ Глава 8 Хирургическое лечение Принципы хирургического лечения больных панкреонекрозом основаны на дифференцированном подходе к выбору оперативных вмешательств в зависимости от фазы развития заболевания, клини-ко-морфологической формы, степени тяжести состояния больного и сроков заболевания. Острый интерстициальный панкреатит и стерильные формы пан-креонекроза, осложнённые развитием ферментативного перитонита, — показания к лапароскопической санации и дренированию брюшной полости. Если в этих условиях при УЗИ или КТ в забрюшинном пространстве выявляют ограниченное скопление жидкости, её удаляют путём чрескожной пункции или дренирования под контролем этих визуализирующих методов. Показанием к лапаротомному вмешательству при стерильном пан-креонекрозе считают сохранение или прогрессирование полиорганной недостаточности, несмотря на проведение интенсивной консервативной терапии, лапароскопической санации и дренирования брюшной полости и/или чрескожных операций, выполняемых под УЗИ- или КТ-контролем. В доинфекционную фазу патологического процесса лапаротомное вмешательство, предпринятое по этим показаниям, направлено на удаление некротических тканей, эвакуацию богатого ферментами и токсинами экссудата из забрюшинного пространства и брюшной полости, их адекватное дренирование. Важнейший этап оперативного вмешательства — устранение патологии жёлчных путей. Наличие признаков билиарной гипертензии — показание к холецисто-стомии. При деструктивном холецистите выполняют холецистэктомию в сочетании с наружным дренированием общего жёлчного протока. Инфицированные формы панкреонекроза, независимо от степени полиорганных нарушений, требуют незамедлительного хирургического вмешательства. В противном случае фатальный исход заболевания неизбежен. При формировании инфицированного панкреонекроза в сочетании с абсцессом на первом этапе хирургического лечения используют малоинвазивные технологии чрескожного дренирования гнойно-некротического очага под УЗИ- или КТ-контролем. Подобная тактика позволяет выполнить лапаротомное вмешательство на 2-3-й неделе заболевания, когда возможно разграничение зон некроза и жизнеспособных тканей, что обеспечивает оптимальные условия для одномоментной и полноценной некрэктомии и секвестрэктомии с минимальной интраоперационной кровопотерей. Острый панкреатит О- 219 Чрескожное дренирование панкреатогенного абсцесса или инфицированной псевдокисты, выполняемое под УЗИ- или КТ-контролем, представляется оптимальным способом их хирургического лечения в тех ситуациях, когда объём некроза минимален, полость абсцесса или псевдокисты не содержит крупных секвестров и замазкообразного детрита, провоцирующих постоянную обтурацию трубчатых дренажей. Эти методы малоинвазивной хирургии имеют несомненные преимущества также в тех случаях, когда в забрюшинном пространстве или брюшной полости формируются ограниченные жидкостные образования в различные сроки после лапаротомных операций. При распространённом инфицированном панкреонекрозе выполняют лапаротомию, удаляют некротические ткани или секвестры, проводят санацию зон поражения и широкое дренирование ретропе-ритонеальной клетчатки (рис. 8-2). Невозможность одномоментного устранения всех гнойно-некротических очагов в течение одной операции обосновывает необходимость выполнения этапных (программируемых) некр- и секвестрэктомий. Выбор лапаротомного хирургического доступа зависит от локализации и распространённости поражения поджелудочной железы и различных отделов забрюшинной клетчатки. Основные оперативные доступы:
• срединная лапаротомия; • двухподрёберный доступ; • люмботомия. В зависимости от интраоперационной
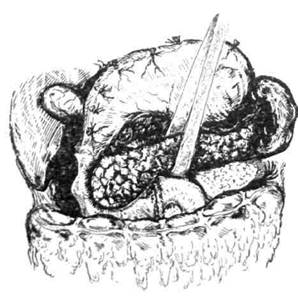
картины при различных формах панкрео-некроза используют резекционные (удаление части некротизированной поджелудочной железы) или органосохраняющие (абдоминизация поджелудочной железы, некр- и секвестрэктомия) виды операций. Резекцию поджелудочной железы при панкреонекрозе выполняют в случае полного (на всю толщу органа) некроза в области хвоста и/или тела поджелудочной железы на фоне стабильного состояния больного (отсутствие признаков шока). Абдоминизация поджелудочной железы направлена на декомпрессию парапанкре-альной клетчатки, адекватную эвакуацию 220 ♦ Хирургические болезни ♦ Том 1 ♦ Часть II ♦ Глава 8 панкреатогенного и/или инфицированного высокотоксичного выпота из забрюшинного пространства. С этой целью рассекают брюшину по нижнему и верхнему краям в области тела и хвоста органа, тупым путём выделяют железу из забрюшинной парапанкреальной клетчатки (рис. 8-3). Некрэктомия предполагает удаление некроти-зированных тканей в пределах кровоснабжаемых зон, связанных с паренхимой органа, тогда как секвестрэктомия включает удаление свободно лежащих некротических масс в пределах нежизнеспособных тканей. Обязательный элемент каждой операции — промывание всех поражённых зон забрюшинной локализации физиологическим раствором или антисептиками.
При интерстициальном панкреатите летальность минимальна, тогда как при развитии некротического панкреатита она варьирует от 20 до 40%. Факторы неблагоприятного исхода острого панкреатита: » обширный характер некроза поджелудочной железы и различных отделов забрюшинной клетчатки; • наличие панкреатогенной инфекции; • выраженные полиорганные нарушения. Распространённые инфицированные формы панкреонекроза, которым в большинстве наблюдений сопутствует полиорганная недостаточность, имеют фатальную эволюцию заболевания.
Рис. 8-3. Абдоминизация поджелудочной железы в области тела и хвоста (мобилизованная поджелудочная железа взята на держалку). Острый панкреатит ♦ 221 В случае благоприятного исхода острого панкреатита основные моменты, определяющие качество жизни пациентов, их физическую, психоэмоциональную и социальную реабилитацию, следующие: • степень утраты экзо- и эндокринной функций поджелудочной железы; • адекватность устранения этиологических факторов, приведших к развитию заболевания. Так, при полном устранении билиарной или алиментарной причины, приведшей к развитию острого интерстициального панкреатита, функции органа полностью восстанавливаются, качество жизни пациентов существенно не страдает. Наиболее частым последствием перенесённого распространённого панкреонекроза бывает развитие псевдокист, панкреатических свищей, хронического рецидивирующего панкреатита, обусловливающих формирование у пациента синдрома нарушенного пищеварения, сахарного диабета и дислипопро-еидемии. Дата добавления: 2015-01-18 | Просмотры: 1941 | Нарушение авторских прав |